Болезни мортона то есть флебита воспаления подкожной вены грудной клетки
Дата публикации 10 декабря 2019Обновлено 10 декабря 2019
Определение болезни. Причины заболевания
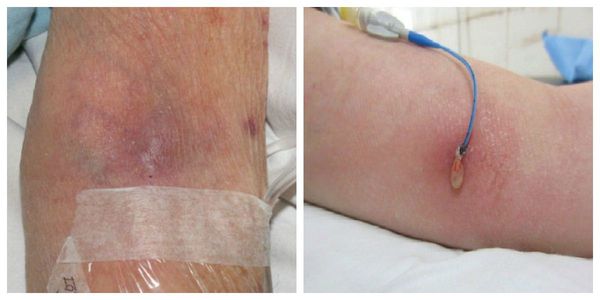
Флебит — это воспаление стенки венозного сосуда, зачастую возникающее на фоне варикозно трансформированных вен и сопровождающееся формированием тромбоза. Данное состояние называется “тромбофлебит поверхностных вен”, или “варикотромбофлебит”. Также флебит является распространённым осложнением периферической внутривенной терапии, которая проводится через венозную канюлю (катетер), — забора венозной крови и внутривенного вливания [1].
В различных исследованиях выявлено множество факторов риска развития флебита. Их можно разделить на несколько групп: причины флебита, относящиеся к пациентам, канюле, назначенной терапии, и другие факторы [1][2].
К наиболее распространённым факторам риска, связанным с пациентом, относятся возраст, пол и сопутствующие болезни. Заболеваемость флебитом увеличивается с возрастом: большинство исследований показали, что явные признаки флебита присутствовали примерно у 50 % пациентов старше 60 лет [3]. Также установлено, что флебит чаще всего встречается среди женщин, но удовлетворительного объяснения этой статистике до сих пор нет [4][5]. Кроме того, риск флебита увеличивают состояния, которые ухудшают кровообращение (заболевание периферических сосудов, курение), болезни, снижающие чувствительность (периферическая невропатия), и сахарный диабет [3].
К причинам, связанным с внутривенной канюлей, относят физико-химические свойства материала и её размер [6]. Чаще всего на развитие флебита влияют канюли, сделанные из производных тефлона, например фторэтиленпропилен-кополимера.
Другие факторы риска развития флебита связаны с переносимостью вводимых растворов. Она зависит от pH лекарства, его осмолярности (концентрации кинетически активных частиц) и скорости введения в вену. Вероятность появления флебита значительно повышается, если pH и осмолярность растворов отличаются от этих же показателей крови пациента [7]. Также риск развития флебита увеличивает использование антибактериальных препаратов, в основном из группы бета-лактамов, из-за их высокой активности [8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы флебита
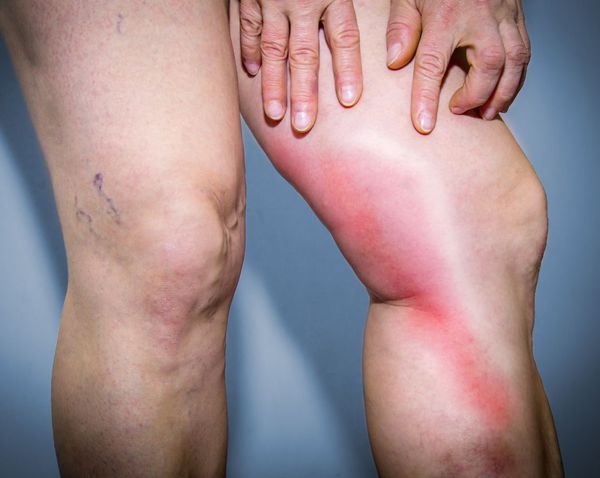
В месте поражения можно прощупать болезненный уплотнённый, напряжённый участок воспалённой вены. Боль бывает различного характера и возникает по ходу вены сразу при развитии флебита. Кожа в зоне воспаления становится гиперемированной (покрасневшей), температура поражённого участка повышается.

В редких случаях при развитии флебита верхней конечности наступает онемение. Отёк руки, как правило, не наблюдается. Иногда данный процесс сопровождается общим ухудшением самочувствия, развитием слабости, недомогания.
При флебите спинной вены полового члена также наблюдаются покраснение, уплотнение, отёк и резкая боль по ходу вены. Половой орган приобретает синюшный цвет.
При флебите вен головного мозга возникает постоянная головная боль, повышается артериальное давление, появляются неврологические симптомы — нарушение зрения.
Воспалению воротной вены характерна выраженная гнойная интоксикация. Состояние пациента ухудшается, возможна слабость, рвота, головная боль, режущие боли в правом подреберье, желтуха, лихорадка. Есть опасность летального исхода.
Патогенез флебита
Наружный клеточный слой вены называется адвентицией. Он представляет собой эластичную мембрану, содержит большое количество коллагеновых волокон, образующих каркас вены, и некоторое количество мышечных волокон, располагающихся вдоль её русла. В средней — мышечной — оболочке вены имеется наибольшее количество гладкомышечных волокон. Они расположены спирально вокруг просвета сосуда и заключены в сеть извитых коллагеновых волокон. При сильном растяжении вены коллагеновые волокна распрямляются, и её просвет увеличивается. Внутренний клеточный слой называется интимой. Он состоит из эндотелиальных клеток, а также гладкомышечных и коллагеновых волокон.
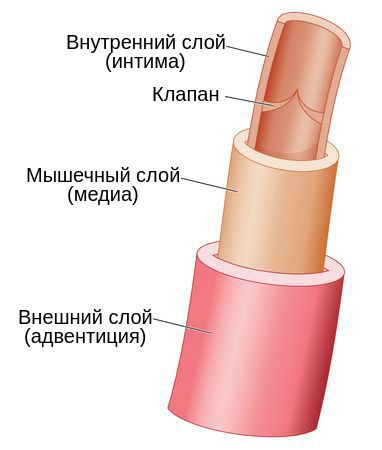
Воспалительный процесс при флебите может начаться как во внешнем, так и во внутреннем слое вены. Механизм развития патологии может быть связан с одной из причин:
- внешней травмой;
- внутренней прямой эндотелиальной травмой;
- воспалением стенки вены;
- первичным нарушением свёртывания крови.
Внешняя травма может быть результатом прямого внешнего воздействия из-за тупой травмы либо внешних повязок [8]. Вена сжимается, нарушается ширина её просвета. В результате этого кровоток замедляется, что приводит к развитию тромбоза и флеботромбоза, а локальное длительное воздействие провоцирует появление местного флебита. Снижение скорости течения крови и венозный застой также наблюдается при видимых варикозных венах и локальных внешних повреждениях — трофических язвах.
Повреждение внутренней стенки включает в себя прямое нарушение клеток адвентиция. Оно активирует тот же воспалительный ответ, что и внешняя травма, с аналогичными последствиями. Повреждение часто связано с рутинными внутривенными процедурами, включая флеботомию (рассечение вены) и внутривенные вливания через катетер (действие растворов, повреждение вен иглами).
Время расположения катетера в вене связано со скоростью появления воспаления. Чем дольше он там находится, тем выше риск и скорость развития флебита, а также вероятность присоединения бактериальной инфекции, в ходе которой может возникнуть гнойный поверхностный венозный тромбоз.
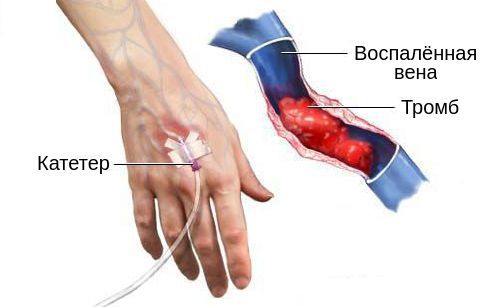
Кроме того, непосредственно повредить эндотелий может вливание гипертонических растворов. Обычно это касается диазепама и пентобарбитала. Они способны вызвать химическое воспаление, которое нарушает нормальную работу вены и приводит к образованию тромбов вокруг кончика катетера, вторичному инфицированию и сепсису. Также с большей вероятностью к тромбозу поверхностных вен приводит вливание растворов в области с более медленным венозным возвратом.
Классификация и стадии развития флебита
В зависимости от причины флебит разделяют на большие группы:
- Флебит, возникший на фоне варикозного расширения вен.
- Флебит, не связанный с варикозным расширением вен — вероятнее всего вызван генетическими нарушениями свёртывания крови:
- Постинъекционный флебит — развивается вследствие химического раздражения вены введённым раствором или механической травмы. Чаще всего сопровождается появлением боли по ходу вены и на месте катетера, а также наличием покраснения.
- Аллергический флебит — развивается в связи с реакцией вены на аллерген (лекарственный препарат, материал катетера). По симптомам схож с постинъекционным флебитом.
По расположению воспалённой вены выделяют следующие виды флебита:
- Флебит полового члена — связан с варикозным расширением вен или инфекционной болезнью (например, гонореей). Вызывает покраснение и отёк кожи, образование объёмного болезненного уплотнения на тыльной поверхности пениса.
- Флебит воротной вены (или пилефлебит) — связан с осложнённым течением воспалительных процессов в брюшной полости (циррозом печени, панкреатитом, синдромом Бадда — Киари и др.). Отличается признаками гнойной интоксикации. Может привести к смерти.
- Церебральный флебит — развивается в венах головного мозга на фоне инфекции или гнойного воспаления (абсцесса или флегмоны). Проявляется постоянной головной болью, повышением артериального давления, нарушением зрения.
- Флебит вен верхних конечностей — в области поражения на руке появляется боль, покраснение кожи, наблюдается шнуровидное уплотнение вены.
- Флебит в бассейне малой подкожной вены — сопровождается напряжённостью мышц, болью и покраснением кожи, повышением температуры и появлением полос по ходу воспалённой вены.
- Флебит в бассейне большой подкожной вены — по проявлениям схож с флебитом малой подкожной вены.
- Мигрирующий флебит — развивается в венах ног, отличается длительным рецидивирующим течением, чаще встречается у молодых мужчин. Может затрагивать также стенки артерий. Когда мигрирующий тромбофлебит ассоциирован с раком, он может возникать за годы до постановки диагноза. Проявляется появлением покраснения, уплотнения, тяжа по ходу вены на различных участках тела.
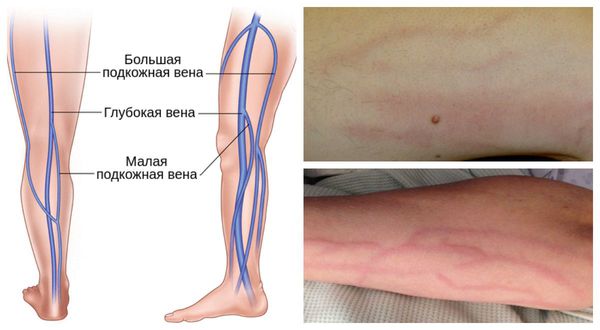
Флебит также может быть классифицированы по патофизиологии:
- Первичный флебит — непосредственное воспаление в венах.
- Вторичный флебит — системный воспалительный процесс. К этой группе относится септический тромбофлебит — воспаление вены, возникающее в условиях инфекции.
По месту локализации воспаления в вене различают три формы болезни:
- эндофлебит — воспаление внутренней оболочки вены;
- перифлебит — воспаление наружной оболочки вены;
- панфлебит — воспаление всех оболочек вены [13].
Осложнения флебита
Основным осложнением флебита является венозный тромбоз — образование кровяного сгустка в просвете вены. Частота этого заболевания в 40-летнем возрасте и раньше составляет примерно один случай на 10 000 человек в год; после 45 лет заболеваемость увеличивается и к 80 годам достигает 5-6 случаев на 1000 человек в год [22]. Причины увеличения риска развития тромбоза с возрастом не совсем ясны, но могут связаны с наличием заболеваний сердечно-сосудистой системы, печени и других органов, увеличивающих коагуляцию (свёртываемость крови).
Частота венозного тромбоза в несколько выше у мужчин, чем у женщин. Около двух третей эпизодов проявляются как тромбоз глубоких вен. Основными исходами венозного тромбоза являются повторное появление тромбов, посттромботический синдром, сильное кровотечение из-за разжижающих препаратов, смерть.
Тромбоз приводит к ухудшению качества жизни, особенно при развитии посттромботического синдрома, который сопровождается хроническим отёком конечности, изменением цвета кожи голени, трофическими нарушениями [18][19]. Смерть наступает в течение одного месяца после эпизода примерно у 6 % пациентов с тромбозом глубоких вен и у 10 % пациентов с эмболией — попадание сгустков крови в жизненно важные органы [20]. В 30 % случаев человек умирает от тромбоэмболии ещё до постановки диагноза [21]. Показатели смертности ниже среди пациентов с венозным тромбозом, возникающим без очевидной причины, и наиболее высоки среди тех, у кого тромбоз развивается в условиях имеющейся онкологии.
Также флебит может способствовать развитие таких инфекционных осложнений, как абсцесс и флегмона. Оба состояния могут привести к летальному исходу.
В центре поверхностного абсцесса кожа истончается, иногда кажется белой или жёлтой из-за “созревшего” гноя внутри, готова спонтанно прорваться. При глубоких абсцессах типична локальная боль, лихорадка, потеря веса, утомляемость.
Флегмона представляет собой болезненную припухлость с разлитым покраснением кожи. Быстро развивается, сопровождается высокой температурой (40°С и больше), нарушением работы поражённой части тела. При распространении на окружающие ткани флегмона может спровоцировать развитие гнойного артрита, тендовагинита и других гнойных заболеваний.
Диагностика флебита
Локальные флебиты можно обнаружить непосредственно в зоне постоянного венозного катетера или при опросе пациента, когда выясняется, что эта область была травмирована или в неё вводился препарат [4].
Пациентам с подозрением на поверхностный венозный тромбоз и флебит необходимо проводить дуплексное ультразвуковое сканирование. При подозрении на флебит полового члена нужно пройти ультразвуковое исследование сосудов полового члена и мошонки.
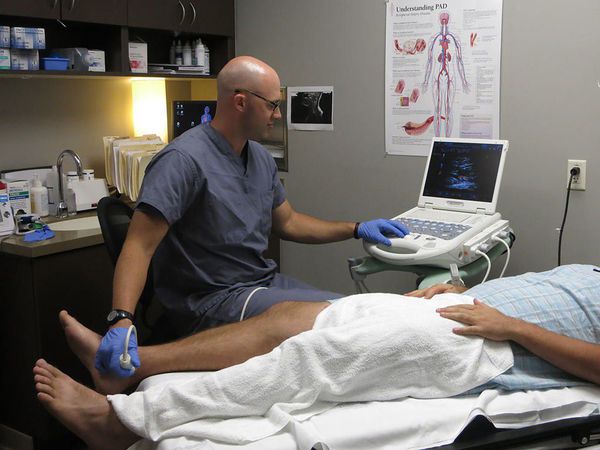
Также всем пациентам необходимо оценить вероятность развития тромбоэмболии лёгочной артерии и тромбоза глубоких вен. Для этого используются шкалы Wells и Женевской классификации. Они учитывают возраст, предшествующие заболевания и операции. При большой сумме баллов требуется выполнить компьютерную томографию лёгких для исключения тромбоэмболии лёгочной артерии.
Пациентам с периферическим венозным тромбозом верхних конечностей, связанным с катетером, или незначительным флебитом, вызванным прямой травмой, дуплексное ультразвуковое сканирование может не потребоваться из-за наличия подкожного воспаления и возможности постановки диагноза клинически, т. е. по признакам заболевания. Степень поверхностного тромбоза с оценкой тромбоза глубокий вен должна быть задокументирована.
Некоторым пациентам требуется сделать лабораторный анализ для определения гиперкоагуляции — изменения свёртываемости крови — или подтверждения онкозаболевания, особенно когда поверхностный венозный тромбоз не связан с катетером или варикозным расширением вен. Гиперкоагуляция выявляется с помощью коагулограммы, иногда — гемостазиограммы. Если выявлены отклонения от нормы в сторону повышения или снижения, необходима консультация гематолога для совместного определения тактики дальнейшей диагностики. На эту оценку влияют признаки заболевания, факторы риска и семейная история болезни. В некоторых случаях она может включать в себя простой скрининг на наследственные тромбофилии или более обширный онкопоиск или скрининг васкулита (по рекомендации ревматолога) [15][22].
Лечение флебита
Большинство пациентов с флебитом проходят симптоматическое лечение с помощью противовоспалительных средств и компрессии. Оно направлено на уменьшение боли и воспаления, предотвращение осложнений и рецидивов. Лечение зависит от места воспаления, наличия сопутствующего острого тромбоза глубоких вен и варикозного расширения.
Важное значение на раннем этапе лечения имеет дуплексное ультразвуковое сканирование конечности, особенно при флебитах, связанных с местным варикозом, внутривенным катетером или другим устройством. Если исследование подтвердит наличие варикозно расширенных вен и рефлюкса (обратного тока крови), то такие пациенты могут первоначально лечиться без операции [12]. При прогрессировании заболевания в глубокую венозную систему принимается решение об оперативном лечении или терапии антикоагулянтами.
Для лечения пациентов со спонтанным тромбозом поверхностных вен используются профилактические или промежуточные дозы низкомолекулярного гепарина или промежуточные дозы нефракционированного гепарина. Их необходимо применять минимум в течение четырёх недель.
Хирургическое удаление вены проводится при рецидивирующих случаях поверхностного венозного тромбоза [22]. Вену нужно удалять, если флебит возник хотя бы во второй раз.
После лечения пациентам рекомендовано использовать компрессионный трикотаж. Период ношения определяется лечащим врачом.
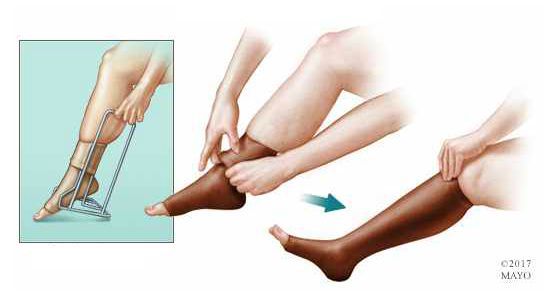
Прогноз. Профилактика
При своевременном обращении к сосудистому хирургу прогноз флебита относительно благоприятный, особенно при флебите верхних конечностей — он проходит практически бесследно. Гирудотерапия (лечение пиявками) может привести к резкому прогрессированию болезни в связи с травмой сосудистой стенки.
Если воспаление распространилось в систему глубоких вен, лечение занимает более длительное время. В последующем развивается посттромботическая болезнь. В 5-10 % случаев она приводит к инвалидизации, снижению качества жизни и сохранению постоянного отёка конечности.
Основным способом профилактики является соблюдение двигательной активности, особенно в путешествиях. Сидение во время долгого полёта или поездки на автомобиле может привести к отёку лодыжек, икр и увеличить риск тромбофлебита. Чтобы предотвратить загустевание крови в этих случаях, стоит прогуливаться по проходу один раз в час. При долгой поездке за рулём нужно останавливаться каждый час и двигаться по 10-15 минут. Стоит выполнять венозную гимнастику: сгибать лодыжки или поднимать-опускать голени на носки хотя бы 10 раз в час.
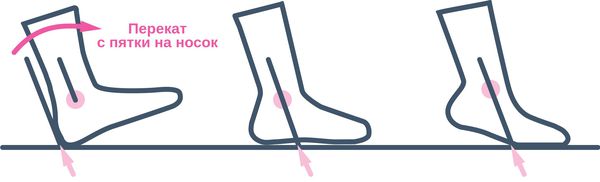
Нужно стараться носить свободную одежду, не стягивающую голени, пить много жидкости, чтобы избежать обезвоживания. При приёме гормональных контрацептивов следует раз в год проходить ультразвуковое триплексное сканирование и наблюдаться у врача-гинеколога [11][20].
Если есть один или несколько факторов риска, необходимо обсудить стратегию профилактики с лечащим врачом перед длительными перелётами, поездками или плановой операцией, после которой придётся соблюдать постельный режим.
Источник
Шнуровидный тромбофлебит – редкая венозная патология, впервые ее диагностировали в 1939 г. Заболевание характеризуется воспалением вен грудины и брюшной полости, проявляется симптомами, характерными для других разновидностей флебита. Какие косвенные причины развития патологии и основные симптомы? Методы диагностики и лечения? Какие осложнения возникают и какой прогноз на выздоровление.
Что такое болезнь Мондора
Что такое шнуровидный тромбофлебит? Это локализованная патология вен передней и боковой поверхности брюшной стенки и грудной клетки, относится к васкулитам.
Выражена в виде тромбоза с воспалением стенки боковой или поверхностной вены грудной клетки. Данное заболевание встречается преимущественно у женщин.
Во время развития патологии в подмышечной области, на передней грудной стенке образуется уплотнение. Его длина варьируется от 3 до 30 см. Уплотнение сращено и двигается вместе с кожей.
Многие врачи причисляют к этому заболеванию поражение венозных сосудов предплечья, плеча, подмышечной впадины, пениса и яичек.
Проблема возникает у людей в возрасте 25–40 лет, реже – после 60 лет.
Механизм развития заболевания
Флебит Мондора не особо влияет на общее самочувствие человека. Признаки интоксикации и воспалительного процесса выражены слабо, или вовсе отсутствуют.
Первичная форма болезни имеет невыясненный генезис, спровоцировать ее развитие могут сбои в работе иммунной системы. Вторичная – возникает на фоне других патологических процессов в организме.
Симптомы шнуровидного тромбофлебита:
- в области молочных желез, подмышек образуется твердое вытянутое вертикальное утолщение длиной 3–30 см, которое перемещается вместе с кожей, при пальпации образования возникает выраженный болевой синдром;
- боль может отдавать в область подмышек, эпигастрия, усиливается при вдохе, поднятии рук;
- беспокоит постоянное чувство жжения в пораженной области;
- воспаленный участок отекает, краснеет;
- появляются пигментные пятна, купероз вокруг пораженной области, симметричная сыпь;
- редко температура тела повышается до субфебрильных отметок, при этом наблюдается слабость, сонливость, головные боли;
- воспаляются подмышечные лимфатические узлы;
- по мере развития заболевания патологический процесс охватывает близлежащие ткани, на коже по ходу вен образуются морщины лучеобразной формы.
Шнуровидный тромбофлебит диагностируют чаще у женщин, нежели у мужчин.
Болезнь развивается после тяжелых родов, длительной лактации, при хроническом мастите, постоянном ношении узких бюстгальтеров.
Причины
Причины развития тромбофлебита вен брюшины и грудной области плохо изучены.
Патология может возникнуть как осложнение респираторных инфекций, фурункулеза, аллергии. После оперативных вмешательств и травм грудной клетки, при наличии злокачественных новообразований.
Причины, способствующие развитию болезни:
- удаление аппендикса;
- гидраденит;
- инфекционные процессы в сальных железах;
- резкое или постоянное напряжение рук при работе.
У женщин при синдроме Мондора патологические процессы возникают с одной стороны. У мужчин болезнь носит двусторонний характер.
Риски при возникновении синдрома Мондора
Осложнения при шнуровидном тромбофлебите возникают редко. Чаще у людей преклонного возраста, при запущенных формах патологии, наличии хронических заболеваний.
Наиболее опасное последствие флебита – тромбоэмболия легочной артерии. Болезнь развивается внезапно, часто приводит к летальному исходу.
Диагностика
Определить шнуровидный флебит можно уже при первичном осмотре, пальпации вен в пораженной области.
Чтобы подтвердить диагноз, определить степень тяжести патологического процесса, врач назначает дополнительные анализы.
Методы диагностики шнуровидного тромбофлебита:
- клинический анализ крови – наблюдается эозинофилия, моноцитоз, лейкоцитоз;
- общий анализ мочи;
- биохимический анализ крови;
- коагулограмма;
- ультразвуковое ангиосканирование – определяют степень утолщение венозных стенок, наличие тромбов, выявляют проблемы с кровотоком в пораженной вене;
- рентген грудной клетки;
- флебография – рентгеновское исследование вен при помощи контрастного вещества;
- тест на онкомаркеры – патология часто возникает при раке.
На основании полученных результатов обследования врач подбирает препараты для домашнего лечения, или выписывает направление в стационар.
К какому врачу необходимо обратиться
При появлении признаков шнуровидного тромбофлебита необходимо посетить участкового терапевта.
После осмотра и первичной диагностики врач выпишет направление к флебологу. Иногда требуется консультация онколога.
Лечение флебита Мондора
При диагностировании синдрома Мондора назначают симптоматическое медикаментозную терапию, физиопроцедуры, диету.
Лечение шнуровидного тромбофлебита включает в себя прием следующих медикаментов:
- нестероидные противовоспалительные средства – Диклоберл, Ортофен, Бутадион;
- антиагреганты – Аспирин, устраняют повышенную вязкость крови;
- вазотоники – Эскузан, Анавенол;
- полиэнзимные препараты – Вобэнзим;
- антибиотики пенициллиновой группы – назначают редко, при вовлечении в воспалительный процесс близлежащих тканей;
- гепариновая мазь для укрепления венозных стенок, снижения риск возникновения тромбов;
- мазь Вишневского – устраняет воспалительные процессы;
- при сильном болевом синдроме назначают новокаиновые блокады;
- физиотерапия – электрофорез с лекарственными препаратами, УВЧ, грязелечение, водолечение, гирудотерапия, иглоукалывание, магнитотерапия;
- если наблюдаются частые рецидивы, проводят иссечение пораженной вены.
Из народных методов хорошо помогает масло облепихи – продукт обладает антисептическим и противовоспалительным действием.
Масляным раствором пропитать стерильную марлю, наложить на ночь компресс, зафиксировать шерстяным платком.
Продолжительность лечения – 30–40 дней.
При флебите основа рациона – овощи, фрукты, зелень, кисломолочная продукция, рыба и морепродукты.
Запрещено употреблять быстрые углеводы, жирная, жаренная, копченая пища. Все блюда следует готовить на пару, тушить, варить или запекать.
Необходимо уменьшить количество соли. Пить в сутки не менее 2 л чистой воды без газа.
Прогнозы
Шнуровидный флебит часто протекает без ярко выраженных симптомов, нередки случаи самоизлечения, поэтому прогноз на полное выздоровление благоприятный.
При наличии нарушений функций почек, болезней ЦНС, органов пищеварительной системы, у пациентов старше 50 лет патология протекает в более тяжелой форме. Требуется постоянное диспансерное наблюдение.
Болезненные ощущения и повышенная чувствительность кожных покровов исчезает в течение 7 дней. Жжение беспокоит в течение 3–4 недель. Уплотнения и пигментация остается на несколько месяцев.
Синдром Мондора – редкая и неопасная венозная патология, воспалительный процесс локализуется в грудной и брюшной области.
Заболевание хорошо поддается лечения, рецидивы и осложнения возникают редко, при правильной терапии избавиться от болезни можно за 1–2 месяца.
Полезное видео: Болезнь Мондора или шнуровидный тромбофлебит
Источник
