Болят ли уши при воспалении тройничного нерва


Невралгия ушного узла характеризуется развитием жгучей боли в области уха, из-за чего пациенты часто путают неврологическое заболевание с отитом.
Размытая клиническая картина приводит к неправильно поставленному диагнозу. В результате длительность лечения увеличивается и патология начинает прогрессировать. В такой ситуации могут возникнуть осложнения, которые приведут к ухудшению общего состояния пациента.
В этой статье расскажем о причинах возникновения, симптомах, диагностике и лечении невралгии ушного нерва (узла).
Что это такое?
 Невралгия ушного узла — это раздражение нервных корешков ушного ганглия, который сформирован из вегетативных и чувствительных нейронов.
Невралгия ушного узла — это раздражение нервных корешков ушного ганглия, который сформирован из вегетативных и чувствительных нейронов.
Эта система несет ответственность за правильную работу слюнных желез, регулирует восприимчивость слухового прохода.
Кроме того, ушной узел отвечает за чувствительность кожи между виском и нижней челюстью. Поэтому при его повреждении отмечается появление резкой боли, повышенного слюноотделения и заложенность уха.
Патологический процесс носит несколько названий: ганглионит нервного узла или невралгия уха. Ушной узел относится к нижнечелюстной ветви тройничного нерва, поэтому при его поражении существует риск развития тригеминальной невралгии.
Этиология
Невралгия узла уха часто развивается по причине инфекционно-воспалительного процесса в организме. Патогенные микроорганизмы распространяются по телу вместе с циркулирующей кровью, поэтому с легкостью попадают в область центральной нервной системы.
Инфекция черепно-мозговых нервов приводит к раздражению мелких корешков, формирующих ушной узел. В результате нервные волокна отекают и начинают сильно болеть.
Другими причинами развития заболевания служат:
- воспалительный процесс в слюнной железе;
- острая или хроническая ангина;
- закупорка протоков слюнных желез;
- гнойно-воспалительное заболевание уха — отит;
- гайморит;
- стоматологические патологии — инфекции бактериального характера.

В редких случаях развивается вторичное воспаление ушного нерва. Такая ситуация характерна для системных заболеваний: пневмонии, патологий мочеполовой системы, сепсиса. При этом невралгия возникает в качестве симптома и указывает на развитие другой болезни.
У пациентов с сахарным диабетом поражение ушного узла может развиться на фоне диабетической полинейропатии.
Факторы риска
Риск развития невралгии повышается в следующих случаях:
- у пациентов пожилого возраста;
- на фоне психических расстройств;
- гипо- и авитаминоз витаминов B;
- хронические стрессы, усталость;
- длительное переохлаждение;
- нарушение метаболизма: сахарный диабет, поражение щитовидной железы, эндокринные заболевания, подагра;
- наличие глистов;
- длительное голодание, анорексия, булимия;
- желудочно-кишечные патологии, характеризующиеся нарушением всасывания питательных компонентов;
- синуситы хронической формы;
- гнойно-воспалительные образования в ротовой полости: флегмоны, абсцессы, пульпит, гингивит;
- остеомиелит костей черепа;
- инфекционные патологии, сопровождающиеся интоксикацией организма: ботулизм, туберкулез, сифилис;
- аутоиммунные заболевания;
- сильные аллергические реакции.
Клиническая картина: симптомы и проявления
 Невралгия ушного узла проявляется в виде острого болевого синдрома, который может отдавать в нижнюю челюсть. Нередко отмечается боль вокруг ушной раковины.
Невралгия ушного узла проявляется в виде острого болевого синдрома, который может отдавать в нижнюю челюсть. Нередко отмечается боль вокруг ушной раковины.
В такой ситуации дискомфорт ощущается на всей височной области. Припухлость лимфатических узлов за ухом появляется при развитии инфекционного процесса.
Боль усиливается во время движений или при воздействии определенных факторов: перепада температуры, употреблении горячей или холодной пищи. Также интенсивность симптома возрастает во время эмоционального потрясения или стресса.
Нарушение психологического состояния приводит к появлению кратковременных покалываний. В зависимости от уровня стресса болезненные колики в ухе могут длиться от 3-4 минут до 1 часа.
Наибольшее количество чувствительных нейронов сосредоточено на барабанной перепонке. Тонкая ткань пребывает в постоянном движении во время улавливания звуковых колебаний, что приводит к развитию постоянной боли.
Синдром усиливается при влажной погоде, когда происходит изменения в атмосферном давлении. Воздух начинает давить на перепонку, что приводит к повышению интенсивности болевого симптома.
Приступы появляются внезапно, об их приближении предупреждает заложенность уха. Боль периодически усиливается и стихает. Во время приступа увеличивается выработка слюны, особенно при улавливании громкого шума.
Приступы резко прекращаются вместе с ощущением заложенности слухового прохода и избыточным слюноотделением.
Возможные жалобы пациентов
 Больные жалуются на приступообразные жгучие боли, которые ощущаются спереди от наружного слухового прохода.
Больные жалуются на приступообразные жгучие боли, которые ощущаются спереди от наружного слухового прохода.
В зависимости от индивидуального строения нервной системы боль может отдавать в подбородок, область нижней челюсти, зубы. Помимо иррадиации боли больной ощущает, что ухо заложило и стало выделяться больше слюны.
Спровоцировать приступ может сквозняк, жевательные движения или прикосновение к области между височно-нижнечелюстным суставом и наружным слуховым каналом. Последнее ощущение характерно для невралгии, развивающейся на фоне воспалительного процесса: ангине, синусите, пульпите.
Как происходит диагностика?
Когда начинает болеть ухо или зуб, пациент обращается за помощью к ЛОР-врачу или стоматологу. Если первоначальный осмотр не дал результата, то больного перенаправляют к неврологу при подозрении на невралгию тройничного нерва.
Врач устанавливает диагноз на основании жалоб пациента, физического осмотра и проведения нескольких инструментальных исследований.
Пальпация
Невролог устанавливает предварительный диагноз с помощью пальпации. Врач надавливает на болевые точки и наблюдает за реакцией пациента.
Специалист проверяет наличие болезненности при осмотре склеромоторных точек на:
- подбородочном;
- ушно-височном;
- нижнечелюстном нерве;
- точке Рише — это область, где нервный узел присоединяется к нижнечелюстной ветви тройничного нерва.
При невралгии в данных участках при легком прикосновении или надавливании ощущается резкая сильная боль. При других заболеваниях уха такой проблемы не возникает.
При сложной ситуации на фоне нескольких инфекционных процессов дифференциальную диагностику дополняют блокадой ушного ганглия. Процедуру выполняют с помощью инъекций обезболивающими препаратами: Новокаином и Лидокаином.
Стоматологический осмотр
Осмотр ротовой полости стоматологом необходим для исключения гнойно-воспалительного заболевания на слизистых оболочках и зубах. Болезнь может привести к раздражению нервов внутри пульпы. Кроме того, гной с патогенными бактериями по циркулирующей крови может перебраться на нервные волокна ушного ганглия. Поэтому для исключения такой причины патологического процесса необходима помощь стоматолога.
УЗИ околоушной слюнной железы
Ультразвуковое исследование — это неинвазивный метод диагностики, который позволяет оценить состояние слюнных желез. Из 3 пар выделяют околоушную, как самую большую по размеру. Ее протоки могут закупориться вследствие воспаления или инфекции. В такой ситуации отек может привести к застою секрета и раздражению нервных корешков ушного узла.
Отоларингологическое обследование
Отоларинголог проводит несколько обследований:
- Аудиометрию. Процедура позволяет установить остроту слуха. Благодаря данному исследованию можно определить степень тяжести патологического процесса, задевает ли он слуховой нерв.
- Фарингоскопию. Врач осматривает зев и глотку, оценивает состояние миндалин и мелких лимфоузлов на предмет воспаления.
Если причиной невралгии является инфекционное или вирусное заболевание горла, то фарингоскопия может подтвердить его наличие.
- Риноскопию. Обследование проводится с помощью специальных зеркал для исследования полости носа на наличие воспалений. Процедура используется для определения общего состояния носовых пазух.
- Рентгенографию. Проводится с введением контрастного вещества. Позволяет оценить состояние сосудов в области поражения, выявить наличие очагов воспаления.

Данные процедуры позволяют оценить состояние околоносовых пазух, исключить или подтвердить наличие в них инфекционного процесса.
Последний может являться причиной развития невралгии. Если его устранить, то раздражение нервных корешков пройдет самостоятельно.
Дифференциальная диагностика
Симптоматическая картина невралгии ушного узла проводится с:
- воспалением евстахиевой трубы;
- невралгией тройничного нерва;
- эпидемическим паротитом;
- воспалением уха;
- злокачественными новообразованиями в височной доле;
- кистами и образованием камней в околоушной железе.
 Наиболее часто невралгию путают с отеком среднего уха. Чтобы правильно диагностировать патологию, важно изучить отличительные признаки воспаления среднего уха:
Наиболее часто невралгию путают с отеком среднего уха. Чтобы правильно диагностировать патологию, важно изучить отличительные признаки воспаления среднего уха:
- повышение температуры;
- лихорадка;
- мышечная слабость;
- болевой синдром усиливается при открытии рта;
- из слухового прохода выделяется гной.
При невралгии ушного узла не наблюдается ноющей боли на фоне высокой температуры. Пациент ощущает только боль в ухе, не сопровождающуюся слабостью и лихорадкой. Боль носит острый характер, появляется периодически. Симптомы отита не усиливаются при приеме горячей или холодной пищи.
Способы лечения
При невралгии проводится лекарственная терапия, направленная на обезболивание раздраженных нервов и на устранение причины патологии. Медикаменты не должны допускать рецидива заболевания.
Положительная динамика лечения наблюдается при увеличении временного промежутка между приступами боли.
Для обезболивания используются ганглиоблокирующие препараты:
- Ганглерон;
- Пентамин;
- Пирроксан;
- Пирилен.
 Улучшают терапевтический эффект спазмолитические препараты: Но-Шпа, гидрохлорид папаверина, Галидор. Они помогают предотвратить мышечный спазм, в процессе которого усиливается давление на пораженные нервные корешки.
Улучшают терапевтический эффект спазмолитические препараты: Но-Шпа, гидрохлорид папаверина, Галидор. Они помогают предотвратить мышечный спазм, в процессе которого усиливается давление на пораженные нервные корешки.
В результате длительность и интенсивность боли усиливается в 2-3 раза. Снятия спазма мышц слуховой трубы позволяет снизить интенсивность болевого синдрома.
Для нормализации психоэмоционального состояния назначают седативные средства: экстракт валерианы, Фитоседан, Персен-Форте. Чтобы пациент мог уснуть, выписывают снотворные средства: Зопиклон, Феназепам. Барбитураты принимать запрещено в связи с большим количеством побочных эффектов.
Для восстановления функциональной активности нервных волокон пациент должен принимать витамины группы B. БАДы вводятся внутривенно или назначаются для перорального применения.
В некоторых случаях проводится электрофорез, в ходе которого в ушной узел с помощью переменного тока вводятся тиамин и новокаин. Процедура помогает быстро избавиться от болевого синдрома и восстановить нормальную активность нервных корешков.
При выраженном слюноотделении принимается Платифиллин, нормализующий секрецию околоушной железы. Антигистаминные препараты позволяют избавиться от отеков.
Помимо медикаментозной терапии проводится комплекс физиотерапевтических процедур:
- лазерная терапия;
- магнитотерапия;
- массаж;
- акупунктура;
- прогревание полынными сигарами;
- электрофорез.

Процедуры позволяют активизировать обменные процессы, ускоряют процесс заживления нервной ткани.
Существует высокий риск рецидива патологии. Чтобы избежать повторного заболевания, нужно своевременно лечить зубы, болезни ЛОР-органов, контролировать уровень глюкозы в крови.
При сильных приступах боли применяются медикаментозные блокады, которые основаны на введении препарата в область пораженного нерва. В некоторых случаях процедура проводится в рамках дифференциальной диагностики: при отите лекарства не оказывают обезболивающий эффект. В качестве болеутоляющего средства вводят раствор Новокаина, который позволяет избавиться от болевого синдрома на 2-3 дня.
Медикаментозная блокада проводится при неэффективности лечения таблетированными анальгетиками. Данная методика не может заменить лечение противовоспалительными препаратами.
Хирургический метод
При обширном поражении ушного ганглия, сопровождающегося сильной болью, воспалением и нарушением нервной проводимости, назначают проведение операции.
Хирургическое вмешательство проводится при низкой эффективности медикаментозной блокады и терапии препаратами. В ходе операции удаляют тройничный нерв или ушной ганглий.
Возможные последствия и осложнения
 При отсутствии лечения возможно развитие осложнений:
При отсутствии лечения возможно развитие осложнений:
- трофические нарушения питания кожи лица;
- снижение остроты слуха;
- уменьшение чувствительности кожи вокруг уха и части лица;
- некорректная работа слюнных желез;
- депрессивное состояние и другие нарушения психоэмоционального контроля.
Прогноз и меры профилактики
При правильном лечении появляется благоприятный прогноз на выздоровление. При этом полностью восстанавливается слух и чувствительность тканей, нормализуется нервная проводимость в ушном ганглии.
Для предупреждения рецидива патологии необходимо изменить свой образ жизни:
- регулярно заниматься спортом;
- отказаться от вредных привычек;
- сбалансировать рацион;
- часто бывать на свежем воздухе.
Приступы боли на фоне невралгии ушного ганглия можно принять за проявление отита. Чтобы вовремя начать лечение истинного заболевания, необходимо распознать характерные симптомы невралгии и как можно скорее обратиться к врачу.
С помощью комплекса диагностических процедур врач поможет установить причину раздражения нервных корешков. Лечение проводится с помощью медикаментозной блокады и назначения пероральных препаратов. Медикаменты помогают избавиться от боли и воспаления. При неэффективности лекарственной терапии проводят операцию для удаления пораженных нервов.
Источник
Обзор
Невралгия тройничного нерва — это хроническое (длительное) заболевание, которое зачастую обостряется с течением времени и характеризуется внезапной, острой болью, которая развивается в области лица и головы.
Невралгия тройничного нерва впервые встречается обычно у людей, старше 50 лет. У женщин частота невралгии составляет 5 случаев на 100 000 населения, у мужчин значительно реже — 2,7 на 100 000. В 70% случаев невралгия возникает справа, в 28% — слева, в 2% наблюдается двустороннее поражение.
Боль в лице можно описать как пронизывающую, колющую, как при ударе током. Приступ боли может продолжаться от нескольких секунд до двух минут. Чаще всего поражается одна сторона лица (односторонняя боль), как правило, правая. В редких случаях при невралгии тройничного нерва боль возникает с обеих сторон лица (двусторонняя боль). В 80–90% случаев боль возникает из-за давления на тройничный нерв — самый крупный черепно-мозговой нерв.
Данная статья посвящена невралгии тройничного нерва, редкому типу невралгии. Постгерпетическая невралгия — это довольно распространенный тип невралгии, который обычно возникает после опоясывающего лишая. Прочитайте подробнее о постгерпетической невралгии.
Невралгию тройничного нерва можно разделить на несколько категорий в зависимости от типа боли. Эти категории описаны ниже.
- Невралгия тройничного нерва 1 типа — типичная форма невралгии тройничного нерва. Пронизывающая и колющая боль возникает непостоянно и только в определенных случаях. Этот тип невралгии также называется идиопатической (когда нельзя определить ее причину).
- Невралгия тройничного нерва 2 типа также называется атипичной (нетипичной) невралгией тройничного нерва. Боль более постоянная, ноющая, пульсирующая, сопровождается чувством жжения.
- Симптоматическая невралгия тройничного нерва — боль возникает в результате другого заболевания, например, при рассеянном склерозе.
При диагностике невралгии тройничного нерва ваш врач может провести обследования, чтобы исключить другие заболевания.
В настоящее время способа полностью избавиться он нее с помощью лекарств не существует. Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве жизни человека. Однако с помощью лекарств обычно можно на какое-то время облегчить симптомы.
Если лекарства не помогают или вызывают неприятные побочные эффекты, может быть рекомендована хирургическая операция. Цель операции-либо исключить давление кровеносных сосудов на тройничный нерв, либо повредить его так, чтобы он больше не передавал болевых сигналов. Согласно результатам исследований, хирургическая операция эффективно и надолго устраняет боль, и примерно в 70–90% случаев она больше не возвращается. Однако остается вероятность возвращения боли, причем риск рецидивов зависит от типа операции.
Симптомы невралгии тройничного нерва
Основной симптом невралгии тройничного нерва — резкая пронизывающая или колющая боль в лице, которая появляется внезапно. Почти всегда боль возникает в одной половине лица, хотя в редких случаях она может появляться с обеих сторон. Боль может распространяться на нижнюю челюсть, верхнюю челюсть, щеку, реже — в глаз и лоб. Каждый приступ боли может продолжаться от нескольких секунд до двух минут, и вы при этом можете чувствовать:
- покалывание или онемение в лице перед появлением боли;
- легкое чувство ломоты или жжения во время приступа.
Болевые спазмы могут происходить регулярно на протяжении многих дней, недель или месяцев. В тяжелых случаях вы можете чувствовать боль сотни раз в день. Некоторые люди в перерывах между приступами ощущают в отдельных участках тупую боль. Вместе с тем, боль может полностью пройти и появиться вновь только через несколько месяцев или лет.
Приступ невралгии тройничного нерва могут спровоцировать некоторые действия или движения, например:
- разговор;
- улыбка;
- жевание;
- чистка зубов;
- легкое прикосновение;
- бритье;
- глотание;
- прохладный ветер;
- движения головы.
Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве вашей жизни. У вас может отсутствовать желание выполнять определенные действия, например, мыться, бриться или есть, чтобы не спровоцировать новый приступ боли.
Жизнь с болью, особенно если она отрицательно сказывается на качестве вашей жизни, может также привести к депрессии (чувству глубокой тоски или отчаяния, которое может продолжаться долгое время).
Атипичная невралгия тройничного нерва
«Атипичная» означает, что эта невралгия нестандартная или нетипичная. Если у вас невралгия тройничного нерва такого типа, между приступами боли вы будете ощущать «фоновую» боль. Это может быть постоянная пульсирующая, ноющая или жгущая боль. Эта форма невралгии тройничного нерва хуже реагирует на лечение, чем традиционная невралгия тройничного нерва.
Причины невралгии тройничного нерва
Хотя точные причины установить удается не всегда, невралгия тройничного нерва зачастую связана со сдавлением тройничного нерва или другим заболеванием.
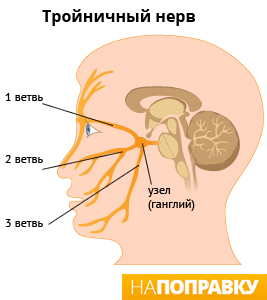
Тройничный нерв — это крупнейший из черепно-мозговых нервов. У человека есть два тройничных нерва, по одному на каждой стороне лица. Каждый нерв разделен на три ветви:
- верхняя ветвь (глазной нерв) отвечает за участок кожи над глазом, на лбу и в передней части головы;
- средняя ветвь (верхнечелюстной нерв) отвечает за участок кожи в области щеки, сбоку носа, верхней челюсти, зубов и десен;
- нижняя ветвь (нижнечелюстной нерв) отвечает за участок кожи в области нижней челюсти, зубов и десен.
Эти три ветви нерва передают в мозг ощущения боли и прикосновения от лица, зубов и рта. Невралгия тройничного нерва может охватить одну или несколько ветвей тройничного нерва. Чаще всего бывает затронут верхнечелюстной нерв, реже всего — глазной.
Согласно имеющимся фактам, в 80–90% всех случаев невралгия тройничного нерва связана с давлением на тройничный нерв рядом с местом, где он входит в стволовую часть головного мозга (нижняя часть мозга, которая переходит в спинной мозг). Согласно одному исследованию, в 64% случаев давление на тройничный нерв оказывает артерия, а в 36% случаев — вена. В результате сдавления, нерв посылает в головной мозг неконтролируемые сигналы о боли.
Другие причины невралгии тройничного нерва:
- новообразование (опухоль или нарост);
- киста;
- рассеянный склероз, хроническое заболевание, поражающее центральную нервную систему (головной и спинной мозг).
При рассеянном склерозе иммунитет (защитная система организма) вызывает повреждение нервных волокон центральной нервной системы. Тройничный нерв может быть также поврежден.
Что провоцирует приступ невралгии
Некоторые факторы (триггеры) иногда могут провоцировать или обострять приступ невралгии. Приступы боли можно облегчить, если по возможности избегать триггеров. Например, боль может спровоцировать ветер или даже сквозняк в помещении. В таком случае старайтесь не сидеть у открытых окон или кондиционеров, а в ветреную погоду закрывайте лицо шарфом.
Боль может вызывать горячая или холодная еда и напитки. Если пить теплые или холодные напитки через соломинку, можно избежать контакта жидкости со слизистой рта и возникновения боли.
Диагностика невралгии тройничного нерва
Если вы подозреваете у себя невралгию тройничного нерва, обратитесь к терапевту или неврологу. Сначала он спросит вас о симптомах, а затем может провести некоторые обследования, чтобы исключить другие заболевания.
Так как при невралгии тройничного нерва боль зачастую возникает в челюсти, зубах или деснах, люди обращаются к стоматологу, а не к терапевту или неврологу. Стоматолог, прежде всего, постарается исключить другие причины боли в зубах. Если он не найдет «своих» причин для боли, то направит вас к терапевту или неврологу. К этим врачам вы можете обратиться и самостоятельно.
Диагностикой и лечением невралгии тройничного нерва занимается обычно врач-невролог. Вы можете самостоятельно записаться к нему на прием или сначала обратиться к терапевту. Врач-терапевт осмотрит вас и расспросит о ваших жалобах. Он проведет первичную диагностику и исключит другие причины боли в лице. Сначала он тщательно осмотрит следующие области:
- голову и шею;
- уши;
- рот;
- зубы;
- сустав нижней челюсти (височно-нижнечелюстной сустав).
Перед тем, как поставить диагноз невралгии тройничного нерва, необходимо исключить другие заболевания, которые могут вызывать боль в лице. Нужно определить форму заболевания — типичную невралгию тройничного нерва или невралгию, вызываемую другим заболеванием (симптоматическую невралгию тройничного нерва). В случае симптоматической невралгии необходимо лечить вызывающее ее заболевание.
Другие заболевания, которые необходимо исключить:
- зубная инфекция или трещина в зубе;
- мигрень;
- боль в суставе нижней челюсти;
- височный артериит, тяжелое заболевание, при котором происходит воспаление кровеносных сосудов в виске, что может привести к слепоте или инсульту;
- травма лицевого нерва (посттравматическая невралгия);
- непрерывная боль в лице без определенной причины (идиопатическая боль).
У людей младше 40–50 лет причиной боли в лице чаще бывают другие заболевание, поэтому терапевт будет, в первую очередь, исключать эти причины. Если терапевт заподозрит нейрогенную причину болей, он направит вас на консультацию к неврологу, под руководством которого будет происходить дальнейшее обследование и лечение.
Магнитно-резонансная томография (МРТ) может с большой точностью показать, где происходит сдавление тройничного нерва. Во время МРТ с помощью сильного магнитного поля и радиоволн создаются подробные изображения внутреннего строения вашего мозга и тройничного нерва. С помощью МРТ можно также исключить другие причины боли в лице, например, опухоль в основании черепа. Такие причины вызывают 5–10% всех случаев невралгии тройничного нерва.
Примерно у 1–5% людей с рассеянным склерозом (хроническим заболеванием, поражающим головной и спинной мозг) появляется невралгия тройничного нерва, поэтому необходимо учитывать вероятность этого заболевания. Вам зададут ряд вопросов, связанных с симптомами рассеянного склероза, чтобы исключить это заболевание.
Симптомы, присущие рассеянному склерозу:
- головокружение;
- тремор (дрожь) в конечностях, нарушение координации;
- слабость глазных мышц;
- нарушения зрения в одном глазу.
При необходимости для диагностики рассеянного склероза также может использоваться МРТ.
Лечение невралгии тройничного нерва
Для облегчения боли при невралгии тройничного нерва назначаются лекарственные препараты. Если медикаментозное лечение не эффективно или не возможно, прибегают к хирургической коррекции. Лечение невралгии тройничного нерва проводится под контролем врача-невролога. При отсутствии невролога, медицинскую помощь может оказать врач общей практики, семейный врач или терапевт.
Лечение невралгии тройничного нерва обычно начинают с назначения антиконвульсантов (препаратов для лечения припадков при эпилепсии). Они помогают облегчить боль в лице. Препараты этого типа замедляют электрические импульсы в нерве и снижают его способность передавать болевые ощущения. Обычные обезболивающие, такие как парацетамол, неэффективны при лечении невралгии тройничного нерва.
Обычно сначала назначается антиконвульсант, который называется карбамазепин (см. ниже). Если он не действует, может использоваться другой антиконвульсант — габапентин.
Карбамазепин обычно используется для лечения эпилепсии, иногда он эффективен при лечении невралгии тройничного нерва, так как он ослабляет неконтролируемые болевые сигналы. Скорее всего, сначала вам потребуется принимать его один-два раза в день, хотя некоторым людям требуется повышенная дозировка. Карбамазепин может вызывать побочные эффекты, особенно тяжелые у пожилых людей. Ниже описаны возможные побочные эффекты.
Побочные эффекты, возникающие более чем у одного человека из десяти:
- тошнота и рвота;
- головокружение;
- чувство усталости;
- трудности с координацией движений;
- пониженное количество белых клеток крови, которые борются с инфекциями (лейкопения);
- изменения уровня ферментов печени (ферменты — это белки, которые ускоряют любую реакцию, которая происходит в организме).
Побочные эффекты, возникающие максимум у одного человека из десяти:
- повышенный риск возникновения синяков и кровотечений;
- задержка жидкостей (невозможность помочиться);
- увеличение веса;
- дезориентация в пространстве и времени;
- головная боль;
- двоение в глазах или размытое зрение;
- сухость во рту.
К редким побочным эффектам карбамазепина относятся:
- неконтролируемые (непроизвольные) движения, например, дрожь в конечностях;
- необычные движения глаз;
- понос;
- запор.
Установлена, что прием антиконвульсантов может быть связан с мыслями о самоубийстве и членовредительстве. Дополнительную информацию о возможных побочных эффектах карбамазепина вы можете получить у вашего врача или в инструкции, прилагаемой к лекарству.
Непатентованные лекарственные средства для лечения невралгии тройничного нерва
Непатентованные лекарственные средства не имеют лицензии на применение для лечения тех или иных заболеваний. Другими словами, лекарство не прошло клинические испытания (тип исследования, при котором одно средство сравнивается с другим) по определению его эффективности и безопасности при лечении данного заболевания. Однако некоторые специалисты применяют непатентованные лекарственные средства, если они считают, что они могут принести результат, и что их преимущества перевешивают связанные с ними риски.
Если ваш специалист планирует назначить вам непатентованное лекарственное средство для лечения невралгии тройничного нерва, он должен уведомить вас о том, что это средство не имеет лицензии, и обсудить с вами возможные риски и преимущества.
Некоторым людям снять боль помогает нетрадиционные методы лечения:
- медитация и прочие техники расслабления;
- массаж;
- иглоукалывание (акупунктура);
- витаминная терапия.
Вместе с тем, в настоящее время эффективность этих методов клинически не доказана.
Ниже приводится краткое описание некоторых процедур, которые вам, возможно, следует принять во внимание, хотя они все имеют определенные риски:
- инъекции глицерина — он вводится в центральную часть тройничного нерва и снимает боль примерно на 6–12 месяцев;
- радиочастотная термокоагуляция периферических ветвей тройничного нерва — с помощью электростимуляции повреждаются нервные окончания, но с этим связан необратимый риск появления постоянной боли, не поддающейся лечению;
- чрезкожная балонная компрессия — над тройничным нервом надувается маленький баллон, который сдавливает нервные веточки, прекращая прохождение болевого импульса по ним. Этот метод может применяться в тех редких случаях, когда хирургия не дала результата.
- электрический ток — используется для того, чтобы вызывать онемение тройничного нерва, и может быть очень эффективным.
Согласно результатам исследований, после радиочастотной термокоагуляции, инъекции глицерина или баллонной компрессии в 90% случаев наступает немедленное облегчение боли. Однако 50% людей после процедуры теряют чувствительность в области лица. После радиочастотной термокоагуляции через год боль может вернуться.
Хирургическая операция при невралгии тройничного нерва
В некоторых случаях рекомендуется делать хирургическую операцию. Цель операции: либо уменьшить компрессию (сжатие) тройничного нерва кровеносными сосудами, либо повредить нерв так, чтобы он больше не передавал болевых сигналов. Используются две хирургические процедуры:
- микроваскулярная декомпрессия;
- стереотаксическая радиохирургия.
Эти методы описаны ниже.
Микроваскулярная декомпрессия — это операция по снятию давления кровеносных сосудов на тройничный нерв. Во время операции хирург удалит или перенесет кровеносные сосуды, отделив их от тройничного нерва. Этот метод оказывается эффективным у большинства больных, надолго избавляя их от боли. Свыше 70% людей избавляются от невралгии на срок более 10 лет.
Однако эта операция может привести к потере слуха, что по статистике происходит в менее 3% случаев. Также есть вероятность, что после операции боль вернется, а чувствительность в области лица пропадет, но это случается редко и чаще всего проходит со временем. В очень редких случаях операция этого типа может привести к инсульту, менингиту и даже смерти.
Стереотаксическая радиохирургия — это сравнительно новый метод лечения с помощью ионизирующего излучения. При стереотаксической радиохирургии не требуется обезболивание (наркоз), а на коже не делается никаких разрезов. В процессе облучения нерв теряет способность передавать в мозг болевые импульсы.
Перед операцией ваш хирург обсудит с вами ее детали. На сегодняшний день этот метод лечения невралгии тройничного нерва дает хорошие результаты. В 33–90% случаев после операции боль в области лица прекращается сразу же, хотя в 14% случаев болевые ощущения могут вернуться через 18 месяцев. Для достижения максимальной эффективности лечения, оно может продлиться вплоть до двух месяцев.
