Чем снять воспаление слепой кишки
Воспалительный процесс, локализующийся в области слизистой оболочки слепой кишки, называется тифлитом. Данное воспаление характеризуется выраженным болевым синдромом в совокупности с диспепсическими нарушениями и некоторыми другими клиническими проявлениями. Такое заболевание чаще всего протекает в хронической форме, однако оно может иметь и острый характер. Существует большое количество факторов, которые могут приводить к возникновению этой патологии. Среди них выделяют инфекции, иммунодефицит и так далее. Прогноз при данном состоянии зависит от того, насколько своевременно оно было диагностировано. В запущенных случаях тифлит может стать причиной распространения воспалительной реакции на клетчатку, которая окружает слепую кишку, мезаденита и даже перитонита.
В настоящее время тифлит считается достаточно редко встречающейся патологией. Наиболее часто такое воспаление выявляется в возрастном диапазоне от двадцати пяти до шестидесяти лет. Мужчины и женщины в одинаковой степени подвержены развитию данного патологического процесса. В детской возрастной группе это состояние чаще всего выступает в качестве осложнения лейкемии. Согласно статистике, оно диагностируется примерно у десяти процентов детей, получающих химиотерапию.
Воспалительный процесс в области слепой кишки вызывается инфекционной флорой. При этом свою роль могут сыграть как условно-патогенные бактерии, так и патогенные микроорганизмы. Условно-патогенная флора чаще всего активируется при хроническом застое каловых масс в просвете кишечника. В результате запора нарушается кислотно-щелочное равновесие, что ведет к активному размножению бактерий. Таким образом, в основной группе риска по развитию этой болезни находятся люди, имеющие проблемы с кишечной моторикой или страдающие от других состояний, при которых нарушается эвакуация каловых масс из кишечника.
Еще одной нередко встречающейся причиной являются кишечные инфекции, например, дизентерия. Кроме этого, иногда патогенная флора может распространяться в область слепой кишки и из удаленных очагов с током крови или лимфы. В ряде случаев данное воспаление возникает на фоне пищевой аллергии или при аутоиммунном поражении кишечника.
Отдельно стоит сказать о таком варианте тифлита, который развивается при тяжелых иммунодефицитных состояниях. Он протекает с воспалительно-некротическими изменениями и наиболее характерен для онкологических пациентов и ВИЧ-инфицированных людей.
К предрасполагающим факторам для возникновения этого воспаления относятся чрезмерное пристрастие к слишком жирной и острой пище, злоупотребление продуктами, содержащими в себе большое количество красителей или клетчатки, а также высокие физические нагрузки, при которых задействуются мышцы брюшного пресса.
Как мы уже сказали, данная болезнь может иметь острое или хроническое течение. Острая форма сопровождается стремительным нарастанием клинической картины. Как правило, она встречается при кишечных инфекциях и иммунодефицитных состояниях. Хроническая форма имеет более стертые признаки, однако она чаще приводит к развитию каких-либо осложнений.
Патогенез острой формы представлен возникновением локальной воспалительной реакции, при которой расширяются сосуды и нарастает отек. Кровообращение в пораженной области нарушается, что ведет к постепенно усиливающейся ишемии. При иммуносупрессивных патологиях слизистая оболочка слепой кишки зачастую изъязвляется, на ней появляются очаги некроза. При хроническом воспалении преимущественно преобладают процессы инфильтрации и пролиферации, в результате которых образуются фиброзно-склеротические очаги.
Симптомы, характерные для тифлита
При острой форме симптомы нарастают стремительно. В первую очередь больной человек предъявляет жалобы на выраженную боль, имеющую распирающий или ноющий характер. Болевой синдром локализуется в правой половине живота и становится еще более интенсивным при какой-либо физической активности. В ряде случаев боль приобретает приступообразный характер. Как правило, такие приступы возникают спустя четыре или пять часов после еды. Непосредственно сама слепая кишки уплотнена и резко болезненна при пальпации.
В обязательном порядке присутствуют и такие симптомы, как приступы тошноты и рвоты, нарушение стула. Стоит заметить, что при неосложненном течении рвота будет однократной, а при осложненном – многократной. Это является важным дифференциальным признаком. Иногда при возникновении осложнений обнаруживается повышение температуры тела. В целом клиническая картина будет во многом зависеть от причины развития тифлита.
Хроническая форма вне обострения не сопровождается практически никакими симптомами. Зачастую больной человек указывает только лишь на постоянное вздутие живота. Другие жалобы, как правило, отсутствуют. Однако при обострении появляются все вышеперечисленные клинические проявления.
Диагностика и лечение болезни
Диагностика данной болезни начинается с объективного осмотра. Из лабораторных методов проводятся копрограмма и общий анализ крови. Также рекомендуется назначить исследование кала на наличие скрытой крови и его бактериологический посев для определения возбудителей. Из инструментальных методов наиболее информативными являются ультразвуковое исследование и контрастная рентгенография.
Лечение при таком воспалении начинается с диеты, которая подразумевает под собой исключение всех продуктов, способных оказывать раздражающее действие на кишечник. Из лекарственных препаратов назначаются антибактериальные средства, ферментные препараты. При необходимости проводятся дезинтоксикационные и регидратационные мероприятия. Дополнительно рекомендуется восстановить баланс кишечной микрофлоры с помощью пробиотиков и пребиотиков.
Источник
Тифлит – это вариант сегментарного колита, при котором в воспалительный процесс вовлечена слепая кишка. Проявляется тупой или распирающей болью справа в подвздошной области, уплотнением и повышенной подвижностью слепой кишки, абдоминальными коликами, диспепсическими явлениями, при длительном течении – кишечной интоксикацией. Диагностируется с помощью копрограммы, УЗИ и обзорной рентгенографии брюшной полости, лапароскопии. Для лечения используют антибиотики, ферментные препараты, пробиотики, пребиотики, растворы для инфузий. При деструкции кишечной стенки показана сегментарная резекция, экстраперитонизация слепокишечного купола.
Общие сведения
Тифлит – редко диагностируемая форма сегментарного колита с воспалительным поражением проксимальных отделов толстого кишечника. Встречается преимущественно у 25-60-летних пациентов на фоне атонических или спастических запоров. Одинаково часто возникает у женщин и мужчин. В детском возрасте осложняет течение острых лейкозов и выявляется у 10% детей, принимающих химиотерапевтические препараты. При инфекционных заболеваниях, аппендиците, тяжелом иммунодефиците заболевание протекает остро, в остальных случаях воспаление слепой кишки является хроническим. Актуальность своевременной диагностики тифлита связана с тяжестью осложнений при деструктивной форме болезни.
Тифлит
Причины тифлита
Воспалительный процесс в слепой кишке возникает при активации облигатной кишечной микрофлоры (чаще всего псевдомонад и других анаэробных грамотрицательных палочек) или обсеменении слизистой оболочки патогенными микроорганизмами. По наблюдениям специалистов в сфере клинической проктологии, основными факторами, предрасполагающими к развитию тифлита, являются:
- Хронические запоры. Застой каловых масс в полости слепой кишки сопровождается нарушением кислотно-щелочного баланса и провоцирует активное размножение микроорганизмов. В группу риска входят пациенты с нарушениями толстокишечной моторики, долихоколоном, болезнью Гиршпрунга, другими заболеваниями с обстипационным синдромом.
- Инфекционно-воспалительные патологии. Гематогенное обсеменение слепой кишки возможно при сепсисе, гриппе и брюшном тифе. При хронически протекающнм кишечном туберкулезе и абдоминальном актиномикозе тифлит обычно сочетается с илеитом. Лимфогенное распространение инфекции наблюдается при аппендиците, правостороннем аднексите и оофорите.
- Иммунодефицит. Тяжелые варианты воспалительно-некротического поражения слепой кишки развиваются на фоне иммуносупрессии, в том числе ятрогенного происхождения. Высокая вероятность возникновения тифлита отмечается у больных, которые страдают ВИЧ-инфекцией, острыми лейкозами и гипоспленизмом, принимают цитостатические препараты.
- Непереносимость некоторых пищевых продуктов. Тифлит может провоцироваться изменением состава химуса при нарушениях переваривания и всасывания лактозы, глютена, животных и растительных белков. В ряде случаев заболевание становится единственным клиническим проявлением пищевой аллергии, длительное время протекающей латентно.
У части пациентов развитие патологии связано с болезнью Крона и другими аутоиммунными заболеваниями кишечника. Предпосылкой к тифлиту часто являются неправильные пищевые привычки с употреблением жирной, соленой, жареной, копченой пищи с красителями и консервантами, неоправданно большого количества продуктов, в которых содержится клетчатка. Способствующим фактором могут стать тяжелые физические нагрузки, сопровождающиеся напряжением мышц брюшного пресса.
Патогенез
Механизм развития тифлита зависит от особенностей основного фактора, спровоцировавшего воспалительный процесс. При острых инфекциях зачастую возникает выраженная локальная реакция с отеком кишечной стенки, паретическим расширением сосудов, нарастающими нарушениями кровообращения и ишемическими явлениями. В большинстве случаев острое воспаление является экссудативно-катаральным, при выраженной нейтропении у больных с признаками иммуносупрессии возможно язвенно-некротическое поражение слепой кишки.
Для хронического тифлита, связанного с длительно текущими инфекциями, аутоиммунными процессами, застоем кишечного содержимого и непереносимостью пищевых продуктов, характерна меньшая выраженность экссудативного компонента, преобладание инфильтративных и пролиферативных фиброзно-склеротических процессов. Утолщение слепокишечной стенки приводит к нарушениям моторики, усугублению копростаза, нарушению процессов реабсорбции воды из каловых масс, возникновению аутоинтоксикации.
Симптомы тифлита
Клиническая картина заболевания может развиваться быстро (при острых инфекционных болезнях) или постепенно. Основным симптомом тифлита являются распирающие или тупые боли в животе с локализацией в правой подвздошной области. Болевой синдром усиливается при физической нагрузке, перемене положения тела. Иногда возникают колики в животе через 4-5 часов после приема пищи. При пальпации можно обнаружить локальную болезненность в зоне проекции слепой кишки, ее уплотнение, подвижность.
Для патологии характерны диспепсические расстройства: тошнота, однократная рвота, снижение аппетита, чередование диареи и запоров. Патогномоничный признак тифлита – появление императивного позыва к дефекации сразу после пробуждения. При хроническом течении болезни возникает постоянное вздутие и асимметрия живота. В случае осложненного варианта заболевания нарушается общее состояние пациентов: наблюдается повышение температуры тела, разлитые абдоминальные боли, многократная рвота.
Осложнения
Вследствие распространения инфекционного процесса на брюшину и окружающую клетчатку формируются перитифлиты и паратифлиты, которые имеют сходную клиническую картину и верифицируются только при инструментальном обследовании пациента. При таких осложнениях тифлита слепая кишка баллонообразно раздута, плотная, практически не смещается при пальпации. Контактное инфицирование подвздошных лимфоузлов приводит к развитию мезаденита, который протекает с резкими болями и фебрильной лихорадкой.
Воспалительные изменения кишки при тифлите могут провоцировать баугинит и недостаточность баугиниевой заслонки, что сопровождается массивным проникновением патогенной флоры из толстого кишечника и возникновением синдрома избыточного бактериального роста (СИБР). Наиболее тяжелое осложнение болезни – генерализация процесса с вовлечением листков брюшины и развитием перитонита. Без лечения это состояние приводит к шоку, сепсису и полиорганной недостаточности.
Диагностика
Топическая постановка диагноза зачастую затруднена, что объясняется полиморфностью и неспецифичностью клинической картины заболевания. Диагностический поиск при подозрении на тифлит предусматривает комплексное обследование пациента с применением современных лабораторных и инструментальных исследований. Наиболее информативными являются:
- Микроскопическое исследование кала. В копрограмме определяется большое количество исчерченных мышечных волокон, зерен крахмала и растительной клетчатки. На развитие воспалительного процесса указывает кислая реакция кала и обилие йодофильной микрофлоры. Дополнительно выполняется анализ кала на скрытую кровь для исключения кровотечений из кишечника.
- УЗИ абдоминальных органов. В случае тифлита сонография позволяет обнаружить утолщение и отечность слепой кишки, сглаженность складок слизистой. Также при УЗИ органов брюшной полости обращают внимание на состояние червеобразного отростка и прилежащих отделов кишечника. В начальной стадии заболевания метод может быть недостаточно информативным.
- Рентгенологическое исследование. Обзорная рентгенография брюшной полости производится с целью экспресс-диагностики и оценки общего состояния ЖКТ. Для визуализации структуры слепой кишки проводят ирригоскопию с двойным контрастированием. При тифлите обнаруживают сужение просвета кишечника, сглаженность гаустр, деформацию и укорочение слепой кишки.
В общем анализе крови наблюдаются типичные признаки воспалительного процесса: лейкоцитоз, увеличение СОЭ, возможно появление зернистости в нейтрофилах. В биохимическом анализе крови все показатели обычно в пределах нормы. Для установления этиологии заболевания осуществляют бактериологический посев кала с последующим определением чувствительности выделенных микроорганизмов к антибиотикам. В сложных случаях рекомендована диагностическая лапароскопия.
В первую очередь тифлит необходимо дифференцировать с острым аппендицитом. Решающее значение в постановке правильного диагноза имеют данные ультразвукового исследования (утолщение стенок слепой кишки, отсутствие изменений в червеобразном отростке). Также учитывается скорость развития болезни (острое начало характерно для аппендицита) и наличие симптомов раздражения брюшины. У пожилых больных нужно проводить дифференциальную диагностику с опухолевыми образованиями. Пациентов с тифлитом обследует проктолог, хирург.
Лечение тифлита
Выбор терапевтической тактики зависит от причин, вызвавших заболевание, динамики развития воспаления, наличия и выраженности деструктивных процессов. Пациентам с неосложненным течением тифлита рекомендована консервативная терапия в сочетании с разгрузочной диетой и последующим переходом на употребление механически и химически щадящих продуктов. Из лекарственных препаратов обычно применяются:
- Антибиотики. При выборе антибактериального средства учитывают чувствительность возбудителя тифлита. В качестве пробной терапии до получения результатов бактериологического посева назначают антибиотики широкого спектра действия – цефалоспорины, полусинтетические пенициллины, аминогликозиды и др.
- Энзимные препараты. Заместительная ферментная терапия показана пациентам, у которых развитие тифлита обусловлено мальабсорбцией и мальдигестией. В подобных ситуациях назначение энзимов поджелудочной железы позволяет улучшить переваривание пищевых веществ и нормализовать химический состав химуса.
- Пребиотики и пробиотики. Применяются для коррекции дисбиоза. При восстановлении естественного толстокишечного биоценоза ингибируется рост патогенных бактерий. С учетом клинической ситуации используются препараты с культурами кишечной флоры (пробиотики) или компоненты пищи, ферментируемые в толстой кишке.
- Инфузионная терапия. Если в клинической картине тифлита выражена диарея, введение коллоидных и кристаллоидных растворов дает возможность восполнить дефицит жидкости в организме, поддержать кислотно-щелочной и электролитный баланс. На фоне инфузионной терапии уменьшаются возможные признаки интоксикации.
При связи тифлита с хроническими инфекциями, аутоиммунными и другими заболеваниями толстого кишечника терапия основной патологии проводится по соответствующим протоколам. Медикаментозное лечение часто дополняют физиотерапевтическими методами – массажем кишечника и локальными тепловыми процедурами, улучшающими пассаж каловых масс. Хирургические вмешательства (сегментарную резекцию, экстраперитонизацию купола слепой кишки) осуществляют при механической обструкции толстого кишечника, угрозе перфорации некротизированной слепокишечной стенки.
Прогноз и профилактика
Исход болезни зависит от своевременности диагностики и лечения. При неосложненном течении прогноз для пациентов благоприятный, в случае генерализации воспалительного процесса – сомнительный. Для профилактики тифлита необходимо проводить адекватную терапию болезней пищеварительного тракта и острых инфекций, следить за своевременностью опорожнения кишечника, соблюдать принципы рационального питания. При появлении первых симптомов важно вовремя обратиться к проктологу, чтобы не допустить развития осложнений.
Источник
Что такое язвенный колит?
В основе язвенного колита лежит хронический рецидивирующий воспалительный процесс, поражающий слизистую оболочку толстого кишечника. Особенность патологии – образование на слизистой многочисленных глубоких язв на отдельных сегментах или по всей внутренней поверхности толстой кишки (рис. 1). Локализация поражения определяет характер течения болезни.
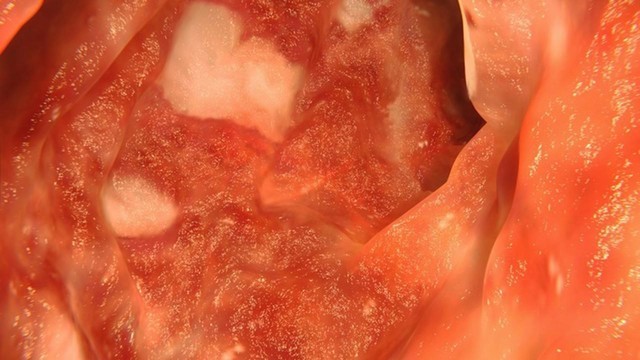 Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Патологический процесс обычно начинается с области прямой кишки, и в 20-30% случаев ограничивается ей. В половине наблюдений воспаление переходит на сигмовидную, нисходящую ободочную и поперечную ободочную кишку, а в остальных – охватывает весь толстый кишечник.
Из чего состоит толстый кишечник человека
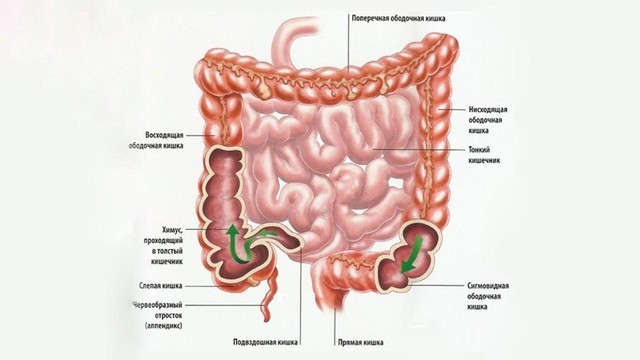
Толстый кишечник имеет длину около двух метров. Именно здесь происходит окончательное всасывание питательных веществ из пищи и формирование каловых масс. Толстый кишечник разделяют на 5 отделов: слепую кишку (она соединяется с подвздошной кишкой тонкого кишечника) и аппендикс, ободочную кишку (ее делят на 4 части – восходящую, поперечную, нисходящую и сигмовидную), прямую кишку и заднепроходный канал, заканчивающийся анальным отверстием (рис. 2).
 Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Язвенным колитом чаще болеют молодые мужчины, не достигшие 40-летнего возраста, но тенденция последних лет – увеличение числа заболевших среди детей и пожилых людей. Интересны географические особенности распространенности патологии: в Австралии, США и Канаде отмечается 100-150 случаев на 100 тыс. населения, тогда как в Европе этот показатель не превышает 15. Жители стран Африки и Азии язвенным колитом практически не болеют. В Москве и Московской области число заболеваний на 100 тыс. населения фиксируется на уровне 22-23 случая на 100 тыс. населения.
Причины
Несмотря на долгую историю изучения причин заболевания, они до сих пор до конца не выяснены, и определение этиологии язвенного колита считается одной из самых сложных проблем гастроэнтерологии. Существует несколько теорий патогенеза болезни, в основе которых лежат факторы разной природы:
- Генетические. В результате длительных клинических исследований установлено, что язвенным колитом чаще болеют люди, у которых один из родителей также страдал от этого заболевания. Генетическая теория основана на предположении о мутации некоторых генов.
- Инфекционные. Воспалительный процесс в толстом кишечнике могут вызывать определенные виды патогенной микрофлоры. Кроме этого, язвенный колит может являться следствием чрезмерной иммунной реакции на антигены определенных непатогенных бактерий, присутствующих в кишечнике.
- Аутоиммунные. По мнению некоторых исследователей причина язвенного колита – разрушение клеток эпителия толстого кишечника в результате формирования антител против собственных антигенов.
Предрасполагающие факторы возникновения язвенного колита:
- неправильное питание с избытком в рационе животного белка и недостатком пищевых волокон;
- нервное перенапряжение;
- различные вирусные инфекции;
- недостаток в организме витамина D;
- малоподвижный образ жизни, курение, злоупотребление алкоголем.
В возникновении патологии может сыграть роль и пищевая аллергия, например, непереносимость орехов, молока, меда и других продуктов.
Классификация
Для определения правильной тактики лечения язвенного колита необходимо правильно классифицировать заболевание. Классификация проводится по разным основаниям.
Таблица 1. Классификация язвенного колита.
| Тип колита | Характеристика |
| Проктит (дистальный колит) | Воспаление в пределах 18 мм от анального канала, затрагивающее только прямую кишку |
| Левосторонний колит | Затрагивает зону от сигмовидной кишки до левого изгиба прямой кишки |
| Тотальный (паколит) | Включает субтотальный колит с воспалением левого изгиба толстой кишки |
По тяжести заболевания выделяют тяжелое, среднетяжелое и легкое течение в зависимости от выраженности симптомов в период обострения, наличия осложнений, отклика на лекарственную терапию.
При сверхтяжелом или крайне тяжелом язвенном колите диарея наблюдается более 10-15 раз в сутки, гемоглобин заметно понижен, а температура тела поднимается выше 38 °С.
Классифицируют язвенный колит также по наличию кишечных осложнений и внекишечных проявлений, активности и по некоторым специальным индексам. По характеру течения различают острый и хронический колит.
Проявления острой стадии язвенного колита чрезвычайно болезненны: частый стул, примеси гноя и крови в каловых массах, повышение температуры, тошнота, слабость, сильная боль в животе. Тяжелое состояние может усугубиться перитонитом (из-за прободения кишки) и обильным кровотечением.
Хронический язвенный колит
Если колит длится более полугода, его считают хроническим. Различают 2 вида хронического язвенного колита:
- Хронический с непрерывным течением – заболевание протекает без периодов ремиссии. Такая форма колита характеризуется функциональными нарушениями работы кишечника, появлением лимфатических инфильтратов в слизистой и изменениями в метаболических процессах.
- Хронический рецидивирующий – периоды обострения сменяются длительной ремиссией. При этом во время ремиссий симптомы пропадают, а в период обострения – возвращаются. Во время активной фазы температура тела повышается, а в стуле обнаруживают кровь.
В чем опасность язвенного колита
Опасность язвенного колита связана с серьезными осложнениями, некоторые из которых могут привести к летальному исходу.
В худшем случае развивается каловый перитонит, т.е. острое воспаление брюшины из-за обсеменения брюшной полости микрофлорой фекалий.
Признаки перитонита – сильная боль в животе, тошнота, рвота, длительный запор, бледность кожных покровов. Больному трудно пошевелиться, у него заостряются черты лица.
Перитонит требует неотложного хирургического вмешательства. После подтверждения диагноза с помощью УЗИ или рентгеноскопии вскрывают брюшную полость, выполняют ее санацию и ушивают дефект стенки толстой кишки.
Важно! Успех лечения перитонита напрямую зависит от времени обращения за медицинской помощью. При сильных болях в животе нужно сразу вызывать скорую помощь и не пытаться решить проблему при помощи обезболивающих препаратов.
Осложнения
Другие опасные осложнения язвенного колита:
- сильное кровотечение из толстой кишки, развитие анемии и шока из-за значительной кровопотери;
- появление злокачественных новообразований на месте изъязвлений (малигнизация);
- поражение воспаленной слизистой патогенной кишечной микрофлорой;
- гнойные воспаления близлежащих тканей.
Большинство осложнений язвенного колита лечится только хирургическим путем. Решение об операции принимает лечащий врач на основе данных всестороннего обследования.
Симптомы язвенного колита
Язвенный колит характеризуется тремя ведущими синдромами, обусловленными воспалительным процессом в толстой кишке (рис. 3):
- проблемы со стулом: диарея, посещение туалета до 20 раз в сутки;
- примеси крови и слизи в каловых массах;
- сильные режущие тянущие боли в животе и в области прямой кишки без выделения кала.
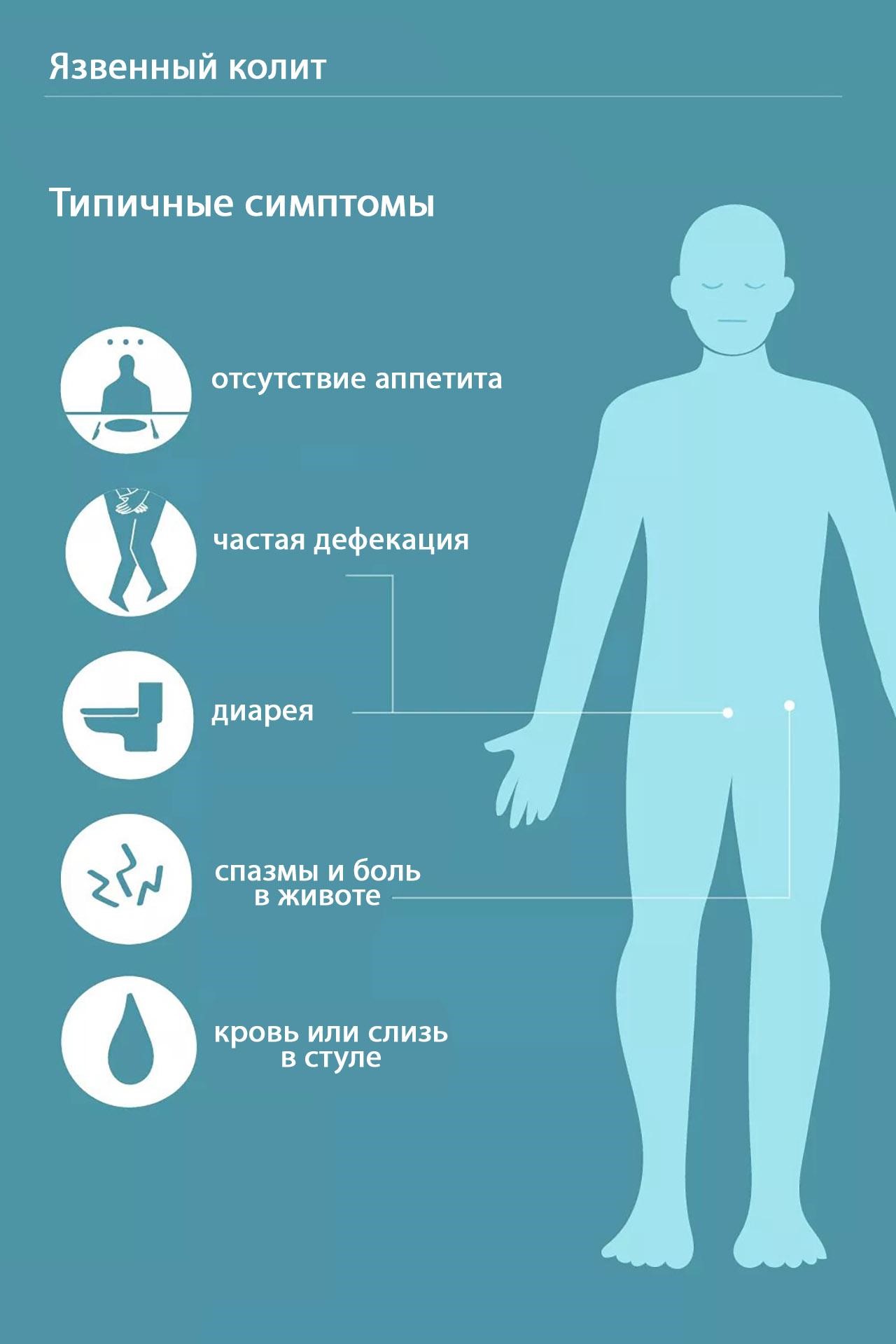 Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Рисунок 3. Основные симптомы язвенного колита. Фото: verywell
Иногда в начале заболевания язвенный колит проявляется запорами, периодическими болями в животе и незначительными примесями крови в каловых массах. Такие симптомы не вызывают у человека тревоги, и он не спешит обращаться к врачу, принимая недомогание за обычное расстройство кишечника.
Выраженность симптомов зависит от тяжести и формы заболевания. В острой фазе к локальным симптомам добавляется высокая температура, слабость, ломота в мышцах и суставах, потеря веса, отсутствие аппетита, (примерно в 1% наблюдений) язвенный колит сопровождается офтальмологическими проявлениями – конъюнктивитом, передним увеитом, эписклеритом.
Диагностика
В диагностике язвенного колита важно отличить его от других воспалительных заболеваний со схожими симптомами. В диагностический комплекс входит ряд обязательных мероприятий, включающих различные лабораторные и инструментальные исследования.
К какому врачу обратиться
Первый этап обследования – беседа с врачом-гастроэнтерологом. Сбор анамнеза включает выяснение наследственной предрасположенности к заболеванию, определение характера жалоб, цвета крови, содержащейся в кале, ее количества, локализации болей и т.д.
Во время осмотра определяют состояние слизистой оболочки глаз и выполняют пальпацию живота. Эта процедура позволяет определить области повышенной чувствительности и возможное увеличение размеров толстой кишки.
Лабораторные исследования
Лабораторные исследования включают:
- Общий анализ крови. Особое внимание обращается на уровень гемоглобина, количество лейкоцитов и эритроцитов.
- Биохимический анализ крови, который позволяет выявить воспалительный процесс (реактивный белок), уровень гаммаглобулинов для оценки количества антител.
- Иммунологический анализ для определения иммунной реакции на антитела.
- Анализ кала на наличие бактерий, слизи и крови.
Для определения характера воспалительного процесса и его локализации назначают:
- Эндоскопию толстого кишечника. Процедура требует физиологической и психологической подготовки пациента, так как сопровождается дискомфортом и неприятными ощущениями. Эндоскопия позволяет выявить отек и покраснение слизистой, ее структуру и кровоточивость, наличие крови или гноя в толстом кишечнике. Исследование сигмовидной кишки проводят методом ректосигмоидоскопии.
- Колоноскопия – исследование толстого кишечника для оценки распространенности патологического процесса и исключения других заболеваний, в частности, злокачественных опухолей.
- Рентгенография – для выявления возможных осложнений, например, перфорации стенки кишки, а также для оценки состояния слизистой, наличия эрозий и псевдополипов.
- Ирригография – исследование с помощью контраста для уточнения диагноза.
По результатам комплексного исследования врач назначает индивидуальную схему терапии. В тяжелых случаях пациенту может помочь только экстренное хирургическое вмешательство.
Лечение
Трудности в лечении язвенного колита связаны с неясной этиологией заболевания, поэтому основная цель терапевтических мероприятий – снятие симптомов, достижение стойкой ремиссии, профилактика рецидивов, повышение качества жизни и облегчение физического и психологического состояния человека.
Схема лечения разрабатывается строго индивидуально в зависимости от фазы и характера течения болезни, состояния толстой кишки, длительности заболевания, выраженности симптомов, реакции на предшествующее лечение, аллергического статуса, риска развития осложнений и ряда других факторов.
Комплекс терапии включает:
- медикаментозное лечение;
- строгое соблюдение диеты;
- психологическую поддержку;
- хирургическое лечение при осложнениях и отсутствии эффекта от других методов.
Лекарственные препараты
Лекарственная терапия включает четыре основных группы препаратов:
- глюкокортикостероиды;
- нестероидные противовоспалительные средства на основе 5-аминосалициловой кислоты;
- иммуносупрессоры;
- генно-инженерные биопрепараты (ГИБП).
Кроме того, назначают симптоматические лекарственные средства: противодиарейные, обезболивающие, препараты для восполнения железа в организме, витамины группы В и С и некоторые другие.
Форма и длительность приема каждого вида лекарственных средств подбирается строго индивидуально.
Важно! Язвенный колит – опасное воспалительное заболевание, самолечение абсолютно недопустимо. Неконтролируемый прием лекарственных препаратов может привести к серьезным осложнениям и значительно усугубить ситуацию.
Диета
Диета играет определяющую роль в лечении язвенного колита. В острой фазе при ярко выраженных симптомах может быть рекомендовано полное голодание с разрешением пить только чистую воду. Запрет на прием пищи переносится больными без проблем, так как во время обострения они теряют аппетит по естественным причинам. В особо тяжелых случаях назначают парентеральное питание (внутривенное введение раствора с питательными веществами).
Диета при язвенном колите направлена на нормализацию состояния слизистой оболочки кишечника и прекращение диареи. Сильнее всего раздражают слизистую острые, кислые продукты, блюда в маринаде, большое количество клетчатки и грубой пищи, любые алкогольные напитки.
При воспалении кишечника рекомендуют продукты с высоким содержанием белка животного и растительного происхождения. Количество белка в дневном рационе рассчитывается исходя из нормы в 1,5-2 грамма на килограмм веса. Основные источники белка – это нежирное мясо, вареная и запеченная рыба, яйца, бобовые. Продукты не рекомендуют жарить, так как приготовленные таким способом блюда сильно раздражают слизистую желудка и толстой кишки.
Рекомендация
В период обострения у многих людей развивается непереносимость молока, поэтому молочные продукты и блюда на их основе желательно исключить.
Оптимальное меню при язвенном колите соответствует диетическому столу №4. В рацион включаются супы на рыбном бульоне или на основе постного мяса, приготовленные на пару блюда из фарша, каши на воде, протертые яблоки, вареные яйца, сливочное масло (не больше 5 грамм в день), зеленый чай, отвар шиповника и некоторые другие блюда и напитки.
Важно! Любое нарушение диеты при язвенном колите грозит обострением заболевания!
Народные средства
Народные средства лечения не могут являться основными, это лишь способ облегчить состояние больного, но не замена терапии. Тем не менее, после консультации с врачом для снятия симптомов колита можно принимать отвары лекарственных растений, обладающие противовоспалительным эффектом и нормализующие стул. Например, для снятия симптомов воспаления широко применяют отвар аптечной ромашки, настой коры ивы, сироп лакричного корня, а для прекращения диареи – настои и отвары коры дуба, зверобоя, плоды и семена айвы, корки граната.
Хирургическое лечение
Хирургическое лечение показано при отсутствии эффекта от строгой диеты и приема лекарственных средств. Неотложная операция показана при подозрении на массированное кровотечение, перитонит и при развитии других осложнений.
В ходе операции обычно выполняют резекцию толстого кишечника и соединение свободного конца подвздошной кишки с анальным каналом. Если позволяет ситуация, резекцию выполняют частично с сохранением неповрежденных участков толстой кишки. Хирургическое лечение показано примерно 20% пациентов.
Прогноз
Прогноз при язвенном колите зависит от тяжести течения, наличия осложнений и сопутствующих заболеваний. При нетяжелой форме патологии и поддерживающей противовоспалительной терапии более 80% больных в течение года не сталкиваются с рецидивами. Риск развития злокачественных новообразований ограничен 3-10%.
Профилактика
Основной метод профилактики любых проблем с желудочно-кишечным трактом – привычка к здоровому образу жизни. Зная о наследственной предрасположенности к язвенному колиту, необходимо правильно питаться, избегая продуктов, раздражающих кишечник. Следует полностью отказаться от алкоголя и сигарет, следить за весом, нормализовать режим труда и отдыха, заниматься спортом, избегать стрессов и эмоционального перенапряжения.
Необходимо внимательно следить за состоянием организма, не игнорировать любые желудочно-кишечные недомогания и регулярно проходить обследование.
Заключение
Язвенный колит – воспалительное заболевание неясной этиологии, поражающее прямую кишку. Патология опасна развитием серьезных осложнений с высоким риском летального исхода. Нормализовать состояние и повысить качество жизни возможно при своевременном обращении к врачу и строгом соблюдении всех рекомендаций.
Источники
- Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
- Дуброва С.Э. Раннее выявление, дифференциальная диагностика и возможности предупреждения развития осложнений хронических воспалительных заболеваний кишечника // Consilium medicum, 2019.-N 8.-С.84-87.
Источник
