Чем вылечить воспаление на пальце руки
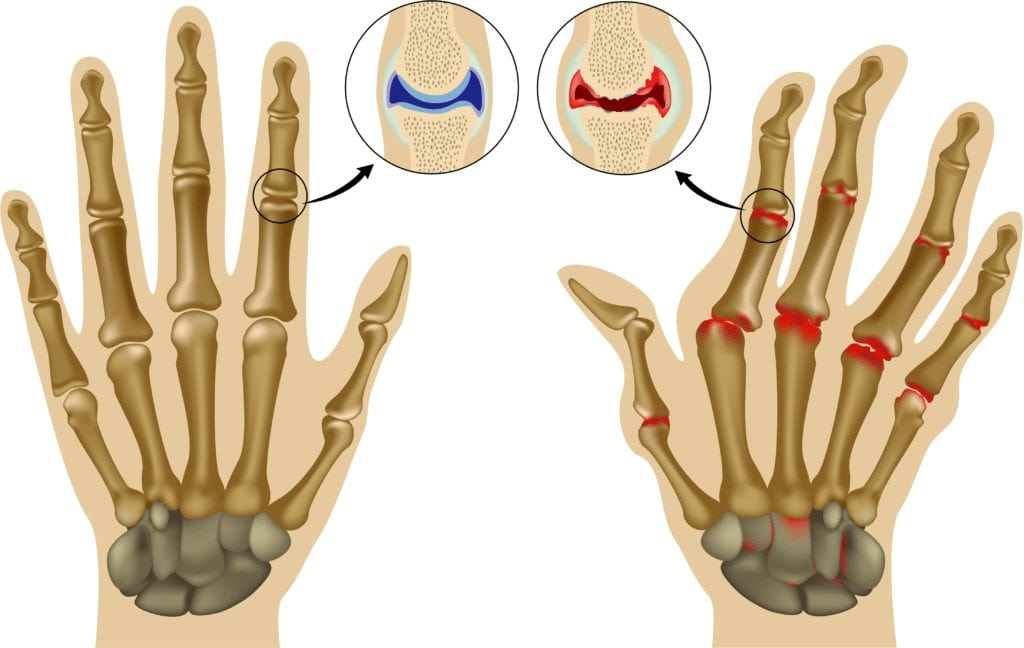
При воспалении суставов пальцев рук кожа краснеет, отекает. Возникают тупые, ноющие или острые, жгучие боли. Избавиться от всех симптомов можно только комплексным подходом к терапии. Больным назначают мази, гели, таблетки, а иногда и растворы для инъекций. Им рекомендованы оздоравливающие процедуры — магнитотерапия, массаж, аппликации. Как именно лечить воспаленные суставы пальцев рук у конкретного пациента, решает врач (ревматолог или травматолог).
Выбор метода лечения
Важно знать! Врачи в шоке: “Эффективное и доступное средство от АРТРИТА существует…” Читать далее…
Так как спровоцировать воспаление суставов могут многие заболевания, то и для его устранения используются различные методы. При инфекционном артрите достаточно курсового приема антибиотиков. А ревматоидный артрит требует пожизненного применения препаратов для профилактики рецидивов. Особенно болезненны подагрические атаки, поэтому пациенту рекомендуется избегать их не только с помощью таблеток, но и соблюдением строгой диеты. При выборе методов лечения врач всегда учитывает вид воспалительного заболевания, стадию и форму его течения, тяжесть симптомов.
Медикаментозное лечение
Быстро остановить воспалительный процесс, снизить его интенсивность помогают препараты в форме инъекций. Их вводят внутримышечно, непосредственно в полость сустава или в расположенные рядом мягкие ткани. Избавиться от умеренных болей и отеков, вызванных воспалением, позволяет прием таблеток, капсул, драже. А слабые дискомфортные ощущения устраняются втиранием в пальцы рук мазей, гелей, бальзамов.

Но задачей медикаментозного лечения становится не только купирование воспаления. Одновременно проводится терапия основного заболевания.
Нестероидные противовоспалительные средства (НПВС)
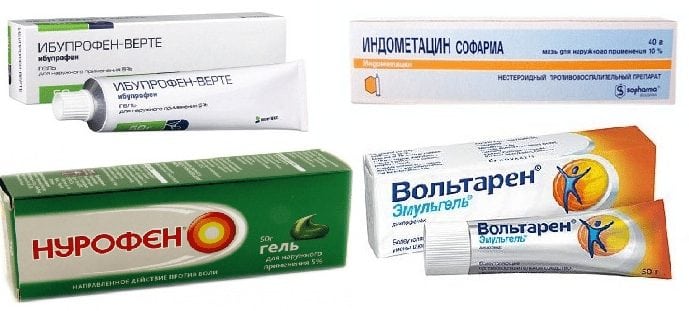
Это препараты первого выбора в лечении патологий опорно-двигательного аппарата. НПВС оказывают выраженное противовоспалительное, обезболивающее, противоотечное действие.

Наиболее эффективны Найз, Кеторол, Мелоксикам, Кетопрофен, Диклофенак, Ибупрофен, Индометацин. Длительность лечения НПВС редко превышает 10-14 дней из-за высокой вероятности развития побочных реакций.
Глюкокортикостероиды
Эти средства — синтетические аналоги гормонов, которые вырабатываются надпочечниками. Глюкокортикостероиды используются при острых болях в суставах, возникающих при артритах. Они купируют воспаление, способствуют рассасыванию отеков, оказывают анальгетическое действие. Наиболее востребованы Триамцинолон, Метилпреднизолон, Дипроспан, Дексаметазон. Вместе с анестетиками они применяются для медикаментозных блокад, улучшающих самочувствие больного на несколько недель. Глюкокортикостероиды не используются чаще 1-2 раза в 10 дней.
Базисные препараты
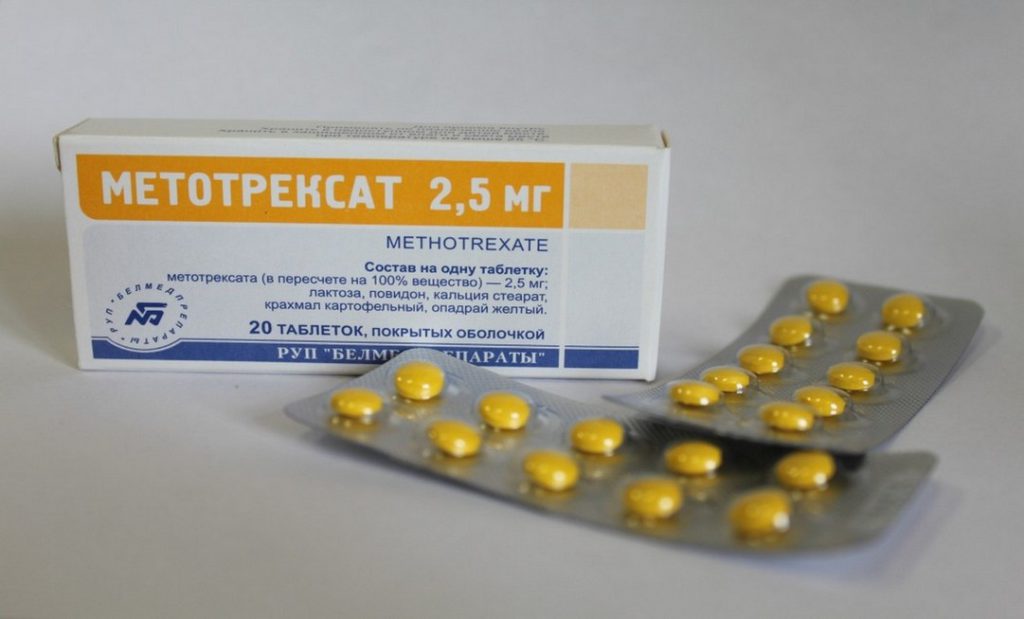
Такие лекарственные средства назначаются пациентам с артритами, возникшими из-за агрессии иммунной системы к собственным клеткам организма, — ревматоидными, реактивными, псориатическими, подагрическими. В группу базисных препаратов включены Ауранофин, Ауротиомалат, Метотрексат, Арава, Ремикейд, Азатиоприн, Сульфасалазин, Салазопиридазин, Д-пеницилламин. Они подавляют воспаление и одновременно угнетают чрезмерную активность иммунной системы. Базисные средства используются исключительно по назначению ревматолога и под его контролем.
 Биологические препараты
Биологические препараты
Инфликсимаб, Адалимумаб, Этанерсепт, Ритуксимаб, Анакинра, Абатасепт синтезированы с использованием новейших биотехнологий. Эти препараты быстро устраняют все симптомы артрита, препятствуют распространению воспаления на здоровые хрящевые, суставные, мягкие ткани пальцев рук. Но стоят они достаточно дорого, а приобрести их в аптеках возможно только по предварительному заказу.
Гомеопатия
Фитолякка, Ледум, Бриония — гомеопатические средства в форме капсул, растворов, порошков. Их принцип действия основан на «приучении» организма к симптомам воспалительных патологий. По мере курсового лечения он не так бурно реагирует на внешние или внутренние провоцирующие факторы. Применяются в лечении артритов также гели, мази, таблетки, инъекционные растворы Траумель, Цель Т. В их состав в очень низких концентрациях входят фитоэкстракты растений, химические соединения.
Использовать гомеопатические средства можно только после консультации с врачом. Это направление медицины в нашей стране признано лженаукой.
Лечебные упражнения
Для улучшения подвижности пальцев рук, укрепления их мышечного каркаса пациентам показаны лечебные упражнения. Но приступать к занятиям можно только после подавления воспаления и острых болей. Предварительно следует помассировать пальцы — выполнить поглаживания, растирания, разминания. При самомассаже целесообразно использовать минеральное масло или массажный бальзам Дикуля. Основными упражнениями считаются вращения кистями, сгибания и разгибания пальцев, их отведения в стороны. Врачи ЛФК рекомендуют приобрести полужесткий экспандер или массажный мячик с шипами на поверхности.
Физиотерапевтические процедуры
Подобные лечебные мероприятия проводятся для ускоренного рассасывания воспалительных отеков, улучшения кровоснабжения суставов пальцев питательными веществами. Все используемые физические факторы (ультрафиолетовые лучи, импульсы электрического тока) совершенно безопасны, поэтому у физиопроцедур небольшой перечень противопоказаний.
Ультразвуковая терапия
УЗ-терапия применяется в лечении всех видов артритов. Так как ультразвук поглощается воздушной средой, процедуры проводят и использованием вазелина, ланолина, глицерина. Это позволяет увеличить контакт излучателя с поверхностью кожи.
При тяжелом течении воспаления проводится ультрафонофорез. На больные суставы накладывается стерильная салфетка, смоченная в растворе лекарственных средств. Под действием ультразвука молекулы препаратов проникают в пораженные артритом ткани, оказывая противовоспалительное и обезболивающее действие.
Электрофорез
Эта процедура также показана пациентам с выраженными болями, спровоцированными воспалением. Ватно-марлевые тампоны пропитываются растворами НПВС, анальгетиков, глюкокортикостероидов и располагаются на суставах пальцев рук. Сверху устанавливаются металлические пластины, через которые пропускается электрический ток. Молекулы лекарств проникают непосредственно в суставы, что позволяет быстро купировать воспаление.
Тепловая терапия
После проведения основного лечения острых воспалительных заболеваний или при хронических, вялотекущих артритах применяются аппликации с парафином, озокеритом. Их растапливают при 60, а затем остужают до 40-45 градусов. Широкой кистью или деревянной лопаткой наносят на пальцы рук несколько слоев парафина или озокерита. Эти вещества очень хорошо удерживают тепло, поэтому обеспечивают длительное прогревание.
Баротерапия
В лечении воспалительных заболеваний суставов кистей активно используется локальная баротерапия. Так называется физиопроцедура, при проведении которой оказывается воздействие сжатым воздухом. Чередование повышенного и пониженного давления способствует притоку к суставам крови, насыщенной кислородом и питательными веществами. Ускоряется выведение из них вредных минеральных солей, продуктов распада тканей, быстрее протекают восстановительные процессы.
Диетотерапия
Как самостоятельный метод лечения, диетотерапия рекомендована пациентам только с подагрой. Хотя нередко ревматологи рекомендуют ограничить употребление белка больным ревматоидным или псориатическим артритом. При подагре под запретом находятся алкоголь, кофе, мясные и рыбные бульоны, определенные виды овощей, фруктов, ягод с высоким содержанием пуринов, например, малина, щавель, томаты.
Соблюдать низкокалорийную диету (2000-1500 ккал) следует пациентам с лишним весом, излишне нагружающим суставы. Из рациона необходимо исключить кондитерские и колбасные изделия, жирное мясо, копчености, полуфабрикаты. При артритах также нужно ограничить употребление соли, провоцирующее задержку жидкости в организме.
Народные средства и рецепты
Если воспалительное заболевание приняло хроническое течение, то на этапе ремиссии боли возникают при переохлаждении, после физических нагрузок, во время резкой смены погоды. Для устранения таких слабых дискомфортных ощущений и применяются народные средства. Их категорически запрещено использовать в остром или подостром периоде. Воспаление значительно усиливается при нанесении согревающих мазей, компрессов, растирок.
Травы
Лекарственные растения используются при воспалении суставов кистей в виде компрессов, аппликаций. На основе трав готовят травяные чаи, отвары, растирки. Но наиболее полезна настойка, оказывающая противовоспалительное, обезболивающее и противоотечное действие. Готовить ее начинают с середины весны, когда появляются первые целебные растения. Их собирают, промывают, немного подсушивают и кладут в темную стеклянную емкость, заливая каждую порцию водкой или разбавленным вдвое водой этиловым спиртом.
К середине осени банка полностью заполняется цветками, листьями, кореньями подорожника, календулы, лопуха, ромашки, багульника, медвежьих ушек, зверобоя, девясила. А через месяц готова и настойка. Ее не процеживают, а берут небольшими порциями и втирают в суставы.
Картофель
Крупный клубень картофеля очищают, натирают, слегка отжимают сок. Получившуюся густую массу заворачивают в стерильную салфетку или бинт. Прикладывают к больным суставам на 1-2 часа.
Капуста
Свежий капустный лист хорошо растирают, разминают до появления капель сока, а затем обильно смазывают медом. Нарезают большими кусками и прикладывают к пальцам, фиксируя полиэтиленовой пленкой и марлевым бинтом. Длительность лечебной процедуры — 1-2 часа.
Мед
На основе меда готовят противовоспалительную мазь. В ступке растирают по столовой ложке сока алоэ и миндального косметического масла. Не переставая смешивать, добавляют 50 г густого меда и 100 г жирного детского крема. Перекладывают мазь в небольшую емкость, хранят в холодильнике, втирают в кожу до 3 раз в день.
Укусы пчел
При проникновении пчелиного яда в область пораженных артритом суставов расширяются кровеносные сосуды. К хрящам, костям, мягким тканям приливает кровь. Это способствует рассасыванию воспалительных отеков, устранению болезненных ощущений. Укусы пчел весьма опасны для аллергиков, детей, пожилых и ослабленных людей, беременных и кормящих ребенка грудью женщин.
Пиявки
Гирудотерапия — один из эффективных способов лечения воспалительных заболеваний на стадии ремиссии. Пиявка прокусывает кожу над суставом и впрыскивает в кровь слюну для ее разжижения. В ней содержится огромное количество полезных биологически активных веществ, в том числе с противовоспалительными свойствами.
Перекись водорода
Наружное применение перекиси водорода при воспалении суставов пальцев рук бесполезно. При артритах ее принимают внутрь для очищения организма от отложившихся солей, шлаков, токсинов. Это стимулирует восстановление поврежденных хрящей, купирование воспаления, ослабление болей. Автор методики — профессор Неумывакин. Он рекомендовал в течение 3 дней принимать 3 раза в день по 2 капли 3% перекиси, растворенной в 100 мл воды. Доза ежедневно увеличивается на каплю, пока не составит 8 капель, а через пару месяцев — 30.
Профилактика
Чтобы избежать воспаления суставов пальцев рук, нужно исключить из привычного образа жизни провоцирующие его факторы. Это частые переохлаждения, недостаток в рационе продуктов с витаминами и микроэлементами, низкая двигательная активность. Ревматологи рекомендуют 1-2 раза в год проходить полный медицинский осмотр. При своевременном диагностировании заболевания его часто удается полностью вылечить.
Похожие статьи
Как забыть о болях в суставах и артрите?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРИТА существует! Читать далее >>>
загрузка…
Источник
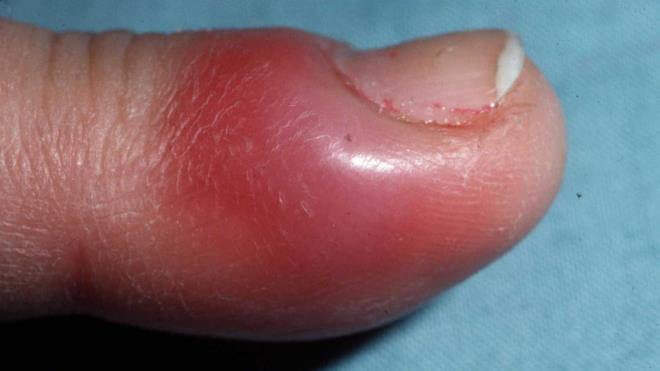
Панариций — инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце — например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично — она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях — появляется изматывающая боль. Если панариций не лечат — инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция — микротравмы примыкающих к ногтю тканей, почти незаметные порезы — например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто — с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме — это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.

Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание — зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
- отечность пальцев на тыльной стороне кисти;
- покраснение и чувство натяжения кожи;
- ограниченность движений, неловкость, скованность;
- неприятные ощущения или боль: от покалывания до резких пульсаций (в зависимости от глубины поражения).
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк — яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны — сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
- умеренная боль;
- обострение неприятных ощущений, когда кисть опущена вниз;
- покраснение тыльной стороны кисти;
- отек пальцев и кисти;
- пораженный палец с трудом сгибается;
- температура тела колеблется в пределах 37-37,5 градусов;
- удовлетворительное самочувствие.
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
- пульсирующие или дергающие боли в пораженном пальце;
- пациент вынужден держать кисть приподнятой вверх;
- в центре покрасневших участков кожи просматриваются более бледные пятна;
- вены кисти расширены;
- лихорадка, общая интоксикация;
- в анализе крови высокий показатель СОЭ, повышено число лейкоцитов.
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
- золотистый стафилококк;
- бета-гемолитический стрептококк;
- энтероккок;
- кишечная или синегнойная палочка;
- грибковая инфекция.
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
- грибковая инфекция:
- дерматоз, осложненный бактериальной и грибковой микрофлорой;
- поражение ногтей в результате псориаза или экземы;
- сахарный диабет (особенно его декомпенсированная форма);
- поражение артерий и вен — оно приводит к нарушению микроциркуляции крови и нарушению трофики тканей;
- прием иммунодепрессанты или глюкокортикоиды;
- пожилой возраст, авитаминозы, истощение. гипопротеинемия;
- частый контакт с едкими химикатами;
- частое пребывание в условиях высокой влажности;
- работа связана с воздействием вибрации;
- синдром Рейно.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
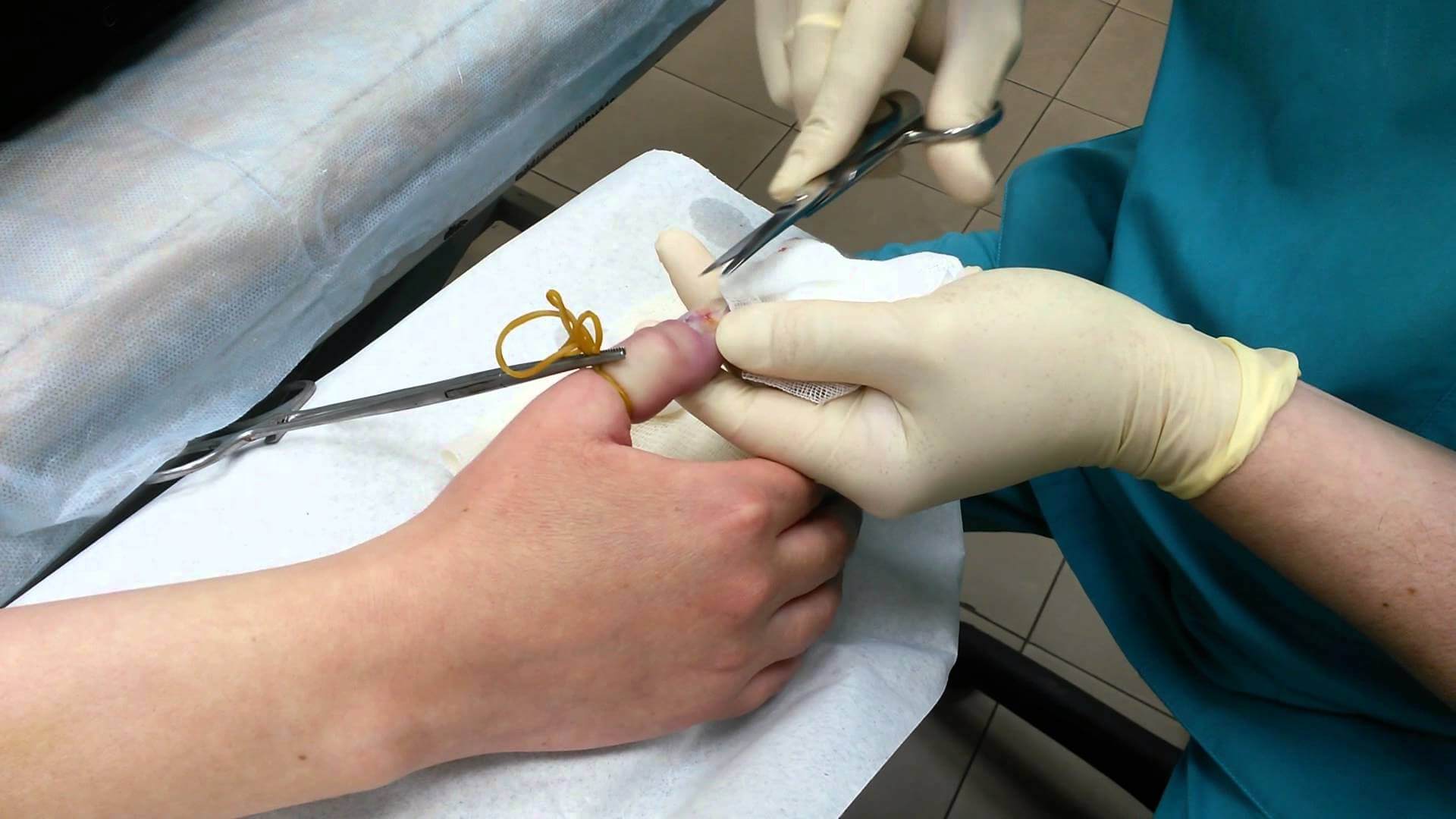
В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов — в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Профилактика
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
- при работе надевать защитные перчатки;
- соблюдать технику безопасности на работе и в быту;
- незамедлительно обрабатывать антисептиками любые повреждения кожи – в том числе уколы заноз и заусенцы;
- заклеивать травмированные участки защитным пластырем.
- следить, чтобы инструменты для маникюра были стерильны;
- избегать длительного воздействия воды — она ослабляет защитные качества кожи.
Источник
