Что делать при воспалении пупка

3352 просмотра
8 декабря 2020
Пупок чешется, внутри покраснение, и гнойную корочку достала, что это может быть, пирсинга не, зуд сильный, какие анализы надо сдать, я уже взрослая, о боже что это, пупок не может развязать, что с этим делать??
На сервисе СпросиВрача доступна консультация хирурга по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Педиатр
Здравствуйте, фото нужно.
Детский хирург
Сколько вам лет? Было ли такое раньше, спросите у своих родителей, возможно в детстве были выделения из пупка? Пока ватной палочкой обработайте хлоргексидином, затем мазь левомеколь на салфетке, которую закрепите пластырем.
Юлия, 8 декабря 2020
Клиент
Наталия, 32, не было никогда, и в детстве не было
Детский хирург
Ситуация невполне понятная, на ночь сделайте повязку как я написала, и как сможете сделайте узи мягких тканей области пупка и посетите хирурга, нужно исключить свищ пупка или незаращение урахуса.
Юлия, 8 декабря 2020
Клиент
Наталия, такое может появится резко, там ещё запах гноя,
Детский хирург
Да может появиться резко.
Врач УЗД, Хирург
Здравствуйте!
Это пупрчный свищ.Иначе ” незаращение урахуса”- это такой остаток пупочной венки, которая была в пуповине. Она у Вас не заросла.
Анализы никакие сдавать не нужно.
А вот сделать УЗИ -было бы очень хорошо.
Что делать?
Да обычный уход:
– В душе хорошенько промывать пупок с мылом-прямо туда направляйте струю воды и вымывайте все
– Сделайте раствор : 1 стол ложку соли на стакан воды. Смочите им марлевую полосочку и плотно затомпонируйте пупок.
-Так делайте 3 раза в сутки.
Рекомендую очный осмотр хирурга.
Возможно, нужно сделать небольшую операцию-удаление свиша.
Юлия, 8 декабря 2020
Клиент
Елена, узи обп, надо сделать, ?? И может ли это пройти без операции, почему до 30 ничего не было?
Врач УЗД, Хирург
Нет, не надо УЗИ ОБП-достаточно УЗИ прямо самого пупкаНо в принципе-это не обязательно.
И операция, конечно же тоже не обчзательна.
Я таких пациентов оечила примерно 300, а операцию слелала только одному -но там свищ был очень большой, из него текло постоянно.
А в Вашем случае вообще все может закончиться одним разом-воспаление спадет, и свищик закроется навсегда ( стенки просто слипнутся плотно)
Детский хирург, Уролог, Хирург
Перекись хлоргекседин мазь левомеколь 1 раз в день пару дней и пройдёт все. Страшного ничего нет
Хирург
Здравствуйте, Юлия !
Скорее всего просто ОМФОЛИТ (воспаление пупка) !
Менее вероятный , но возможный вариант это киста урахуса (незаращение части урахуса, находящейся в области пупка в виде кисты)!
Так или иначе нет ничего страшного, какая бы не оказалась проблема ситуация исправимая ! Нужно начать с проведения УЗИ области пупка для прояснения ситуации и обратиться очно к хирургу с результатом УЗИ !
Удачи Вам !
Хирург
Здравствуйте, вариантов несколько : пупочный свищ, киста урахуса с нагноением и другие причины. Ваша задача обработка 3% перекись водорода в пупок. Затем полуспиртовые водочная примочка на 10 минут 2 раза в день. Затем в пупок вставить мазь Левомеколь на салфетку , делать так 2 раза в день. Если не пойдет в течении 2-3 дней обратиться к хирургу. Планово потом сделать УЗИ проблемной области , после осмотра хирурга , желательно в присутствии хирурга на предмет врожденной патологии урахуса – свищ, киста , дивертикул и т.д. после этого решить вопрос о дальнейшем лечении . Будьте здоровы!
Дерматолог, Хирург, Косметолог
Здравствуйте, это омфолит, обработка хлоргексидином и левомиколем, все пройдет дня за 3
Хирург
Здравствуйте.
Ведите обычный образ жизни.
Пупок обрабатывайте или 3% перекисью водорода или слабым раствором марганцовки. Потом, сильно не тампонируя, в пупок мазь – Левосин, Офламелид.
УЗИ надо пройти. Если вдруг киста урахуса диагносцируется больших размеров, то можно поговорить с врачом на счет оперативного лечения.
А так у Вам омфолит. Лечитесь, не пугайтесь – все будет хорошо.
Здоровья Вам.
Оцените, насколько были полезны ответы врачей
Проголосовало 10 человек,
средняя оценка 4.4
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою 03 онлайн консультацию от врача эксперта.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Причинами данного состояния могут быть:
• Развитие омфалита – воспаления кожи и подкожной клетчатки в области пупка
• Наличие свища около пупочного кольца (урахуса).
Для выяснения точной причины необходим осмотр хирурга с обязательным бак.посевом отделяемого и ревизией пупочного кольца.
Тактика лечения будет зависеть от того, что явилось причиной.
Если это омфалит – лечение консервативное. Если свищ, то избавиться можно только хирургическим способом.
Развитие омфалита может быть вызвано различными причинами, чаще всего это инфекция (бактериальная или грибковая).
Заболевание проявляется покраснением и отеком кожи в области пупка и появлением в области пупочной ямки гнойно-кровянистых выделений.
Нередко воспалительный процесс распространяется на пупочные сосуды, затем может перейти на стенку артерии и окружающие ткани, что приводит к артерииту или флебиту пупочных сосудов.
Формы омфалита
При простой форме (мокнущий пупок) общее состояние больного не страдает, в области пупка отмечается мокнутие с серозным или серозно-гнойным отделяемым, которое образует корочки.
Длительное мокнутие приводит к образованию избыточных грануляций на дне пупочной ранки (фунгус пупка), которые затрудняют ее эпителизацию.
Возможно плотное грибовидное разрастание розового цвета – грибовидная опухоль.
Флегмонозная форма характеризуется распространением воспалительного процесса на окружающие ткани. В окружности пупка отмечается покраснение, определяется инфильтрация мягких тканей, пальпация болезненная.
Пупочная ямка представляет собой язву, окруженную уплотненным, утолщенным кожным валиком. При надавливании на околопупочную область из пупочной ранки выделяется гной.
Общее состояние постепенно начинает ухудшаться, отмечается незначительное повышение температуры. В ряде случаев развивается флегмона передней брюшной стенки. При начинающейся флегмоне передней брюшной стенки температура повышается до 39 °С и выше.
Некротическая форма омфалита обычно является следствием флегмонозной формы. Процесс распространяется не только в стороны, как при флегмоне передней брюшной стенки, но и вглубь. Наступает некроз (омертвление) кожи и подкожной клетчатки и отслойка её от подлежащих тканей. Инфекция может распространиться на пупочные сосуды, что приводит к развитию пупочного сепсиса. Поэтому очень важно купировать процесс максимально быстро до развития периартериита пупочных сосудов.
Лечение омфалита
В подавляющем большинстве случаев не вызывает никаких сложностей.
При простой форме омфалита лечение заключается в ежедневной обработке пупочной области и пупочного кольца (растворами антисептиков с наложением антисептических мазей, при необходимости с обязательным дренированием, и обязательным применением физиолечения.
Для этого необходимо как можно раньше обратиться к хирургу.
При флегмонозной и некротической формах применяют комплексное лечение в условиях стационара, для чего необходимо обратиться в ближайшую дежурную больницу.
Свищи пупка
Чаще всего врожденная патология. Развиваются в результате незаращения желточно-кишечного или мочевого протока.
При незаращении желточно-кишечного протока в области пупка образуется кишечно-пупочный свищ с кишечным или слизистым отделяемым. Иногда через свищевой ход выпадает слизистая оболочка кишки, реже – сальник.
При незаращении мочевого протока (урахуса) образуется пузырно-пупочный свищ, и тогда отделяемое, как правило, моча.
Приобретенные пупочные свищи наблюдаются после продолжительного воспалительного процесса передней стенки живота, когда через пупок вскрывается гнойный абсцесс.
В обоих случаях лечение хирургическое – производят иссечение свищей и ушивание дефектов в стенке пузыря или кишки. Консервативное ведение возможно при отсутствии отделяемого из свища.
Необходимо помнить, что самолечение чаще всего приводит к усугублению процесса, а в лучшем случае – лишь к временному облегчению.
Только после осмотра хирурга и стандартных диагностических исследований можно выставить правильный диагноз и подобрать оптимальную тактику лечения.
Источник
Омфалит – инфекция пуповинного остатка и пупочной ранки, приводящая к воспалению кожи и подкожной клетчатки, нарушению процессов эпителизации. Омфалит сопровождается серозной или гнойной экссудацией, гиперемией и инфильтрацией пупочного кольца, повышенной температурой и признаками интоксикации; в тяжелых случаях омфалит осложняется флегмоной, перитонитом и пупочным сепсисом. Диагностика омфалита заключается в осмотре ребенка детским специалистом, проведении УЗИ мягких тканей и органов брюшной полости, посева отделяемого из пупочной ранки. Лечение омфалита включает местную обработку пупка антисептиками, перевязки, антибиотикотерапию, физиотерапию (УФО, УВЧ), по показаниям – хирургическое лечение.
Общие сведения
Омфалит – заболевание новорожденных, характеризующееся воспалением кожи и подкожной клетчатки в области пупочной ранки. Гнойно-септические заболевания кожи являются преобладающими в период новорожденности. Среди них встречаются стрептодермии и стафилодермиии (везикулопустулез, эпидемическая пузырчатка новорожденных, эксфолиативный дерматит новорожденных). В структуре неонатальной патологии омфалит занимает одно из ведущих мест по распространенности и практической значимости. Опасность омфалита у детей заключается в возможном распространении и генерализации инфекции с развитием артериита или флебита пупочных сосудов, флегмоны, перитонита, сепсиса.
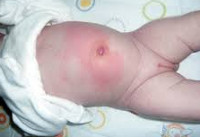
Омфалит
Причины омфалита
Развитие омфалита связано с попаданием инфекции через культю пуповины или незажившую пупочную ранку. Это может произойти в случае пренебрежения гигиеническими нормами и правилами ухода за новорожденным и обработкой пупочной раны, наличии пеленочного дерматита или других инфекционных заболеваний кожи у новорожденного (пиодермии, фолликулита). В редких случаях инфицирование возможно во время лигирования пупочного канатика, однако чаще заражение происходит между 2-ми и 12-ми сутками жизни.
Риск развития омфалита повышен у недоношенных детей, рожденных от преждевременных или патологически протекавших родов, внебольничных (в т. ч. домашних) родов, детей с внутриутробными инфекциями, гипоксией, врожденными аномалиями (неполным пупочным, желточным или мочевым свищом).
Возбудителями омфалита чаще всего оказываются стафилококки, стрептококки, примерно в 30% случаев – грамотрицательные микроорганизмы (кишечная палочка, клебсиелла и др.). Источником инфекции могут выступать кожные покровы младенца, загрязненные мочой, испражнениями, гноеродной флорой; предметы ухода, руки ухаживающего персонала (медицинских работников, родителей) и др.
Классификация омфалита
По причинам возникновения омфалит может быть первичным (при инфицировании пупочной ранки) или вторичным (в случае присоединения инфекции на фоне имеющихся врожденных аномалий – свищей). Вторичный омфалит у ребенка развивается в более поздние сроки и протекает более длительно.
По характеру и степени воспалительных изменений в области пупка различают катаральный или простой омфалит («мокнущий пупок»), флегмонозный и гангренозный (некротический) омфалит.
В спектре рассмотрения клинического течения омфалита заболевание может представлять практический интерес для педиатрии, детской хирургии, детской дерматологии, детской урологии.
Симптомы омфалита
Наиболее частая и прогностически благоприятная форма заболевания – катаральный омфалит. Обычно самостоятельное отпадение пуповинного остатка у новорожденного происходит на первой-второй неделе жизни. На его месте образуется рыхлая кровянистая корочка; окончательная эпителизация пупочной ранки при должном уходе отмечается к 10-15 дню жизни. В случае развития локального воспаления пупочная ранка не затягивается, из нее начинает выделяться скудный секрет серозного, серозно-геморрагического или серозно-гнойного характера. Ранка периодически затягивается корочками, однако после их отторжения дефект не эпителизируется. Пупочное кольцо гиперемировано и отечно. При длительном мокнутии (в течение 2-х и более недель) может происходить избыточное разрастание грануляций с формированием на дне пупочной ранки грибовидного выпячивания – фунгуса пупка, который еще более затрудняет заживление. Общее состояние новорожденного (аппетит, физиологические отправления, сон, прибавка в массе) при простой форме омфалита обычно не нарушено; иногда отмечается субфебрилитет.
Флегмонозный омфалит характеризуется распространением воспаления на окружающие ткани и обычно является продолжением «мокнущего пупка». Кожа вокруг пупка гиперемирована, подкожная клетчатка отечна и возвышается над поверхностью живота. Рисунок венозной сети на передней брюшной стенке усилен, наличие красных полос свидетельствует о присоединении лимфангита.
Кроме мокнутия пупочной ранки, отмечается пиорея – истечение гнойного отделяемого и выделение гноя при надавливании на околопупочную область. Возможно образование на дне пупочной ямки язвочки, покрытой гнойным налетом. При флегмонозном омфалите состояние младенца ухудшается: температура тела повышается до 38°С, выражены признаки интоксикации (вялость, плохой аппетит, срыгивания, диспепсия), замедляется нарастание массы тела. У недоношенных детей локальные изменения при омфалите могут быть выражены минимально, зато на первый план обычно выходят общие проявления, молниеносно развиваются осложнения.
Некротический омфалит встречается редко, обычно у ослабленных детей (с иммунодефицитом, гипотрофией и т. д.). При этом расплавление клетчатки распространяется в глубину. В области пупка кожа приобретает темно-багровый, синюшный оттенок. При некротическом омфалите воспаление практически всегда переходит на пупочные сосуды. В некоторых случаях могут некротизироваться все слои передней брюшной стенки с развитием контактного перитонита. Гангренозный омфалит имеет наиболее тяжелое течение: температура тела может снижаться до 36°С, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
Омфалит может осложняться флегмоной передней брюшной стенки, артериитом или флебитом пупочных сосудов, абсцессами печени, энтероколитом, абсцедирующей пневмонией, остеомиелитом, пупочным сепсисом.
Диагностика и лечение омфалита
Обычно для распознавания омфалита достаточно осмотра ребенка неонатологом, педиатром или детским хирургом. Для определения возбудителя бактериальной инфекции и подбора антибактериальной терапии проводится бакпосев отделяемого пупочной ранки на флору с чувствительностью.
Для исключения осложнений омфалита (флегмоны брюшной стенки, абсцессов брюшной полости, перитонита) ребенку показано проведение УЗИ мягких тканей, УЗИ брюшной полости, обзорной рентгенографии брюшной полости. В обязательном порядке ребенка с омфалитом должен осмотреть детский хирург.
При назначении лечения омфалита учитывается его форма и общее состояние новорожденного. В амбулаторных условиях под контролем педиатра возможно лечение только катарального омфалита; в остальных случаях показана госпитализация новорожденного.
При простом омфалите производится местная обработка мокнущей пупочной ранки 3-4 раза в день вначале перекисью водорода, затем водными или спиртовыми растворами антисептиков – фурацилина, диоксидина, хлорофиллипта, бриллиантовой зелени. Все манипуляции (обработка, просушивание пупочной ранки) проводятся отдельными ватными палочками или тампонами. Применяется физиотерапевтическое лечение – УФО, СВЧ, УВЧ-терапия, гелий-неоновый лазер. При разрастании фунгуса осуществляется его прижигание нитратом серебра. В период лечения омфалита купание ребенка производится в слабом растворе калия перманганата.
При флегмонозной форме омфалита, кроме выше перечисленных мероприятий, на область воспаления накладываются повязки с антибактериальными и антисептическими мазями (бацитрацин/полимиксин B, Вишневского), производится обкалывание очага антибиотиками, назначаются системные антибактериальные препараты и инфузионная терапия, вводится противостафилококковый иммуноглобулин. При формировании гнойника прибегают к его хирургическому вскрытию.
При развитии некротического омфалита производится иссечение некротизированных тканей, осуществляются перевязки, проводится активное общее лечение (антибиотики, витаминотерапия, переливания плазмы, физиотерапия и пр.).
Прогноз и профилактика омфалита
Катаральный омфалит легко поддается лечению и обычно заканчивается выздоровлением. Прогноз флегмонозного и некротического омфалита зависит от адекватности и сроков начала лечения, присоединения вторичных осложнений и состояния ребенка. При генерализованных септических осложнениях возможен летальный исход.
Профилактика омфалита предполагает соблюдение асептики при обработке пуповины, ежедневном уходе за пупочной ранкой, соблюдение гигиены ухаживающим персоналом. Категорически недопустимо насильственно срывать корочки с пупочной ранки, закрывать ее повязкой или подгузником, заклеивать лейкопластырем, поскольку это провоцирует мокнутие и инфицирование. В случае покраснения пупочной ранки, появления отечности и отделяемого следует незамедлительно проконсультироваться у педиатра.
Источник
Боль в области пупка – это симптом функциональных расстройств пищеварения, кишечных инфекций, хронических энтеритов и панкреатитов и связанной с этим ферментной недостаточности. Болезненность в околопупочной зоне возникает при хирургической патологии (аппендиците, тонкокишечной непроходимости, пупочных грыжах), болезнях гастродуоденальной зоны. Для диагностики причины боли используют рентгенологические, ультразвуковые, эндоскопические и лабораторные методы исследования. Для купирования симптома применяют ферментные препараты, спазмолитики пробиотики, анальгетики. Обязательно подбирается диетотерапия.
Причины болей в области пупка
Кишечная диспепсия
Боли возникают при погрешностях в диете (преобладании жирной, тяжелой пищи), после обильных застолий с алкоголем, под влиянием стрессовых факторов. Болевой синдром непостоянный, имеет умеренную интенсивность. Пациенты описывают свои ощущения как ноющие, тянущие, колющие. Боль в области пупка усиливается после приема пищи, сопровождается тяжестью и урчанием в животе, диареей.
Болевой синдром характерен для диспепсии, обусловленной пищевой аллергией. В таком случае чувство дискомфорта в области пупка развивается спустя 1-2 часа после употребления определенного продукта. При выраженной сенсибилизации организма к аллергену болевые ощущения появляются сразу по окончании еды. Затем возникают тошнота, рвота, диарея с выделением жидких каловых масс обычной окраски.
Ферментная недостаточность
Нарушения переваривания (мальдигестия) и всасывания (мальабсорбция) пищи в тонком кишечнике – одни из наиболее частых причин болей в области пупка. Больные жалуются на постоянные дискомфортные ощущения, усиливающиеся спустя 30-40 минут по завершении приема пищи. Особенности симптоматики определяются видом энзимной недостаточности:
- Лактазная недостаточность. Болевой синдром провоцируется приемом молока или молочных продуктов, содержащих лактозу. Отмечаются умеренные боли в области пупка, которым сопутствуют урчание в животе, метеоризм. Боли немного уменьшаются после дефекации, во время которой выделяется жидкий пенистый стул с кислым запахом.
- Внешнесекреторная панкреатическая недостаточность. Дискомфорт и болезненность не зависят от состава принимаемой пищи. Беспокоят постоянные тянущие боли в полости живота, которые локализованы возле пупка, в эпигастрии и области левого подреберья. Болевой синдром сочетается со стеатореей, креатореей, лиентереей.
Пищевые отравления
Неприятные ощущения развиваются в околопупочной области при пищевых токсикоинфекциях, кишечных инфекциях, которые протекают по типу гастроэнтерита, энтероколита. Для отравлений типичны схваткообразные боли около пупка, которые появляются внезапно, имеют различную интенсивность. Они начинаются спустя несколько часов после употребления некачественных продуктов, питья воды из неизвестных источников.
Симптом чаще всего встречается при сальмонеллезе, для которого патогномоничен «треугольник» – боли в эпигастрии, вокруг пупка и в илеоцекальной зоне. При надавливании на пупок человек ощущает резкую болезненность. Болевой синдром возможен и при других кишечных инфекциях (эшерихиозе, ротавирусном гастроэнтерите, иерсиниозе). Он сопровождается многократной рвотой и диареей, обезвоживанием организма.
Хронический энтерит
При хроническом энтерите постоянно наблюдаются незначительные болевые ощущения и дискомфорт в области, окружающей пупок. Обострение болей происходит под действием пищевых и других провоцирующих факторов. Болезненность усиливается сразу после завершения еды, в это же время появляются позывы на дефекацию. После отхождения газов и опорожнения кишечника болевые ощущения стихают.

Боль в области пупка
Патологии гастродуоденальной области
При болезнях желудка и 12-перстной кишки боль возникает не только в эпигастральной области, но и вокруг пупка. Сильные голодные или ночные боли, уменьшающиеся после еды, характерны для язв антрального отдела желудка, дуоденальных язв. При пилоростенозе предъявляются жалобы на распирающие и тупые боли, которые стихают после рвоты, но полностью не исчезают. Приступ резкой боли в области эпигастрия и пупка может быть связан с заворотом или острым расширением желудка.
Панкреатит
Для хронического панкреатита типичны постоянные неинтенсивные боли слева от пупка, обостряющиеся при употреблении большого количества жирной и богатой углеводами еды. Симптом сопровождается диареей, в каловых массах содержатся кусочки непереваренной пищи. При остром панкреатите больной испытывает резкие опоясывающие боли, захватывающие околопупочную область и верхние отделы живота.
Пупочная грыжа
На начальных этапах заболевания возле пупка ощущается незначительный дискомфорт, который усиливается при передавливании этой области тесной одеждой, поясом. По мере увеличения грыжи в размерах появляется постоянная тупая боль. В зоне пупочного кольца формируется безболезненное выпячивание, которое легко вправляется в брюшную полость. Об осложненном течении грыжи свидетельствуют сильные болевые приступы с локализацией вокруг пупка.
Дивертикулез
При воспалении дивертикулов тонкого кишечника развиваются колющие, ноющие, острые боли вокруг пупка. Ощущения не имеют прямой связи с приемами пищи, но могут усиливаться после обильного застолья, когда создается повышенная нагрузка на кишечник. Болевой синдром дополняется хронической диареей, которая наблюдается 3-5 раз в день и чередуется с периодами нормального стула.
Тонкокишечная непроходимость
На фоне полного благополучия возникает схваткообразная боль в области пупка. Ее интенсивность периодически усиливается, что соответствует прохождению перистальтической волны. Ранний признак – рвота желудочным содержимым, которая спустя некоторое время приобретает каловый характер. Через 24-36 часов интенсивность болей снижается, что служит прогностически неблагоприятным признаком. Подобная клиническая картина также типична для заворота кишечника.
Аппендицит
В первые 2-3 часа острого аппендицита боли ощущаются возле пупка. Они имеют схваткообразный характер, который не изменяется после смены положения тела, дефекации. После появления болевых ощущений бывает одно-двукратная рвота. Через пару часов боли смещаются в правую подвздошную область. Они сопровождаются слабостью, бледностью кожи, повышением температуры тела.
Болезнь Уиппла
Для болезни Уиппла специфична приступообразная боль вокруг пупка, которая возникает внезапно и не связана с пищевыми факторами. Одновременно развивается диарея до 10 раз в сутки, тошнота и рвота. Отмечается сильный метеоризм с коликоподобными или распирающими болями в центре и боковых отделах живота. Болевому синдрому сопутствуют артралгии, фебрильная лихорадка, увеличение лимфатических узлов.
Злокачественные опухоли
Новообразования тонкого кишечника проявляются болями в области пупка или слева от него. Болевой синдром беспокоит пациента в течение нескольких месяцев, его интенсивность постепенно нарастает. Со временем околопупочные боли становятся невыносимыми, на них не действуют стандартные обезболивающие препараты. Для злокачественных неоплазий характерны расстройства стула, резкое похудение, признаки белково-энергетической недостаточности.
Редкие причины
- Патологии мочевыделительной системы: подковообразная почка, киста урахуса.
- Поражение сосудов: атеросклероз брюшной аорты, мезентериальная ишемия.
- Грыжи: белой линии живота, спигелиевой линии.
Диагностика
При физикальном исследовании врач-гастроэнтеролог проводит поверхностную и глубокую пальпацию, оценивает зоны наибольшей болезненности, обращает внимание на признаки нарушения нутритивного статуса. Чтобы выявить причины боли в области пупка, назначаются лабораторные и инструментальные исследования. В план диагностики включаются:
- Рентгенография. Обзорная рентгенография брюшной полости информативна для обнаружения признаков тонкокишечной непроходимости. Рентгенологическое исследование с пероральным контрастированием необходимо для нахождения язвенных дефектов, дивертикулов. Методика обеспечивает оценку моторной функции кишечника.
- Ультразвуковая диагностика. УЗИ брюшных органов – неинвазивный способ визуализации анатомо-физиологических особенностей желудочно-кишечного тракта. При помощи сонографии врач выявляет признаки воспалительного поражения поджелудочной железы, желудка или кишечника. Дуплексное сканирование эффективно для оценки состояния брюшной аорты.
- Эндоскопические методики. Наиболее информативный метод осмотра тонкого кишечника – видеокапсульная эндоскопия. Она позволяет оценить структуру слизистой, выявить эрозивно-язвенные дефекты, обнаружить объемные новообразования и признаки метаплазии. При поражении гастродуоденальной области показана ЭФГДС.
- Дополнительные инструментальные методы. При нахождении объемных новообразований кишечника обязательно выполняют КТ или МРТ, чтобы уточнить их структуру и степень вовлечения окружающих тканей. Для определения моторной деятельности кишечника показана электроинтестинография.
- Анализы кала. Чтобы оценить деятельность пищеварительных ферментов, используется копрограмма. Признаками патологии является наличие исчерченных мышечных волокон, нейтральных жиров, зерен крахмала. На воспаление кишечника указывает содержание слизи и лейкоцитов в испражнениях. При подозрении на кишечную инфекцию рекомендован бакпосев кала.

Осмотр гастроэнтеролога
Лечение
Помощь до постановки диагноза
Функциональные диспепсические расстройства успешно корректируются при изменении питания и образа жизни. Если боль у пупка сочетается с жидким стулом, нужно временно исключить молочные продукты, жирную пищу, блюда с искусственными подсластителями. В рационе должны преобладать зерновые культуры, тушеные или отварные овощи, нежирное мясо и рыба в умеренных количествах. Важно избегать стрессовых нагрузок.
При наличии признаков пищевого отравления первая помощь включает промывание желудка, если употребление некачественной пищи было недавно, прием сорбентов. Необходимо пить больше жидкости (вода, несладкий компот из сухофруктов), чтобы не допустить дегидратации организма. При сильных околопупочных спазмах и резком ухудшении самочувствия больному необходима экстренная медицинская помощь.
Консервативная терапия
Схему лечения подбирают после выяснения первопричины околопупочного болевого синдрома. Лечение в основном проводится в амбулаторных условиях. Госпитализация требуется при обострении хронической болезни, возможном остром хирургическом состоянии, дегидратации тяжелой степени. В гастроэнтерологии при болях в околопупочной области применяются следующие группы лекарственных средств:
- Ферменты. Препараты панкреатических энзимов улучшают процессы пищеварения, устраняют явления мальабсорбции, за счет чего болевой синдром исчезает. При некоторых сочетанных патологиях кишечника и желудка помимо ферментов рекомендован желудочный сок.
- Спазмолитики. Большинство эпизодов боли в области пупка связаны со спастическими сокращениями кишечника, которые успешно купируются препаратами со спазмолитическим действием. При сильной боли принимаются анальгетики.
- Пробиотики. Лекарства нормализуют микрофлору кишечника, предотвращают синдром избыточного бактериального роста (СИБР). Они эффективны при комбинации болевого синдрома и диспепсических явлений. Для усиления действия пробиотики дополняют пребиотиками.
- Противодиарейные препараты. При хронической диарее, которая не корректируется с помощью диеты, назначают медикаменты группы лоперамида. Они нормализуют моторику ЖКТ, замедляют продвижение каловых масс, устраняют чрезмерные перистальтические сокращения и связанную с ними боль в области живота.
Врач подбирает сбалансированную диету, которой нужно придерживаться, чтобы предотвратить обострения болезни. В периоде ремиссии хронических заболеваний рекомендовано питье минеральных вод, методы физиотерапии, санаторно-курортное лечение. При тяжелых функциональных расстройствах ЖКТ целесообразно проведение психотерапии, которая направлена на устранение воздействия стрессогенных факторов.
Хирургическое лечение
Боли в области пупка могут быть вызваны хирургическими патологиями (аппендицитом, кишечной непроходимостью), при которых показано оперативное лечение в ургентном порядке. При неосложненных формах заболеваний в абдоминальной хирургии применяют лапароскопическую технику оперативного вмешательства. Тонкокишечная непроходимость, деструктивные формы аппендицита требуют выполнения открытой операции путем лапаротомии.
При грыжах проводятся различные методы герниопластики с использованием для закрытия дефекта пупочного кольца сетчатых аллотрансплантатов, собственных тканей больного. Лечение онкологических процессов предполагает расширенную операцию с резекцией участка кишки и окружающих ее тканей единым блоком, после чего формируется кишечный анастомоз или выводится энтеростома.
Источник
