Что такое воспаление легких лечение
Блог » Профилактика заболеваний » Воспаление легких и пневмония — симптомы, признаки, виды, лечение, профилактика и реабилитация
Воспаление легких и пневмония
Что такое пневмония? Разница между пневмонией и воспалением легких.
Симптомы пневмонии при коронавирусе
Сколько держится температура при пневмонии
Виды пневмонии
Пневмония без температуры
Полисегментарная пневмония
Очаговая пневмония
Лечение пневмонии
Сколько дней лечится пневмония
Двусторонняя пневмония у взрослого. Продолжительность лечения
Клинические рекомендации
Лечение пневмонии в домашних условиях
Лечение народными средствами
Препараты для лечения пневмонии
Антибиотики при пневмонии
Дыхательная гимнастика
Для профилактики пневмонии
Для реабилитации после пневмонии
Воспаление легких и пневмония
Что такое пневмония? Разница между пневмонией и воспалением легких.
Пневмония или воспаление легких – группа заболеваний, при которых в легких развиваются воспалительные процессы. Разницы между пневмонией и воспалением легких нет. Эти процессы чаще всего становятся результатами инфекций, вирусов, микробов, и пневмония часто носит инфекционный характер. Раздражители поражают легочную ткань, и развивается воспалительный процесс, требующий интенсивного лечения.
Пневмония может стать следствием:
- недолеченных простуд, ОРВИ, гриппа или бронхита;
- воздействия вирусов, бактерий и грибков, например, хламидий, легионелл, микоплазм;
- некомфортной температуры (переохлаждение легких);
- воздействия ядовитых частиц в воздухе или радиации;
- осложнения после аллергического кашля.
Симптомы пневмонии
- повышение температуры;
- одышка и кашель;
- озноб, лихорадка;
- слабость, головная боль;
- осложненный вдох, боль в груди при глубоком вдохе;
- потливость;
- признаки интоксикации.
Повышенная температура до 38-39 градусов – один из основных признаков воспаления легких. Она сопровождается сильным ознобом, может подниматься и опускаться в течение дня в пределах 1-1,5 градуса. Повышенная температура может длиться до 10 дней.
Во многом сильная слабость, повышенное потоотделение, головная боль, нарушение стула и боли в животе при пневмонии связаны с интоксикацией организма, его отравлением продуктами распада тканей и токсинами.
Сегодня много внимания уделяют психосоматике пневмонии. Длительный стресс, ослабляющий организм, хронические заболевания и серьезные перегрузки неподготовленного организма могут стать почвой для развития легочных заболеваний и привести к воспалению нижних дыхательных путей.
При этом привычная терапия антибиотиками может стать безрезультатной, необходим длительный восстановительный период, направленный на нормализацию функций нервной системы и восстановление сил организма.
Симптомы пневмонии при коронавирусе
Пневмония может быть вызвана рядом вирусов, главными из которых называют аденовирусы, вирусы гриппа и коронавирусы (в том числе, опасные SARS-CoV-1, MERS-CoV и принесший пандемию SARS-CoV-2).
Если коронавирус вызывает пневмонию, обычно этот процесс «запускается» обычными симптомами простуды: температурой в 37,5-38 градусов, болью в горле, утратой обоняния, кашлем, разбитостью тела и болью в мышцах. Как правило, эти симптомы длятся около 7 суток. После этого температура поднимается вплоть до 40 градусов, интоксикация стремительно нарастает, появляется одышка и боли в грудной клетке. Лихорадка, озноб, повышенная потливость и сильная слабость – тоже симптомы развития коронавирусной инфекции в пневмонию.
Кашель — сухой, либо с невыраженной мокротой, иногда она может быть ржавого оттенка из-за разрушения капилляров.
Одним из отличительных симптомов пневмонии при коронавирусе является ограниченный вдох, при тяжелом течении болезни практически невозможность к самостоятельному вдоху. При не осложненном воспалении легких тяжелая одышка наблюдается при поражении нескольких легочных долей и не проявлена в покое. Пневмония, вызванная коронавирусом, характеризуется частотой дыхания более 22, пациент постоянно испытывает чувство нехватки воздуха, невозможность полноценного вдоха.
Дыхательная недостаточность приводит к синюшности носогубного треугольника, у больных наблюдается форсированное дыхание, в котором активно участвуют межреберные мышцы. Пациенты стремятся принять необычные позы для облегчения вдоха. Из-за недостатка поступления кислорода в головной мозг пациенты могут испытывать спутанность сознания, панические атаки или обмороки.
Сколько держится температура при пневмонии
Существует два типа температуры при воспалении легких – субфебрильная и высокая.
При пневмонии температура может резко вырасти до показателей 39-40 градусов и может держаться на протяжении двух недель. Важно помнить, что снижение температуры важно осуществлять под наблюдением врача и с полным соблюдением индивидуального протокола антибактериальной терапии. Хотя высокая температура – симптом, нередкий для пневмонии, понижение ее – часть общего лечения.
Когда показатели температуры тела достигают отметки в 40 градусов, нужно вызвать скорую помощь. Такое повышение температуры может говорить о том, что иммунитет организма не справляется с инфекцией, и ему необходима экстренная помощь.
Субфебрильная температура при пневмонии находится в пределах 37-38 градусов. При отсутствии сильной одышки сбивать такую температуру обычно не рекомендуют. Она обеспечивает организму возможность иммунного ответа на вирусную атаку. Повышение температуры сигнализирует о нехватке собственных ресурсов организма для подавления вирусной инфекции.
Температура нормализуется при отражении вирусного поражения организма после антибактериальной терапии.
Виды пневмонии
Пневмония без температуры
Довольно опасный вид – бессимптомная пневмония, не проявленная повышенной температурой. При этом может не быть никаких симптомов, кроме слабости. Организм может не сигнализировать о заболевании даже кашлем. Часто подобная ситуация – следствие слабого иммунного ответа и неспособности организма бороться с вирусом.
Медики советуют обращать внимание на цвет лица человека, часто на нем выступает характерный пятнистый румянец на фоне очень бледной кожи. Дыхание человека происходит со свистом. При движении появляются одышка и частый пульс. Организм слабый, быстро утомляется, возможны боли в грудной клетке и затрудненный вдох.
Бессимптомная пневмония опасна тем, что кашель не проявлен, и лишняя мокрота не выходит наружу. Инфекционный процесс застаивается в легких. Часто это – следствие недолеченных простудных заболеваний или бронхитов.
Для диагностики проводится рентгенограмма грудной клетки в 2-х проекциях. Основным признаком пневмонии является ограниченное затемнение легочной ткани.
Полисегментарная пневмония
Двусторонняя полисегментарная пневмония поражает несколько сегментов ткани обоих лёгких. Ей часто заболевают дети в возрасте до одного года и люди с пониженным иммунитетом. Первая стадия заболевания может быть бессимптомной или похожей на ОРВИ.
Развитие симптомов двусторонней пневмонии — кашель с отхождением мокроты, одышка, влажные хрипы в лёгких, боль в грудной клетке. Эта клиническая картина сопровождается повышением температуры до 39-40 градусов, лихорадкой, повышенной потливостью, тахикардией, головными болями и изменением сознания. При полисегментарной пневмонии в бронхах происходит застой мокроты, которая сложно отходит из-за прогрессирующего отёка.
Очаговая пневмония
Острая форма заболевания с протеканием воспалительного процесса на ограниченном участке ткани легких (доле легкого). Симптомы этой формы пневмонии — лихорадка, сухой кашель или незначительное отделение мокроты, боль в грудной клетке, общая слабость.
Часто очаговая пневмония – осложнение острых респираторных инфекций и бронхитов. Этот диагноз возрастает в период сезонных ОРВИ и гриппа.
Температура тела повышается до 38-39 градусов, иногда может быть нормальной или иметь субфебрильные значения. Дыхание учащается до 25-30 ед., проявлена тахикардия до 110 уд. в мин.
Лихорадка прекращается обычно через 3-5 дней после начала антибактериальной терапии. Срок снятия симптомов очаговой пневмонии – 3-4 недели.
Лечение пневмонии
Сколько дней лечится пневмония
Продолжительность лечения зависит от первопричин пневмонии. Пневмококковую инфекцию можно победить за 7 дней. Легионеллы или стафилококк вызывают пневмонию, которую нужно лечить не меньше трех недель. Синегнойная палочка заставит проходить терапию до сорока двух дней. Осложненную пневмонию приходится лечить до двух месяцев.
Очаговая пневмония лечится быстрее долевой полисегментарной. В первом случае клиническая картина становится благоприятной в течение десяти дней, во втором лечение занимает около месяца.
Двусторонняя пневмония у взрослого. Продолжительность лечения
При прогнозах лечения двусторонней пневмонии у взрослого всегда следует учитывать хронические заболевания, состояние иммунитета и причины заболевания. Больные с тяжелым поражением обмена веществ, сахарным диабетом, высокой степенью гипертонии, заболеваниями сердца имеют шансы на более длительное лечение и долгую реабилитацию после пневмонии. Клиническая картина может обнаруживать симптомы пневмонии до двух месяцев с начала терапии, при этом сильный организм способен вылечится за один месяц.
Клинические рекомендации
Последние клинические рекомендации по лечению пневмонии содержатся в письме Министерства здравоохранения РФ от 6 марта 2020 г. N 30-4/И2-2702 «Об алгоритме оказания медицинской помощи взрослому населению с внебольничными пневмониями». Документ актуален, и определяет порядок диагностики и лечения всех видов внебольничных пневмоний (тех, которые развились вне стационара, либо диагностированных в первые 48 часов с момента госпитализации). Письмо определяет правила госпитализации при пневмонии, сроки начала антибактериальной терапии после постановки диагноза, классификацию форм заболевания по степени тяжести, исходя из симптомов.
Клинические рекомендации дают максимально подробную информацию о диагностике и лечении пневмонии, но они адресованы врачам и медицинскому персоналу. Каждый желающий может найти в сети и прочитать их для повышения осведомленности о заболевании, но ни в коем случае не стоит заниматься самодиагностикой и самолечением по прописанным протоколам антибактериальной терапии. При первых признаках недомогания следует обратиться к врачу.
Лечение пневмонии в домашних условиях
Клинические рекомендации дают четкие критерии для госпитализации больных с пневмонией. Пациенты с легкой формой заболевания и многие из страдающих пневмонией средней тяжести без отягощённого анамнеза проходят домашнее лечение.
Главные правила лечения пневмонии дома:
- соблюдение протокола антибактериальной терапии;
- соблюдение постельного режима первые дни и обильное питье для снятия симптомов интоксикации;
- необходимость вставать каждые 5-6 часов и слегка двигаться до 20 минут;
- после нормализации клинической картины показаны короткие прогулки;
- полноценная, но легкая еда;
- полный отказ от курения;
- поддержка влажности воздуха в помещении в пределах 60-70%.
Лечение народными средствами
Многие при лечении пневмонии лекарствами прибегают и к народным поддерживающим лечение средствам. Самыми распространенным из них являются лекарственные травы. Отвары трав помогают отхаркиванию, уменьшают воспалительный процесс, снимают бронхоспазмы.
Травы снижают отечность и обладают диуретическим эффектом, активизируют деятельность иммунной системы, что хорошо поддерживает терапевтический курс.
Полезно пить напитки с богатым содержанием витамина С: отвар шиповника, клюквы, брусники, калины.
При лечении пневмонии народными средствами применяют чеснок, мед, делают различные компрессы и настойки. При обилии народных рецептов для лечения пневмонии важно помнить, что консультация с врачом необходима в каждом случае их применения. Каждое народное средство должно быть встроено в терапию и не мешать ее успешному течению. Поэтому при желании прибегнуть к помощи народной медицины, стоит не перегружать организм и следовать принципам разумности и согласованности с основным протоколом лечения.
Препараты для лечения пневмонии
Антибиотики при пневмонии
Лечение пациентов с легкой формой пневмонии проходит на дому. Вылечить её обычно удается таблетками или суспензиями. Врач назначает антибиотики β-лактамного ряда (амоксициллин, амоксин, флемоксин солютаб). Для пациентов старшего возраста или с тяжелыми хроническими заболеваниями назначают защищенные пенициллины и фторхинолоны (амоксиклав, флемоклав солютаб, авелокс).
Для лечения пациентов с тяжелой и крайне тяжелой пневмонией применяют лекарства III и IV поколений, обладающие бактерицидным эффектом, полностью уничтожающим клетки возбудителя. Среди представителей цефалоспоринов III поколения — пероральные и парентеральные формы. В первой подгруппе распространены супракс в капсулах и суспензии, цедекс в капсулах и спекрацеф в капсулах, цефдиторен, цефтазидим, цефоперазон,
Для уничтожения микоплазм при пневмонии подходят антибиотики макролиды, активные против атипичной флоры, тетрациклины – препараты резерва, доксициклин (юнидокс солютаб).
Адекватная терапия пневмонии не может обойтись без антибиотиков. Это единственная современная и эффективная мера для устранения причины болезни – микроорганизмов. Все назначения препаратов должны быть подконтрольны врачу, самолечение чревато усугублением течения заболевания и развитием невосприимчивости бактериальных клеток к эффектам антибиотиков.
Дыхательная гимнастика
Для профилактики пневмонии
Сегодня профилактика пневмонии является одной из важнейших в комплексе оздоровительных практик и заботе о состоянии организма человека. Стало очевидным, что поражения легких – это реальная угроза, гораздо более массовая и актуальная, чем казалось еще недавно многим из нас. Пандемия коронавируса внесла коррективы не только в наш образ жизни, но и сделала максимально актуальной заботу о нашей дыхательной системе, о ее здоровом и полноценном состоянии.
Один из самых эффективных способов профилактики пневмонии – регулярные дыхательные тренировки с тренажером «Самоздрав». И этому есть обоснованные причины и многолетние бесспорные подтверждения.
Дыхательные упражнения укрепляют дыхательную мускулатуру, от чего увеличивается подвижность грудной клетки и диафрагмы. Эффективные движения дыхательных мышц увеличивают объем грудной клетки и лёгких. Это обеспечивает максимальную лёгочную вентиляцию и циркуляцию воздуха в альвеолах и увеличивает коэффициент использования кислорода в лёгких и его поступление его к тканям.
Поддержание нормальных лёгочных объёмов и регулярная тренировка дыхательной мускулатуры формирует правильный дыхательный ритм. В результате этого нормализуется частота дыхания, его минутный объём и другие показатели, которые нарушаются из-за стресса, гиподинамии, хронических болезней. Физиологически правильное дыхание сохраняется на долгое время.
Дыхательные тренировки поддерживают эластичность лёгочной ткани. Это увеличивает жизненную ёмкость лёгких, предотвращает развитие фиброза и других изменений лёгочной ткани. СО2 устраняет спазм бронхов, что тоже увеличивает эффективность дыхания.
Дыхательные тренировки повышают эффективность малого круга кровообращения. Это особенно важно для людей преклонного возраста, ведь одна из частых причин пневмонии пожилых – застой крови в малом круге.
В результате восстановления функций дыхательной системы и кровообращения происходит снижение воспалительного процесса, осуществляется профилактика застойных явлений в бронхах и лёгких и рассасывание слизи и экссудата.
Помимо этого, «Самоздрав» компенсирует недостаток физической активности, и дыхательные тренировки, как и физические упражнения, способствуют выработке естественного антиоксиданта (супероксиддисмутазы), препятствующего развитию пневмонии.
Все эти аргументы – результат глубоких многочисленных исследований, связанных с изучением влияния дыхательных тренировок с «Самоздравом» на легкие человека и профилактику пневмоний, а также опыт людей разных возрастов и разного уровня здоровья.
Сегодня миллионы человек из разных стран мира тренируются с «Самоздравом» ради предотвращения развития пневмонии – одной из главных опасностей для организма в период пандемии.
Если вы хотите получить один из самых эффективных способов заботы о своей дыхательной системе, незаменимого помощника для профилактики пневмонии, приобретайте дыхательный тренажер «Самоздрав». Многолетний опыт доказал его эффективность, доступность и самые высокие результаты в поддержании здоровья легких.
Для реабилитации после пневмонии
В непростой период угроз высокой вирусной нагрузки на организм, важно знать, как быстро вернуть форму после пневмонии и дать своим легким снова заработать в полную силу. Во-первых, важно соблюдать общие правила заботы о себе и своем здоровье. Спать не меньше 8 часов ночью и пару часов днем, хорошо питаться, не забывая о витаминах А, В, С и кальции, проветривать помещение каждые три часа.
Особое внимание нужно уделить своим легким, посвятить время дыхательным тренировкам для улучшения легочного кровоообращения и укрепления легочной мускулатуры. За счет дыхательных тренировок с тренажером «Самоздрав» будет рассасываться экссудат, облегчится отделение мокроты, очистятся дыхательные пути, легочная ткань сохранит здоровье и эластичность, нормализуется тканевой обмен и устранится интоксикация, сопровождающая острый этап болезни. Здоровое дыхание и нормальный объем вдоха восстановятся, отдышка уйдет за счет нормализации уровня кислорода в организме,
В процессе дыхательных тренировок с тренажером «Самоздрав» реабилитация после воспаления легких будет успешной, пройдет быстро и комфортно, и вы сможете вернуть себе жизненную энергию естественным способом – тренировкой посредством правильного и здорового дыхания.
Источник
Дата публикации 31 июля 2018Обновлено 22 июля 2019
Определение болезни. Причины заболевания
Пневмония (воспаление лёгких) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен.[1]
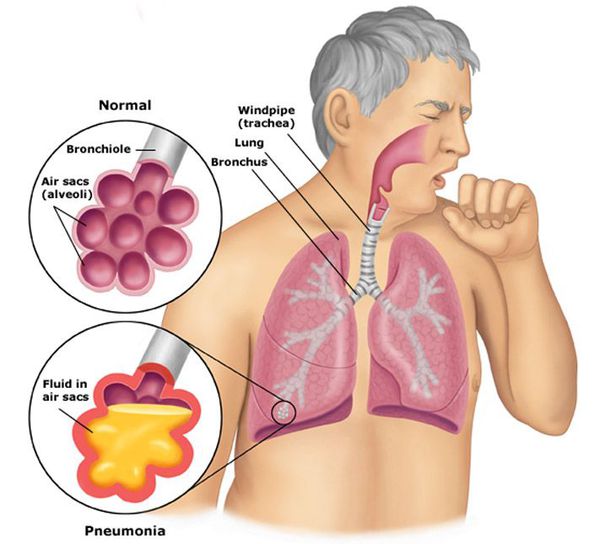
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей.[2]
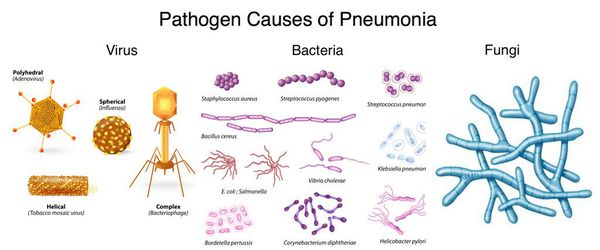
Перечень возможных возбудителей ВП включает более сотни микроорганизмов (вирусы, грибы, простейшие, но главным образом — бактерии). Однако чаще всего заболевание ассоциировано с относительно небольшим кругом микробных агентов, среди которых:
- пневмококк (S. pneumoniae);
- микоплазма (M. pneumoniae);
- хламидофила (C. pneumoniae);
- гемофильная палочка (H. influenzae);
- респираторные вирусы;
- энтеробактерии;
- золотистый стафилококк (S. aureus);
- легионелла пневмофила (L. pneumophila).
Факторами риска неблагоприятного исхода являются: возраст, мужской пол и сопутствующие заболевания.[3]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы пневмонии
Переохлаждение организм нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются следующие симптомы:
- неожиданный и очень быстрый подъём температуры тела до фебрильных цифр (свыше 38 °C);
- неспецифические проявления системной интоксикации организма (подавленность, вялость, утомляемость, мышечная слабость, сонливость, головная боль);
- через 3-4 дня возникает сухой кашель, который спустя ещё несколько дней становится влажным — начинает откашливаться слизь (мокрота), часто она имеет ржавый или бурый цвет;
- может появиться боль в грудной клетке на стороне пораженного лёгкого (или же с обеих сторон, если воспаление двустороннее), которая усиливается при кашле и дыхании;
- при дыхании могут выслушиваться хрипы в грудной клетке (слышны не у всех больных);
- одышка (частое дыхание) — является результатом массивного поражения лёгкого и проявлением дыхательной недостаточности;
- одна из сторон грудной клетки (поражённая) может отставать при дыхании.[4]
Патогенез пневмонии
Ведущие механизмы, которые приводят к развитию ВП:
- проникновение в нижние дыхательные пути содержимого ротоглотки (аспирация);
- вдыхание аэрозольной взвеси, содержащей различные микробные агенты;
- проникновение микроорганизмов из очага инфекции, расположенного за пределами лёгких, через кровь;
- перемещение инфекционных агентов из соседних поражённых органов (прямой контакт) или в результате присоединения инфекции с ранящими предметами (оружие) в грудную клетку.[3]
Стартовым импульсом развития пневмонии становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
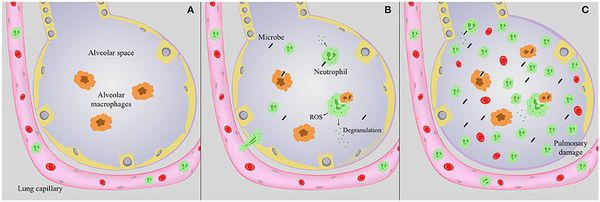
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни.[4]
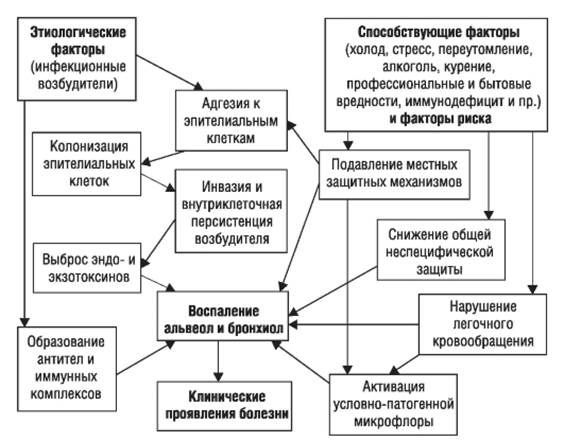
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» пневмония подразделяется на:
- неклассифицированную вирусную пневмонию (аденовирусную и другие);
- пневмококковую пневмонию (S. pneumoniae);
- пневмонию, вызванную гемофильной палочкой (H. influenzae);
- неклассифицированную бактериальную пневмонию, возникшую по причине воздействия клебсиеллы (Klebsiella pneumoniae), стафилококка (Staphylococcus spp), стрептококка группы В и других срептококков, кишечной палочки (Escherichia coli), других аэробных грамотрицательных бактерий и миклопазмы (Mycoplasma pneumoniae). Также к этой группе относятся другие бактериальные пневмонии и пневмонии неуточненной этиологии.
- пневмонию, возникшую по причине воздействия других инфекционных возбудителей: хламидий (Chlamydia spp), а также иных установленных возбудителей инфекций.
- пневмонию, возникающую при заболеваниях, классифицированных в других рубриках (при актиномикозе, сибирской язве, гонорее, нокардиозе, сальмонеллёзе, туляремии, брюшном тифе, коклюше; при цитомегаловирусной болезни, кори, краснухе, ветряной оспе; при микозах; при паразитозах; при орнитозе, ку-лихорадке, острой ревматической лихорадке, спирохетозе);
- пневмонию без уточнения возбудителя.
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких.[5]
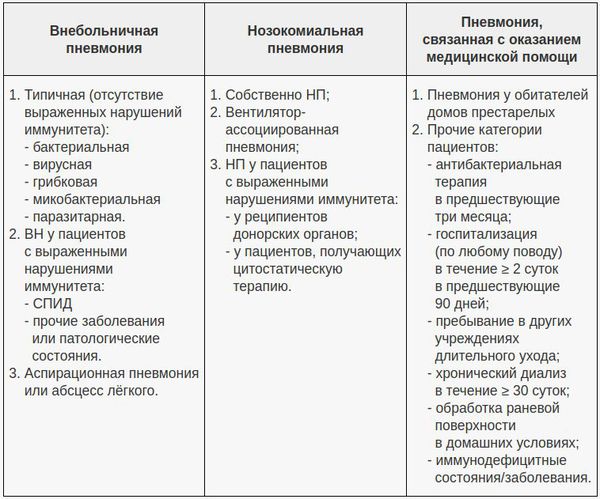
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную (ВП) и нозокомиальную (НП) (внутрибольничную) пневмонию, поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с оказанием медицинской помощи.[6]
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
- парапневмонический плеврит;
- эмпиема плевры;
- абсцесс и гангрена лёгкого;
- острая дыхательная недостаточность;
- респираторный дистресс-синдром.
«Внелёгочными» осложнениями являются:
- септический шок;
- полиорганная недостаточность;
- менингит;
- миокардит;
- ДВС-синдром.
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
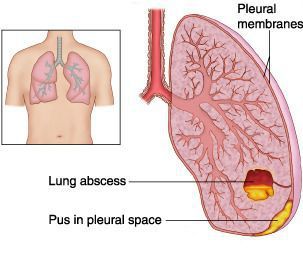
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.

Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов.[7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
- подробный сбор анамнеза;
- анализ жалоб пациента;
- физикальное обследование;
- лабораторные и инструментальные исследования, объём которых может быть определен в индивидуальном порядке и обусловлен тяжестью течения ВП, появлением и характером осложнений, сопутствующими болезнями пациента.
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
- остро возникшая лихорадка вначале заболевания (температура тела > 38,0 °С);
- кашель с мокротой;
- физические признаки, выявленные в ходе полного физикального обследования (местная крепитация или мелкопузырчатые хрипы, бронхиальное дыхание, притупление звука при перкуссии);
- увеличение общего количества лейкоцитов (> 10·109/л) и/или палочкоядерный сдвиг (> 10%).
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений.[3]
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких.[9]
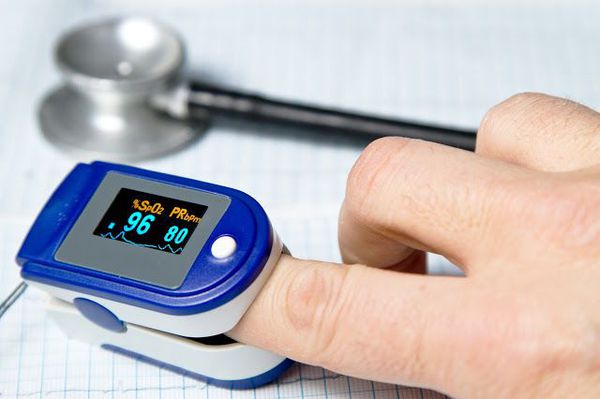
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений.[8] Примеры таких шкал являются:
- PSI – индекс тяжести пневмонии;
- Шкала CURB-65;
- Шкала SMART-COP.
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Лечение пневмонии
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
- назначение антимикробных препаратов;
- адекватная респираторная поддержка при необходимости;
- использование неантибактериальных лекарственных средств (только в случае появления показаний);
- профилактика осложнений.
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии.[10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
- бета-лактамные антибиотики (пенициллины и цефалоспорины);
- макролиды;
- респираторные фторхинолоны.
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
- стойкое снижение температуры тела < 37,2ºС в течение не менее 48 часов;
- отсутствие проявлений интоксикационного синдрома;
- нормализация частоты дыхания (< 20/мин);
- отсутствие гнойной мокроты;
- снижение количества лейкоцитов в крови (< 10·109/л), нейтрофилов (< 80 %), юных форм (< 6 %);
- отсутствие отрицательной динамики на рентгенограмме.[3]
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 < 55 мм рт.ст. или SрO2 < 88 % (при дыхании воздухом).[4]
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
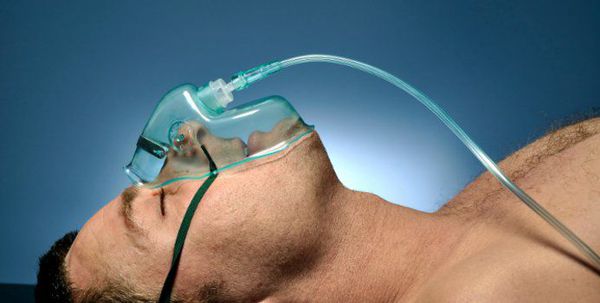
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
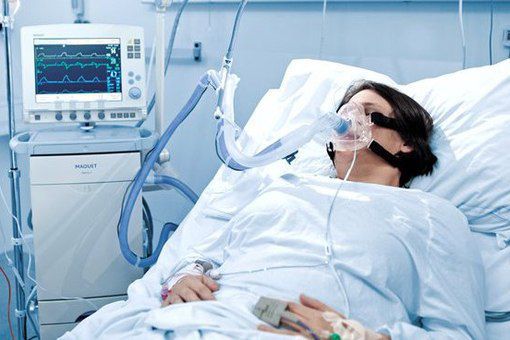
Показания к ИВЛ при ОДН на фоне ВП:
- абсолютные: остановка дыхания, нарушение сознания (сопор, кома), психомоторное возбуждение, нестабильная гемодинамика (АД сист < 70 мм рт.ст., ЧСС < 50/мин);
- относительные: ЧДД >35/мин РаО2/FiО2 < 150 мм рт.ст., повышение РаСО2 > 20 % от исходного уровня, нарушение сознания.
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
- системные глюкокортикостероиды (ГКС);
- внутривенные иммуноглобулины (ИГ);
- некоторые иммуностимуляторы.
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основа
