Дегенеративные изменения уротелия на фоне хронического воспаления
Выделяют отдельную группу заболеваний мочевого пузыря, которые могут быть результатом острого или хронического воспаления. К ним относятся уротелиальная гиперплазия, реактивные и метапластические изменения уротелия. Гиперплазия уротелия и плоскоклеточная метаплазия характерны для мочепузырного треугольника. Эпителиальная гиперплазия – это доброкачественная пролиферация уротелия в ответ на воспаление или раздражение, характеризуется гистологически нормальным уротелием и увеличением числа слоев клеток уротелия. Реактивные изменения уротелия всегда связываются с острым или хроническим воспламенением в собственной пластинке слизистой и вызываются бактериями, травмой, химическими или токсическими агентами. Клетки уротелия при этом теряют полярность, их размеры и форма не меняются, испытывают недостаток в ядерном хроматине, повреждается ядерная мембрана. Пациенты с реактивными изменениями уротелия не находятся в группе риска перерождения в уротелиальную неоплазию.
Плоскоклеточная метаплазия – это доброкачественное пролиферативное и метапластическое образование, в котором нормальный уротелий замещен неороговевающим плоским эпителием. Она наиболее часто проявляется в виде белесых округлых участков в области треугольника мочевого пузыря у женщин. Является вариантом нормы. При цистоскопии участки плоскоклеточной метаплазии без ороговения выглядят как бледные серовато-белые островки с неровными контурами, чаще всего локализуются в области треугольника и иногда окружены зоной гиперемии. Другой вариант плоскоклеточной метаплазии уротелия характеризуется выраженными признаками ороговения и является лейкоплакией. Лейкоплакия мочевого пузыря обычно развивается как защитная реакция на хроническое воспаление или длительное воздействие повреждающих факторов (конкрементов, катетеров, дренажных трубок). По международной классификации лейкоплакию относят к неопухолевым изменениям эпителия. Тем не менее многие исследователи склонны считать плоскоклеточную метаплазию с ороговением «фоновым процессом для карциномы мочевого пузыря». При лейкоплакии риск развития рака возрастает при условии развития акантоза и дисплазии уротелия. Цистоскопическая картина сформировавшихся очагов лейкоплакии характеризуется наличием серовато-белых или желтого цвета бляшек, возвышающихся над уровнем слизистой оболочки. Применяемые методы оперативного лечения хронического цистита с лейкоплакией мочевого пузыря – трансуретральная резекция, электрокоагуляция, вапоризация.
Практически неотличимые от рака мочевого пузыря по цистоскопической картине изменения могут быть обусловлены так называемой нефрогенной метаплазией уротелия. Речь идет о процессе, морфологическим отражением которого является формирование в стенке мочевого пузыря очагов, напоминающих при микроскопическом исследовании дистальные извитые канальцы почки. Развитие нефрогенной метаплазии принято связывать с травмой мочевыводящих путей, хирургическими вмешательствами на органах таза, проведением внутрипузырной химиотерапии и иммунотерапии (тиофосфамид, вакцина BCG). Клинически нефрогенная метаплазия может протекать бессимптомно или проявляться гематурией и дизурией. Единственным методом исследования, позволяющим достоверно диагностировать нефрогенную метаплазию и отличить ее от опухоли, является биопсия пораженного участка стенки мочевого пузыря. При бессимптомном течении рекомендует ограничиться наблюдением с ежегодным цистоскопическим контролем и цитологическим исследованием мочи, при наличии клинических проявлений выполняют трансуретральную резекцию.
Несмотря на то, что изучению хронического цистита посвящено множество исследований, эпидемиология заболевания свидетельствует об актуальности проблемы. Существует настоятельная необходимость углубленного изучения симптомов, клинических проявлений воспалительных заболеваний мочевого пузыря для усовершенствования диагностики больных хроническим циститом. Выявление корреляции клинических и морфологических проявлений воспалительных заболеваний мочевого пузыря позволит оценить гистоморфологические изменения стенки мочевого пузыря в зависимости от вида воспалительного процесса. Необходимо определить прогностическую значимость биопсии мочевого пузыря у больных неспецифическим циститом и хронической тазовой болью. Понимание патогенеза и клинических проявлений воспалительных заболеваний мочевого пузыря невозможно без детального изучения морфологических изменений.
Источник
Перепечин Д.В., Чернышев И.В., Лощилов Ю.А., Никонова Л.М.
Введение. Уротелиальный рак, рак мочевого пузыря, лоханки и мочеточника является актуальной проблемой современной онкоурологии, что обусловлено высокой заболеваемостью, тяжестью течения, высокой степенью инвалидизации и тенденции к росту распространенности [1,2].
Эффективность лечения уротелиального рака зависит от ранней диагностики, адекватности хирургического лечения, своевременной диагностики рецидивов.
Идеальный метод лабораторной диагностики должен иметь высокую диагностическую точность, высокую воспроизводимость, прогностическую ценность, быть недорогим, простым в исполнении, подходить для раннего выявления опухоли [3,4].
Для диагностики уротелиального рака используется комплекс лабораторных исследований: исследование онкологических маркеров, цитологическое исследование мочи [5,6].
В ряде случаев у больных отмечается наличие сопутствующего хронического воспаления уротелия за счет наличия мочекаменной болезни. Для осуществления дифференциальной диагностики необходимо определить лабораторные изменения, которые могут быть характерными при наличии уротелиального рака [7,8].
Цель исследования. Определить особенности цитологического исследования мочи при коралловидном нефролитиазе.
Материалы и методы. В качестве модели хронического воспаления были взяты пациенты с мочекаменной болезнью при наличии коралловидных конкрементов (N-30). Медиана возраста составила 52 (18-65) года.
У всех пациентов были коралловидные конкременты: конкременты правой почку – у 12 больных, конкременты левой почки у 12, двухсторонний нефролитиаз был в 8 случаях. Ни у кого из пациентов не было онкологических заболеваний в анамнезе.
Всем пациентам было выполнено цитологическое исследование мочи, общий анализ мочи и посев мочи, компьютерная томография (КТ) брюшной полости с контрастированием, ультразвуковое исследование (УЗИ) брюшной полости и забрюшинного пространства перед операцией.
Всем пациентам проводилось перкутанная нефролитолапаксия, методика, которой включает цистоскопию и пиелокаликоскопию. Признаки наличия опухоли были критерием исключения.
Цитологический анализ осадка мочи проводили в препаратах, окрашенных по Романовскому-Гимзе в автоматическом режиме на аппарате эмкостейкер–авто (АФОМК8-Г-01). Затем окрашенные препараты анализировали на светооптическом микроскопе с регистрацией изображения цифровой фотокамерой Leica DFC 320, в соответствии с международными стандартами.
Посев мочи был положительный в 10 случаях; титр возбудителя варьировал 104-107. Высеянные возбудители – e.coli; e.faecium, proteus mirabilis, psevdomonas aureginosa, serratia marcescens, kl. рneumoniae.
Медиана среднего количества эритроцитов в мл мочи составляла 35 (8-3000), лейкоцитов 998,3 (12 – 17581), клеток уротелия 3 (1-30) соответственно.
Результаты и обсуждение. Анализ цитологических препаратов показал, что в осадке мочи исследуемой группы больных обращает внимание постоянное присутствие дисморфных, нередко увеличенных размеров, эритроциты.
В большинстве случаев эритроциты имеют характер так называемых «выщелоченных» клеток. Во всех препаратах присутствуют лейкоциты, с преобладанием лизированных нейтрофилов.
Значительно присутствие пикноморфных клеток, т.н. «сморщенных» нейтрофилов, которые необходимо дифференцировать от клеток лимфоидного ряда.
Переходный эпителий (уротелий) реагирует на патологические изменения в органе (нефролитиаз) дистрофическими нарушениями. Главным образом это отёк и вакуолизация цитоплазмы клеток.
Изменяются и тинкториальные свойства эпителиоцитов. Появляется гиперхромия цитоплазмы, сочетающаяся с нарушением ядерно-цитоплазматических отношений. Происходит увеличение размеров ядер, однако кариолемма сохраняет ровные, округлые очертания. Достаточно часто встречаются 2-х и 3-х ядерные клетки, что косвенно свидетельствует о пролиферативных изменениях в уротелии (рис. 1).
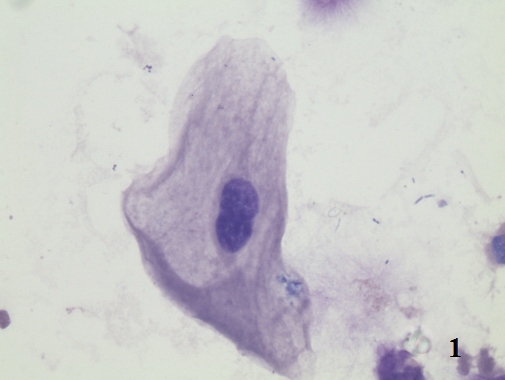
Рис. 1. Цитологический препарат окрашен по Романовскому-Гимзе. Увеличение ок. 10х, об. 100х. Двухядерный эпителиоцит в осадке мочи
Проводя сопоставление результатов цитологического исследования с параллельными клинико-лабораторными методами, возникла необходимость определения присутствия в препаратах атипических эпителиоцитов с признаками дисплазии.
Морфологически процесс дисплазии аналогичен процессу гиперплазии с последующим нарушением дифференцировки и атипией клеток. Это, прежде всего, выражается в «аномальных» изменениях ядер, ядерно-цитоплазматических отношений и изменении тинкториальных свойств клеток. Всё это происходит без признаков дистрофических нарушений и воспаления.
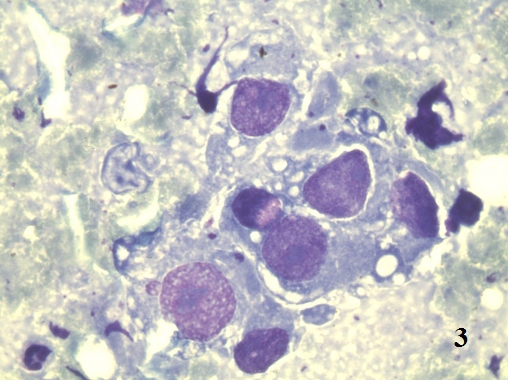
Следует различать дисплазию, как первичную атипическую гиперплазию и дисплазию, как результат регенераторных процессов [9]. В смысле атипической первичной гиперплазии, дисплазия является «предстадией» рака. В нашем исследовании у ряда больных нефролитиазом определялись типичные признаки дисплазии (рис. 2,3).
Рис. 2. Цитологический препарат окрашен по Романовскому-Гиммзе. Увеличение ок. 10х, об. 100х. Эпителиоцит с явлениями вакуолярной дистрофии цитоплазмы и пикнозом ядра по типу апоптоза

Рис. 3. Цитологический препарат окрашен по Романовскому-Гимзе. Увеличение ок. 10х, об. 100х. Изменение ядерно-цитоплазматического соотношения
В осадке мочи, исследуемой группы больных мы наблюдали небольшие комплексы из клеток переходного эпителия с признаками зрелой метаплазии. Это свидетельствует о компенсаторно-приспособительных изменениях эпителия, через так называемую гистологическую аккомодацию ткани органа.
В настоящее время большинством исследователей принято считать, что плоскоклеточная метаплазия не относится к предраковым состояниям. В цитологических препаратах мы также постоянно обнаруживали элементы солей, чаще всего оксалаты кальция.
Также постоянно и присутствие микрофлоры с преобладанием мелких, кокковых элементов. Часто обнаруживали элементы гриба. Обычно в виде псевдомицелия и бластоспор гриба рода Кандида.
Заключение. Проведённое цитологическое исследование позволяет сделать заключение, что при данном виде нефролитиаза формируется хроническое воспаление, которое сопровождается дистрофическими, десквамативными и метапластическими изменениями уротелия.
В ряде случаев формируются признаки дисплазии уротелия, которую следует рассматривать в комплексе с компенсаторно-приспособительными и воспалительными изменениями уротелия.
Источник
Тригонит – это воспалительный процесс в области дна мочевого пузыря, по другим данным – доброкачественное изменение клеток уротелия по типу неороговевающей плоскоклеточной метаплазии. Может протекать бессимптомно или сопровождаться дискомфортом при частом мочеиспускании, ургентными позывами, гематурией. Диагностика базируется на данных ОАМ, бакпосева, цистоскопии. Верификация очагов метаплазии происходит с помощью биопсии. При незначительных изменениях, бессимптомном течении показано динамическое наблюдение, выявление воспаления предполагает назначение антимикробных препаратов, выполнение инстилляций, неэффективность терапии является показанием к операции.
Общие сведения
Тригонит – процесс, отграниченный треугольником Льето, вершинами которого являются отверстия мочеточников и внутренний уретральный сфинктер. Назван в честь французского врача, анатома Ж. Льето, который выделил эту зону как наиболее типичное место локализации патологии. Впервые тригонит был описан Хейманом в 1905 году, в ряде наблюдений носил инфекционно-воспалительный характер. До настоящего момента неясно, поддерживается ли тригонит некератинизирующей метаплазией или, наоборот, воспаление инициирует изменения уротелия. Бессимптомное течение гормонозависимого процесса характерно для женщин фертильного возраста и для мужчин, получающих гормональную терапию по поводу рака предстательной железы.
Причины тригонита
Хотя точная причина патологии неизвестна, специалисты в сфере урологии полагают, что она может быть связана с ирритативным (раздражающим) или инфекционным процессом. Ограничение поражения треугольником Льето возможно за счет эстрогенного эффекта. Это объясняется тем, что данная область эмбриологически отлична от гистологии остального мочевого пузыря за счет сродства с влагалищем, что позволяет тригональному эпителию реагировать на гормональную стимуляцию. Выделяют следующие причины тригонита:
- Гормональный дисбаланс. К изменениям клеток с развитием псевдомембранозного тригонита приводит усиленная продукция эстрогена и прогестерона, что встречается у женщин детородного возраста, особенно на фоне беременности. У мужчин тригонит – редкое состояние, сопровождающее длительную гормонотерапию при раке простаты. Воспаление усугубляет перенесенная трансуретральная резекция железы. Согласно исследованиям, тригонит выявляется у 40% женщин и у 5% мужчин.
- Воспалительные процессы. Рецидивирующие заболевания мочевыводящих путей (хронический цистит с тенденцией к частым обострениям), уретрит, конкременты вызывают изменения уротелия, выстилающего внутренний слой мочевого пузыря, мочеточников, уретры. Малоподвижные камни на лигатурах при условии постоянного контакта со слизистой оболочкой провоцируют тригонит. Длительно функционирующий трансуретральный катетер или эпицистостома также рассматриваются как причины воспаления и метаплазии.
К предрасполагающим факторам относят нерациональное питание, связанное с предпочтением острых и соленых блюд, большого количества специй. Недостаточное потребление жидкости приводит к образованию высококонцентрированной мочи, контакт с которой способствует разрушению гликозаминогликанового защитного слоя и прогрессированию патологии. Нарушение кровообращения при опущении матки и передней стенки влагалища, полном пролапсе тазовых органов у женщины нередко сопровождаются изменениями, характерными для тригонита.
Патогенез
По одной из теорий считается, что нарушение роста и дифференцировки клеток потенцирует рецидивирующее воспаление или длительная травматизация; раздражение нервов вызывает боль, симптомы мочепузырной гиперактивности. Некоторые авторы считают, что метаплазия предшествует инфекционному процессу. При благоприятных условиях на фоне снижения реактивности иммунитета запускается каскад воспалительных реакций.
Одной из функций уротелия является выработка защитной мукополисахаридной субстанции, препятствующей проникновению урины и бактерий вглубь стенки органа. Нарушение целостности гликозаминогликанового слоя и попадание сквозь него химических агентов даже после подавления инфекции проявляется дизурией, ургентностью.
По третьей гипотезе, псевдомембранозный тригонит у женщин развивается под влиянием гормонов: метапластический уротелий претерпевает изменения, подобные эпителию влагалища во время менструального цикла. Выделены рецепторы к эстрогену и прогестерону в биоптатах стенки пузыря. Примечательно, что у мужчин, получающих эстроген-терапию, также диагностируется плоскоклеточная метаплазия мочеиспускательного канала.
Симптомы тригонита
Клинические проявления и изменения анализов мочи нередко отсутствуют. Если тригонит обусловлен только изменением гормонального фона – выраженные симптомы не выявляются, многие исследователи рассматривают данную метаплазию, как вариант нормы. Если значительные гистологические преобразования происходят на фоне цистита, типична дизурия: частые позывы на мочевыделение днем и ночью, дискомфорт, надлобковые боли. Характерны ургентные позывы, жжение, чувство неполного опорожнения. Иногда единственной жалобой является периодическое безболезненное появление крови в конце мочеиспускания.
Боль при тригоните возникает периодически, носит тупой, тянущий, ноющий характер. При приеме противомикробных препаратов наступает временное облегчение, особенно если в основе лежит воспаление слизистой оболочки инфекционно-бактериального генеза. Температура тела больных в период обострения повышается до субфебрильных цифр. Степень бактериурии, лейкоцитурии коррелирует с выраженностью симптомов.
Осложнения
Тригонит воспалительного генеза может прогрессировать до тотального цистита, приобретать хроническую форму и часто рецидивировать. Из-за склонности гликозаминогликанового слоя этой зоны к образованию отверстий на фоне метаплазии нередко развивается синдром хронической тазовой боли, значительно ухудшающий качество жизни. Воспаление, отек могут привести к обструкции шейки органа, влекущей за собой сложности с опорожнением вплоть до острой задержки мочеиспускания.
Постоянное выделение урины малыми порциями способствует формированию микроциста. Восстановить емкость органа не представляется возможным, поскольку сопутствующие воспалению фиброзно-склеротические процессы уменьшают эластичность ткани. Некоторые авторы рассматривают плоскоклеточную метаплазию как вероятную причину интерстициального цистита, ведущего к инвалидизации. Недержание мочи при тригоните часто провоцирует дерматит, вульвовагинит.
Диагностика
Физикальный наружный осмотр малоинформативен, диагноз устанавливают с помощью уретроцистоскопии. Ультразвуковое сканирование мочевого пузыря лоцирует утолщение слизистой оболочки вокруг его шейки. Видимая взвесь в просвете и отек стенок непатогномоничны для тригонита, могут указывать на цистит. Для женщин обоснована консультация гинеколога, поскольку ткани влагалища и шейки матки также могут подвергаться метапластическим процессам. Алгоритм обследования при тригоните включает:
- Лабораторную диагностику. В результатах анализа мочи часто присутствует бактериурия, лейкоцитурия обнаруживается в 20% случаев. У некоторых пациентов выявляют эритроциты, при проведении 3-х стаканной пробы их количество выше в последней порции. При выраженном воспалении диагностируют пиурию. Назначают культуральное исследование мочи для определения возбудителей, их чувствительности к препаратам. Для установления причины рецидивирования инфекции мочевых путей проводят тесты на ИППП, которые более информативны в фазе обострения.
- Цистоскопию с биопсией. Очаг поражения выглядит как четко отграниченная белесая зона, возвышающаяся над тригоном, имеет место трабекулярность детрузора, гиперемия. Некоторые авторы сравнивают дефект со снежным пушистым налетом. Если сомнений в диагнозе нет (отсутствуют подозрения на кератинизацию, локализация ограничена треугольником Льето), биопсию не выполняют, поскольку травматизация во время забора ткани может усилить воспаление. Цистобиопсия обоснована у пациентов с гематурией или при распространении воспаления за пределы дна пузыря.
Дифференциальный диагноз проводят с раком мочевого пузыря, тотальным циститом (в том числе – интерстициальным), цистолитиазом. При очагах метаплазии определяют наличие или отсутствие кератинизации. Схожие проявления наблюдаются при синдроме тазовой боли, который сопровождает ряд урологических и гинекологических патологий. Стандартом диагностики остается цистоскопия, КТ и МРТ могут назначаться для исключения опухолевых процессов.
Лечение тригонита
План терапии определяется индивидуально, адекватный выбор препаратов позволяет контролировать рецидивы. Бессимптомный тригонит не предполагает назначения лечения или повторных цистоскопических исследований. Острый процесс хорошо реагирует на антимикробные средства. Применяемая ранее с профилактическими целями длительная антибактериальная терапия не подтвердила своей эффективности из-за развития микробной резистентности, усугубления состояния иммуносупрессии, дисбиоза кишечника.
Доказано, что исключение определенных продуктов из рациона питания способствует уменьшению частоты и выраженности обострений. Триггерные вещества для каждого пациента различны, чаще дизурию при тригоните провоцируют цитрусовые, шоколад, кофе, газированные напитки. Рекомендовано также отказаться от специй, копченостей, маринадов, красных фруктов и овощей. Важен адекватный питьевой режим, нужно следить, чтобы суточное количество жидкости составляло не менее 1,8-2,0 литров.
Медикаментозная терапия
При подтвержденной хронической инфекции назначают антибактериальные препараты с учетом чувствительности, продолжительность курса может достигать 4 недель, полное выздоровление (нормализация цистоскопической картины, отсутствие жалоб) зарегистрировано у 30%, улучшение (включая снижение степени плоскоклеточной метаплазии) – у 40% пациентов. При ИППП этиотропное лечение получают оба партнера, до контрольных тестов рекомендовано использовать презервативы. Для устранения болей применяют миорелаксанты, НПВС, анальгетики. Ургентные позывы купируют солифенацином и аналогами.
Назначение антидепрессантов в низких дозах способствует уменьшению болевого синдрома. Положительная динамика отмечается после трансуретральных вливаний в мочевой резервуар лекарственных растворов, в состав которых входят витамины, антисептические компоненты, масла, обезболивающие средства, гепарин. Относительно недавно начали использовать гиалуронат натрия, восполняющий дефицит гликозаминогликанов слоя стенки мочевого пузыря. Препарат подтвердил эффективность в лечении пострадиационного и интерстициального цистита, исследования при метаплазии еще не завершены.
Оперативное лечение
При неэффективности консервативной терапии антибиотиками и инстилляциями рассматривают вопрос об оперативном вмешательстве. Абляция видоизмененных очагов с использованием гольмиевого лазера считается малоинвазивным способом, бережно сохраняющим незадействованные ткани и оставляющим возможность восстановления нормальной слизистой. Луч проникает на глубину 0,4 мм (при использовании диодных лазеров – на 6-8 мм). Операцию проводят под общей анестезией, период реабилитации непродолжительный. Рецидивы встречаются в 4% случаев, могут потребовать повторного вмешательства.
Процент осложнений (гематурии, острого воспаления) при гольмиевой абляции минимален. Через неделю после процедуры самочувствие значительно улучшается: купируются дизурические расстройства, исчезает ургентность. Далее назначают инстилляции, способствующие регенерации слизистой, антимикробные препараты. ТУР (трансуретральная резекция) и электрокоагуляция – более инвазивные вмешательства, сопровождающиеся образованием очага некроза. Заживление проходит медленнее, сразу после операции симптомы могут усилиться. Рубцевание нарушает эластичность стенки органа.
Физиотерапия
Физиотерапия способствует рассасыванию рубцовых изменений, снятию спазмов, уменьшению болевых проявлений; может использоваться как одно из звеньев консервативной терапии либо после хирургического лечения. Обычно применяют электрофорез, микроволновое воздействие, магнитотерапию. Физиопроцедуры улучшают микроциркуляцию крови, за счет чего повышается концентрация лекарственных веществ в зоне патологического процесса, уменьшают вероятность рецидивов.
Прогноз и профилактика
Прогноз для гормонобусловленного тригонита благоприятный, при развитии интерстициального цистита качество жизни зависит от своевременности и полноты лечения. Тригонит сопровождается постоянными симптомами у женщин с пролапсом органов малого таза, выздоровление возможно после выполнения реконструктивных операций, направленных на восстановление нормальной анатомии, устранение хронической ишемии.
Профилактика подразумевает раннее выявление и лечение ИМВП, приверженность моногамным отношениям. При проведении ЗГТ эстрогенами необходимо контролировать их уровень в крови. Отказ от некоторых триггерных продуктов и веществ (никотин, этиловый спирт), усиливающих раздражающие свойства мочи, адекватная гигиена способствуют сохранению здоровья органов мочеполовой сферы. Метаплазия без кератинизации не обладает злокачественным потенциалом, наблюдение проводят, чтобы не пропустить лейкоплакию, которая у 20% прогрессирует до плоскоклеточного рака.
Источник

