Диссеминированное гранулематозное воспаление легких
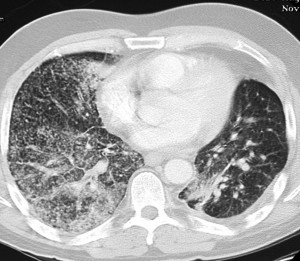
САРКОИДОЗ — гранулематозное заболевание с поражением многих органов и тканей (лимфатические узлы, легкие, кожа, кости и др.).
Этиология заболевания неясна. Изучается этиологическая взаимосвязь с туберкулезом путем поиска культур-ревертантов — ультрамелких фильтрующихся форм возбудителя туберкулеза.
Распространенность саркоидоза в России («средний уровень») 3 на 100 тыс. человек.
Основа морфологических проявлений — неказифицирующиеся, четко очерченные эпителиоидноклсточные гранулемы с присутствием многоядерных гигантских клеток, примесью гистиоцитов и лимфоцитов. В гигантских клетках обнаруживаются кальцифицированные конхоидальные включения Шауманна, астероидные кристаллические и пузырьковидные тельца. Менее характерно наличие фибриноидного и ограниченного казеозного некроза. Исход гранулем — фиброзирование с гиалинизацией. Фибротизация начинается с периферии гранулем, что придает им «штампованный вид».
Эволютивные фазы гранулемы: пролиферативная, гранлематозная и фиброзногиалинозная. Для саркоидных гранулем, по сравнению с туберкулезом, характерны меньшие размеры, монотонность структуры, отсутствие корреляции между тканевым и клиническими проявлениями активности заболевания.
Основные клинико-анатомические формы саркоидоза:
- саркоидоз внутригрудных лимфатических узлов;
- саркоидоз легких и внутригрудных лимфатических узлов;
- саркоидоз легких;
- саркоидоз легких в комбинации с поражением (единичным) других органов;
- генерализованный саркоидоз с полиорганными поражениями.
Поражение легких и лимфатических узлов находят у 90% больных, глаз и кожи — у 25% больных.
Ряд локализаций саркоидоза требует детализации форм поражения: при саркоидозе кожи выделяют:
- клинически типичные формы (кожный саркоид Бека, ознобленная волчанка Бенье-Теннесона, ангиолюпоид Брока-Потрие, подкожный саркоид Дарье-Русси);
- клинически атипичные формы (пятнистый саркоидоз, лихеноидный саркоидоз, псориазоподобный саркоид, саркоид типа себорейной экземы и др. формы);
- неспецифические поражения кожи (узловатая эритема, другие дерматозы — пруриго, многоформная экссудативная эритема).
Клиническое течение саркоидоза отличает фазность — активность, регрессия, стабилизация. По характеру течения процесса выделяют абортивное, замедленное, прогрессирующее и хроническое течение.
Осложнения: стеноз бронха, гипопневматоз, ателектаз, пневмосклероз (постсаркоидный), эмфизема (диффузная, буллезная), адгезивный плеврит, фиброз корней легких с кальцификацией внутригрудных лимфатических узлов, легочное сердце.
Дифференциальная диагностика ведется с широким спектром гранулематозных заболеваний, с учетом клинических особенностей и данных лабораторного исследования. Диагностика саркоидоза только на тканевом уровне возможна лишь при наличии четко отграниченных гранулем с кольцевидным периферическим фиброзом. МКБ. D 86. Саркоидоз.
В окружности злокачественных опухолей, псевдоопухолей, паразитарных фокусов и при экзогенных аллергических альвеолитах возможно развитие эпителиоидно-макрофагальных гранулем, сходных с саркоидными. От системного саркоидоза саркоидную реакцию отличает ограниченность проявлений, отсутствие периферического кольцевидного фиброза и топическая связь с очагами выше названных поражений.
ГРАНУЛЕМАТОЗ ВЕГЕНЕРА — системный продуктивно-деструктивный васкулит мелких и средних артерий и вен с поражением верхних дыхательных путей, легких и почек.
Предполагается наличие антигена неуточненной природы, изначально поступающего в верхние дыхательные пути. В основе патогенеза лежат иммунологические процессы, что подтверждает наличие циркулирующих и фиксированных иммунных комплексов в сочетании с гранулематозной реакцией. Выявлено наличие антител к миелобластину. Доказана дефектность гена PRTNS и связь с HLA-87, HLA-88 и HLA-DR.
Основа морфологических проявлений — системный некротизирующий васкулит с гранулематозной реакцией, некротизирующий гранулематоз верхних дыхательных путей и легких, гломерулонефрит. Гранулематозная ткань по клеточному составу сходна с проявлениями туберкулеза. Радикальное отличие — присутствие нейтрофильных лейкоцитов и наличие тромбоваскулитов. Кроме поражений дыхательного тракта с язвеннонекротическими изменениями и бронхопневмонией типично развитие гломерулонефрита (мезангиопролиферативного, мезангиокапиллярного). При генерализации заболевания поражаются кожа, сердце (миокардит, коронарит, перикардит), нервная система, глаза, развивается суставной синдром и др.
Осложнения: В исходе продуктивно-деструктивных процессов происходит разрушение хрящевой перегородки носа с его деформацией, гнойный синусит и отит, формирование полостей распада в легких, кровотечения, развитие почечной недостаточности.
Диагноз. Проведение биопсии слизистой носа, легких, почек (выявление гранулем и тромбоваскулитов), выявление антинейтрофильных антител.
Дифференциальная диагностика по тканевому материалу ведется с туберкулезом, узелковым периартериитом, синдрома Гудпасчера и Чердж-Стросса.
Синонимы: гранулема злокачественная, гранулематоз неинфекционный, некротический. МКБ. М 31.3. Гранулематоз Вегенера.
БОЛЕЗНЬ КРОНА — хроническое неустановленной этиологии гранулематозное заболевание желудочно-кишечного тракта. Инфекционный агент не выявлен. Установлено нарушение функциональной активности Т-лимфоцитов. В кишечной стенке снижено количество Т-супрессоров (CD8+). Чаще заболевают мужчины. Отмечается семейная зависимость.
Поражается любой отдел желудочно-кишечного тракта, с наибольшим постоянством — терминальный отдел подвздошной кишки. Характерно развитие саркоидоподобного гранулематоза с эпителиоидными и клетками Лангханса, присутствуют лимфоциты, гистиоциты, плазматические клетки. Стенка кишки утолщена. Глубокие линейные извитые изъязвления, чередование участков поражения с неизмененными придают слизистой оболочке вид «булыжной мостовой». При рубцевании формируются вторичные стриктуры. Серозная оболочка с гранулемами и спайками. Брыжейка склерозирована. Регионарные лимфатические узлы гиперплазированы.
Выделяют тонко-, толстокишечную и смешанную формы заболевания.
Осложнения: свищи, абсцессы, перитонит, кровотечение, кишечная непроходимость, дилатация ободочной кишки, анемия. Повышен риск развития гепатобилиарной патологии, нефролитиаза, анкилозирующего спондилита, эписклерита и увеита, узловатой эритемы и пиодермии.
Дифференциальная диагностика проводится с туберкулезом, неспецифическим язвенным колитом.
Синонимы: гранулематозный колит, гранулематозный энтерит, гранулема кишечника, проктоколит Крона, терминальный илеит, регионарный колит, регионарный илеит.
МКБ. К 50. Болезнь Крона (регионарный энтерит).
ГИСТИОЦИТОЗ X — системное гранулематозное заболевание с пролиферацией гистиоцитов.
Этиология неизвестна.
По особенностям клинико-анатомических проявлений выделяют три формы гистиоцитоза:
- болезнь Леттерера-Сиве (острый прогрессирующий гистиоцитоз) со злокачественной пролиферацией гистиоцитов, наличием гигантских клеток, эозинофилов и клеток с пенистой протоплазмой;
- болезнь Хенда-Шюллера-Крисчена с пролиферацией гистиоцитов и с накоплением в них эфиров холестерина (клинически — несахарный диабет, экзофтальм, костные деструкции);
- эозинофильная гранулема с наличием в клеточном инфильтрате гистиоцитов, эозинофилов, лимфоцитов, плазматических клеток.
Для легочных проявлений гистиоцитоза X типично раннее формирование кистозных изменений, эмфизематозных булл («сотовое легкое»), присоединение пневмофиброза.
Осложнения: при хроническом течении заболевания с поражением легких, легочно-сердечная недостаточность и рецидивирующий пневмоторакс.
В дифференциальной диагностике группы заболеваний, относящихся к гистиоцитозу X приходиться встречаться с рядом гранулематозных процессов неясной этиологии.
Синонимы: болезнь Леттерера-Сиве, ретикулогистиоцитоз нелипоидный. МКБ. С 96.0. Болезнь Леттерера-Сиве. D 76.0. Гистиоцитоз из клеток Лангерганса, не классифицированный в других рубриках.
ЛИМФОЦИТАРНАЯ ПНЕВМОНИЯ входит в группу лимфопролиферативных заболеваний, протекает в форме локальных и диффузных поражений преимущественно в нижних отделах легких. Характерна лимфоплазмоклеточная инфильтрация интерстиция, наличие саркоидоподобных гранулем и появление в крупных лимфоидных скоплениях герминативных центров. Вовлечение в процесс лимфатических узлов нередко сопровождается нарастанием клеточной атипии, повышением митотической активности, переходом в лимфосаркому. МКБ. С 85. Другие и неуточненные типы неходжкинской лимфомы.
ХРОНИЧЕСКАЯ ГРАНУЛЕМАТОЗНАЯ БОЛЕЗНЬ входит в группу наследственных агранулоцитозов, характеризуется снижением бактерицидной активности нейтрофилов при недостатке в лизосомах О2- и Н2О2, что ведет к внутриклеточному размножению фагоцитированных каталазо-позитивных микроорганизмов с последующим развитием затяжных, рецидивирующих гнойных инфекций.
Патологическая анатомия: Поражаются кожа, лимфатические узлы, легкие, печень, селезенка, кости с развитием гнойно-гранулематозных изменений. Характерно наличие гнойничковой сыпи, множественных абсцессов, пневмонии, остеомиелита, гепатоспленомегалии, гиперплазии лимфатических узлов, анемии. Морфологически находят гранулемы и инфильтраты из крупных макрофагов и сегментоядерных лейкоцитов. Гранулематозный остеомиелит кистей и стоп без деструктивных изменений или остеосклероза. В селезенке и лимфатических узлах выражен миелоз. Вилочковая железа гипоплазирована, с разрастанием жировой клетчатки. Причиной смерти являются гнойные инфекции. МКБ. D 70. Агранулоцитоз.
МАЛАКОПЛАКИЯ — гранулематозное заболевание, характеризующееся образованием плоских желтоватых узелков на слизистой оболочке мочевых путей, реже в интерстиции почек, половых железах. Известны поражения желудочно-кишечного тракта и легких. Морфологически гранулематоз представлен скоплением светлых макрофагов, в цитоплазме которых содержатся ШИК-положительные гранулы, кальций-содержащие включения, тельца Михаэлиса-Гутмана. Заболевание связывают с дефектом функции макрофагов.
ИДИОПАТИЧЕСКИЕ ГРАНУЛЕМАТОЗНЫЕ ВАСКУЛИТЫ. Идиопатические системные гранулематозные васкулиты — гетерогенная группа гранулематозных заболеваний взрослых и детей. Васкулиты определяют как воспалительные заболевания сосудов. Выделяют генерализованные и локальные, первичные и вторичные. Этиология первичных васкулитов не разработана. Основные формы идиопатических гранулематозных васкулитов: гигантоклеточный артериит, артериит Такаясу, диссеминированный гранулематозный васкулит и ювенильный системный гранулематоз. (Легочный ангиит и гранулематоз, как и первичный ангиит ЦНС принято включать в разделы органной патологии).
ГИГАНТОКЛЕТОЧНЫЙ АРТЕРИИТ — один из распространенных в странах Европы васкулитов, наблюдается обычно у лиц старше 58 лет (в 2—3 раза чаще у мужчин), при показателе заболеваемости в пределах 4— 27 на 100 000 населения.
Установлена этиологическая связь артериита с HLA-DR антигенами и присутствием CD4+ Т-лимфоцитов и макрофагов в артериальной стенке. Основная локализация гигантоклеточного артериита височная артерия. Из экстракраниальных локализаций выделяют поражение восходящего и нисходящего отделов аорты (в 10—15% сочетающееся с височным артериитом). Реже поражаются коронарные, висцеральные и артерии конечностей. Гранулематозные изменения в стенке сосуда носят туберкулоидный характер. В большей степени поражается средний слой сосудистой стенки, во внутреннем слое могут преобладать пролиферативно-фиброзные изменения с сужением просвета сосуда.
Осложнения гигантоклеточных артериитов: развитие слепоты, инфаркты, аневризм.
АРТЕРИИТ ТАКАЯСУ — системное заболевание сосудов, воспалительного характера, неясной этиологии.
Поражаются аорта и ее крупные ветви, легочные артерии, реже — артерии конечностей и коронарные артерии; заболевание достаточно широко распространено, встречается в 6 раз чаще у женщин, чем у мужчин. У японцев и индусов выявлена ассоциация с HLA—B52 и DR2 антигенами.
Заболевание может проявляться окклюзивными или аневризматическими изменениями сосудов с широким спектром клинических проявлений и осложнений. При поражении аорты выделяют 4 варианта заболевания:
- болезнь «отсутствия пульса» — классический вариант при поражении восходящей аорты, ее дуги, брахиоцефалических артерий, возможно с проявлениями аортальной недостаточности;
- с преобладанием изменений в торакоабдоминальной части аорты;
- с тотальным поражением аорты;
- с преобладанием поражения легочной артерии.
Гистологически идентичен идиопатическому гигантоклеточному артерииту.
Морфологически сходные артерииты имеют ряд клинических отличий: при артериите Такаясу возраст больных к моменту клинических проявлений < 40 лет. Отмечаются ослабление пульса, разница в уровне систолического АД (>10 mm Hg) на обеих руках, артериографические изменения.
ДИССЕМИНИРОВАННЫЙ ГРАНУЛЕМАТОЗНЫЙ ВАСКУЛИТ — гетерогенная форма заболеваний, имеющих сходство с идиопатическим гигантоклеточным артериитом и артериитом Такаясу, характеризующихся распространенным гранулематозным васкулитом сосудов различного калибра, включая развитие гранулематозного гломерулонефрита; известны первичные кожные и висцеральные гранулематозные флебиты.
В гранулематозной ткани могут отсутствовать гигантские клетки, иногда гранулемы локализуются экстраваскулярно. Болеют преимущественно мужчины в возрасте 19-78 лет. Гранулематозные изменения преимущественно отмечаются в среднем слое сосудистой стенки, но в аорте могут одновременно выявляться в интиме и адвентиции.
ЮВЕНИЛЬНЫЙ СИСТЕМНЫЙ ГРАНУЛЕМАТОЗ — относят к ранним манифестациям саркоидоза у детей в возрасте от 1 до 4 лет при наличии у них триады признаков — кожных высыпаний (папулезных, эритематозных), увеита и теносиновиита или артрита.
Заболевание существует в спорадическом и аутосомно-доминантном семейном вариантах. Васкулит развивается в сосудах различного калибра. Морфологически гранулематоз неказеифицирующий, туберкулезоподобный. Гранулематозные васкулиты сопровождаются появлением гранулем различной локализации (кожа, мышцы, печень).
Синонимы: Артериит височный, артериит гранулематозный, артериит краниальный, артериит темпоральный, мезартериит генерализованный гранулематозный, мезартериит гигантоклеточный гранулематозный, синдром Хортона-Мачата-Брауна, болезнь отсутствия пульса, коарктация аорты инвертированная, панартериит множественный облитерирующий, синдром дуги аорты, синдром Такаясу.
МКБ. М 31.4. Синдром дуги аорты [Такаясу]. М 31.5. Гигантоклеточный артериит с ревматической полимиалгией. М 31.6. Другие гигантоклеточные артерииты.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС В ЛЕГКИХ — ЧТО ЭТО ТАКОЕ?
Диагностика диссеминированных процессов в легких – это самая сложная область пульмонологии. Диссеминированным называется заболевание, которое проявляется более-менее однотипным распространением (диссеминацией) патологического процесса на большую часть легочной ткани. Такое распространение процесса по легким, как правило в виде очагов, сетчатых изменений или смешанного типа, диагностируется как с помощью рентгенографии, так и с помощью компьютерной томографии (КТ).
Сложность диагностики диссеминированных заболеваний заключается в том, что похожая рентгенологическая картина может наблюдаться при огромном количестве болезней самого разного происхождения. До 80% пациентов с легочной диссеминацией получают при первичной диагностике неверные диагнозы. Кроме того, многие заболевания легких, сопровождающиеся диссеминацией, протекают бессимптомно, что также оттягивает верную диагностику. У некоторых пациентов между началом заболевания и правильно поставленным диагнозом проходит несколько лет, а кому-то правильный диагноз не выставляется вовсе.
ДИССЕМИНИРУЮЩИЙ ПРОЦЕСС В ЛЕГКИХ — ВАРИАНТЫ ПАТОЛОГИИ
Какие болезни легких способны проявляться диссеминацией на КТ и рентгенографии?
1. Альвеолиты
1. 1. Идиопатический фиброзирующий альвеолит
1. 2. Экзогенный аллергический альвеолит
1. 3. Токсический фиброзирующий альвеолит
2. Гранулематозы
2. 1. Саркоидоз легких
2. 2. Гематогенно — диссеминированный туберкулез легких
2. 3. Гистиоцитоз
2. 4. Пневмокониозы (силикоз, силикатозы, бериллиоз и др. )
2. 5. Пневмомикозы (актиномикоз, кандидоз, криптококкоз легких и др.)
3. Диссеминации опухолевой природы
3. 1. Бронхиолоальвеолярный рак
3. 2. Карциноматоз легких
3. 3. Раковый лимфангиит
4. Редкие формы диссеминированных процессов в легких
4. 1. Идиопатический гемосидероз легких
4. 2. Синдром Гудпасчера
4. 3. Альвеолярный протеиноз
4. 4. Лейомиоматоз легких
4. 5. Первичный амилоидоз легких
5. Интерстициальные фиброзы легких при поражениях других органов и систем
5. 1. Васкулиты или/и интерстициальные пневмониты при диффузных
болезнях соединительной ткани
5. 2. Кардиогенный пневмосклероз при недостаточности кровообращения
5. 3. Интерстициальный фиброз при хроническом активном гепатите
5. 4. Интерстициальный фиброз при лучевых поражениях
5. 5. Интерстициальный фиброз как исход «шокового легкого»
Как видите, список очень длинный, а ведь здесь далеко не все диссеминированные болезни!
О чем нужно задуматься, если у Вас в легких обнаружен диссеминированный процесс? Прежде всего, об исключении самых опасных болезней – туберкулеза и рака легкого! Не является ли диссеминация туберкулезной или опухолевой природы?
МНОЖЕСТВЕННЫЕ МЕТАСТАЗЫ В ЛЕГКИХ — САМЫЙ ОПАСНЫЙ ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС
Прежде всего, врачам при обнаружении диссеминированного заболевания легких необходимо исключить злокачественную опухоль. Это может быть как метастатическая диссеминация рака (гематогенный, лимфогенный карциноматоз), так и первичная диссеминированная опухоль легкого — бронхиолоальвеолярный рак. Множественные метастазы в легкое чаще всего встречаются при раке молочной железы, почек, яичников, кишечника, желудка и матки. При правильном анализе результатов компьютерной томографии (КТ) врач-рентгенолог в большинстве случаев способен отличить метастазы от других вариантов диссеминации.
КАК ОТЛИЧИТЬ ОДНО ДИССЕМИНИРОВАННОЕ ЗАБОЛЕВАНИЕ ОТ ДРУГОГО?
Если по рентгенографии или флюорографии выставлен диагноз «диссеминированной процесс легких», необходимо сделать компьютерную томографию (КТ), чтобы выяснить, какое именно заболевание лежит в основе найденных изменений. Дифференциальная диагностика диссеминированных болезней органов дыхания — одна из самых сложных областей рентгенологии. Чтобы достоверно выявить различия между многочисленными вариантами патологии, врач-рентгенолог (радиолог) должен хорошо разбираться в пульмонологии и иметь глубокие знания по лучевой диагностике легочных болезней. Увы, такие знания есть далеко не у всех врачей. Диагностикой диссеминированных болезей профессионально занимаются врачи-рентгенологи (радиологи) специализированных легочных стационаров, например, Санкт-Петербургского НИИ Фтизиопульмонологии. Они способны из множества «похожих» признаков выделить те существенные, которые указывают на правильный диагноз.
ВТОРОЕ МНЕНИЕ ПРИ ДИССЕМИНИРОВАННОМ ПРОЦЕССЕ
Нередко возникает ситуация, когда даже КТ не вносит полной ясности в диагноз. Например, врачи могут сомневаться, что у пациента: саркоидоз или метастазы в легких, диссеминированный туберкулез или грибковая инфекция, и т.п. В таких случаях полезно получить дополнительное мнение высококвалифицированного рентгенолога, который повторно проанализирует снимки и выскажет свое мнение. Подобное экспертное мнение поможет Вашему лечащему врачу уточнить диагноз и назначить правильное лечение. Если Вы живете вдалеке от крупных центров, снимки можно отправить специализированному радиологу по интернету, например через службу Национальной телерадиологической сети. Полученное в результате второе мнение по КТ легких с подписью и печатью опытного специалиста снизит риск неверного диагноза.

КТ при бронхиолоальвеолярном раке. Множественные хаотичные очаги, чередующиеся с участками уплотнения по типу матового стекла, фокусами альвеолярной консолидации.
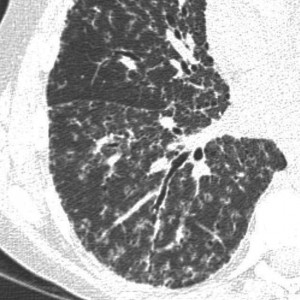
КТ легких при саркоидозе. Множественные очаги, расположенные вдоль центрального интерстиция и плевральных листков, с характерной картиной «четок».
Кандидат медицинских наук, член Европейского общества радиологов
Источник
