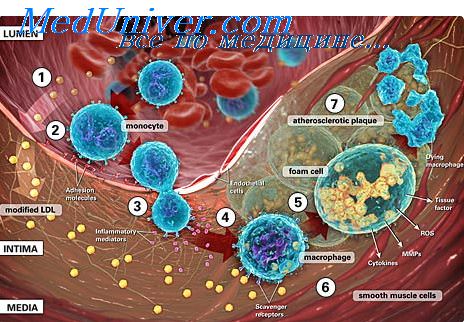
Факторы риска при воспалении

- аналитика
- видео
- интерактив
- интервью с экспертом
- интервью со звездой
- инфографика
- история читателя
- круглый стол
- острая тема
- репортаж
- статьи
Актуальные новости

05 октября в 09:00
Съезд «Статистика здравоохранения нового времени»: новые вызовы – новые решения

07 сентября в 21:45
Выявить риски поможет онкокалькулятор
14:51
В ФЦМН ФМБА пациенту удалили обширную редкую опухоль

13:51
Правительственная делегация посетила онкодиспансер в Магадане

12:58
Экзоскелет получил сертификат качества ЕС
Пульмология и реаниматология
Статьи
30 августа 2011, 16:28
X 30039
K 0
Такой недуг, как пневмония, широко известен нам под упрощённым названием “воспаление лёгких”. Это острое воспалительное заболевание ткани части лёгкого, одного целого или обоих лёгких. Случается, что в патологический процесс оказываются втянутыми и стенки бронхов. Чаще всего проблема имеет инфекционное происхождение, может развиваться либо самостоятельно, либо в качестве осложнения уже существующей болезни (например, бронхита). Неинфекционные воспалительные процессы в лёгочной ткани принято называть пневмонитами и альвеолитами.
Воспаление легких – это одна из наиболее распространенных человеческих болезней, так как система дыхания вообще и легкие в частности являются весьма уязвимыми структурными компонентами организма. В России, например, ежегодно заболевает около двух миллионов человек, в Великобритании – более 80000, а в США и вовсе ежегодно регистрируется более трёх миллионов случаев пневмонии (причём от 40 до 70 тысяч из них – смертельные). К сожалению, данное заболевание на сегодняшний день остаётся одной из самых частых причин смерти детей и пожилых людей, особенно если они проживают в социальных заведениях (детских домах, интернатах, госпиталях).
Заражение. При всем разнообразии способов заражения, воздушно-капельный путь передачи встречается наиболее часто. При кашле и чихании больной человек выделяет большое количество бактерий и микроорганизмов из дыхательных путей и слизистой рта, которые, попадая в легкие здорового человека, приводят к возникновению воспалительной реакции.
Причиной развития пневмонии может стать практически любой микроорганизм. В данном случае роль будет играть степень ослабления иммунитета человека и его местонахождение (вплоть до конкретного отделения в клинике, где господствуют специфические микробы). Наиболее частые возбудители пневмонии это:
- бактерии (стрептококк, пневмококк, стафилококки, гемофильная палочка, клебсиелла, протей, кишечная палочка);
- внутриклеточные паразиты (хламидии, микоплазмы, легионеллы);
- вирусы (вирус гриппа, парагрипп, аденовирус, риновирус, РС-инфекция, вирус герпеса);
- грибы (кандида).
Факторы риска (в старшей возрастной группе):
- курение и хронический бронхит
- хронические болезни лёгких
- эндокринные заболевания
- сердечная недостаточность
- иммунодефицитные состояния
- хирургические операции грудной клетки и брюшной полости
- длительное пребывание в горизонтальном положении
- алкоголизм
- наркомания
Также можно добавить к этому списку анатомические аномалии лёгкого и хронические заболевания (сахарный диабет, цирроз печени, сердечная недостаточность, хроническая почечная недостаточность), которые также увеличивают риск развития пневмонии. Опасны в этом отношении даже такие, на первый взгляд, незначительные явления как переутомление или переохлаждение. Предрасполагающими к заболеванию факторами, также понижающими сопротивляемость организма, могут быть недостаточное питание и тяжелые психические переживания.
Виды пневмоний. Помимо известных многим односторонней (если поражено одно лёгкое) и двусторонней (если пострадали оба) пневмонии, специалисты выделяют целый ряд разнообразных подгрупп заболевания:
- очаговая пневмония занимает небольшой очаг лёгкого (например, при бронхопневмонии поражаются респираторные отделы и бронхи)
- сегментарная пневмония распространяется на один или несколько сегментов одного лёгкого
- долевая пневмония захватывает уже не сегмент, а большую долю лёгкого. Классическим примером долевой пневмонии является крупозная пневмония (она преимущественно затрагивает альвеолы и прилежащий участок плевры)
- сливная пневмония характеризуется слиянием мелких очагов недуга в более крупные
- тотальная пневмония распространяется на всё лёгкое
Как видно из приведённой классификации, основанием для неё выступает степень поражения лёгкого и близлежащих тканей. Острые пневмонии издавна разделяли на две основные группы: крупозную (при которой воспалительным процессом поражается целая доля легкого) и очаговую.
Автор: Ксения Волконская
Читайте также в рубрике «Статьи»
Источник
Воспаление (лат. inflammatio) – это сложный процесс реакции организма на внешний или внутренний повреждающий (болезненный) фактор. Воспаление направлено на устранение этого фактора, восстановление поврежденных тканей и защиту от развития заболеваний.
Таким образом, воспаление выполняет защитную функцию в организме, но только тогда, когда оно острое. Хроническое воспаление перестает быть физиологическим фактором и становится патогеном, ведущим к аутоиммунным заболеваниям и раку.
Воспаление – это естественный процесс, который происходит на определенных этапах. Без воспалительной реакции, которая активирует иммунную систему для борьбы с патогеном, например, вирусом, бактериями, травмированными участками, мы не смогли бы пережить даже самую маленькую инфекцию.
Сложность воспалительного процесса отражается в часто используемых терминах – состояние, процесс или воспалительная реакция.
Симптомы воспаления
Симптомы острого воспаления были впервые описаны римским ученым и энциклопедистом Аврелием Цельсом (25 г. до н.э. – 50 г. н.э.). в единственной работе «Медицина», которая сохранилась до наших дней, он описал четыре основных симптома острого воспаления, которые иногда называют тетрадой Цельса:
- боль (лат. dolor);
- повышенная температура (лат. calor);
- покраснение (лат. rubor);
- отек (лат. tumor).
Пятый признак воспаления – потеря функции и повреждение органов (лат. Functiolaesa) был добавлен немного позже, возможно, греческим врачом и философом Галеном (129-200 н.э).
Покраснение кожи является результатом увеличения кровотока в области, пораженной патогенными микроорганизмами, отек – это результат проникновения белка и клеток из сосудов в ткани – все это вызывает боль. Температура также является следствием увеличения кровотока. В свою очередь, «потеря функции» означает, что орган не функционирует должным образом.
В развитии воспалительной реакции участвуют многие физиологические механизмы, связанные как с клетками – гранулоцитами, моноцитами, тромбоцитами, лимфоцитами Т и В, тучными клетками, эндотелиальными клетками кровеносных сосудов, макрофагами, фибробластами, так и с веществами, выделяемыми ими – медиаторами воспаления. Со временем могут быть поражены целые органы и могут возникнуть системные симптомы – повышение температуры тела, потеря веса, мышечная атрофия, чувство общей слабости.
Воспаление при ларингите
Как возникает воспаление?
Чаще всего повреждающий фактор, который инициирует воспалительный процесс, приходит извне. Это может быть:
- физическое повреждение – химическое, тепло или холод, механическая травма;
- биологический агент – бактерии, вирус, чужеродный белок.
Также бывает, что причиной воспаления является процесс, происходящий внутри организма – эмболия артерии, сердечный приступ или развитие рака.
Изменения в кровеносных сосудах всегда являются корнем воспалительной реакции. Сосуды расширяются, и их проницаемость увеличивается. Это приводит к проникновению медиаторов и воспалительных клеток в окружающие ткани.
Составляющие воспаления
Острое воспаление выполняет важную защитную функцию – оно удаляет возбудителя и восстанавливает нормальную функцию органа. Переход острой фазы в хроническую фазу часто связан с потерей контроля организма над воспалительными механизмами и, следовательно, с функциональными нарушениями и даже повреждением пораженной ткани. Этот процесс можно сравнить с превращением острой боли (защитной функции) в хроническую боль, которая становится самой болезнью.
Патогенез воспалительного процесса
Воспалительная реакция неразрывно связана с иммунным ответом. Начинается с контакта патогена со специализированными клетками иммунной системы, так называемыми антигенпрезентирующие клетки. Когда клетки стимулируются, они продуцируют и высвобождают медиаторы воспаления, которые имеют решающее значение для инициации и поддержания воспалительного процесса.
Медиаторы оказывают про-и противовоспалительное действие на клетки-мишени, модулируя течение воспаления. Со временем адаптивная иммунная система (специфическая реакция) также участвует в борьбе с повреждающим фактором. Работа этой системы чрезвычайно точна – взаимодействие лимфоцитов Т и В приводит к выработке специфических антител, которые селективно нейтрализуют возбудителя.
Правильно функционирующая иммунная система эффективно распознает патогены и эффективно уничтожает их, не повреждая свои собственные клетки и ткани. Однако в определенных ситуациях иммунорегуляторные механизмы могут работать с дефектом – возникает воспалительная реакция на аутоантигены.
Это состояние встречается при многих аутоиммунных заболеваниях (диабет 1 типа, ревматоидный артрит, красная волчанка, целиакия, болезнь Хашимото).
Поделиться ссылкой:
Источник
Пневмония (воспаление легких) – это острое инфекционное заболевание нижних дыхательных путей, при котором происходит воспаление различных структур легких с обязательным вовлечением легочной ткани (бронхиол, бронхов, альвеол).
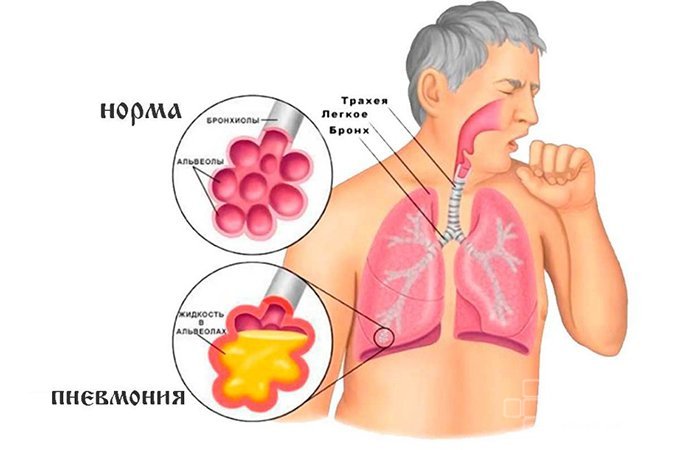
Несмотря на достижения современной медицины и разработку новых эффективных антибактериальных препаратов, пневмония – чрезвычайно распространенное и угрожающее жизни заболевание. По частоте летальных исходов она стоит на первом месте среди всех инфекционных болезней. Причем, снизить процент заболеваемость не получается уже на протяжении многих лет. Согласно статистике, в России ежегодно регистрируется более 400 тыс. новых случаев, хотя по неофициальным данным эта цифра составляет 1 млн. человек.
Пневмония может возникать как самостоятельное заболевание либо как осложнение какой-либо болезни.
Виды пневмонии
- Внебольничная пневмония (амбулаторная, домашняя) – самый распространенный вид болезни.
- Госпитальная (внутрибольничная, нозокомиальная) пневмония. Развивается у пациентов, которые находятся в стационаре более 3 суток и не имели клинических проявлений этого заболевания при поступлении.
- Аспирационная пневмония (при алкоголизме, эпилепсии, нарушениях глотания, рвоте и т.п.). Возникает в результате попадания в дыхательные пути воды, пищи или инородных предметов.
- Атипичная пневмония. Причиной является атипичная микрофлора (легионеллы, микоплазмы, хламидии). Характерна лицам с тяжелыми дефектами иммунитета: при алкоголизме, наркомании, ВИЧ-инфекции, врожденном иммунодефиците, опухолевых заболеваниях, применении иммуносупрессивной терапии и т.п.
По течению заболевания выделяют: острую пневмонию, затяжную и хроническую, каждая их которых может быть неосложненной либо осложненной.
В зависимости от вовлеченности легких выделяют:
- одностороннюю пневмонию (при воспалении только одного легкого);
- двустороннюю пневмонию (когда в процесс вовлечены оба легких).
Причины развития пневмонии
Так как, прежде всего, пневмония – это бактериальное заболевание, основными ее возбудителями могут быть: стафилококк (Staphylococcus aureus), пневмококк (Streptococcus pneumoniae), гемофильная палочка (Haemophilus influenzae).
К «атипичным» инфекциям относятся: Legionella pneumoniae, Mycoplasma pneumoniae, Chlamydya pneumoniae.
Причиной острой пневмонии могут быть: Acinetobacter, Pseudomonas aeruginosa, Escherichia coli, Klebsiella pneumoniae.
По данным ученых, в 50% случаев заболевания причину пневмонии установить не удается. В 30-40% возбудителем является пневмококк, в 15-20% – микоплазма, в 10% – вирусы.
Возбудителями пневмонии у детей чаще всего являются стафилококки, аденовирусы, микровирусы и микоплазма.
«Пусковым» фактором развития заболевания обычно служат вирусные инфекции, которые вызывают воспаление верхних дыхательных путей, создавая таким образом благоприятные для бактериальных возбудителей условия развития.
Самой опасной считается смешанная вирусно-микробная инфекция, при которой вирусы, поражая слизистую дыхательных путей, открывают доступ микробной флоре, отягощающей проявления пневмонии.
Факторы риска развития пневмонии у взрослых:
- постоянные стрессы, истощающие организм;
- ослабленный иммунитет (снижает барьерные функции организма);
- неполноценное питание;
- злоупотребление алкогольными напитками;
- курение (в результате чего стенки альвеол и бронхов покрываются вредными веществами, не давая структурам легких нормально работать);
- хронические заболевания, особенно сердечная недостаточность, пиелонефрит, ишемическая болезнь сердца;
- онкологические заболевания и болезни центральной нервной системы (в частности эпилепсия);
- проведение искусственной вентиляции легких;
- возраст старше 60 лет.
Факторы риска развития пневмонии у детей:
- охлаждение или перегрев;
- хронические очаги инфекции в ЛОР-органах;
- недостаточное физическое воспитание и закаливание;
- нерациональный режим дня (малое времяпрепровождение на свежем воздухе, недостаточный сон);
- несоблюдение эпидемиологического режима.
Симптомы пневмонии
Основными симптомами пневмонии являются:
- повышение температуры тела до 38 – 39,5оС;
- кашель с обильным отхождением мокроты;
- неприятные ощущения в груди;
- одышка при физических нагрузках (иногда даже в состоянии покоя).
Непрямыми симптомами пневмонии, на которые жалуются больные, являются:
- общая слабость;
- быстрая утомляемость;
- снижение работоспособности;
- снижение аппетита;
- нарушение сна;
- потливость.
При аускультации выслушиваются хрипы над областью воспаления, а при перкуссии грудной клетки отмечается притупление звука над очагом воспаления.
Симптомы пневмонии у детей схожи. Особое внимание нужно уделить возникновению одышки и частоте дыхательных движений. Угрожающей жизни патологией считается частота дыхательных движений более 40/мин (у детей старше 1 года).

Лечение пневмонии
Для начала стоит отметить, что при появлении первых подозрений стоит сразу обратиться к врачу, чтобы избежать серьезных осложнений после пневмонии. Лечением неосложенных форм заболевания могут заниматься врачи широкого профиля: семейные доктора, педиатры, терапевты. Острая пневмония и тяжелое состояние пациента требуют госпитализации.
1. Основу лечения пневмонии составляют антибактериальные препараты. Выбор лекарства, его дозировку и длительность применения определяет лечащий врач с учетом таких факторов, как возраст пациента, наличие сопутствующих заболеваний и, собственно, клиническая картина пневмонии.
Распространенные препараты для лечения пневмонии:
- пенициллин и его производные (например, ампиокс, аугментин, флемоксин, амоксиклав, и т.д.);
- макролиды (вильпрафен, хемомицин, сумамед, азитромицин, фромилид, макропен, кларитромицин);
- цефалоспорины (препараты: цефтриаксон, клафоран, цефтазидим, цефатаксим, цефалексин, роцефин, супракс);
- респираторные фторхинолоны (спарфлоксацин, левофлоксацин).
Средняя длительность антибактериальной терапии составляет минимум 7-10 дней.
2. При наличии кашля, сопровождающегося отхождением мокроты, дополнительно назначают разжижающие мокроту и отхаркивающие препараты: бромгексин, лазолван, флуимуцил, АЦЦ.
3. При отдышке показаны бронхорасширяющие препараты, желательно ингаляционные: беродуал, сальбутамол, беротек.
4. По показаниям проводят и инфузионную терапию солевыми растворами или раствором глюкозы.
5. При тяжелых состояниях и острых пневмониях возможно проведение иммуномодулирующей терапии с применением иммуноглобулинов внутривенного введения (интраглобин, пентаглобин, октагам).
6. При повышении температуры выше 38оС назначают жаропонижающие средства.
7. Всем больным пневмонией рекомендован прием поливитаминов.
Очень важно и после пневмонии провести витаминизацию организма в течение минимум трех месяцев (принимать витамины группы А,В и Е).
Целый год после пневмонии ребенок должен находиться под контролем врача.
Источник
Факторы вызывающие воспаление. Внутренние и внешние причины воспаления.Второй вывод из изложенного выше касается того, что воспаление по своим механизмам и проявлениям многолико. Очень важно, особенно для назначения адекватного лечения, понять почему формируются разные формы воспаления. Вызывающие воспаление факторы могут быть биологическими, физическими, химическими, механическими как экзогенного, так и эндогенного происхождения. К внешним факторам, которые могут вызвать воспаление, относятся: микроорганизмы (бактерии, вирусы, грибы), животные организмы (простейшие, гельминты, насекомые), токсические вещества (экзо- и эндо – токсины), факторы внешней среды, играющие роль аллергенов (пыльца растений, пыль, пища, лекарства и др.), химические вещества (кислоты, щелочи и др.), механические раздражители (инородные тела, давление, трение, травма), термические раздражители (холод, жар), ионизирующая радиация. К числу внутренних аутогенных раздражителей вызывающих воспаление, относятся продукты азотистого распада, приводящие к возникновению уремического гастрита, перикардита, продукты распада опухолей, эффекторные иммунные клетки, медиаторы и иммунные комплексы, преципитирующие в ткани. Развитие воспаления определяется не только этиологическим фактором, но и реактивностью организма, которая в значительной степени связана с наследственными механизмами. Благоприятное течение воспаления обусловлено совершенством защитных механизмов. Адекватная реакция свойственна здоровому организму и рассматривается как нормергическая. В зависимости от реактивности организма воспаление может быть гиперергическим, например, при наличии сенсибилизации к повреждающему агенту, или гипоэргическим, в частности, при наличии иммунитета к агенту воспаления. Хорошо известны клинические ситуации, при которых один и тот же повреждающий фактор у одного человека не вызывает клинически выраженной реакции, а у другого -выраженную общую и местную реакцию, приводящую даже к смерти.
В связи с изложенным выше возникает вопрос о том, от чего больше зависит выраженность и характер воспаления: от внешнего причинного фактора или особенностей реагирования человека? Ответ на этот вопрос очевиден: итоговая патологическая воспалительная реакция зависит как от характера воспалительного агента так и от особенностей реагирования на него больного. В спектре различных вариантов взаимного влияния на течение и исход воспаления могут быть рассмотрены крайние сочетания повреждающих факторов и способностей больного реагировать на них: 1. Безобидный, а иногда даже необходимый для человека фактор внешней среды (пища, лекарства, пыльца, пыль и др.) и чрезмерная патологическая реакция на него больного в условиях сенсибилизации. 2. Патогенный пневмотропный инфекционный агент (например, пнев-мокок, гемофильная палочка, пневмотропные вирусы и др.) и повышенная резистентность человека к инфекционному воздействию, обеспечивающая сохранение здоровья даже при влиянии фактора, обладающего выраженной патогенностью. Учет этих особенностей взаимодействия необходим при клинической интерпретации различных вариантов воспаления бронхов и легких и выборе оптимальных методов лечения. – Также рекомендуем “Причины выраженности и степени тяжести воспаления в легких.” Оглавление темы “Воспаление в легких.”: |
Источник