Гнойное воспаление мышцы позвоночника
 Проблемы с позвоночником способны доставить массу хлопот, и об этом не понаслышке знает тот, кто когда-либо с ними сталкивался.
Проблемы с позвоночником способны доставить массу хлопот, и об этом не понаслышке знает тот, кто когда-либо с ними сталкивался.
Одним из наиболее неприятных заболеваний этой категории является миозит мышц спины.
Он относится к числу патологий, при которых воспаление зарождается в мышцах скелета.
Симптомы, причины, протекание и локализованность заболевания могут различаться.
Как правило, боль локализуется в пораженных мышцах, обостряясь во время прощупывания и движения.
Что это такое
Миозитом мышц спины называют воспаление мышечных волокон, при котором в мышцах образуются твердые болезненные узелки – очаги воспаления. Часто патология принимает хронический характер и приводит к серьезнейшему осложнению – атрофии мышц.
Клиническая картина
Миозит мышц спины характеризуется появлением локальной ноющей боли в спине с нарастающей интенсивностью, которая усиливается при движении. При некоторых формах заболевания в пораженных мышцах можно обнаружить плотные тяжи и узелки – источники воспаления, которые отзываются сильной болью при пальпации. Также возможно появление припухлости и отечности мышц.
Что касается гнойного миозита, то он протекает совершенно по-другому. В этом случае воспалительный процесс сопровождается повышением температуры, ознобом, постепенным усилением боли. Мышца при этом часто уплотняется, пребывает в состоянии постоянного напряжения.

Классификация
Выделяют две основные формы заболевания:
- Острая. Возникает неожиданно. Характеризуется появлением сильных болей. Развивается на фоне резкого напряжения мышц, острых инфекций, травм. При отсутствии лечения может перейти в хроническую форму.
- Хроническая. Опасность хронического миозита заключается в том, что он протекает практически бессимптомно, поэтому человек может на протяжении долгого времени не догадываться о наличии болезни. Боли при такой форме заболевания возникают редко, усиливаясь при неблагоприятных воздействиях – переохлаждении, изменении метеоусловий, длительном нахождении в неудобной позе.
Также выделяют следующие формы миозита:
- инфекционный;
- паразитарный;
- токсический;
- миозит в сочетании с аутоиммунными патологиями;
- оссифицирующий;
- полимиозит.
Распространенность и значимость
Миозит мышц спины является достаточно распространенной патологией. Заболевание может возникнуть у человека любого пола и возраста. Чаще всего миозит развивается в районе поясничного отдела позвоночника, реже – в области грудного и шейного отделов. Лечение осуществляют травматологи и ортопеды.
Факторы риска, причины
 Воспалительный процесс может возникать по следующим причинам:
Воспалительный процесс может возникать по следующим причинам:
- переохлаждение;
- находящиеся в разгаре или недавно перенесенные острые вирусные инфекции;
- паразитарное поражение мышц;
- бактериальные инфекции;
- повреждение мышц спины (травматическое либо в результате судорог);
- аутоиммунное поражение;
- токсическое поражение;
- длительная статическая нагрузка на определенные группы мышц.
Чаще всего миозит возникает из-за длительного нахождения в неудобном положении, напряжения отдельных групп мышц. Поэтому у скрипачей, водителей и операторов ПК шансы заболеть миозитом гораздо выше, чем у представителей других профессий.
Последствия
Самыми неприятными проявлениями миозита являются болевые ощущения и мышечное напряжение. При появлении первых признаков заболевания следует минимизировать нахождение на холоде и физическую активность. В противном случае, болезнь может перетечь в затяжную форму.
Отсутствие лечения приводит к воспалению новых групп мышц и кожи, появлению интенсивной слабости в мышцах и их укорачиванию. Самым опасным последствием заболевания является атрофия мышц.
Видео: “Миозит и миалгия”
Симптомы и методы диагностики
Симптоматика заболевания зависит от причины возникновения миозита. Однако самым ярким признаком миозита являются боли в районе спины, которые резко усиливаются при физических нагрузках. Иногда при пальпации пораженных участков мышц обнаруживаются плотные тяжи либо узелки.
| К симптомам острого инфекционного (гнойного) миозита относят: | К симптомам хронического миозита относят: |
|
|
К другим признакам миозита относятся сильные головные боли, повышенная чувствительность кожи, субфебрильная температура тела. Иногда присутствует общее недомогание, сопровождающееся болью при поворотах и наклонах тела.
Диагностировать миозит непросто, т.к. наиболее яркое проявление симптомов приходится на период обострения заболевания. Вот почему врачи рекомендуют записываться на прием при обнаружении первых симптомов недуга. Откладывать лечение на потом нельзя, т.к. острый миозит может перерасти в хронический.
Для постановки диагноза и составления плана лечения назначаются следующие обследования:
- анализы на антитела;
- биохимический и общий анализы крови;
- электромиография;
- МРТ;
- биопсия мышц спины.
Лечение
Лечение миозита должно проводиться опытным врачом. Практиковать самолечение в этом случае не стоит, ведь необходимо устранить не только боль, но и причину ее появления.
Препараты
Для лечения миозита мышц спины могут применяться следующие препараты:
-
 Нестероидные противовоспалительные средства, такие как Мовалис, Ибупрофен, Кеторолак, Диклофенак. Как правило, их назначают в виде уколов. Использовать данные препараты можно не дольше недели, т.к. они могут привести к появлению лекарственных язв в ЖКТ.
Нестероидные противовоспалительные средства, такие как Мовалис, Ибупрофен, Кеторолак, Диклофенак. Как правило, их назначают в виде уколов. Использовать данные препараты можно не дольше недели, т.к. они могут привести к появлению лекарственных язв в ЖКТ. - Лекарства с ангиопротекторным и венотонирующим действием. Хороший пример таких препаратов – L-лизина эсцинат, который уменьшает боль в спине, снимает воспаление и устраняет отек мягких тканей.
- Антигельминтные средства. Назначаются пациентам с паразитарными миозитами.
- Антибиотики. Применяются в том случае, если миозит вызван бактериальной флорой.
- Иммуносупрессоры, стероидные гормоны. Назначаются людям, страдающим паразитарными миозитами.
Также для лечения мышц спины применяются мази, которые обладают обезболивающим и согревающим эффектами.
| Противовоспалительные препараты |
| Противовоспалительные гели и мази можно применять при большинстве видов миозита, начиная с первых суток. Они обладают противовоспалительным, противоотечным и обезболивающим действием. |
| Согревающие мази |
| Согревающие мази назначают, если заболевание вызвано длительными статическими нагрузками. Они применяются для разогревания мышц и снятия спазма. |
Наносить такие мази нужно очень осторожно, дабы не вызвать ожог кожи.
Хирургическое лечение
Оперативное лечение заболевания практикуется в том случае, если пациент страдает гнойным миозитом. При этом врач осуществляет вскрытие инфекционного очага, удаляет из него гнойное содержимое и накладывает дренирующую повязку. Параллельно проводится местная и парентеральная антибиотикотерапия.
Упражнения, ЛФК, массаж
Для лечения заболевания может быть назначен курс массажных процедур. Массаж, выполняемый квалифицированным специалистом, позволяет снять мышечный спазм, разогреть мышцы и улучшить кровообращение. Следует помнить о том, что массаж противопоказан пациентам с дерматомиозитом и гнойным миозитом.
Хорошо помогают при миозите ЛФК (лечебная гимнастика) и йога. Последняя включает физические упражнения, направленные на усовершенствование тела. Регулярные занятия способствуют формированию растяжки, укреплению мышц, повышению устойчивости к физическим нагрузкам.
Лечение в домашних условиях
При остром течении заболевания пациенты должны соблюдать строгий постельный режим с ограничением физической нагрузки. При сильном повышении температуры тела больному назначаются жаропонижающие препараты. Пораженный участок спины нужно держать в тепле; для этого можно использовать теплые платки, шерстяные повязки и т.д.
Также можно прибегнуть к использованию рецептов народной медицины:
- Компресс из капустных листьев. Взять два листа капусты, посыпать их содой и намылить. Приложить листы к области поражения, укутать спину шерстяным шарфом или платком. Такой компресс обладает обезболивающим действием.
- Лечение картофелем. Отварить три или четыре картофелины в мундирах, размять для лучшего контакта с пораженной областью. Через несколько слоев марли приложить полученную массу к области поражения. Компресс держат на спине до тех пор, пока картофель не остынет. Затем его убирают, а место компресса растирают водкой и укутывают шерстяным шарфом. Данную процедуру следует проводить несколько дней подряд.
- Компресс с листьями лопуха. Ошпарить кипятком листья лопуха, приложить их к больному месту и прикрыть фланелевой пеленкой.
- Растирания бодягой. Слегка растопить 1 ч.л. сливочного масла, смешать с 1/4 ч.л. бодяги. Готовую смесь втирать в пораженный участок на ночь и прикрывать фланелевой пеленкой. Делать это нужно не чаще одного раза в неделю. В противном случае, на коже может появиться раздражение.
Большинство перечисленных выше рецептов подходит для лечения заболеваний, вызванных перенапряжением, переохлаждением, а иногда – ОРВИ.
Что касается бактериальных миозитов, то греть их нельзя, чтобы избежать развития гнойного процесса. Поэтому перед использованием любых народных средств лучше советоваться с доктором, чтобы не усугубить ситуацию неправильным лечением.
Видео: “Лечение миозита”
Профилактика
Существуют несколько профилактических мер, позволяющих предотвратить развитие миозита:
- избегать переохлаждений и сквозняков, носить теплую одежду в холодное время года;
- чаще делать разминку;
- отдавать предпочтение здоровой пище, богатой витаминами;
- отказаться от курения, злоупотребления спиртными напитками;
- соблюдать правила личной гигиены;
- вести здоровый образ жизни.
 Чтобы избежать развития миозита, необходимо регулярно двигаться.
Чтобы избежать развития миозита, необходимо регулярно двигаться.
Долго сидеть или стоять в одной позе нельзя, даже при так называемой сидячей работе.
Тем, кто по долгу службы проводит много времени за рулем или компьютером, следует делать небольшие перерывы каждые 1-2 часа (вставать, делать легкую разминку, поворачивая корпус и наклоняя голову).
Не лишним будет разнообразить свой рацион питания, включив в него рыбу, молочные продукты, овощи и фрукты.
Данные продукты содержат витамины С, А, Е, калий, йод, витамины В12 и D, полиненасыщенные кислоты. Они необходимы организму для укрепления и поддержания здоровья, особенно мышечной и костной систем.
Прогноз выздоровления
При быстром диагностировании и лечении миозита прогноз является благоприятным. Важно помнить о том, что болезнь способна переходить в хроническую форму с неявными симптомами. Вот почему следует обращаться к доктору при появлении первых признаков недуга и соблюдать данные им рекомендации. Если после терапии выполнять профилактические меры, риск повторного возникновения миозита будет сведен к минимуму.
Заключение
- Миозит мышц спины является серьезным заболеванием – воспаление мышечных волокон.
- Причинами миозита являются: бактериальные и инфекционные заболевания, переохлаждение.
- Среди симптомов боли в спине, с локализацией в зависимости от пораженных мышц.
- Лечение основывается на приеме противовоспалительных препаратов и растирании согревающими мазями.
- При гнойном миозите применяют хирургическое вмешательство.
- В качестве профилактики миозита достаточно просто избегать переохлаждения.
Пройдите тест!
Как хорошо Вы запомнили важные нюансы из статьи: Что такое миозит и какие причины его развития? Как лечат миозит?
Комментарии для сайта Cackle
Источник
Гнойный спондилит или остеомиелит позвоночника – заболевание редкое, но тяжелое. Поражая все элементы позвоночника, вплоть до костного мозга, недуг диагностируется чаще всего у мужчин после 50 лет. Чтобы избежать серьезных необратимых изменений в организме, важно вовремя распознать признаки болезни и остановить развитие патологического процесса.
Что такое гнойный спондилит?
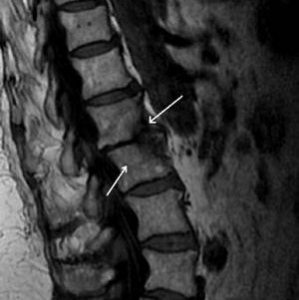 Остеомиелит относится к инфекционным заболеваниям. Гнойная инфекция, попадая в организм человека, локализуется в позвонках, запуская воспалительные реакции. В 50% случаев местом своего обитания вредная бактерия выбирает поясничный отдел позвоночника, реже – грудной или шейный.
Остеомиелит относится к инфекционным заболеваниям. Гнойная инфекция, попадая в организм человека, локализуется в позвонках, запуская воспалительные реакции. В 50% случаев местом своего обитания вредная бактерия выбирает поясничный отдел позвоночника, реже – грудной или шейный.
Разрушение позвоночного столба начинается с костной ткани (дуг и отростков), затем в зону риска попадают межпозвоночные диски, связочно-мышечный аппарат, нервные корешки и спинной мозг. Дальнейшее развитие недуга приводит к деформации позвоночника, интоксикации всего организма и сопровождается сильным болевым синдромом.
Причины возникновения
Возбудителем становятся пиогенные бактерии, образовывающие гной. В большинстве случаев это золотистый стафилококк. Ячмени, фурункулы, карбункулы – это 100% золотистый стафилококк. Любой гнойный очаг на коже или слизистой активизирует деятельность этих патогенных микроорганизмов, устойчивых к внешнему воздействию и провоцирующих воспалительные процессы. Кроме того, стафилококки вырабатывают сильнейшие яды, усугубляющие протекание болезни.
Исходя из этого, к факторам, способствующим проникновению бактерий в организм, можно отнести:
- внутривенные инъекции,
- венозный катетер,
- хирургические вмешательства или инструментальные манипуляции,
- сепсис,
- проникающие ножевые или огнестрельные ранения.
Источником спинальных инфекции нередко выступают хронические заболевания мочеполовой системы, сахарный диабет, тонзиллит, туберкулез, цирроз печени, злокачественные образования, варикозная болезнь вен, атеросклероз сосудов.
Слабая иммунная защита организма также благоприятствует размножению и бурной деятельности бактерий. Противостать стафилококку и предупредить возникновение болезни затруднительно людям в возрасте, хроническим алкоголикам, носителям ВИЧ-инфекции, наркоманам.
Врач-ортопед, стаж работы 12 летСтрептококки и стафилококки вызывают гнойный спондилит не у всех, кто имеет определенные проблемы со здоровьем. Поводом для обращения к врачу должны стать не предпосылки к инфекции, а симптомы болезни.
Классификация заболевания

Пиогенные бактерии и другие патогенные микробы, поражающие позвоночник, провоцируют развитие неспецифического остеомиелита. Специфический возникает как результат осложнения тяжелых инфекционных заболеваний: сифилиса, брюшного тифа, гонореи, туберкулеза.
Классической формой принято считать гематогенно-гнойный спондилит, при котором возбудители заболевания переносятся из источников инфицирования в позвоночник током крови. Два других пути: через лимфу или открытую рану (перелом) позвонка.
Различают острую и хроническую форму заболевания с периодами ремиссии и обострения. Классификация по характеру распространения инфекции за пределы тела позвонка включает очаговый, диффузно-очаговый и разлитой типы заболевания.
Симптомы остеомиелита позвоночника
Острая форма дает о себе знать уже через пару дней после начала воспалительного процесса. Высокая температура (38-39 градусов), слабость, сонливость, озноб, боль в мышцах и голове – все эти типичные для многих заболеваний признаки не сразу позволяют определить развитие опасной патологии. Ее характерными проявлениями становятся отеки мягких тканей спины, красная горящая кожа и болевые ощущения при прикосновении к месту поражения.
Шейный и грудной отделы
Локализация бактерий в позвонках шеи и в области грудной клетки позволит обнаружить их по таким симптомам:
- рвота, тошнота,
- расстройство зрения, слуха,
- вкусовые нарушения,
- судороги и онемение конечностей,
- нарушение сознания, галлюцинации,
- сухой кашель и боль в груди,
- запрокинутая назад или вбок голова.
Поясничная часть позвонка
Распространение инфекции в поясничном отделе кроме болевого синдрома проявится следующими признаками:
- онемение, отек или парез конечностей,
- задержка мочи,
- скованность движений,
- спазмы и напряжение мышц спины,
- выпрямление физиологического лордоза.
В дальнейшем картина дополняется постоянной слабостью, снижением артериального давления, воспалением близлежащих суставов, потерей веса, стойкой ноющей болью в спине. На коже появляются абсцессы.
Врач-ортопед, стаж работы 12 летБолезнь может развиваться постепенно, без выраженных симптомов, что затрудняет своевременную диагностику.
Методы диагностики
Чтобы определиться с постановкой диагноза, врач изучает анамнез пациента: пол, возраст, условия проживания, медицинские вмешательства, симптомы заболевания. Наличие гнойных ранок на коже и боль при надавливании на остистые отростки не всегда являются признаки остеомиелита, что диктует необходимость проведения дополнительных методов исследования.
Лабораторный
Общий анализ крови и мочи покажет повышенный уровень лейкоцитов, лимфоцитов, СОЭ, кроме этого будут выявлены С- реактивный белок и частички эпителия. Иммунологические и бактериологические исследования крови фиксируют воспалительный процесс и распространение патологии в организме. Наибольшую информативность несет пункционная биопсия очага поражения. Она позволяет обнаружить инфекционный агент у 50-70% пациентов.
Инструментальный
Рентгенография позвоночного столба только спустя 1-3 месяца от начала инфицирования способна показать наличие явных дистрофических изменений в его структуре:
- сужение дискового пространства,
- разрушение и сдавливание тела позвоночника,
- плотные костные новообразования на позвонках,
- размытый контур внутренних мышц таза.
К более точным и эффективным методам относятся компьютерная и магнитно-резонансная томография. Уже на ранних стадиях заболевания (2-4 недели) они дают четкую картину расположения абсцессов вдоль позвоночника, выявляют очаги поражения, позволяют оценить состояние спинного мозга.
Уточнить диагноз помогает сцинтиграфия. Радиоизотопное сканирование позвоночника с помощью гамма-томографа основано на введении в кровь установленного количества радиоактивных изотопов. Препарат проникает в ткани и начинает излучать лучи, которые поставляют нужные сведения о патологических процессах в организме и их динамике.
Микробиологический
«Золотой стандарт» исследования всех инфекционных заболеваний – микробиологический метод. Он основан на выделении из крови или пункции микроба и изучения его под микроскопом. Анализ помогает точно определиться с типов возбудителя, его спецификой и чувствительностью к антибактериальной терапии.
Виды лечения
Острая фаза недуга предполагает соблюдение постельного режима в течение 3-4 месяцев. Рекомендуется использовать специальные гипсовые кровати и корсеты, фиксирующие положение тела и предотвращающие деформацию позвоночника. Консервативные методы успешно применяются в большинстве случаев заболевания и включают в себя медикаментозное и физиотерапевтическое лечение.
Медикаментозное
Антибактериальная терапия позволяет бороться с возбудителем инфекции. Как правило, это пенициллин, а также антибиотики из класса фторхинолонов и цефалоспоринов III-IV поколения, обладающие высокой активностью против бактерий. Их применение желательно уже с первых дней начала заболевания.

Важное место в лечении занимает антисептическая обработка ран, дезинтоксикация организма, прием иммуностимуляторов и средств, корректирующих объем, микроциркуляцию и состав крови.
В схему лечения входят и противовоспалительные нестероидные препараты, обладающие обезболивающим эффектом.
Хирургическое
Хирургическое вмешательство требуется в 10-20% всех случаев заболевания, при появлении серьезных осложнений и неврологических нарушений. Зачастую необходимость в нем возникает в запущенных стадиях, когда консервативные методы не смогли дать положительный результат.
Операция проводится под общим наркозом. Ее цель , вскрытие воспалительных очагов, очищение их от гноя, удаление пораженных тканей. Восстановление целостности позвоночника осуществляется за счет установки стабилизирующих металлоконструкций и аутотрансплантации.
Физиотерапевтическое
 Физиотерапия дополняет основное лечение и применяется после купирования воспалительного процесса и стабилизации состояния пациента. Она включает в себя массаж спины, электрофорез, УВЧ. Такие процедуры ускоряют регенерацию тканей, нормализуют кровообращение, снижают болевые ощущения.
Физиотерапия дополняет основное лечение и применяется после купирования воспалительного процесса и стабилизации состояния пациента. Она включает в себя массаж спины, электрофорез, УВЧ. Такие процедуры ускоряют регенерацию тканей, нормализуют кровообращение, снижают болевые ощущения.
В более поздний период (через 1-2 месяца после выздоровления) желательно начать ежедневные занятия лечебной физкультурой, по возможности пройти санаторно-курортное лечение.
Гнойный спондилит не лечится народными средствами и в домашних условиях. Этот тяжелый недуг в своей острой фазе требует постоянного наблюдения врачей, контролирующих его протекание.
Врач-ортопед, стаж работы 12 летДо конца ХIХ века от гнойного спондилита по всему миру умирало 35-60% от общего числа людей, зараженных этой болезнью. С развитием медицины и разработкой антибиотиков статистика значительно улучшилась: только 2-4% от всех видов инфекционного поражения костного скелета приходятся на долю спондилита.
Осложнения и последствия
 Несвоевременная диагностика и неправильное лечение чревато рядом опасных для жизни осложнений и последствий. Гнойные абсцессы переходят на другие внутренние органы, а их вскрытие приводит к сепсису и образованию внутренних свищей в бронхах, прямой кишке, вагине.
Несвоевременная диагностика и неправильное лечение чревато рядом опасных для жизни осложнений и последствий. Гнойные абсцессы переходят на другие внутренние органы, а их вскрытие приводит к сепсису и образованию внутренних свищей в бронхах, прямой кишке, вагине.
Воспалительный процесс затрагивает спинной мозг и поражает нервные окончания. Прорыв гноя в спиномозговой канал приводит к сдавливанию нервной ткани, содержащейся в нем, что чревато утратой двигательной и осязательной функции, рефлекторной деятельности, нарушением работы органов малого таза. Грозное осложнение остеомиелита – гнойный менингит.
Не остановленный во время патологический процесс, станет виновником необратимой деформации позвоночника и дегенерации костной ткани. Как результат – паралич конечностей и инвалидность.
Профилактика
Учитывая то, что основным виновником болезни выступает стафилококк, важно поддерживать и укреплять иммунную систему, способную дать достойный отпор этому опасному микробу. Отказ от вредных привычек, регулярная двигательная активность, здоровое питание не допустят появление болезненных факторов, защитят организм и предотвратят возникновение болезни.
Важно вовремя выявлять и лечить острые и хронические заболевания, следить за состоянием кожи, не пренебрегать профилактическими методами.
Лечение, начатое на ранних стадиях заболевания, дает благоприятные прогнозы. Спустя 0,5-1,5 года возможно полное выздоровление, но для этого потребуется длительная и трудоемкая терапия. Достичь положительного стойкого результата, избежать нежелательных рецидивов, можно на основании комплексного подхода в лечении, которое включает в себя обязательное выполнение всех назначений и рекомендаций специалиста.
Источник
