Гнойное воспаление околоушной железы
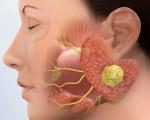
Гнойный паротит – это микробно-воспалительный процесс в околоушной железе. Пациенты жалуются на появление припухлости, при пальпации которой отмечается болезненность. Кожа в проекции приушной слюнной железы гиперемирована. Открывание рта ограничено. Нарушены функции глотания, жевания. Состояние пациентов резко ухудшается. Диагностика включает внеротовой и внутриротовой осмотр, пальпаторное обследование, УЗИ, цитологическое исследование секрета. При выявлении гнойного паротита показано хирургическое лечение. Основная цель – раскрытие гнойного очага и создание полноценного оттока экссудата. После операции назначают антибактериальную терапию.
Общие сведения
Гнойный паротит – инфекционное воспаление, сопровождающееся образованием гнойных очагов в толще околоушной железистой ткани. Заболеванию более подвержены люди старшего возраста, мужчины и женщины ‒ в равной степени. Чаще постинфекционный процесс сначала поражает одну приушную железу, через 2-3 дня характерные признаки могут появиться и в другой. Постоперационный паротит характеризуется односторонним поражением. Гнойный паротит диагностируют чаще, чем воспаление поднижнечелюстной или подъязычной железы, что связано с низким содержанием в секрете муцина, который оказывает бактерицидное действие.

Гнойный паротит
Причины
Околоушная железа – самая крупная слюнная железа, расположенная в ретромандибулярной ямке. Возбудители гнойного паротита – бактериальная микрофлора: стафилококки, стрептококки и др. Воспаление развивается вследствие попадания инфекционных агентов в железу из патологических очагов. Основные пути проникновения инфекции:
- Восходящий. Реализуется при наличии одонтогенной инфекции в полости рта: зубного налета, кариозных полостей, осложнений кариеса. Инфицирование происходит восходящем путем через устье слюнной железы.
- Гематогенный. При пневмонии с током крови в приушную железу могут быть занесены пневмококки, при менингите – менингококки. Распространение бактерий гематогенным путем с образованием гнойных очагов характерно для одной из форм сепсиса – септикопиемии.
- Лимфогенный. Источник инфекции – воспалительные процессы в носоглотке, гнойное воспаление волосяного фолликула и окружающих тканей. Гнойная рана на коже лобной или височной области также может стать причиной абсцедирующего паротита.
- Контактный. Вовлечение железы происходит вследствие контактного распространения инфекции при разлитых гнойных воспалениях – флегмонах околоушно-жевательной и щечной областей. Реже бактериальный паротит развивается в результате перехода воспаления из окологлоточного пространства в участок околоушной железы.
Провоцирующие факторы
В этиологии гнойного паротита важную роль играют предрасполагающие условия. Пусковой механизм может быть реализован при наличии в организме хронического очага инфекции, а также одного или нескольких провоцирующих факторов. Развитию гнойного паротита способствуют:
- Гипосаливация. Угнетение секреторной функции железы наблюдается при острых инфекционных заболеваниях (тифе, оспе, скарлатине), а также после гинекологических операций, вмешательств на брюшной полости.
- Снижение иммунитета. Гнойное воспаление чаще отмечается у людей пожилого возраста, страдающих тяжелыми инфекционными заболеваниями.
- Нарушение трофики. При хронических болезнях сердечно-сосудистой системы нарушается кровоснабжение тканей, что способствует развитию бактериального воспаления.
Патогенез
При серозном воспалении вследствие отека слизистой оболочки выводного протока нарушается отток секрета, вырабатываемого железистой тканью. Застойные явления вызывают серозное воспаление. Вместе с отеком и гиперемией приушная железа подвергается выраженной лейкоцитарной инфильтрации. В просвете выводных протоков обнаруживают скопления лейкоцитов и клеток слущенного некротизированного эпителия.
Гнойное расплавление железистой ткани приводит к формированию микроабсцессов, которые, сливаясь, образуют большие полости, заполненные гнойным экссудатом. Тромбоз сосудов вызывает некроз ткани. При расплавлении капсулы гнойное содержимое может распространиться на шею, висок, наружный слуховой проход.
Симптомы гнойного паротита
Воспаление протекает с образованием болезненной припухлости в области приушной железы, которая с каждым днем увеличивается. Кожа в проблемной области истончается. Открывание рта затруднено по причине вовлечения в патологический процесс жевательных мышц. У больных с гнойным паротитом может возникнуть парез лицевого нерва.
При прогрессировании гнойного паротита отечность перемещается на шею, в подчелюстную зону, на щеку. Слизистая оболочка вокруг устья выводного протока гиперемирована и отечна, в первые дни секрет не выделяется. На 3-ий день из выводного протока может начать самостоятельно выделяться гнойное содержимое. Общее состояние резко нарушено. Температура тела выше 39°С.
Осложнения
Прогрессирование гнойного паротита приводит к расплавлению капсулы и распространению экссудата на смежные участки. По причине особенностей лимфооттока может развиться флегмона окологлоточного пространства. Несвоевременное обращение к хирургу-стоматологу приводит к распространению патологического очага на шею с образованием глубокой флегмоны вдоль сосудистого пучка.
Тяжелое осложнение гнойного паротита – острый медиастинит – воспаление средостения. Расплавление стенок сосудов, проходящих в толще железы, вызывает аррозивные кровотечения. Вследствие тромбоза яремных вен и венозных синусов развивается менингит. Поздние осложнения гнойного паротита: образование слюнных свищевых ходов, развитие околоушно-височного гипергидроза.
Диагностика
Диагностика базируется на жалобах пациента, данных клинического осмотра и УЗИ. Из вспомогательных лабораторных методов показаны развернутый анализ крови, цитологическое исследование продуцируемого железой секрета. Пациента обследует челюстно-лицевой хирург-стоматолог:
- Осмотр. Выявляют асимметрию лица, наличие плотной подковообразной припухлости в приушной области. Наблюдается тризм – ограниченное открывание рта. Слизистая вокруг устья стенонова протока отечна и гиперемирована. Вследствие высокого напряжения под фасцией симптом флюктуации отрицательный. В ходе массирования протока слюна не выделяется или выделяется капля гнойного экссудата.
- УЗИ слюнных желез. С помощью ультразвуковой диагностики определяют наличие единичного или множественных округлых образований, заполненных гнойным содержимым с зоной инфильтрации по периферии.
- Цитологическое исследование. В секрете выявляют значительные скопления нейтрофилов, небольшое количество макрофагов, лимфоцитов и клеток цилиндрического эпителия.
- Анализ крови. В крови диагностируют лейкоцитоз, сдвиг лейкоцитарной формулы влево (повышение числа палочкоядерных нейтрофилов и снижение сегментоядерных), повышение СОЭ.
Сиалография в гнойной стадии заболевания не показана. Дифференцируют гнойный паротит с острым вирусным паротитом, острым лимфаденитом, обострением паренхиматозного сиаладенита. Кроме этого, следует исключить абсцессы и флегмонозное воспаление тканей приушно-жевательной области.
Лечение гнойного паротита
Хирургический этап
Лечение направлено на вскрытие всех очагов с созданием полноценного дренажа. Разрез осуществляют в месте наибольшего размягчения с учетом направления ветвей лицевого нерва. После рассечение кожи и подкожно-жировой клетчатки, надсечения капсулы тупым методом раскрывают абсцесс. Удаляют гнойное содержимое, некротизированные ткани. Образовавшуюся полость промывают и дренируют. После оперативного вмешательства припухлость уменьшается, снижается температура, состояние нормализуется.
Консервативная терапия
Из лекарственных препаратов назначают антибиотики широкого спектра действия, антигистаминные и дезинтоксикационные средства. В тяжелых ситуациях ослабленным больным с целью восстановления объема и состава внеклеточной и внутриклеточной жидкостей показана инфузионная терапия. Для стимуляции слюноотделения назначают слюногонную диету. Физиотерапевтические процедуры при гнойной форме паротита не проводят. Самостоятельное прогревание (компрессы, примочки) категорически воспрещено.
Прогноз и профилактика
Прогноз зависит от времени диагностирования заболевания. При раннем обращении, оперативном вскрытии гнойных очагов, рациональной антибиотикотерапии прогноз благоприятный. Улучшение состояния наблюдается на следующий день после операции. Позднее обращение чревато развитием опасных для жизни осложнений.
Профилактика гнойного паротита заключается в санации ротовой полости, направленной на устранение одонтогенных очагов инфекции. Важно не допускать обезвоживания при лечении тяжелобольных пациентов. Для улучшения слюноотделения и минимизации застойных явлений рекомендуют употреблять продукты, стимулирующие саливацию.
Литература 1. Руководство по хирургической стоматологии и челюстно-лицевой хирургии/ Тимофеев А.А. ‒ 2004. 2. Руководство по общей хирургии/ Ефименко Н.А. – 2006. 3. Хирургическая стоматология и челюстно-лицевая хирургия/ Кулакова А.А., Робустова Т.Г., Неробеева А.И.– 2010. | Код МКБ-10 K11.3 K11.2 |
Гнойный паротит – лечение в Москве
Источник
Симптомы гнойного воспаления слюнной железы и его лечение
а) Симптомы и клиника воспаления слюнной железы при бактериальной инфекции. Внезапно появляются отек и болезненность слюнной железы. Инфекция околоушной железы вызывает протрузию ушной раковины, особенно заметную при осмотре сзади.
Возможна гиперемия кожи, покрывающей слюнную железу, флуктуация (при формировании абсцесса). Гной может прорваться наружу или в наружный слуховой проход через санториниеву вырезку. Устье выводного протока гиперемировано, отечно, из него спонтанно или при массировании околоушной слюнной железы выделяется гной. Отмечается также тризм.
P.S. Если имеются симптомы поражения лицевого нерва, следует исключить злокачественную опухоль, так как для инфекционного поражения слюнной железы паралич лицевого нерва не характерен.
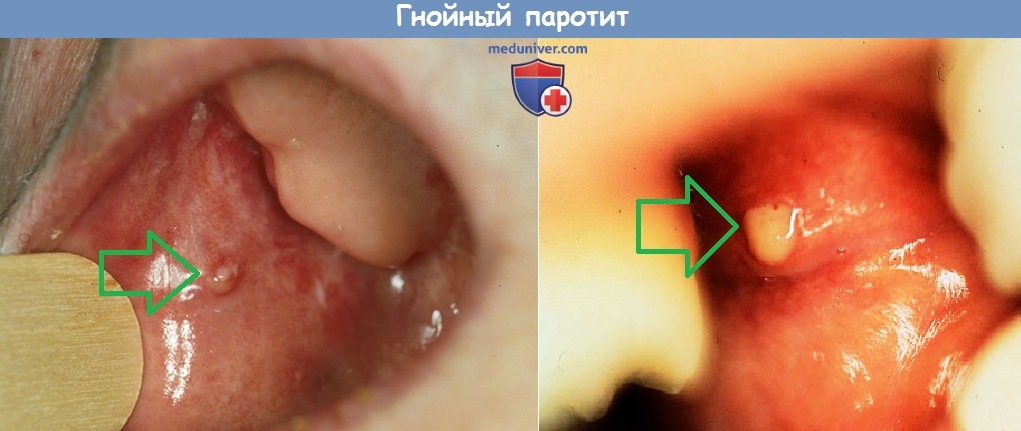
Выделение гноя из протока околоушной слюнной железы при гнойном паротите
б) Причины и механизмы развития. Существенной предпосылкой восходящей бактериальной инфекции слюнной железы является снижение секреции слюны. Послеоперационный паротит, который раньше наблюдался довольно часто, особенно после операций на органах брюшной полости, в настоящее время встречается редко в связи с назначением после операции антибиотиков, проведением инфузионной терапии, направленной на коррекцию водноэлектролитного баланса и уделением должного внимания гигиене полости рта.
Тем не менее, у лиц, страдающих некомпенсированным сахарным диабетом, почечной недостаточностью с нарушением электролитного обмена и дегидратацией, а также при кариесе и недостаточном уходе за полостью рта иногда наблюдаются случаи острой гнойной инфекции слюнных желез. Лица, проживающие в домах для престарелых, особенно склонны к острому паротиту.
в) Диагностика. В анамнезе – ранее перенесенное воспаление слюнной железы или операция на ней.
Существенное значение имеют результаты клинического обследования (осмотр, пальпация), а также макроскопического и микробиологического исследования слюны.
г) Дифференциальный диагноз. В круг дифференцируемых заболеваний входят лимфаденит, связанный с фурункулом наружного слухового прохода, одонтогенной инфекцией (в том числе связанной с непрорезавшимся зубом), инфицированная атерома, мастоидит у детей, осложнившийся абсцессом скуловой области.

д) Лечение воспаления слюнной железы. Антибиотики в больших дозах, особенно препараты, подавляющие рост грамотрицательных бактерий. После получения результатов микробиологического исследования гноя антибиотики при необходимости меняют с учетом чувствительности к ним возбудителей.
Следует обеспечить достаточное поступление жидкости и электролитов, а также назначить препараты, стимулирующие секрецию слюны. При абсцессе околоушной железы выполняют веерообразные разрезы, которые связаны с минимальным риском повреждения лицевого нерва и его ветвей.
Антибиотики. Для эффективного подавления всех возможных возбудителей инфекции, включая аэробных и анаэробных (Staphylococcus aureus, гемолитические стрептококки, грамотрицательные бактерии, продуцирующие бета-лактамазу), назначают антибиотики широкого спектра действия.
Обычно достаточно бывает назначения пенициллинов, устойчивых к пенициллиназе, или цефалоспоринов первого поколения. При выявлении в гное стафилококков, устойчивых к метициллину, назначают ванкомицин. Адекватное антибактериальное действие оказывают клиндамицин, цефокситин, имипенем, сочетание метронидазола с макролидами или пенициллина с ингибиторами Р-лактамазы.
Аналогичное лечение назначают при гнойном воспалении поднижнечелюстной железы. Наиболее частой причиной заболевания в этом случае бывает обтурация протока железы слюнным камнем или одонтогенная инфекция.
– Также рекомендуем “Симптомы свинки у детей, взрослых и ее лечение”
Оглавление темы “Болезни слюнных желез”:
- Основы анатомии околоушной железы
- Основы анатомии поднижнечелюстной железы
- Основы анатомии подъязычной железы
- Основы анатомии малых слюнных желез
- Механизмы образования, состав и объемы выделения слюны в норме
- Методы обследования слюнных желез
- Техника биопсии слюнной железы
- Симптомы гнойного воспаления слюнной железы и его лечение
- Симптомы свинки у детей, взрослых и ее лечение
- Симптомы поражения слюнных желез ЦМВ-инфекцией
Источник
Абсцесс слюнной железы – это ограниченное гнойное воспаление экзокринной железы, выделяющей свой секрет (слюну) в полость рта. Абсцесс слюнной железы обычно является осложнением сиаладенита или сиалолитиаза и имеет бактериальную этиологию. Абсцесс слюнной железы проявляет себя сухостью во рту, повышением температуры тела, слабостью, а также отечностью, покраснением, стреляющей болью и чувством распирания в области поражения. Диагностируется заболевание на основании осмотра, бактериологического и цитологического исследования секрета желез, УЗИ, сиалографии и др. Лечение абсцесса слюнной железы заключается в хирургическом вскрытии гнойника, дренировании и терапии антибиотиками.
Общие сведения
Абсцесс слюнной железы чаще всего поражает околоушные железы, но может возникать и в подчелюстных, подъязычных, малых слюнных железах. В половине случаев патологический процесс распространяется на парную слюнную железу. Абсцесс слюнной железы, как и абсцессы других локализаций, характеризуется наличием пиогенной мембраны, которая ограничивает гнойник от окружающих структур и тканей, но при прогрессировании заболевания накопление гнойного экссудата приводит к разрыву инфильтративной капсулы. В этом случае возможно образование свища с излитием гноя в полость рта или на поверхность кожи, либо проникновение гнойного содержимого в окружающие ткани с развитием флегмоны. Абсцесс слюнной железы является опасным заболеванием, которое требует немедленной госпитализации пациента в отделение хирургической стоматологии.
Абсцесс слюнной железы
Причины
Причиной развития абсцесса слюнной железы выступает бактериальная инфекция – стафилококки, стрептококки, анаэробная микрофлора. Абсцесс является осложнением следующих заболеваний и состояний:
- Болезни слюнных желез. Гнойник развивается вследствие воспаления (сиаладенита) или слюннокаменной болезни (сиалолитиаза) и образуется вследствие несвоевременного лечения этих патологий, а также плохой гигиены полости рта. У маленьких детей абсцесс слюнной железы может являться осложнением сиаладенита, вызванного цитомегаловирусом.
- Свинка. Абсцесс слюнной железы также может возникать на фоне специфического воспаления околоушных желез при эпидемическом паротите. Это вирусное заболевание опасно поражением не только слюнных, но и других желез: поджелудочной, половых и молочных.
- Послеоперационный период. К развитию абсцесса слюнной железы может предрасполагать неудовлетворительный гигиенический уход за полостью рта после перенесенных хирургических операций. Это происходит потому, что наркоз значительно угнетает функцию слюнных желез, следствием чего служит уменьшение выработки слюны и снижение ее бактерицидной роли.
- Инородное тело. Нередко образование абсцесса бывает обусловлено попаданием в проток слюнной железы чужеродного предмета (мелкой косточки, зернышка и т. п.).
Формирование абсцесса слюнной железы зачастую происходит на фоне истощения организма, общего снижения иммунитета, вызванного вирусными (грипп, герпес), бактериальными (туберкулез, пневмония) и хроническими (сахарный диабет и др.) заболеваниями.
Симптомы
Развитию абсцесса обычно предшествуют общие симптомы заболеваний слюнных желез. Во рту появляется неприятный вкус, наблюдаются сухость слизистой, болезненные ощущения при жевании и глотании. Появляется отечность и гиперемия в месте воспаления. Отмечается резкое повышение температуры тела до 40 °C, общая слабость и недомогание. В воспаленной железе при пальпации ощущается плотное болезненное образование.
Характерными признаками развития абсцесса являются стреляющая боль в пораженной слюнной железе, а также чувство давления и распирания, которое свидетельствует о накоплении гноя. Болезненные ощущения могут отдавать в верхнюю челюсть, ухо и шею. В случае поражения околоушных слюнных желез (гнойного паротита) отек распространяется на щеку, область нижней челюсти и верхнюю часть шеи, пациент чувствует боль при повороте головы и открывании рта. При локализации абсцесса в подъязычных и подчелюстных железах отечность возникает в области подбородка, при глотании ощущается сильная боль.
Заболевание может развиваться очень быстро: за 1–2 дня гнойное воспаление расплавляет структуру железы, и начинается некроз. В 50% случаев воспалительный процесс переходит на парную слюнную железу. Значительное накопление гноя в дальнейшем приводит к самопроизвольному вскрытию абсцесса. В случае прорыва инфильтративной капсулы гнойное содержимое изливается наружу с образованием свища. Если гнойник прорывается в окружающие ткани полости рта, возможно образование разлитого воспаления (флегмоны), чреватого очень тяжелыми последствиями, например, сепсисом.
Диагностика
Абсцесс слюнной железы диагностируется стоматологом на основании анамнеза и данных, полученных в ходе обследования. Абсцесс слюнной железы необходимо дифференцировать от ранних форм сиаладенита, сиалолитиаза, кисты, опухоли слюнной железы и лимфаденита. Проводятся следующие диагностические процедуры.
- Бактериологический анализ. Для точного определения возбудителя заболевания исследуют выделения из железы.
- Инструментальные методики. Проводится УЗИ слюнных желез и сиалография, которые позволяют точно выявить локализацию, стадию воспалительного процесса и степень поражения железы.
- Цитологическое исследование. В некоторых случаях необходимо изучение клеточного материала слюнных желез для исключения онкологического характера заболевания.
Лечение абсцесса слюнной железы
Лечение патологии подразумевает хирургическое вмешательство в условиях стационара. Хирург производит вскрытие и опорожнение гнойника, после чего осуществляется дренирование полости абсцесса, чтобы обеспечить отток гнойного экссудата и отхождение слюнных камней. Чтобы не допустить прогрессирования воспалительного процесса антибактериальные препараты вводятся непосредственно в пораженную железу. При начавшемся некрозе ткани производится удаление (резекция) железы или ее части.
Вскрыв гнойную полость, хирург определяет, какие участки железы могут функционировать, а какие больше не способны вырабатывать слюну. Если выводной проток не затронут некротическими изменениями, часть железы можно сохранить, в противном случае ее удаляют полностью. В послеоперационном периоде показано комплексное лечение, которое включает в себя антибиотики, иммуностимулирующие препараты, витамины, физиотерапевтические процедуры: лазерную и магнитотерапию. Большое значение во время реабилитации имеет правильная сбалансированная диета, которую назначает врач.
Прогноз и профилактика
Абсцесс слюнной железы является очень серьезным заболеванием, чреватым тяжелыми последствиями, поэтому при первых симптомах необходимо как можно скорее обратиться к врачу, который точно поставит диагноз и назначит правильное лечение. Своевременно проведенная операция обычно позволяет дать благоприятный прогноз, выздоровление наступает в течение 14 дней. При запущенности заболевания возможно распространение воспалительного процесса на окружающие ткани и развитие осложнений, например: остеомиелита, флегмоны и сепсиса. В этом случае прогноз неблагоприятный, в особо тяжелых случаях возможен летальный исход.
Избежать абсцесса слюнной железы и тяжелых осложнений помогают меры профилактики. Необходимо тщательно соблюдать гигиену полости рта, особенно после перенесенных хирургических операций. При наличии сиаладенита важно строго придерживаться предписаний врача, чтобы не допустить развития абсцесса, а также до выздоровления прекратить курить. В случае сухости во рту рекомендуется употреблять в пищу продукты, вызывающие обильное слюноотделение: лимоны, квашеную капусту, клюкву и т. п., но по этому поводу необходимо обязательно проконсультироваться с врачом. Необходимо своевременно лечить инфекционные и хронические соматические заболевания, укреплять иммунитет, регулярно проводить санацию полости рта.
Источник
