Хроническое мононуклеарное воспаление патогенез
Существуют воспалительные процессы,
которые в форме первично отграничен-ного
очага, принимают хроническое течение.В
составе такого очага в в отличие от
эксудативно-деструктивного. преобладают
мононуклеары, и лишь единичное коли
-чество нейтрофилов (т.н. минорная
фракция). Мононуклеарный инфильтрат
может иметь вид хорошо отграниченного
очага-гранулему, в других случаях
мононуклеа-ры располагаются диффузно
в пределах органа. Последний тип
характерен для ви- русной инфекции
(гепатит В). Гранулема-локально
периваскулярное скоплениемоно-
нуклеарных клеток,находящихся на разных
стадиях созревания иактивации.Клетки в очаге не делятся (не размножаются),
а привлекаются из крови и лимфы.На
костно- мозговое кровотворение гранулема
оказывает влияние посредством
медиатора-ма-крофаг–гранулоцит
колоний стимулирующего фактора. В
зависимости от флогогена, запускающего
образование гранулемы, выделяют гранулемыинфекционные, не- инфекционные,идиопатические Гранулемы, вызываемые
бактериями: туберкулза, проказы,сифилиса.
(Рис. 18, 19,20). Гранулемы образуются при
кандидозе, аспергиллезе.Эти гранулемы
локализуются в коже, но могут быть и в
печени, селе-зенке. Гранулемы вирусной
природы-лимфогрануломатоз паховый,а
также добро-качественный вирусный
лимфаденит-болезнь кошачьих
царапин.Гранулемы, обра- зующиеся в
легких при контакте с сеном ведут к
диффузному повреждению легоч- ной
паренхимы(легкое фермера) , к этим же
заболеваниям относятся легкое скор-
няка, птичника. Не инфекционные гранулемы
обычно связаны с профессиональной
патологией-силикоз,асбестоз.Липогранулема
имеет особенное происхождение-она
возникает в подкожной клетчатке на
месте инъекции лекарственных веществ
и про- филактических прививок. Гранулемы,
причина которых не известн например,
при болезни Крона, синдроме Вегенера
относят к категории идиопатических.
Грануло- матоз Вегенера протекает в
злокачественной форме с быстрым
прогрессированием и смертельным
исходом.По морфологическому составу
гранулемы имеют особен-
ности.Гранулемы,содержащие одни
макрофаги, называются макрофагальными.
В других гранулемах содержатся
преимущественно лимфоциты,-лимфоцитарные.
Макрофагальные гранулемы включают
гигантские многоядерные клетки Пирогова-
Ланганса, а также продолговатые
клетки,напоминающие эпителий-эпителиодные
клетки. Считается, что эти два типа
клеток-видоизмененные макрофаги, и
появля- ются в длительно персистирующей
гранулеме.Такие гранулемы склонны к
распаду с образованием казеозной полости
в центре (кавернозный туберкулез).Инициация
в формировании гранулемы связана с
воздействием на макрофаги-резиденты
флого- гена,имеющего некоторые особенности.
Например, туберкулезная гранулема, как
форма воспалительной реакции,обусловлена
незавершенным фагоцитозом и перси-
стенцией возбудителя в макрофагах.
Незавершенный фагоцитоз наблюдается
при силикозе,поскольку частицы кремния
не могут катаболизироваться макрофагами.
Такой активированный макрофаг стимулирует
близь лежащий эндотелий, который
продуцирует ИЛ1β и опухоль- некротизирующий
фактор альфа.В мембране эндоте- лия
экспрессируются адгезивные белки
ICAM-1 и VCAM-1. С помощью этих моле -кул
моноциты извлекаются из кровотока и
переправляются через сосудистую стен-ку
в периваскулярное пространство,где они
превращаются в макрофаги, вырабаты
-вающие цитокины,рекрутирующие в очаг
новые клетки( лейкотриены В4,
фактор активации тромбоцитов). Другой
вариант индукции гранулемы исходит от
сенсиби- лизированных Т-клеток-эффекторов
гиперчувствительности замедленного
типа (ГЗТ),например, гранулемы при
инфекционно-аллергических заболеваниях.
Т-лим- фоциты-эффекторы ГЗТ вырабатывают
лимфокины, тормозящие миграцию макро-
фагов-макрофаг ингибирующий фактор,
без участия которого гранулема не форми-
руется.Импульс на формирование
лимфоцитарных гранулем поступает от
Т-эффе- кторов ГЗТ, сенсибилизированных
к антигену. Под влиянием специфического
анти- гена, Т-клетки пролиферируют и
продуцируют цитокины с флогогенными
свойства- ми. К ним относится ИЛ-2. Он
стимулирует другие лимфоциты,
макрофаги-резиден- ты,эндотелиий
микрососудов, запускается выход моноцитов
из сосудистого русла. Другое важное
свойство ИЛ-2 заключается в том, что под
его влиянием макрофаги и эндотелий
превращаются в клетки,представляющие
антиген, т.е. антиген реактив- ные Т-клетки
собираются в участке микроциркуляторного
русла, где эндотелий представляет
антиген. Образуется гранулема. В-клетки
также принимают участие в формировании
гранулем. Вырабатываемые ими антитела
образуют иммунные ком- плексы, которые
стимулируют нейтрофилы. Последние с
участием своих ферментов ведут к
деструкции гранулемы (казеозное
расплавление). Ведущая роль ИЛ-2 в по-
явлении гранулем была показана с помощью
нейтрализующих ИЛ-2 моноклональ- ных
антител. Длительное существование
гранулемы как воспалительного очага,
обусловлено:
Более продолжительным жизненным циклом
макрофага, которые самости- мулируют
себя, выделяя такие цитокины, как
опухоль- некротизирующий фактор-α, а
также фактор активации тромбоцитов,
лейкотриен В4.Персистенция гранулемы объясняется
свойствами самого антигена, например
туберкулезной палочки, вызывающей
незавершенный фагоцитоз. Обострение
хронического грануломатозного воспаления
связано прежде всего с эндоток- синами
(липополисахаридами) Гр- микрофлоры.
Часто гранулемы могут рас -сасываться
без следа (брюшнотифозная гранулема),
в других случаях в ней идет усиленное
образование фиброзной ткани. Для лечения
грануломатозно- го процесса используются
глюкокортикоиды,D-пеннициламин. Эти
препара- ты разрывают прежде всего
функциональную связь между лимфоцитами
и макрофагом. Современные способы
противовоспалительной терапии исполь-
зуют моноклональные антитела к цитокинам,
поддерживающим персистен- цию гранулемы
–опухоль- некротизирующему фактору
альфа и ИЛ-1β.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр, относящийся к семейству герпесвирусов. Его передача от больного осуществляется аэрозольным путем. Типичными симптомами инфекционного мононуклеоза выступают общеинфекционные явления, ангина, полиаденопатия, гепатоспленомегалия; возможны пятнисто-папулезные высыпания на различных участках кожи.
Общие сведения
Инфекционный мононуклеоз (иначе называемый доброкачественным лимфобластозом, болезнью Филатова) представляет собой острую вирусную инфекцию, характеризующуюся преимущественным поражением ротоглотки и лимфоузлов, селезенки и печени. Специфическим признаком заболевания является появление в крови характерных клеток – атипичных мононуклеаров. Распространение инфекции – повсеместное, сезонность не выявлена, отмечается повышенная заболеваемость в пубертатный период (девушки 14-16 лет и юноши 16-18 лет). Заболеваемость после 40 лет крайне редка, исключение составляют ВИЧ-инфицированные лица, у которых может развиться манифестация латентно существующей инфекции в любом возрасте. В случае заражения вирусом в раннем детском возрасте заболевание протекает по типу острой респираторной инфекции, в более старшем возрасте – без выраженной симптоматики. У взрослых клиническое течение заболевания практически не отмечается, поскольку у большинства к 30-35 годам сформирован специфический иммунитет.
Причины
Инфекционный мононуклеоз вызывается вирусом Эпштейна-Барр (ДНК-содержащий вирус рода Lymphocryptovirus). Вирус относится к семейству герпесвирусов, но в отличие от них не вызывает гибели клетки-хозяина (вирус преимущественно размножается в В-лимфоцитах), а стимулирует ее рост. Помимо инфекционного мононуклеоза вирус Эпштейна-Барр вызывает лимфому Беркитта и карциному носоглотки.
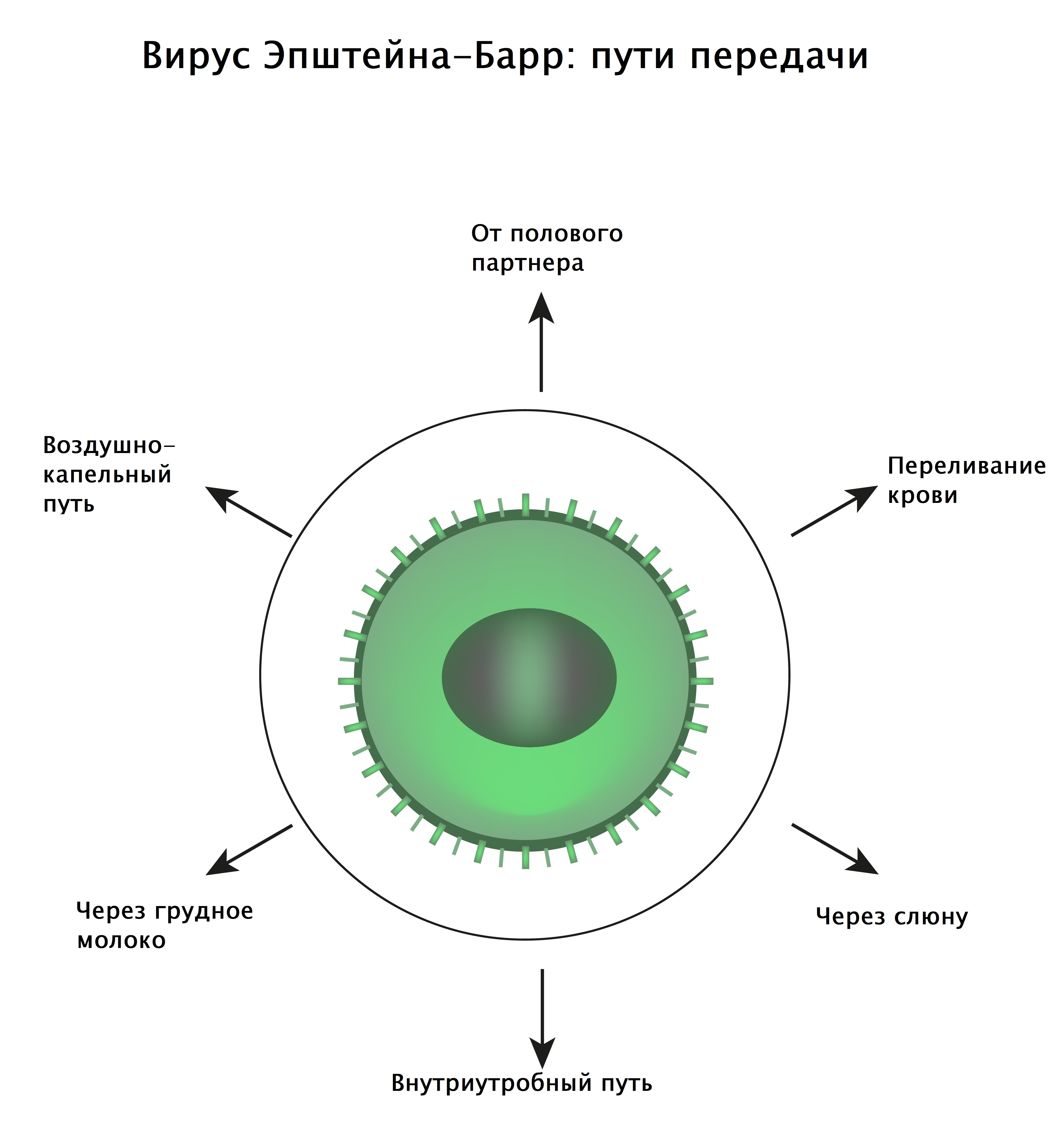
Резервуаром и источником инфекции является больной человек или носитель инфекции. Выделение вируса больными людьми происходит, начиная с последних дней инкубационного периода, и продолжается 6-18 месяцев. Вирус выделяется со слюной. У 15-25 % здоровых людей с положительным тестом на специфические антитела возбудитель обнаруживается в смывах из ротоглотки.
Механизм передачи вируса Эпштейна-Барр – аэрозольный, преимущественный путь передачи – воздушно-капельный, возможна реализация контактным путем (поцелуи, половые контакты, грязные руки, посуда, предметы быта). Кроме того, вирус может быть передан при переливании крови и интранатально от матери к ребенку. Люди обладают высокой естественной восприимчивостью к инфекции, но при заражении преимущественно развиваются легкие и стертые клинические формы. Незначительная заболеваемость среди детей до года говорит об имеющем место врожденном пассивном иммунитете. Тяжелому течению и генерализации инфекции способствует иммунодефицит.
Патогенез
Вирус Эпштейна-Барр вдыхается человеком и поражает клетки эпителия верхних дыхательных путей, ротоглотки (способствуя развитию умеренного воспаления в слизистой оболочке), оттуда возбудитель с током лимфы попадает в регионарные лимфоузлы, вызывая лимфаденит. При попадании в кровь вирус внедряется в В-лимфоциты, где начинает активную репликацию. Поражение В-лимфоцитов приводит к формированию специфических иммунных реакций, патологической деформации клеток. С током крови возбудитель распространяется по организму. В связи с тем, что внедрение вируса происходит в иммунные клетки и значимую роль в патогенезе играют иммунные процессы, заболевание относят в СПИД-ассоциированным. Вирус Эпштейна-Барр сохраняется в организме человека на всю жизнь, периодически активируясь на фоне общего снижения иммунитета.
Симптомы инфекционного мононуклеоза
Инкубационный период колеблется в широких пределах: от 5 дней до полутора месяцев. Иногда могут отмечаться неспецифические продромальные явления (слабость, недомогание, катаральные симптомы). В таких случаях идет постепенное нарастание симптоматики, недомогание усиливается, температура поднимается до субфебрильных значений, отмечается заложенность носа, першение в горле. При осмотре выявляется гиперемия слизистой ротоглотки, миндалины могут быть увеличены.
В случае острого начала заболевания развивается лихорадка, озноб, повышение потоотделения, отмечается симптоматика интоксикации (ломота в мышцах, головная боль), больные жалуются на боль в горле при глотании. Лихорадка может сохраняться от нескольких дней до месяца, течение (тип лихорадки) может приобретать различное.
Спустя неделю заболевание обычно переходит в фазу разгара: проявляется вся основная клиническая симптоматика (общая интоксикация, ангина, лимфоаденопатия, гепатоспленомегалия). Состояние больного обычно ухудшается (усугубляются симптомы общей интоксикации), в горле характерная картина катаральной, язвенно-некротической, пленчатой или фолликулярной ангины: интенсивная гиперемия слизистой оболочки миндалин, желтоватые, рыхлые налеты (иногда по типу дифтерийных). Гиперемия и зернистость задней стенки глотки, фолликулярная гиперплазия, возможны кровоизлияния слизистой.
В первые же дни заболевания возникает полиаденопатия. Увеличение лимфоузлов возможно обнаружить практически в любой доступной для пальпаторного исследования группе, чаще всего поражаются затылочные, заднешейные и подчелюстные узлы. На ощупь лимфоузлы плотные, подвижные, безболезненные (либо болезненность выражена слабо). Иногда может отмечаться умеренный отек окружающей клетчатки.
В разгар заболевания у большинства больных развивается гепатолиенальный синдром – печень и селезенка увеличены, может проявляться желтушность склер, кожных покровов, диспепсия, потемнение мочи. В некоторых случаях отмечаются пятнисто-папулезные высыпания разнообразной локализации. Сыпь кратковременная, не сопровождается субъективными ощущениями (зуд, жжение) и не оставляет после себя каких-либо остаточных явлений.
Разгар заболевания занимает обычно около 2-3 недель, после чего происходит постепенное стихание клинической симптоматики и наступает период реконвалесценции. Температура тела нормализуется, признаки ангины исчезают, печень и селезенка возвращаются к своему нормальному размеру. В некоторых случаях в течение нескольких недель могут сохраняться признаки аденопатии и субфебрилитет.
Инфекционный мононуклеоз может приобретать хроническое рецидивирующее течение, в результате чего продолжительность заболевания увеличивается до полутора и более лет. Течение мононуклеоза у взрослых обычно постепенное, с продромальным периодом и меньшей выраженностью клинической симптоматики. Лихорадка редко продолжается более 2 недель, лимфоаденопатия и гиперплазия миндалин выражена слабо, однако чаще отмечаются симптомы, связанные с функциональным расстройством работы печени (желтуха, диспепсия).
Осложнения
Осложнения инфекционного мононуклеоза преимущественно связаны с развитием присоединившейся вторичной инфекции (стафилококковые и стрептококковые поражения). Может возникнуть менингоэнцефалит, обструкция верхних дыхательных путей гипертрофированными миндалинами. У детей может отмечаться тяжелый гепатит, иногда (редко) формируется интерстициальная двусторонняя инфильтрация легких. Также к редким осложнениям относят тромбоцитопению, перерастяжка лиенальной капсулы может спровоцировать разрыв селезенки.
Диагностика
Неспецифическая лабораторная диагностика включает тщательное исследование клеточного состава крови. Общий анализ крови показывает умеренный лейкоцитоз с преобладанием лимфоцитов и моноцитов и относительной нейтропенией, сдвиг лейкоцитарной формулы влево. В крови появляются крупные клетки разнообразной формы с широкой базофильной цитоплазмой – атипичные мононуклеары. Для диагностики мононуклеоза значимо увеличение содержания этих клеток в крови до 10-12%, нередко их количество превышает 80% всех элементов белой крови. При исследовании крови в первые дни мононуклеары могут отсутствовать, что, однако, не исключает диагноз. Иногда формирование этих клеток может занимать 2-3 недели. Картина крови обычно постепенно приходит в норму в периоде реконвалесценции, при этом атипичные мононуклеары нередко сохраняются.
Специфическая вирусологическая диагностика не применяется в силу трудоемкости и нерациональности, хотя возможно выделить вирус в смыве из ротоглотки и идентифицировать его ДНК с помощью ПЦР. Существуют серологические методы диагностики: выявляются антитела к VCA- антигенам вируса Эпштейна-Барр. Сывороточные иммуноглобулины типа М нередко определяются еще в период инкубации, а в разгар заболевания отмечаются у всех больных и исчезают не ранее 2-3 дней после выздоровления. Выявление этих антител служит достаточным диагностическим критерием инфекционного мононуклеоза. После перенесения инфекции в крови присутствуют специфические иммуноглобулины G, сохраняющиеся пожизненно.
Больные инфекционным мононуклеозом (или лица с подозрением на эту инфекцию) подвергаются трехкратному (в первый раз – в период острой инфекции, и с интервалом в три месяца – еще дважды) серологическому исследованию на предмет выявления ВИЧ-инфекции, поскольку при ней также может отмечаться наличие мононуклеаров в крови. Для дифференциальной диагностики ангины при инфекционном мононуклеозе от ангин другой этиологии необходима консультация отоларинголога и проведение фарингоскопии.
Лечение инфекционного мононуклеоза
Инфекционный мононуклеоз легкого и среднетяжелого течения лечится амбулаторно, постельный режим рекомендован в случае выраженной интоксикации, тяжелой лихорадки. При имеющих место признаках нарушения функции печени, назначается диета №5 по Певзнеру.
Этиотропное лечение в настоящее время отсутствует, комплекс показанных мероприятий включает дезинтоксикационную, десенсибилизационную, общеукрепляющую терапию и симптоматические средства в зависимости от имеющейся клиники. Тяжелое гипертоксическое течение, угроза асфиксии при пережатии гортани гиперплазированными миндалинами являются показанием к кратковременному назначению преднизолона.
Антибиотикотерапия назначается при некротизирующих процессах в зеве с целью подавления местной бактериальной флоры и профилактики вторичных бактериальных инфекций, а также в случае имеющихся осложнений (вторичные пневмонии и др.). В качестве препаратов выбора назначают пенициллины, ампициллин и оксациллин, антибиотики тетрациклинового ряда. Сульфаниламидные препараты и хлорамфеникол противопоказаны ввиду побочного угнетающего действия на кроветворную систему. Разрыв селезенки является показанием к экстренной спленэктомии.
Прогноз и профилактика
Неосложненный инфекционный мононуклеоз имеет благоприятный прогноз, опасные осложнения, способные его значительно усугубить, при этом заболевании возникают достаточно редко. Имеющие место остаточные явления в крови являются поводом к диспансерному наблюдению в течение 6-12 месяцев.
Профилактические мероприятия, направленные на снижение заболеваемости инфекционным мононуклеозом, сходны с таковыми при острых респираторных инфекционных заболеваниях, индивидуальные меры неспецифической профилактики заключаются в повышении иммунитета, как с помощью общих оздоровительных мероприятий, так и с применением мягких иммунорегуляторов и адаптогенов при отсутствии противопоказаний. Специфическая профилактика (вакцинация) для мононуклеоза не разработана. Меры экстренной профилактики применяются по отношению к детям, общавшимся с больным, заключаются в назначении специфического иммуноглобулина. В очаге заболевания производится тщательная влажная уборка, личные вещи подвергаются дезинфекции.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Инфекционный мононуклеоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Инфекционный мононуклеоз – заболевание вирусной природы, при котором развивается лихорадка, увеличиваются печень и селезенка, лимфатические узлы, поражаются гортань, глотка. В крови регистрируются свойственные только этой патологии изменения (появление атипичных мононуклеаров, лимфоцитоз). В ряде случаев инфекционный мононуклеоз имеет хроническое течение, при некоторых состояниях клиническая картина стерта, что существенно затрудняет диагностику и постановку верного диагноза.
Причины появления инфекционного мононуклеоза
Заболевание вызывают вирусы семейства герпесвирусов, самым частым возбудителем считается вирус Эпштейна–Барр (ВЭБ, или вирус герпеса человека 4-го типа). Большинство людей переносят его в стертой клинической форме в детстве и юношестве, что подтверждается анализами крови на содержание иммуноглобулинов, которые вырабатываются в ответ на попадание вирусов в организм человека: по статистике у 9 из 10 взрослых положительные анализы крови на ДНК этого вируса.
Пути передачи вируса, вызывающего инфекционный мононуклеоз:

- Воздушно-капельный.
- Контактно-бытовой (в том числе половой).
- Парентеральный – во время переливания крови, пересадки органов и тканей в течение 6 предшествующих заболеванию месяцев.
К предрасполагающим факторам развития болезни относятся такие состояния, как снижение иммунитета, длительно текущие заболевания или обострение хронических патологий, неблагоприятная психоэмоциональная и экологическая обстановка.
Классификация заболевания
Единой общепринятой классификации инфекционного мононуклеоза нет. Для удобства формулировки диагноза используются следующие разделения патологии на группы:
По возбудителю:
- Вирус Эпштейна–Барр (ВЭБ).
- Цитомегаловирус.
- Вирус герпеса 6-го и 7-го типов (HV6, HV7).
- Аденовирус.
- Вирус иммунодефицита.
- Toxoplasma gondii (токсоплазма).
По типу:
- Типичный – свойственная мононуклеозу клиническая картина и патогномоничные (характерные только для этого заболевания) изменения в анализах крови.
- Атипичный – стертая клиника, бессимптомное течение.
По длительности течения:
- Острый инфекционный мононуклеоз – проявления заболевания регистрируются в течение не более 3 месяцев.
- Затяжное течение (3–6 месяцев).
- Рецидивирующее течение – симптомы патологии возникают вновь через 1 месяц и менее после перенесенного заболевания.
- Хроническое – симптомы беспокоят более 6 месяцев.
Также выделяют легкую, среднетяжелую и тяжелую формы инфекционного мононуклеоза. Отдельно отмечают, как протекает само заболевание – с осложнениями (например, с присоединением другой вирусной или бактериальной инфекции) или без них, с обострением хронических заболеваний или без, с наличием или отсутствием рецидивов инфекционного мононуклеоза.
Симптомы инфекционного мононуклеоза
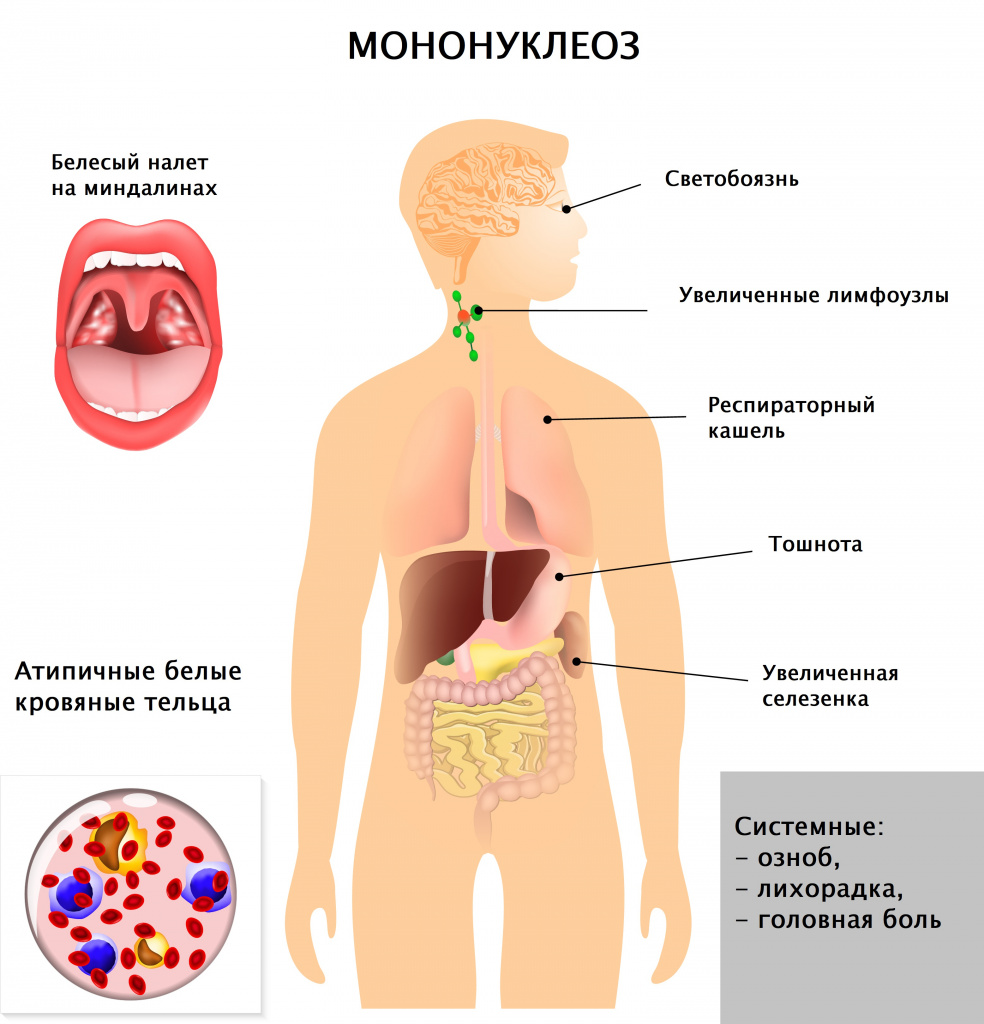
После внедрения в организм вируса Эпштейна–Барр в течение месяца или полутора никаких симптомов не возникает, этот период называют инкубационным. Затем пациента начинают беспокоить слабость, повышенная утомляемость, чувство общего недомогания, свойственные любой вирусной инфекции. В течение полутора недель все эти симптомы постепенно уменьшаются. Затем на фоне, казалось бы, полного выздоровления возникают сильная боль в горле, высокая лихорадка, слабость, увеличение лимфатических узлов. Эти симптомы могут беспокоить несколько недель, а недомогание и слабость – более месяца. Клиническая картина (боль в горле при глотании, увеличение лимфатических узлов) практически идентична таковой при ангине. Для постановки диагноза «инфекционный мононуклеоз» назначают анализ крови, при котором выявляются изменения, свойственные только этой болезни. У 10% больных в этот период на теле появляется сыпь (ее наличие или отсутствие не несет никакого прогностического значения). Из-за увеличения печени и селезенки возможно ощущение дискомфорта в животе, в подреберных областях.
 Диагностика инфекционного мононуклеоза
Диагностика инфекционного мононуклеоза
Врач в первую очередь собирает анамнез и проводит визуальный осмотр пациента. При осмотре обращают на себя внимание увеличенные группы лимфатических узлов (в тяжелых случаях не только шейной группы, но даже внутренние лимфатические узлы), гиперемия (краснота) зева, увеличение селезенки и печени, которое врач выявляет при пальпации и перкуссии живота.
Вирус Эпштейна–Барр поражает В-лимфоциты (разновидность лейкоцитов – белых кровяных телец, отвечающих за иммунитет, в частности, вырабатывающих антитела), в ответ в крови появляются клетки, характерные только для такого поражения и носящие название «атипичные мононуклеары», а общее количество лимфоцитов преобладает над количеством других лейкоцитов, возможно повышение или снижение общего количества белых кровяных телец, снижение гранулоцитов (подгруппы лейкоцитов, внутри которых есть специфические гранулы, где вырабатываются вещества для реализации иммунитета). К гранулоцитам относят, например, нейтрофилы, эозинофилы, базофилы. Все эти характерные для инфекционного мононуклеоза изменения выявляются при проведении клинического анализа крови.
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
В биохимическом анализе крови возможно изменение уровня АСТ, АЛТ, креатинина, мочевины, общего белка, холестерина, однако эти показатели не являются специфичными для данной патологии.
Креатинин (в крови) (Creatinine)
Синонимы: Сывороточный креатинин; Креатинин сыворотки (с расчетом СКФ); 1-метилгликоциамидин.
Creatinine; Creat; Cre; Blood creatinine; Serum creatinine; Serum Creat.
Краткое описание определяемого аналита Креатинин
Азотистый метаболит, конечный продукт превращения креатинфосф…
310 руб
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты, карбамид, мочевина в крови. Urea nitrogen, Urea, Blood Urea Nitrogen (BUN), Urea, Plasma Urea.
Краткая характеристика определяемого вещества Мочевина
Главный конечный продукт белкового обмена. Около 50% остаточного азота (небелковые азотсодержа…
310 руб
Общий белок (в крови) (Protein total)
Синонимы: Общий белок, общий белок сыворотки крови. Total Protein, Serum Тotal Protein, Total Serum Protein, TProt, ТР.
Краткая характеристика определяемого вещества Общий белок в крови
Важнейший показатель белкового обмена.
Белки плазмы крови выполняют множество…
315 руб
Холестерин общий (холестерин, Cholesterol total)
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total.
Краткая характеристика определяемого вещества Холестерин общий
Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%…
310 руб
Золотым стандартом диагностики является проведение полимеразной цепной реакции с выявлением ДНК вируса Эпштейна–Барр в крови, в сыворотке крови – особенно актуально у новорожденных в связи с отсутствием у них антител, в соскобе со слизистой носа и ротоглотки, а также в слюне.
Вирус Эпштейна-Барр, определение ДНК (Epstein Barr virus, DNA) в крови
Определение ДНК вируса Эпштейна-Барр в крови методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Вирус Эпштейна – Барр (ВЭБ) является причиной инфекционного мононуклеоза. С вирусом Эпштейна-Барр связывают также этиологию некоторых онкологических…
580 руб
Вирус Эпштейна-Барр, определение ДНК (Epstein Barr virus, DNA) в слюне
Определение ДНК вируса Эпштейна-Барр в слюне методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального времени».
Вирус Эпштейна – Барр (ВЭБ) является причиной инфекционного мононуклеоза. С вирусом Эпштейна – Барр связывают также этиологию некоторых онкологических,…
410 руб
Также проводится серологическое исследование крови на содержание иммуноглобулинов класса М и G.
При развитии осложнений в виде поражения ЦНС прибегают к исследованию спинномозговой жидкости. В случаях, когда в общем анализе крови выявляется снижение тромбоцитов, определяют показатели коагулограммы.
Если инфекционный мононуклеоз не развивается или течение его клинически стерто, прибегают к определению иммуноблота к вирусу Эпштейна–Барр для подтверждения или опровержения инфицирования организма этим вирусом.
Для подтверждения вовлечения в процесс лимфатических узлов, увеличения селезенки и/или печени выполняют УЗИ соответствующих органов.
УЗИ лимфатических узлов одной группы
Ультразвуковое сканирование группы лимфатических узлов для оценки их размеров и структуры с целью выявления воспалительных или онкологических заболеваний.
УЗИ селезенки
Ультразвуковое сканирование для оценки состояния селезенки и выявления наличия патологий.
УЗИ печени
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
При подозрении на присоединение синусита (воспаления слизистой оболочки придаточных пазух носа, расположенных в верхней челюсти, лобной кости и т.д.) проводится рентгенография или КТ придаточных пазух носа, а при наличии клинической картины пневмонии – рентгенография или КТ органов грудной клетки.
При подозрении на вовлечение в процесс сердца (появление шумов, нарушений ритма его сокращений) требуется ЭКГ с последующей ее расшифровкой или ЭхоКГ.
ЭКГ без расшифровки
ЭКГ представляет собой исследование, в основе которого – регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Расшифровка ЭКГ
Расшифровка ЭКГ с заключением, выполненная квалифицированным кардиологом ИНВИТРО.
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Для дифференциальной диагностики осложнений инфекционного мононуклеоза и самостоятельных болезней ЦНС необходим осмотр невролога, а также проведение и расшифровка ЭЭГ, КТ или МРТ головного и/или спинного мозга. В тяжелых случаях нужна спинномозговая пункция с последующим анализом ликвора (спинномозговой жидкости).
КТ головного мозга и черепа
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
МРТ головного мозга
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
К каким врачам обращаться
При появлении симптомов, напоминающих клинику ангины или инфекционного мононуклеоза, независимо от вызвавших их причин, следует обратиться к врачу-
терапевту
,
педиатру
, отоларингологу или инфекционисту.
Лечение инфекционного мононуклеоза
В схему лечения инфекционного мононуклеоза включены антибиотики, противовирусные препараты, а также средства симптоматического лечения – жаропонижающие, дезинтоксикационные. Также применяют интерфероны.
Осложнения
Осложнения болезни Филатова можно условно разделить на часто развивающиеся и редкие. К часто развивающимся относятся такие состояния как:
- Поражение нервной системы (как периферической, так и центральной): энцефалит (воспаление головного или спинного мозга), параличи и множество прочих неврологических патологий.
- Разрыв селезенки – жизнеугрожающее состояние, требующее оперативного лечения.
- Обструкция дыхательных путей – сужение бронхов, ведущее к появлению одышки, чувству нехватки воздуха, дефициту в организме кислорода.
- Пневмония.
- Присоединение бактериальной инфекции.
- Аутоиммунная гемолитическая анемия – снижение уровня гемоглобина из-за разрушения эритроцитов, также требующее медицинской помощи в условиях стационара.
- Тромбоцитопения – снижение уровня тромбоцитов (кровяных пластинок, отвечающих за свертываемость крови), при котором существенно возрастает риск кровотечений.
- Гранулоцитопения – снижение гранулоцитов – элементов крови, участвующих в иммунном ответе. При этом состоянии любая инфекция может стать жизнеугрожающей и требует комплексного лечения и постоянного врачебного контроля.
К редким осложнениям относятся поражения сердца, печени, почек, желудка и сосудов.
Профилактика инфекционного мононуклеоза
Принципами профилактики инфицирования вирусом Эпштейна–Барр являются соблюдение правил личной и половой гигиены, использование индивидуальных масок при контакте с лихорадящими по неясным причинам больными, обработанных должным образом маникюрных и педикюрных принадлежностей и медицинского оборудования.
Источники:
- Инфекционные болезни у детей / Под ред. Д. Марри. М.: Практика, 2006. 928 с.
- ВЭБ-инфекция (этиология, патогенез, клиника, диагностика, лечение): учебное пособие / Д.М. Собчак и соавт. – Нижний Новгород: Изд-во НижГМА, 2010. 72 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Герпес
Герпес: причины появления, симптомы, диагностика и способы лечения.
