Хроническое воспаление оболочек мозга
.jpg)
Арахноидит относится к категории серозных воспалений, сопровождающихся замедлением оттока крови и увеличением проницаемости стенок капилляров. В результате такого воспаления жидкая часть крови проникает сквозь стенки в окружающие мягкие ткани и застаивается в них.
Отек вызывает незначительную боль и небольшое увеличение температуры, на функциях воспаленного органа сказывается умеренно.
Наибольшую опасность представляет стойкое значительное разрастание соединительной ткани при игнорировании болезни или отсутствии лечения. Последнее и является причиной сильных нарушений в работе органов.
Механизм заболевания
Арахноидит головного мозга или спинного – серозное воспаление особой структуры, расположенной между твердой верхней оболочкой и глубокой мягкой. Она имеет вид тонкой паутины, за что и получила название паутинная оболочка. Формируется структура соединительной тканью и образует с мягкой оболочкой мозга настолько тесную связь, что их рассматривают в совокупности.
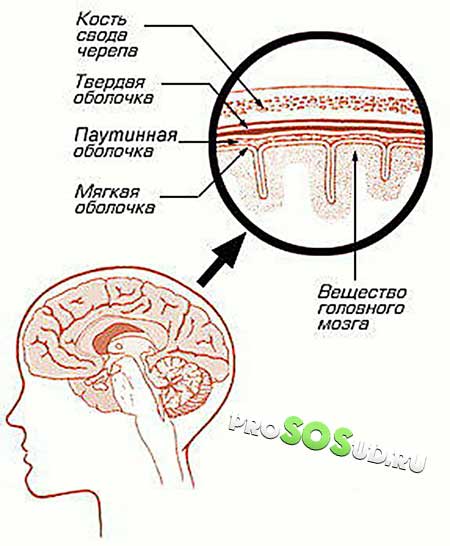
Паутинная оболочка отделяется от мягкой субарахноидальным пространством, содержащим спинномозговую жидкость. Здесь размещаются кровеносные сосуды, питающие структуру.
Благодаря такому строению воспаление паутинной оболочки никогда не бывает локальным и распространяется на всю систему. Инфекция попадает сюда через твердую или мягкую оболочку.
Воспаление при арахноидите выглядит как утолщение и помутнение оболочки. Между сосудами и паутинной структурой образуются спайки, что мешает циркуляции спинномозговой жидкости. Со временем формируются арахноидальные кисты.
Арахноидит вызывает повышение внутричерепного давления, что провоцирует формирование гидроцефалии по двум механизмам:
- недостаточный отток жидкости из желудочков мозга;
- затруднение всасывания спинномозговой жидкости через внешнюю оболочку.
Симптомы недуга
Представляют собой комбинацию признаков общемозгового расстройства с некоторыми симптомами, указывающими на основной участок повреждений.
При любой разновидности арахноидита наличествуют следующие расстройства:
- головная боль – как правило, наиболее интенсивна утром, может сопровождаться рвотой и тошнотой. Может носить локальный характер и появляться при усилиях – натуживании, попытке подпрыгнуть, неудачном движении, при котором под пятками оказывается твердая опора;
- головокружение;
- часто наблюдаются нарушения сна;
- отмечается раздражительность, нарушения работы памяти, общая слабость, беспокойство и прочее.
Так как паутинная оболочка воспаляется вся, то говорить о локализации заболевания нельзя. Под ограниченным арахноидитом подразумевают ярко выраженные грубые нарушения на каком-то участке на фоне общего воспаления.

Расположение очага недуга определяет следующие симптомы:
- конвекситальный арахноидит обеспечивает преобладание признаков раздражения мозга над нарушением функциональности. Выражается это в судорожных приступах, аналогичных эпилептическим;
- при расположении отека преимущественно в затылочной части падает зрение и слух. Наблюдается выпадение поля зрения, при этом состояние глазного дна указывает на неврит зрительного нерва;
- появляется чрезмерная чувствительность к переменам погоды, сопровождающаяся ознобом или обильным потоотделением. Порой наблюдается повышение веса, иногда жажда;
- арахноидит моста мозжечкового угла сопровождается приступообразной болью в затылке, грохочущим шумом в ушах и головокружением. При этом заметно нарушается равновесие;
- при арахноидите затылочной цистерны появляются симптомы повреждения лицевых нервов. Этот вид недуга развивается остро и сопровождается заметным повышением температуры.
Лечение заболевания проводится только после определения очага воспаления и оценки повреждений.
Причины недуга
Воспаление и дальнейшее образование арахноидальной кисты связаны с первичным повреждением, механического свойства или имеющего инфекционную природу. Однако во многих случаях первопричина воспаления и сейчас остается неизвестной.
Главными факторами называют следующие:
- острая или хроническая инфекция – пневмония, воспаление гайморовых пазух, ангина, менингит и прочее;
- хроническая интоксикация – алкогольное отравление, отравление свинцом и так далее;
- травмы – посттравматический церебральный арахноидит нередко является следствием ушибов позвоночника и черепно-мозговых травм, даже закрытых;
- изредка причиной оказываются нарушения в работе эндокринной системы.
Виды заболевания
При диагностике недуга используют несколько методов классификации, связанных с локализацией и течением болезни.
Течение воспаления
В большинстве случаев расстройство не ведет к появлению резких болей или повышению температуры, что затрудняет диагностику и оказывается причиной несвоевременного обращения к врачу. Но бывают и исключения.
.jpg)
- Острое течение – наблюдается, например, при арахноидите большой цистерны, сопровождается рвотой, увеличением температуры и сильной головной болью. Такое воспаление излечивается без последствий.
- Подострое – наблюдаемое чаще всего. При этом сочетаются неярко выраженные симптомы общего расстройства – головокружение, бессонница, слабость, и признаки подавления функциональности определенных участков мозга – нарушения слуха, зрения, равновесия и прочее.
- Хроническое – при игнорировании заболевания воспаление быстро переходит в хроническую стадию. При этом признаки общемозгового расстройства становятся все более устойчивыми, а симптомы, связанные с очагом недуга, постепенно усиливаются.
Локализация арахноидита
Все заболевания такого рода разделяют на две основные группы – церебральный арахноидит, то есть, воспаление паутинной оболочки головного мозга, и спинальный – воспаление оболочки спинного мозга. По локализации болезни головного мозга разделяют на конвекситальный и базальный.
Так как лечение предполагает воздействие в первую очередь на наиболее пораженные участки, то классификация, связанная с участком наибольших повреждений, более подробна.
- Церебральный арахноидит локализуется на основании, на выпуклой поверхности, также в заднечерепной ямке. Симптомы сочетают признаки общего расстройства и связанные с очагом воспаления.
- При конвекситальном арахноидите поражается поверхность больших полушарий и извилины. Так как эти области связаны с моторными и чувствительными функциями, то давление образовавшейся кисты ведет к нарушению чувствительности кожи: либо притуплению, либо к сильному обострению и болезненной реакции на действие холода и тепла. Раздражение на этих участках приводит к возникновению припадков по типу эпилептических.
- Слипчивый церебральный арахноидит диагностируется крайне тяжело. Ввиду отсутствия локализации симптомы наблюдаются только общие, а они присущи множеству заболеваний.
- Оптико-хиазмальный арахноидит относится к воспалениям основания. Наиболее характерным его признаком на фоне симптомов общемозговых является понижение зрения. Недуг развивается медленно, для него характерны поочередное поражение глаз: зрение падает из-за сдавливания зрительного нерва при формировании спаек. В диагностике этой формы недуга очень значимо обследование глазного дна и поля зрения. Есть зависимость степени нарушения с этапами болезни.
- Воспаление паутиной оболочки задней черепной ямки – распространения разновидность болезни. Для острой ее формы характерны увеличение внутричерепного давления, то есть, головная боль, рвота, тошнота. При подостром течении эти симптомы сглаживаются, а на первое место выдвигаются расстройства вестибулярного аппарата и синхронности движений. Пациент теряет равновесие при запрокидывании головы, например. При ходьбе движения ног не синхронизированы с движением и углом наклона торса, что формирует специфическую неровную походку.
Кистозный арахноидит в этой области имеет разные симптомы, что зависит от характера спаек. Если давление не повышается, то болезнь может длиться годами, проявляясь временной потерей синхронизации или постепенно ухудшающимся равновесием.
Худшее последствие арахноидита – тромбирование или резкая непроходимость на поврежденном участке, что может привести к обширным нарушениям циркуляции и ишемии головного мозга.
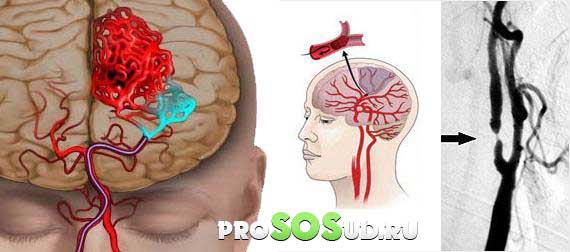
Ишемия головного мозга.
Спинальный арахноидит классифицируют по типу – кистозный, слипчивый и слипчиво-кистозный.
- Слипчивый часто протекает без каких-либо устойчивых признаков. Может быть отмечена межреберная невралгия, ишиас и тому подобное.
- Кистозный арахноидит провоцирует сильные боли в спине обычно с одной стороны, которые затем захватывает и вторую сторону. Движение затруднено.
- Кистозно-слипчивый арахноидит проявляется как потеря чувствительности кожи и затруднения в движениях. Течение болезни очень разнообразно и требует тщательной диагностики.
Диагностика недуга
Даже наиболее выраженные симптомы арахноидита – головокружение, приступы головной боли, сопровождаемые тошнотой и рвотой, зачастую не вызывают у пациентов достаточного беспокойства. Приступы случаются от 1 до 4 раз в месяц, и только самые тяжелые из них длятся достаточно долго, чтобы, наконец, заставить заболевшего обратить на себя внимание.
Так как признаки недуга совпадают с большим количеством других общемозговых расстройств, чтобы поставить верный диагноз необходимо прибегнуть к ряду исследовательских методов. Назначает их врач-невролог.
- Осмотр у офтальмолога – оптико-хиазмальный арахноидит относится к наиболее распространенным видам заболевания. У 50% пациентов с воспалением задней черепной ямки фиксируется застой в области зрительного нерва.
- МРТ – достоверность метода достигает 99%. МРТ позволяет установить степень изменения паутинной оболочки, зафиксировать расположение кисты, а также исключить другие болезни, имеющие сходные симптомы – опухоли, абсцессы.
- Рентгенография – с ее помощью выявляют внутричерепную гипертензию.
- Анализ крови – проводится обязательно, чтобы установить отсутствие или наличие инфекций, иммунодефицитных состояний и прочего. Таким образом определяют первопричину арахноидита.
Только после обследования специалист, и возможно не один, назначает соответствующее лечение. Курс, как правило, требует повторения через 4–5 месяцев.
Лечение
Лечение воспаления мозговой оболочки осуществляется в несколько этапов.
- В первую очередь необходимо устранить первичное заболевание – синусит, менингит. Применяют для этого антибиотики, антигистаминные средства и десенсибилизирующие – димедрол, например, или диазолин.
- На втором этапе назначают рассасывающие средства, помогающие нормализовать внутричерепное давление и улучшить метаболизм мозга. Это могут быть биологические стимуляторы и йодистые препараты – йодид калия. В виде инъекций применяют лидазу и пирогенал.
- Используются противоотечные и мочегонные лекарства – фурасемид, глицерин, препятствующие накоплению жидкости.
- Если наблюдаются судорожные припадки назначают противоэпилептические препараты.
При кистозно-слипчивом арахноидите, если циркуляция спинномозговой жидкости сильно затруднена и консервативное лечение не дает результатов проводят нейрохирургические операции по устранению спаек и кисты.
Арахноидит вполне успешно лечиться и при своевременном обращении к врачу, особенно на стадии острого воспаления исчезает без последствий. В отношении жизни прогноз практически всегда благоприятный. При переходе недуга в хроническое состояние с частыми рецидивами ухудшается трудоспособность, что требует перевода на более легкую работу.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
Воспаление оболочек головного мозга – это серьезное заболевание. Если вовремя не начать лечить данную патологию, возможен летальный исход. Болезнь делится на несколько разновидностей, в зависимости от пораженного участка мозга. В статье подробнее рассмотрим причины и симптомы этого недуга.
Виды недуга
Самыми распространенными заболеваниями, которые относятся к воспалению оболочек головного мозга, считаются энцефалит и менингит. Патологию разделяют на несколько форм: острую, подострую и хроническую. Каждая болезнь имеет индивидуальное проявление и разные методы терапии.
Менингит
Менингит — тяжелое заболевание инфекционного характера, которое поражает головной мозг и вызывает воспаление его оболочек. Недуг может развиваться как самостоятельная болезнь, так и возникнуть в виде осложнения другой инфекции.
Возбудителями болезни могут быть грибки, бактерии и вирусы. Воспалительный процесс врачи разделяют на гнойный и серозный.
При подозрении на это заболевание необходимо срочно обратиться в больницу, ведь вылечить менингит можно только под присмотром врачей. Поскольку болезнь имеет опасные последствия, необходимо начинать лечение, как только появились первые признаки.
Чаще всего этот вид воспаления мозговой оболочки головного мозга встречается у детей, так как иммунная система и ГЭБ у ребенка несовершенны. Основным возбудителем считается бактерия менингококк, относящаяся к роду Neisseria, которая, в свою очередь, разделяется на несколько серологических групп – A, B и C. Самой опасной считается группа А, которая при заражении приводит к развитию тяжелого течения менингита.
Чаще всего инфекция передается воздушно-капельным путем. Самую большую опасность представляют носители с бессимптомным течением заболевания, они активно выделяют инфекцию в окружающую среду.
Самый высокий процент заболеваемости менингококковой инфекцией встречается в странах Африки, хотя болезнь распространена во всех странах мира. Этому способствует теплый климат, позволяющий бактериям активно развиваться. Весной и осенью заболеваемость выше, это связано с ослаблением иммунитета человека после зимы. Чаще остальных менингит развивается у детей и стариков, так как их защитные силы более слабые по отношению к этой инфекции.
Энцефалит
Еще одна патология, для которой характерно воспаление оболочек головного мозга, называется энцефалитом. Он относится к группе заболеваний, вызывающих воспалительные процессы в головном мозге. Энцефалит бывает инфекционным, токсическим и аллергическим. При выявлении заболевания человека немедленно госпитализируют. Всем больным с подтвержденной инфекцией необходим строгий постельный режим и контроль врачей.
Основной причиной энцефалита считаются вирусы – нейроинфекции. Реже заболевание развивается в виде осложнения некоторых инфекций.
Энцефалит бывает:
- вирусный, микробный и риккетсиозный (первичный);
- постэкзантемный, поствакцинальный, бактериальный и паразитарный (вторичный).
Второй тип развивается на фоне других патологий (кори, токсоплазмоза, остеомиелита, гриппа).
Первичный энцефалит чаще всего передается через укусы насекомых. Помимо этого, различают такие патологии, как сифилитический и тифозный энцефалиты.
В зависимости от вида воспаления, болезнь делят на:
- Изолированную. При которой присутствуют симптомы только энцефалита.
- Менингоэнцефалит. Имеются симптомы воспаления мозговой оболочки головного мозга.
По очагу поражения заболевание бывает корковое, подкорковое, стволовое и поражение мозжечка.
Энцефалит может протекать в острой, подострой, рецидивирующей и хронической формах. По степени тяжести болезнь разделяют на:
- средней тяжести;
- тяжелую;
- крайне тяжелую.
Энцефалитом может заразиться любой человек, но чаще всего он встречается у пожилых людей и детей. К категории риска относятся люди, чей иммунитет ослаблен под каким-либо воздействием, например, онкобольные, ВИЧ-инфицированные или после длительного приема стероидов.
Причины
Основными причинами развития менингита считаются бактерии, грибки, спирохеты и вирусы.
Провокаторами энцефалитов могут быть вирусы, микробы, вакцинация, бактерии и паразиты.
Отдельно можно выделить ситуации, при которых причиной развития этого заболевания выступают аллергические и токсические процессы в мозге. Но это достаточно редкие случаи. Самой распространенной причиной энцефалита все же считается инфекционный возбудитель.
Симптомы
Время развития менингококковой инфекции в организме составляет пять-шесть дней, иногда инкубационный период может доходить до десяти дней. Длительность зависит от возбудителя.
Симптомы воспаления оболочек головного мозга при бактериальной форме обычно проявляются неожиданно. Признаки заболевания при вирусном типе заражения могут появиться как внезапно, так и в течении нескольких дней.
Самые распространенные симптомы менингита, встречающиеся у взрослых:
- непрекращающиеся боли в голове;
- одышка, учащенный пульс;
- непереносимость света и звука;
- посинение носогубной зоны;
- высокая температура;
- болезненность мышц и суставов;
- сложно повернуть или опустить шею;
- рвота, слабость, пониженный аппетит.
Признаками у детей являются жар, нервозность, пониженный аппетит, рвота, сыпь, напряженность спинных мышц и конечностей. Малыш плачет, когда его пытаются взять на руки, ребенок долго не может успокоиться.
Энцефалит чаще всего развивается внезапно, при этом самочувствие заболевшего стремительно ухудшается, и проявляются характерные симптомы воспаления оболочки головного мозга. Первые признаки энцефалита:
- Сильная, давящая головная боль, которая распространяется по всей голове.
- Температура поднимается до 38 и выше.
- Слабость.
- Интоксикация.
- Рвота, после которой не наступает улучшения самочувствия.
- Сонливость и заторможенность, может возникать состояние стопора с отсутствием реакции на любые внешние раздражители (яркий свет, громкий звук, пощипывание) или комы.
Диагностика
Подтвердить диагноз помогают следующие процедуры:
Анализы крови и мочи.
Магнитно-резонансная томография.
Компьютерная томография.
Проводится исследование мозговой жидкости, при этом выявляется стадия болезни, выявляется ее форма и причина.
Лечение воспалений оболочек головного мозга всегда разрабатывается для каждого больного индивидуально и зависит от вида инфекции, причин возникновения и формы протекания.
Терапия
Лечение менингита и энцефалита проводится только в стационаре и основывается на трех направлениях:
- устранение причины заболевания;
- применение лекарственных препаратов для остановки процесса повреждения и воспаления мозга;
- устранение отдельных симптомов.
Осложнения
При отсутствии необходимого лечения воспалительных процессов головного мозга могут развиться следующие патологии:
- Паралич.
- Нарушение зрения.
- Появление эпилептических приступов.
- Развивается почечная и печеночная недостаточность.
- Нарушение функций опорно-двигательного аппарата.
- Косоглазие.
- Нарушение памяти и слуха.
- Ухудшается работа сердечно мышцы.
Основным осложнением при воспалениях мозга считается смерть больного. Она наступает в том случае, если больному не оказывают лечения в течение пяти-восьми дней после того, как началось заболевание.
Профилактика
Основной мерой профилактики против менингита считается вакцинация. Прививка не является обязательной. Ее можно сделать по желанию. Также рекомендуется избегать контакта с людьми, у которых проявляются симптомы менингита.
Также вакцинация проводится и против энцефалита. Чтобы не допустить чрезмерного распространения инфекции, прививки делают людям, проживающим или работающим в зонах возможного заражения. Обычно вакцинация против энцефалита состоит из трех прививок и дает иммунитет на три года. Профилактические меры против энцефалита вторичного типа предполагает своевременную диагностику и правильно подобранное лечение инфекционных заболеваний.
Воспаление оболочки спинного мозга
Миелит – опасное заболевание спинного мозга, которое влечет за собой серьезные последствия, оказывающие влияние на всю жизнь человека, перенесшего эту болезнь. Только своевременное выявление патологии и правильное лечение позволяют избавиться от всех симптомов и проявлений. Патология развивается очень быстро. Важно исключить самолечение и вовремя обратиться к опытным врачам.
Миелит бывает первичным и вторичным. В первом случае изначально поражается серое и белое вещество спинного мозга. Во втором случае воспаление является следствием других недугов. Зачастую возбудителями миелита выступают вирусы и бактерии.
У онкобольных, проходящих курс лучевой терапии, зачастую развивается лучевой миелит. Он проявляется через полгода год после окончания лечения основного заболевания. Врачи и пациенты чаще всего готовы к такому осложнению, поэтому терапия воспалившегося спинного мозга начинается вовремя и дает положительный результат.
Еще одним фактором развития миелита может служить сильное переохлаждение. При низких температурах иммунитет человека снижается, поэтому в этот момент в спинной мозг могут проникать бактерии и вирусы и активно размножаться.
Болезнь развивается стремительно, симптомы проявляются по нарастающей. Среди основных признаков можно выделить следующие:
- повышение температуры;
- озноб;
- головокружение;
- слабость в мышцах;
- боли в спинном отделе.
Признаки, появляющиеся в начале заболевания, характерны для многих патологий, чуть позже начинают появляться миелитные симптомы. Определить диагноз под силу только квалифицированным медицинским работникам.
Известно несколько форм миелита, они зависят от местоположения воспаления и степени поражения мозга. У каждого вида патологии свои симптомы и признаки. Болезненные ощущения могут возникать в разных частях спины. Не менее важна и стадия развития болезни. На начальном этапе это могут быть боли в спинном отделе и во время поднятия головы и шеи, через два-три дня после этого у больного может возникнуть паралич.
Какие еще бывают воспаления

Воспалительный процесс в головном мозге имеет, как правило, достаточно острое течение и множество последствий. Воспаление паутинной оболочки головного мозга (арахноидит) – одна из разновидностей заболеваний этой группы. Арахноидит относится к серозным воспалительным процессам, при котором нарушается циркуляция крови и слабеют стенки капилляров. Из-за этих патологических процессов лимфа начинает просачиваться в мягкие ткани и застаиваться там. Со временем развивается отек, увеличивается температура и возникают симптомы, схожие с менингитом.
Заключение
Воспаление оболочек спинного и головного мозга – это опасные заболевания, имеющие серьезные последствия. Но у каждого заболевшего есть шанс на выздоровление, и он зависит от того, насколько быстро пациент обратится к врачу. Ведь диагностика и лечение этих патологий проводятся только в стационаре.
Источник
