Инфекционное воспаление костного мозга

К числу болезней с осложненным течением относится воспаление костного мозга. При данном заболевании происходит поражение костей. Оно встречается в 6,65% случаев у пациентов с патологиями опорно-двигательного аппарата. Существует несколько видов остеомиелита, которые отличаются друг от друга клинической картиной и методом лечения.
Причины воспаления костного мозга

Затяжные депрессии и постоянные стрессы могут спровоцировать развитие воспалительного процесса в костном мозге
Привести к развитию патологии может заражение инфекционными возбудителями. Чаще всего в этом процессе участвуют стрептококки. Также провоцируют заболевание кишечные палочки, грибки, микобактерии и риккетсии. Любой из этих микроорганизмов вызывает воспаление, которое поражает структуру костей.
В международной классификации болезней воспаление костной ткани можно найти под кодом M86.
Привести к развитию воспалительного процесса могут следующие неблагоприятные факторы:
- Сбои в работе иммунной системы;
- Инфекционные патологии скрытого течения;
- Аллергия;
- Дефицит питательных компонентов из-за длительного отказа от пищи;
- Подверженность серьезным физическим нагрузкам;
- Патологии нервной системы и периферических сосудов;
- Зависимость от наркотических веществ;
- Авитаминоз;
- Перепады температурных режимов.
Воспаление провоцируется заболеваниями, которые отрицательно отражаются на работе иммунной системы. В результате этого ее функция угнетается. К такому исходу приводит СПИД, сахарный диабет, почечная и печеночная недостаточность, а также пересадка органов.
Кость коленного сустава или другой части тела человека поражается по причине получения механического повреждения, ожога, простудного заболевания или обморожения. В качестве провоцирующего фактора выступают стрессы и затяжные депрессии.
Классификация
Специалисты выделяют несколько форм воспаления костного мозга. Заболевание классифицируется по характеру течения патологического процесса. Выделяют следующие виды:
- Острый. Симптоматика болезни характеризуется стремительным течением. У пациента возникает яркая реакция воспалительного типа, которая сопровождается интоксикацией всего организма;
- Хронический. В эту форму перетекает острое воспаление. О развитии хронического остеомиелита говорит образование некрозных зон и свищей в костях.
Выделяют и другие виды воспалительного процесса в костном мозге, которые отличаются механизмом появления патологии. Болезнь может быть таких форм:
- Первичная. Это гематогенный или эндогенный тип остеомиелита. Патология вызывается гноеродными возбудителями. Они оказываются в кости, проникая в нее через кровь из очага поражения. Чаще всего это фурункулы, инфицированные ранки, синуситы, абсцессы или отиты. Больше всего подвержены первичной форме остеомиелита дети и подростки;
- Вторичная. Заболевание еще называют посттравматическим или экзогенным. Оно приводит к повреждению костных тканей. Причинами патологии являются хирургические вмешательства, пулевые ранения и переломы;
- Контактно-компрессионная. Еще одна форма остеомиелита, которая вызывается гнойной инфекцией, поразившей соседние участки. Это могут быть панариции, глубокие свищи или пролежни.
Только специалист может правильно определить форму патологии, от которой страдает пациент. После тщательной диагностики он подберет больному адекватное лечение, способствующее улучшению его общего состояния здоровья.
Симптоматика

Симптоматика воспаления костного мозга сопровождается сильными головными болями и возможной потерей сознания
Асептическое воспаление, из-за которого происходит поражение костного мозга, характеризуется соответствующей симптоматикой. Выраженность клинических признаков зависит от вида патологии и сложности ее течения.
Болезнь начинается с появления гнойного образования. Обычно пациенты обнаруживают его спустя 2-3 дня. К этому моменту возникает отечность тканей и явная припухлость. Пациент ощущает боль в момент прощупывания сустава.
Кожа, которая покрывает место, где локализуется инфекция, краснеет. Под пальцами прощупывается полость с гнойным содержимым. При остром течении остеомиелита клинические признаки сохраняются в течение 3 недель. В это время пациента тревожат следующие симптомы недомогания:
- Болевой синдром в месте инфицирования;
- Увеличение местной и общей температуры тела;
- Осложнения на внутренние органы;
- Головные боли;
- Потеря сознания;
- Повышенная потливость.
Больные начинают жаловаться на сильные боли ноющего характера в области пораженного позвонка. При помощи анальгетиков им не удается справиться с приступом. Боль начинает усиливаться в момент совершения движения. В состоянии покоя она не утихает.
Сложнее всего больным переносить симптомы спинномозгового расстройства неврологического характера. Появившийся в пораженной зоне абсцесс начинает давить на нервные окончания. Воспаление данных элементов отрицательно сказывается на функционировании внутренних органов. Без адекватного лечения ситуация продолжит ухудшаться, из-за чего человек может умереть.
Осложнения без лечения
Отсутствие лечения приводит к прогрессированию воспалительного процесса в костном мозге. В итоге у человека развиваются осложнения, нарушающие работу внутренних систем.
Без адекватной терапии остеомиелит приводит к следующим осложнениям:
- Абсцессы, которые сопровождаются гнойными скоплениями за пределами костной ткани;
- Артриты, которые приводят к выделению гноя в очаге воспаления и за его пределами;
- Остановка роста костной ткани и ее деформация (осложнение встречается у детей и подростков);
- Самопроизвольные переломы из-за низкой прочности костей;
- Полное обездвиживание суставов;
- Нарушенная подвижность из-за повреждения мышц;
- Появление злокачественных новообразований;
- Заражение системы кроветворения;
- Острые воспалительные процессы в почках;
- Анемия, вызванная продолжительным течением воспаления.
Каждое из осложнений требует дополнительной терапии, которая направлена на устранение патологического процесса.
Диагностика и нормы
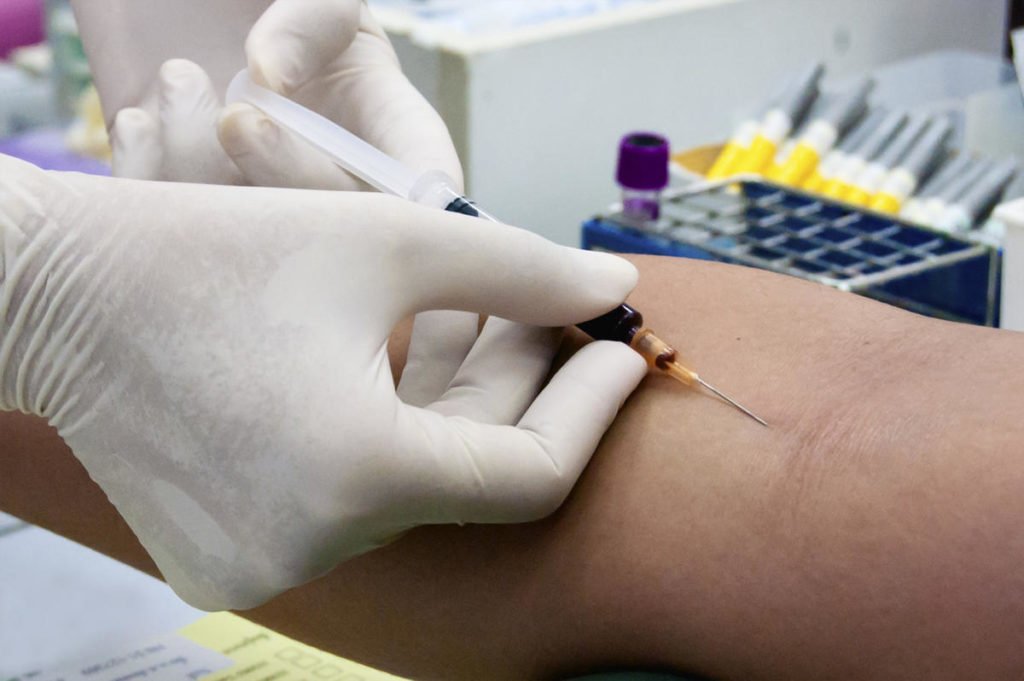
Общий анализ крови обязателен для данного вида заболевания
Ни один специалист не может поставить правильный диагноз пациенту без проведения полноценного обследования. Медицинский осмотр позволяет определить очаг поражения. Точную информацию о состоянии больного дают результаты лабораторных и инструментальных методов диагностики.
При подозрении на воспаление в костных тканях требуется проведение следующих диагностических мероприятий:
- Общий анализ крови. С его помощью определяется наличие воспаления костного мозга. У здорового человека количество лейкоцитов не превышает отметки в 4-9, нейтрофилы находятся на уровне 2-5, а СОЭ – 5-10. Превышение данных показателей говорит о патологии;
- Биохимический анализ крови. На воспаление указывает уровень белка менее 60, реактивного белка больше 5, а альбуминов меньше 30;
- Общий анализ мочи. Основным признаком патологии является увеличенное количество эритроцитов, превышающее отметку в 10. Лейкоциты при этом достигают 7 и более единиц. Также в анализе будут присутствовать цилиндры.
Дополнительно проводится инструментальная диагностика, в которую включены:
- Ультразвуковое исследование (УЗИ);
- Рентгенография;
- Инфракрасное сканирование;
- Компьютерная томография (КТ).
В ходе постановки диагноза учитываются не только результаты анализов, но и текущее состояние пациента.
В обязательном порядке проводится дифференциальная диагностика. С ее помощью можно отличить воспаление от аллергического артрита, сильного ушиба, межмышечной флегмоны, костных опухолей, остеохондроза, сифилиса, гематомы с нагноениями, ревматизма и прочими патологиями с похожей симптоматикой
.
Виды лечения
Воспаление костного мозга в отделах позвоночника проводится строго в медицинском учреждении. Только под контролем специалиста можно рассчитывать на достижение выздоровления. Больным в зависимости от тяжести течения остеомиелита назначается медикаментозная или радикальная терапия. Лечение подбирается в соответствии с индивидуальными особенностями организма человека.
Медикаментозное
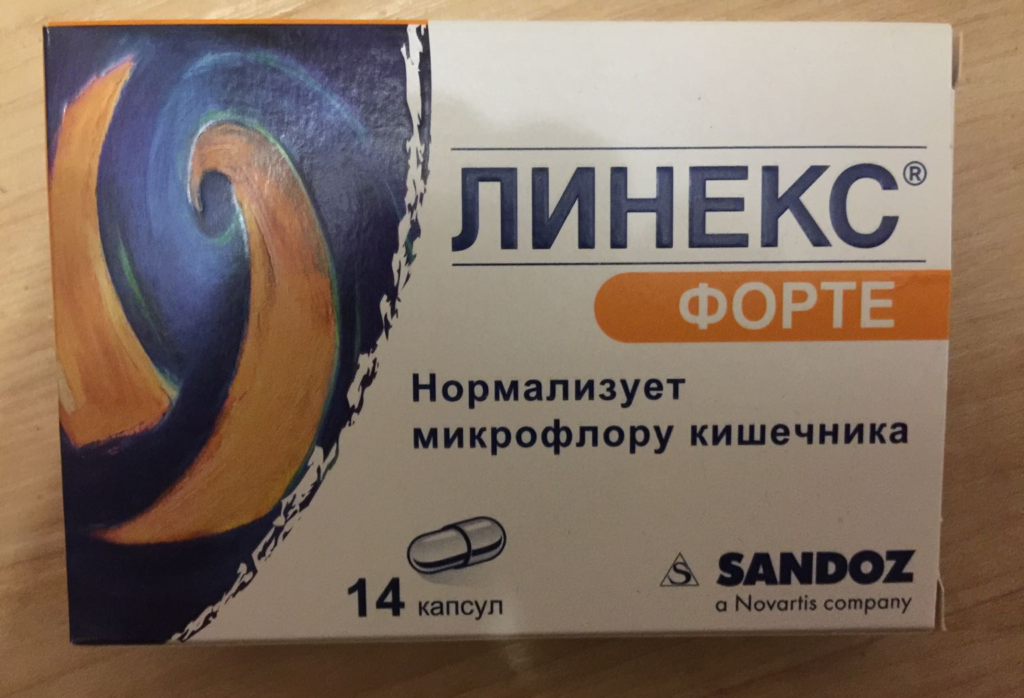
Взрослым внутрь по 2 капсулы 3 раза в день, запивая небольшим количеством жидкости; грудным детям и детям до 2 лет – по 1 капсуле 3 раза в сутки; детям от 2 до 12 лет – по 1-2 капсулы 3 раза в сутки вместе с чаем
Костную ткань, которая воспаляется, медики предлагают лечить медикаментозно. На выбор схемы терапии влияют результаты пройденных пациентом анализов. При остеомиелите принято назначать следующие препараты:
- Медикаменты для устранения гемодинамических и электролитных сбоев («Альбумин», «Плазма»);
- Препараты для выведения из организма токсических веществ («Нормо Соль», хлорид натрия);
- Антибиотики широкого спектра действия («Мефоксин», Гентамицин»);
- Иммуномодуляторы («Тимоген», «Амиксин»).
Медикаментозная терапия направлена на подавление активности возбудителя воспалительного процесса и повышение защитных сил организма больного. Во время приема антибиотика пациенту назначается препарат, который позволяет защитить микрофлору кишечника от отрицательного влияния сильнодействующих медикаментов. В таком случае принято давать «Бифиформ» или «Линекс».
Хирургическое вмешательство
Оперативное вмешательство должно быть назначено при наличии у пациента соответствующих показаний. Решение о необходимости проведения радикальной терапии с целью устранения воспаления костного мозга принимает лечащий врач.
Выделяют несколько видов хирургического вмешательства, направленных на устранение очага поражения в костной ткани:
- Операция в сопровождении с первичной обработкой пораженного места. В данном случае проводится удаление воспаленной ткани;
- Остеоперфорация. Лечение предусматривает процедуру дренирования очага поражения. Данная операция показана пациентам, у которых диагностировано острое течение остеомиелита. Дополнительно проводится терапия антибиотиками и обработка пораженного места антисептиками;
- Радикальное хирургическое лечение. Терапия показана больным, которые страдают от хронической формы воспаления костного мозга.
В отдельных случаях медики назначают больным восстановительную операцию.
В качестве вспомогательных мер пациентам предлагается посещение физиотерапевтических процедур. ЛФК (лечебная физкультура) благоприятно сказывается на улучшении функционирования пораженного болезнью опорно-двигательного аппарата и состояние мышц. К гимнастике можно приступать после снижения интенсивности болевого синдрома. Обязательно нужно получить перед этим разрешение на ЛФК у своего лечащего врача.
Физиотерапевтическое лечение рекомендуется сочетать с правильным питанием. Сбалансированная диета позволяет насытить организм ценными микроэлементами, которые положительно сказываются на костной ткани.
Народные средства
Нередко пациенты пытаются справиться с воспалением костного мозга при помощи средств, которые предложены народной медициной.
Нельзя рассматривать народную терапию как основной способ борьбы с патологией костной ткани. Ее применяют исключительно в качестве вспомогательного лечения только после получения на это разрешения со стороны лечащего врача.
Действие народной терапии при воспалении костного мозга направлено на улучшение общего состояния пациента, устранения приступов лихорадки, укрепления иммунной системы и снижения болевого синдрома.
Алоэ
Лекарственное растение отличается выраженным регенерирующим действием. Именно из-за этого действия народная медицина рекомендует использовать алоэ при воспалении костных тканей.
В чистую посудину необходимо положить сырье, после чего обдать его горячей водой. Обработанными руками требуется выжать из растения сок, процедить его через стерильный кусок марли. Готовым продуктом на основе алоэ необходимо смазывать пораженные места рядом с очагами поражения около 4 раз в день.
Грецкий орех

Большинство орехов, в том числе и грецкий, являются источником кальция, фосфора и калия – питательных веществ, необходимых для прочности и здоровья костей
Перегородки грецких орехов (200 г) необходимо залить 0,5 л самогона или качественной водки. Средство нужно настаивать в течение 14 суток. Лучше всего держать состав в темном прохладном месте.
Готовую настойку следует принимать по 15 мл 3 раза в день. Терапию продолжают до тех пор, пока не наступит заметное улучшение состояния здоровья больного.
Береста
Для приготовления рецепта потребуется вещество, которое находится в корнях березы. С их помощью можно бороться с токсинами и болевым синдромом. Корни дерева следует хорошо промыть и той частью, из которой выделяется целебная жидкость, приложить к месту поражения. Таким способом можно лечить даже маленьких детей, так как он не имеет серьезных противопоказаний.
Сирень
Цветки и почки сирены нужно залить водкой в соотношении 1:2. Банку требуется плотно закрыть и поставить в темное место сроком на 2 недели. После полученный состав нужно процедить через марлю. Готовую настойку используют в процессе наложения лечебных компрессов на больные места с целью купирования болей.
Барбарис
Для приготовления народного средства понадобится корень барбариса. Его промывают и измельчают. Далее требуется поместить сырье в чистую кастрюлю и залить холодной водой. Средство необходимо кипятить на огне в течение 30 минут. После его настаивают на протяжении 6-8 часов.
Готовый отвар рекомендуется пить по 10 мл перед приемом пищи в течение 3 месяцев. Разрешается хранить лекарство в холодильнике не дольше 5 суток.
Тысячелистник

Народная медицина утверждает, что полезные свойства тысячелистника таковы, что он может избавить человека от болезней вообще, даже если болезни мучили его годы
1 ст. л. травы тысячелистника необходимо тщательно измельчить и залить 200 мл воды, доведенной до кипения. Народное средство нужно накрыть крышкой и настаивать в течение получаса. Далее лекарство на основе натурального сырья процеживают и дают больному около 4 раз в день. Курс такого лечения необходимо продолжать в течение 7 суток. После обязательно нужно сделать недельный перерыв.
Еще одним эффективным вспомогательным методом является наложение на пораженные области компрессы с линиментом Вишневского. Аптечная мазь хорошо справляется с нагноениями, поэтому такая терапия при воспалении костного мозга является целесообразной. Терапию можно продолжать на протяжении 10 суток. Процедуру выполняют перед сном. Утром остатки средства нужно смыть теплой водой.
Прогноз
Врачи не всегда могут правильно спрогнозировать исход лечения воспаления костного мозга. Прогноз будет зависеть от степени развития патологического процесса, возраста пациента, наличия сопутствующих заболеваний и своевременности проведения терапии.
Пациент имеет возможность справиться с воспалением костного мозга, которое характеризуется хроническим течением. Чем раньше он приступит к терапии, тем выше его шансы на благоприятный прогноз. При застарелых формах заболевания могут быть проблемы с достижением ремиссии. Все потому, что пораженные места во время прогрессирования патологии деформируются. Не исключается появление дистрофии костей.
Источник
Остеомиелит – это глубокое гнойно-инфекционное воспаление костной ткани с поражением костного мозга, некрозом структур и высоким риском осложнений для всего организма. Наиболее часто поражает кости челюстно-лицевой зоны. Лечением остеомиелита занимаются стоматолог-терапевт, стоматолог-хирург, а также челюстно-лицевой и пластический хирурги.
Общие сведения
Глубокое воспаление костных тканей нарушает процессы трофики в зоне поражения и активизирует деятельность лейкоцитов. Продукты распада начинают разлагать кость с формированием гнойной полости, которая со временем может сильно разрастаться, повышая хрупкость кости и провоцируя появление деформаций.
Если лечение проводят некачественно или не до конца, после адаптации инфекционных возбудителей к препаратам появляются дополнительные мутантные штаммы, которые размывают симптомокомплекс болезни и ослабляют реакцию организма на медикаменты. Со временем это может стать причиной иммунодефицитных состояний и хронизации процесса.
Справка! Анатомически челюстные кости имеют максимально близкий контакт с потенциальным источником инфекции – кариозными зубами и патогенной микрофлорой ротовой полости. Достаточно небольшого повреждения, чтобы бактерии получили доступ к костной ткани и инициировали ее воспаление. Это объясняет высокий процент поражения остеомиелитом челюстно-лицевой области скелета.
Классификация
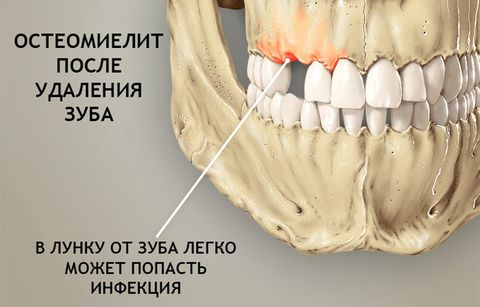
В зависимости от источника поражения, локализации очага воспаления, механизма развития и специфики течения болезни система МКБ 10 выделяет несколько систематических групп.
По источнику заражения:
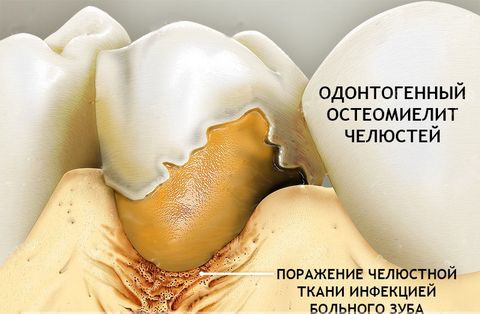
- Одонтогенный остеомиелит – следствие различных зубных инфекций. Согласно статистике, в 80% случаев остеомиелит челюсти возникает на фоне запущенных случаев глубокого кариеса, пульпита и периодонтита. При этом заболевание диагностируют как у взрослых людей (в возрасте 20–40 лет), так и у малышей первых лет жизни.
- Травматический и послеоперационный – бактерии и вирусы поражают костные ткани через открытый доступ при переломах, ранах или операциях по удалению зуба, вскрытию абсцесса и т.п.
- Гематогенный и лимфогенный – развивается на фоне общих инфекционных процессов при ослаблении иммунной системы. Часто диагностируется у маленьких детей или после неудачного переливания крови.
- Постлучевой – развивается как осложнение лучевой терапии раковых заболеваний челюсти. Ослабление местного иммунитета приводит к активизации патогенной микрофлоры и развитию гнойно-некротических процессов.
Важно! При остеомиелите костные ткани медленно разрушаются, становятся тонкими и хрупкими. Если вовремя не оказать необходимую помощь, развивается патологическая ломкость костей.
По охвату пораженной площади различают:
- ограниченный остеомиелит – с поражением костной ткани в области 1–2 зуба (характерно для одонтогенных процессов);
- диффузный – с поражением всей челюсти или значительной ее части (при гематогенных процессах, а также генерализованных формах пародонтоза).
Очаг воспаления может быть сконцентрирован в пределах верхней или нижней челюсти. С учетом специфики строения, последний вариант встречается чаще (60-70% случаев), в то время как первый имеет более серьезные признаки осложнения.
По течению заболевания и силе проявления симптомов выделяют 3 последовательные формы, которые могут сменять друг друга по мере развития патологического процесса:
- Острая форма – проявляется внезапно с ярко выраженным комплексом симптомов воспаления с температурой до 40 С, отеком, гиперемией, нагноением тканей и образованием абсцессов. Возникает как ответная реакция на проникновение в организм болезнетворных микроорганизмов.
- Подострая форма – имеет менее яркий симптомокомплекс. Часто возникает при ослаблении признаков воспаления в ответ на прорывание абсцессов и образование свищей.
- Хроническая форма – не имеет ярко выраженных симптомов, но является причиной наиболее тяжелых осложнений. Возникает при недолеченном воспалении с остаточным инфекционным процессом после вскрытия абсцессов. Проявляется некрозом, потерей чувствительности мягких тканей, лимфаденитом, множественными свищами. Дополнительную неприятность доставляют периодические обострения заболевания с образованием новых абсцессов. Требует регулярного контроля со стороны врача-стоматолога даже в период ремиссии.
Течение болезни во многом зависит от скорости постановки диагноза, времени начала лечения, причин болезни, состояния иммунной системы и наличия хронических патологий.
Причины остеомиелита
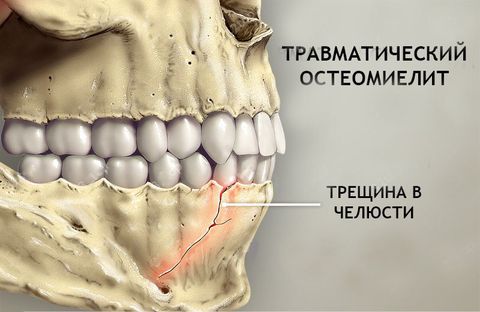
Воспаление костной ткани носит инфекционный характер. Основные факторы его развития:
- различные стоматологические инфекции (одонтогенные причины) – кариозный пульпит, перикоронит, пародонтит/пародонтоз, кисты зуба, абсцессы;
- болезни ЛОР-органов – ринит, гайморит, скарлатина, ангина, отит и т.п.;
- любые другие инфекции на фоне общего нарушения работы иммунной системы – при наличии сахарного диабета, ревматических заболеваний, иммунодефицитных состояний, а также при сбоях в работе печени и почек;
- травмы, операции удаления зубов, неудачное эндодонтическое лечение;
- болезни и дисфункции височно-нижнечелюстного сустава.
Возбудителями инфекционного процесса могут выступать золотистый стафилококк, некоторые стрептококки и грамотрицательные бактерии, синегнойная и кишечная палочки, клебсиелла и др. Инфекция особо опасна для новорожденных детей, чей иммунитет еще не сформирован, и любое инфекционное заболевание развивается в ускоренном темпе с ярко выраженной симптоматикой.
Симптомы
Набор признаков остеомиелита имеет много общего с другими стоматологическими болезнями, поэтому точный диагноз способен вынести только дипломированный специалист. Список возможных проявлений:
- общее недомогание – слабость, усталость, нарушение сна, потеря аппетита;
- головная боль;
- ощущение обложенности языка;
- острая пульсирующая боль в области очага поражения;
- повышение температуры до 38–40 С, озноб;
- отечность и гиперемия мягких тканей в области десен, неба, щек;
- ассиметрия лица;
- нагноение костной ткани с образованием абсцессов, свищей, секвестров (участков отмерших тканей);
- плохой запах изо рта;
- патологическая подвижность зубов в области поражения;
- набухание и болезненность регионарных лимфатических узлов.
На заметку! При остеомиелите верхней челюсти симптомы распространяются на верхнюю часть лица – отек может охватывать глазничную область (флегмона глазницы), проявляться на небе, переходить на верхние дыхательные пути. Диффузная форма острого остеомиелита нижней челюсти может спровоцировать затруднения с открыванием рта, глотанием пищи, дыханием. Это связано с распространением гнойно-инфекционного процесса на прилегающие структуры.
Диагностика
Основные методы диагностики – внешний визуальный осмотр с опросом пациента, а также рентгенография и анализ крови для выявления скрытых структур и причин патологии. Дополнительно может потребоваться анализ на бакпосев гнойного содержимого.
Справка! Рентгенография позволяет установить размеры и форму очага воспаления, особенности анатомического строения челюсти, выявить пороки ее развития. На рентгене кость, пораженная остеомиелитом, становится более прозрачной (хроническая форма), темной (начальные признаки воспаления) или демонстрирует явные пустые полости и признаки деформации (при запущенной хронической форме).
Остеомиелит челюсти обязательно дифференцируют со следующими схожими заболеваниями:
- гнойный периостит;
- острый периодонтит;
- кисты челюсти;
- туберкулез;
- сифилис;
- актиномикоз;
- опухоли.
Лечение
Назначают комплексное лечение с применением хирургических и консервативных методов. Устраняют причину остеомиелита и симптомы воспаления, чистят очаг нагноения, удаляют некротические участки. Последующая медицинская помощь связана со стимуляцией работы иммунной системы, регенерацией тканей и восстановлением нормальной структуры челюсти после приобретенных дефектов.
Хирургическое лечение:
- вскрывают абсцессы, расширяют свищи для улучшения оттока гноя;
- проводят секвестрэктомию – через внутриротовой разрез удаляют омертвевшвие секвестры;
- очищают ткани в области очага воспаления до состояния здоровой кости и заполняют пустое пространство биосинтетическими остеотропными препаратами;
- ушивают открытую рану и ставят дренаж.
Одновременно с зачисткой очага воспаления могут удалять источник инфекции – пораженные зубы. Как правило, такие структуры уже не в состоянии выполнять возложенную на них жевательную функцию.
Медикаментозная терапия:
- антибиотики;
- противовоспалительные средства (НПВС);
- иммуностимулирующие и иммуномодулирующие препараты;
- укрепляющие средства – витамины, минералы.
Методы физиотерапии:
- электрофорез;
- УВЧ-терапия;
- лазерная терапия;
- магнитотерапия;
- ультразвук.
Основные задачи физиотерапии – снизить интенсивность воспалительных процессов, убрать болевой синдром, усилить бактерицидное действие медикаментов, улучшить питание тканей, запустить регенеративные процессы.
На заметку! В тяжелых случаях для лечения остеомиелита используют методы гемосорбции и гипербарической оксигенации. В первом случае кровь очищают от токсинов, пропуская ее через сорбенты, во втором – с помощью барокамеры повышают уровень кислорода в крови, предотвращая тем самым септических шок и замедляя процесс некротизации тканей.
На начальной стадии острой формы заболевания, если воспалительный процесс длится недолго и не имеет ярко выраженного гнойного абсцесса, хирургического вмешательства можно избежать. В этом случае назначают интенсивное консервативное лечение в условия стационара.
Основной комплекс действий в остальных случаях:
- обрабатывают гнойно-воспалительный очаг – вскрывают абсцесс, удаляют инфицированный зуб, обрабатывают полости, ставят дренажи, чистят свищи и секвестры;
- закрепляют положение твердых структур – шинируют подвижные зубы, фиксируют переломы челюсти;
- проводят терапию лекарственными препаратами;
- после острой фазы воспаления дополнительно назначают физиопроцедуры.
Прогноз и профилактика
При своевременной диагностике и выполнении всех предписаний остеомиелит хорошо подается лечению. В противном случае возникает риск следующих осложнений:
- флегмоны, абсцессы, аденофлегмоны – если область поражения достигает глазницы возникает риск частичной или полной потери зрения;
- тяжелые формы синуситов с поражением гайморовых и даже лобных пазух;
- тромбофлебиты и тромбозы крупных лицевых сосудов;
- распространение инфекционного процесса на головной мозг – менингиты, абсцессы мозга;
- инфекционные поражения легких (пневмонии, плевриты), печени, селезенки.
Частым следствием перенесенного остеомиелита челюсти становятся серьезные косметические дефекты с нарушением функциональности челюстно-лицевого аппарата. Для полного восстановления пациенту могут потребоваться услуги челюстно-лицевого и пластического хирурга. Чтобы избежать неблагоприятного сценария, тщательно следите за своим здоровьем и четко придерживайтесь профилактических мер:
- Своевременно лечите любые инфекционно-воспалительные процессы – вне зависимости от того, кариес это или пиелонефрит.
- Соблюдайте правила личной гигиены – старайтесь чистить зубы не менее 2 раз в день, пользуйтесь ополаскивателями. Не забывайте об общей гигиене – чаще мойте руки, меняйте белье, делайте влажную уборку в доме.
- Укрепляйте иммунную систему – хорошо питайтесь, закаляйте организм, больше двигайтесь.
- Избегайте травм челюстно-лицевой зоны и внимательно относитесь к их лечению, если этого не удалось избежать.
Помните, что остеомиелит – это крайняя стадия невнимательного отношения к своему здоровью. Это болезнь запущенного организма со слабой иммунной системой и недостатком питания.
Источник
