Ишиас воспаление седалищного нерва фото

СОДЕРЖАНИЕ
- Общая информация
- Причины
- Виды
- Симптомы
- Диагностика
- Лечение
- Медикаментозное лечение
- Немедикаментозное лечение
- Осложнения
- Профилактика
- Лечение в клинике «Энергия здоровья»
- Преимущества клиники
Защемление седалищного нерва – это специфический комплекс симптомов, связанных с его сдавлением на том или ином уровне. Заболевание сопровождается выраженным болевым синдромом, а в некоторых случаях легким нарушением функции тазовых органов.
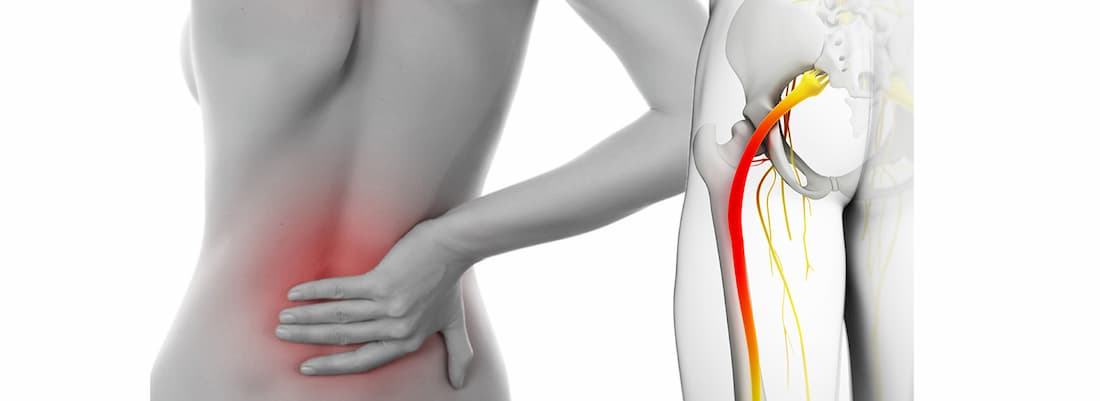
Общая информация
Седалищный нерв является самым крупным в организме. Он образован ветвями спинномозговых корешков, выходящих из позвоночника на уровне 4-5 поясничного и 1-3 крестцовых позвонков. Нерв проходит через грушевидное отверстие в ягодичных мышцах и спускается по задней поверхности ягодицы и бедра до колена.
Чаще всего защемление происходит на уровне поясничного отдела позвоночника, особенно подверженному образованию грыж из-за высокой нагрузки при ходьбе и сидении. Чуть реже встречается сдавление в области грушевидного отверстия, развивающееся на фоне резкого мышечного спазма.
Записаться на прием
Причины
В список причин защемления седалищного нерва входит:
- остеохондроз поясничного и крестцового отдела позвоночника, протрузия и грыжа межпозвонковых дисков; в результате происходит сужение позвоночного канала и сдавление корешков, формирующих нерв;
- травмы позвоночника;
- нарушения осанки, сколиоз поясничного отдела позвоночника;
- заболевания тазобедренного сустава, особенно артроз;
- миофасциальный болевой синдром: резкий спазм мышцы, связанный с сильной болью, например, при ушибе или неудачной инъекции;
- длительная чрезмерная нагрузка на мышцы таза (например, нахождение в неудобной позе);
- воспалительные заболевания органов малого таза, сопровождающиеся рефлекторным спазмом мышечных волокон;
- переохлаждение;
- объемные образования в области седалищного нерва: доброкачественные и злокачественные опухоли, абсцессы;
- беременность: ущемление возникает на фоне давления увеличенной матки на расположенные рядом структуры.
Риск развития защемления существенно повышается:
- на фоне избыточной массы тела;
- при недостаточном поступлении минералов с пищей;
- при острых или хронических интоксикациях (соли тяжелых металлов, алкоголь, наркотики);
- при опоясывающем герпесе, который локализуется в области седалищного нерва.
Виды
В зависимости от происхождения, выделяют два вида защемления седалищного нерва:
- первичное: связано с пережатием нервного ствола спазмированной мышцей;
- вторичное: связано с патологией позвоночного столба, тазобедренных суставов, а также возникающее на фоне беременности, заболеваний органов малого таза.
Симптомы
Основным признаком защемления седалищного нерва является боль. Она начинается в области ягодиц и распространяется по задней поверхности бедра вплоть до колена и голеностопного сустава. В зависимости от места и степени защемления, ощущения могут быть резкими и внезапными или ноющими, не стихающими в течение длительного времени.
Если защемление произошло в области позвоночного столба или тазобедренного сустава, боль носит ноющий характер и усиливается при ходьбе, сидении на корточках, сведении ног вместе.
При защемлении в грушевидном отверстии, человек отмечает:
- тупые боли по всей поверхности бедра;
- ощущение зябкости или жжения кожи в пораженной области;
- снижение чувствительности по задней стороне бедра и в области ахиллова сухожилия;
- потливость ступней, ощущение жара в пальцах ног.
Если вместе с нервом пережимается одна из крупных артерий, проходящих в этой области, у пациента появляется симптом перемежающейся хромоты. При длительной ходьбе возникает боль в ноге, сопровождающаяся онемением пальцев и бледностью кожи в этой области. Ощущения проходят самостоятельно на фоне отдыха. Нередко развивается легкая дисфункция тазовых органов, в частности, пауза перед началом мочеиспускания.
Симптоматика усиливается при ходьбе, а также в сидячем положении.
Диагностика
Диагностика защемления седалищного нерва требует всестороннего обследования пациента. Врачу нужно определить не только факт сдавления нервных волокон, но и уровень, на котором оно произошло. Для этого используется:
- опрос пациента, в ходе которого он рассказывает о своих жалобах; особое внимание уделяется характеру боли, ее интенсивности, дополнительным ощущениям при приступе;
- сбор анамнеза: уточняется время начала заболевания, наличие хронических патологий, травм в прошлом и т.п.;
- осмотр: оценка качества рефлексов, состояния позвоночника, определение зон наибольшей болезненности и т.п.;
- рентген, КТ или МРТ поясничного и крестцового отдела позвоночника для выявления признаков остеохондроза, протрузий или грыж межпозвонковых дисков, сужения позвоночного катала;
- УЗИ области поражения, позволяющее увидеть мышечный спазм;
- дуплексное сканирование сосудов нижних конечностей (УЗДГ): позволяет оценить состояние артерий и вен, исключить сосудистую причину нарушений;
- общий анализ крови и мочи, биохимический анализ крови при необходимости.
Если поражение седалищного нерва возникло на фоне заболеваний органов малого таза, потребуется дополнительная консультация уролога или гинеколога, а также соответствующее обследование (УЗИ, анализы, мазки и т.п.).
Диагноз окончательно подтверждается при выявлении во время осмотра специфических симптомов, характерных для поражения седалищного нерва:
- симптом Бонне: доктор поднимает выпрямленную ногу лежащего на спине пациента вверх, что вызывает усиление болевых ощущений, затем сгибает ее в колене, в результате чего боль становится меньше;
- перекрестный синдром: при поднятии одной ноги вверх боль возникает и с другой стороны;
- уменьшение выраженности подошвенного, коленного и ахиллова рефлексов.
Записаться на прием
Лечение
Лечение защемления седалищного нерва требует комплексного подхода. Врачи использует сочетание медикаментозной терапии, физиотерапевтических процедур, массажа, лечебной физкультуры и т.п.
Медикаментозное лечение
В зависимости от выраженности симптомов врачи назначают препараты из следующих групп:
- анальгетики и нестероидные противовоспалительные средства (НПВС): препараты на основе кетанова, мелоксикама, диклофенака, нимесулида и т.п.; хорошо блокируют воспалительный процесс, а также снижают болевые ощущения; назначаются курсом в соответствии с показаниями; могут назначаться в таблетированной или инъекционной форме, а также в виде мазей или пластырей для местного применения;
- анестетики (новокаин, лидокаин): препараты, уменьшающие чувствительность болевых рецепторов; используются для местного лечения (аппликации, компрессы, пластыри), а также при проведении фонофореза или электрофореза;
- гормональные средства (дексаметазон, гидрокортизон, преднизолон): снимают воспаление и отек тканей, назначаются при неэффективности анальгетиков и НПВС; могут применяться в пролонгированной форме, позволяющей вводить препарат раз в 3-4 недели;
- миорелаксанты (мидокалм): препараты, снимающие мышечный спазм и снимающие таким образом компрессию нерва;
- витамины группы В (мильгамма, нейромультивит): способствуют улучшению нервной проводимости, используются для быстрого снятия онемения, гиперчувствительности и других патологических симптомов.
Исключительно хороший эффект при защемлении седалищного нерва дают блокады. При этом лекарственное вещество (НПВС, анестетик или гормональный препарат) вводится непосредственно в область спазмированной мышцы, что способствует быстрому прекращению боли и наступлению облегчения.
Немедикаментозное лечение
Немедикаментозные методы лечения включают:
- физиотерапию: магнитотерапию, лазерное воздействие, электро- или фонофорез, УВЧ-терапия и другие методики, способствующие снятию спазма, улучшению питания тканей, а также усиливающие действие противовоспалительных средств;
- массаж: лечебный массаж назначается после купирования основного болевого синдрома и уменьшает риск повторного защемления;
- рефлексотерапия: воздействие на биологически активные точки с помощью тонких игл или простого нажатия способствует снятию мышечных спазмов;
- лечебная физкультура: используется вне обострения, способствует укреплению мышечного каркаса, повышает устойчивость организма к физическим нагрузкам; эффективна лишь при ежедневных занятиях в течение длительного времени;
- мануальная терапия.
- кинезиотейпирование
Дополнительно может быть назначено санаторно-курортное лечение в сочетании с грязелечением и другими бальнеологическими процедурами.
Хирургическое лечение при защемлении седалищного нерва используется редко. Показаниями являются различные объемные процессы в пораженной области (опухоли, абсцессы), а также запущенные формы остеохондроза, не поддающиеся терапии консервативными методами.
Осложнения
Важно помнить, что решение, как лечить защемление седалищного нерва в пояснице или в ягодичной области, принимает только врач. Самолечение может стать причиной еще более значительного ухудшения состояния, а также развития осложнений.
Наиболее вероятным последствием неправильного лечения является переход заболевания в хроническую форму. В этом случае человек вынужден годами жить с болевым синдромом различной интенсивности, что накладывает отпечаток на его физическое и психологическое состояние. При затяжной боли пациент может столкнуться:
- с неэффективностью обезболивающих препаратов;
- с полным или частичным параличом;
- с нарушением работы органов малого таза;
- с нарушениями менструального цикла и даже бесплодием;
- с запорами;
- с бессонницей и депрессией.
Попытки самостоятельно провести блокаду могут стать причиной повреждения нервных волокон иглой шприца, а также развития абсцесса.
Профилактика
Чтобы не допустить защемления седалищного нерва, врачи рекомендуют:
- нормализовать массу тела;
- избегать ношения тяжестей;
- не допускать переохлаждения;
- следить за осанкой;
- регулярно заниматься спортом на любительском уровне для укрепления мышц, особенно хороший эффект дает плавание;
- минимизировать стрессы;
- правильно и сбалансировано питаться без злоупотребления жирным, копченостями, острыми и консервированными блюдами.
При появлении дискомфорта и болей в пояснице или в любой другой области важно сразу же обратиться к врачу и пройти обследование. Остеохондроз и другие патологии намного лучше поддаются коррекции на ранней стадии развития.
Лечение в клинике «Энергия здоровья»
Если Вы столкнулись с защемлением седалищного нерва, врачи клиники «Энергия здоровья» придут Вам на помощь. Мы проведем комплексную диагностику в отделении неврологии для точного выявления причины патологии и предложим полноценное лечение. К Вашим услугам:
- современные медикаментозные схемы, учитывающие не только уровень боли и тип защемления, но и индивидуальные особенности организма;
- лекарственные блокады для быстрого снятия болевых ощущений;
- физиотерапия, ЛФК, мануальная терапия и массаж после купирования обострения.
Если потребуется, мы организуем для Вас санаторно-курортное лечение, которое позволит предупредить новые приступы боли. Регулярное наблюдение наших специалистов даст возможность держать все хронические заболевания под контролем.
Преимущества клиники
Клиники «Энергия здоровья» предлагают каждому пациенту высококачественное и доступное медицинское обслуживание, включающее в себя:
- программы комплексного обследования для выявления острых и хронических заболеваний;
- консультации специалистов широкого и узкого профиля;
- полный спектр лабораторной диагностики;
- современные методы инструментального и функционального обследования;
- все виды медикаментозного и немедикаментозного лечения;
- профилактические мероприятия для поддержания здоровья организма.
Защемление седалищного нерва может стать причиной сильной боли, мешающей нормально передвигаться и обслуживать себя. Не пытайтесь лечить его в домашних условиях, обратитесь за помощью в «Энергию здоровья».
Источник
«Воспаление седалищного нерва» (ишиас) – частый запрос в интернете. Однако под маской болей в ягодице, которые отдают в заднюю часть бедра, скрывается целый комплекс проблем: от радикулита до артроза тазобедренного сустава. Как отличить их между собой? Когда нужно обязательно обратиться к специалисту и к какому именно? Чем грозит боль в области седалищного нерва? Как избавиться от нее раз и навсегда? Об этом читателям портала “Здоровые люди” рассказал травматолог-ортопед, мануальный терапевт Александр Зайкин.
Воспаление седалищного нерва – «хитрая» патология
Седалищный нерв начинается от поясницы (там он представляет собой тоненькие веревочки, корешки). В ягодичной области они объединяются в плотный жгут, который затем спускается по  задней части бедра. Боль в пояснице, ягодичной области, бедре может быть связана как непосредственно с воспалением седалищного нерва, так и со множеством других патологий, которые дают схожую клиническую картину.
задней части бедра. Боль в пояснице, ягодичной области, бедре может быть связана как непосредственно с воспалением седалищного нерва, так и со множеством других патологий, которые дают схожую клиническую картину.
Александр Зайкин: «Многие люди в бытовом разговоре подменяют понятие «воспаление седалищного нерва» разными другими синдромами, вызывающими эти ощущения в теле. Проблема кажется очень распространенной, но на самом деле это не воспаление седалищного нерва, а целый ряд других проблем, которые попадают под этот симптом. Такие боли мы можем называть ишиас, люмбоишалгия (боль в пояснице и по задней части бедра, отдающая по ходу седалищного нерва), вертеброгенная боль (из-за позвоночника)».

Существует целый ряд патологий, которые дают похожую клиническую картину и могут попадать под категорию «воспаление седалищного нерва».
- Радикулит. Корешки поясничных нервов идут через ягодицу, заднюю часть бедра и доходят до пальцев ног. Раздражение корешков поясничных нервов может быть вызвано грыжами межпозвоночных дисков, артрозом межпозвонковых суставов, опухолями позвоночника и другими причинами.
- Спазм грушевидной и ягодичных мышц.
Александр Зайкин: «Если рассматривать анатомию ягодичной области, то под ягодичными мышцами (большой, средней, малой) идет грушевидная. Она крепится с одной стороны к наружному вертелу бедренной кости, другая точка прикрепления – крестец с этой же стороны. Эта мышца часто бывает напряжена и спазмирована рефлекторно из-за радикулитов, проблем с тазобедренным суставом, межфасциальных синдромов, длительного вынужденного положения и т. д. В этих случаях проходящий под грушевидной мышцей седалищный нерв раздражается и вызывает болевой синдром. Но это не воспаление седалищного нерва. Чаще всего при проработке грушевидной мышцы наступает облегчение».
- Артроз тазобедренных суставов, проблемы со связками, мышцами могут давать отраженные боли по задней части бедра.
- Грыжи межпозвоночных дисков.
- Сакроилеит. Воспаление крестцово-подвздошного сочленения тоже может давать отраженные боли, имитирующие воспаление седалищного нерва.
- Гиперлордоз. Нарушение осанки вызывает перенапряжение мышц поясницы и боли.
- Хамстринг-синдром. Воспаление мышц задней поверхности бедра в связи с травмами, перегрузками.

Кто в группе риска?
Столкнуться с такими болями может каждый, а вот перевести их в разряд хронических больше вероятность:
- у профессиональных спортсменов или тех, кто чрезмерно нагружает себя в тренажерном зале;
- работников тяжелого физического труда (например, грузчиков);
- тех, кто ведет сидячий образ жизни (офисные работники входят в эту категорию);
- любителей сидеть, поджав ногу или скрутившись неудобно (риск спазмы грушевидной мышцы);
- имевших проблемы с суставами с детства (врожденный вывих бедра или дисплазия тазобедренного сустава высокой степени).
Как выявить воспаление седалищного нерва?
Справиться с болями в спине, ягодицах, бедре люди часто пытаются самостоятельно: назначают сами себе прогревания, обезболивание. Делать этого категорически нельзя, поскольку, например, при наличии опухоли это только усугубит положение.
К кому обращаться за помощью?
- Неврологу.
Александр Зайкин: «Я в своей практике в первую очередь спрашиваю у людей, как все началось, есть ли четкая связь с тем, что человек делал. Возможно, он наклонился и почувствовал прострел в пояснице, отдающий в ногу. Может, поднял какую-то тяжесть, сделал энергичное амплитудное движение в пояснице и др. Для начала нужно обратиться к врачу-неврологу. Специалист должен проверить чувствительность с двух сторон зон иннервации седалищного нерва, мышечный тонус, силу. Если есть нарушения в седалищном нерве или каком-то корешке, то по его ходу будет возникать боль или понижение чувствительности. Если наблюдаются признаки поражения нерва, тогда есть смысл продолжать диагностику, выполнять МРТ или использовать другие методы. Рекомендую убегать от таких докторов, которые направляют на МРТ сразу, без сбора анамнеза и неврологического и ортопедического осмотра».
- Травматологу-ортопеду.
Александр Зайкин: «Если боль появляется после нагрузок на тазобедренные суставы (человек приседал, наклонялся, много прошел), сначала локализуется больше в проекции тазобедренного сустава, потом постепенно смещается в ягодицу, отдает в ногу, то следует заподозрить артроз тазобедренного сустава. В таком случае нужно обращаться к травматологу-ортопеду. При артрозах сразу страдает внутреннее вращение бедра. При ортопедическом осмотре это будет сразу понятно даже без рентгена».
- Врачу ЛФК.
Александр Зайкин: «Если человек отмечает, что у него появляется боль после наклонов-разгибаний, движений, тренировок, при этом он не испытывает боли в пояснице, но есть неприятные ощущения в ягодицах, нащупал какую-то точку, при нажатии на которую у него стреляет прямо в ногу, то, скорее всего, это межфасциальные болевые синдромы. Есть группы мышц, которые при неправильных тренировках, при чрезмерном напряжении вызывают необратимый спазм мышц. При раздражении этих зон чувствуется отраженная боль по ходу седалищного нерва (но это не воспаление). Тут можно обратиться не только к врачу-неврологу или ортопеду, но и к врачу ЛФК. Такие состояния лечатся специальными физическими упражнениями».

Симптомы при воспалении седалищного нерва. Когда идти к врачу?
Боль в пояснице, задней части бедра хоть раз в жизни испытывал, наверное, каждый. В каких случаях идти к врачу надо безотлагательно?
- Если боли ночные. Это подозрение на опухоль.
- Если боли не связаны с физической нагрузкой, движениями, а возникают как бы сами по себе.
- Если боли беспокоят очень молодых или очень пожилых людей.
Александр Зайкин: «В первую очередь нужно проанализировать, с чем связана боль, исключить провоцирующие факторы (подъемы тяжестей, длительное вынужденное положение сидя). Желательно поделать упражнения для растяжки грушевидной мышцы, попробовать прокатать ее теннисным мячиком. Допускается 1-2 дня принимать нестероидные противовоспалительные средства. Если это не приносит облегчения или эффект временный, имеет смысл идти к врачу. В случаях, когда есть опухоли, грыжи запущенной степени, артроз, сильное воспаление мышц, без врачебной помощи никак не обойтись».
Лечение воспаления седалищного нерва
Лечение в каждом конкретном случае назначает врач в зависимости от конкретной причины.
- Фармакотерапия. Назначение противовоспалительных нестероидных средств.
- Физиотерапия.
- Лечебная физкультура. Выполнение специальных упражнений обязательно для лечения и профилактики воспаления седалищного нерва.
- Хирургическая помощь. Она касается грыж межпозвонковых дисков (только 3-5% из них лечатся хирургически), артроза тазобедренных суставов высокой степени или опухолей. Чаще всего проблема решается с помощью фармакотерапии и упражнений.
- Исключение длительных статических нагрузок.
- Подбор правильного положения на рабочем месте.
- Исключение провоцирующих факторов (например, подъем тяжестей).
- Физическая реабилитация. Например, лечение положением. Когда болит спина – нужно лечь, выполнять упражнения для вытягивания.

Как предупредить воспаление седалищного нерва?
Хочешь быть здоровым – меняй образ жизни
Надеяться на волшебные таблетки и процедуры стратегия не самая успешная. Чтобы избавиться от болей в области седалищного нерва, придется изменить образ жизни. Для тех, кто слишком сильно увлекается физическими нагрузками, их нужно разумно понизить. А вот представителям сидячих профессий лучше не дожидаться срочных состояний, а включать в свою жизнь элементы физической активности.
- Зарядка.
Александр Зайкин: «С утра мы любим выпить чашечку чая или кофе, точно такой же привычкой должна стать легкая суставная гимнастика. В течение дня каждый час нужно сделать производственную гимнастику (офисную йогу). Каждый час пошевелить плечами, шеей, сделать наклоны-разгибания для позвоночника, боковые наклоны-вращения, поприседать, поделать выпады, порастягивать икроножные мышцы и голеностопные суставы, поморгать глазами, посжимать пальцы. Это займет лишь 5-10 минут в течение каждого часа. А польза для организма колоссальная».
- Прогулка.
10 тысяч шагов – обязательный минимум для каждого человека, который заботится о своем здоровье.
- Дополнительные активности. Бассейн, танцы, бег, велопрогулки и др.
Александр Зайкин: «Чтобы «не заржаветь», достаточно выполнять гимнастику каждый час и следить за нормой по количеству шагов. А вот для того, чтобы иметь действительно запас сил и бодрости, нужно подключить еще дополнительные физические занятия – по силам и по душе. Тогда вместе с профилактикой воспаления седалищного нерва вы избавитесь и от апатии, состояния опустошенности и многих других проблем».
Материалы на сайте 24health.by носят информационный характер и предназначены для образовательных целей. Информация не должна использоваться в качестве медицинских рекомендаций. Ставит диагноз и назначает лечение только ваш лечащий врач. Редакция сайта не несет ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте 24health.by.
Читайте нас на Яндекс-дзен
Источник
