Исход острого воспаления желчного пузыря
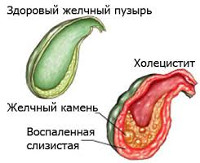
Острый холецистит – воспаление желчного пузыря, характеризующееся внезапно возникающим нарушением движения желчи в результате блокады ее оттока. Возможно развитие патологической деструкции стенок желчного пузыря. В подавляющем большинстве случаев (85-95%) развитие острого холецистита сочетано с конкрементами (камнями), более чем у половины (60%) пациентов определяется бактериальное заражение желчи (кишечные палочки, кокки, сальмонеллы и т п.). При остром холецистите симптоматика возникает единожды, развивается и, при адекватном лечении, стухает, не оставляя выраженных последствий. При многократном повторении острых приступов воспаления желчного пузыря говорят о хроническом холецистите.
Общие сведения
Острый холецистит – воспаление желчного пузыря, характеризующееся внезапно возникающим нарушением движения желчи в результате блокады ее оттока. Возможно развитие патологической деструкции стенок желчного пузыря. В подавляющем большинстве случаев (85-95%) развитие острого холецистита сочетано с конкрементами (камнями), более чем у половины (60%) пациентов определяется бактериальное заражение желчи (кишечные палочки, кокки, сальмонеллы и т п.). При остром холецистите симптоматика возникает единожды, развивается и, при адекватном лечении, стухает, не оставляя выраженных последствий. При многократном повторении острых приступов воспаления желчного пузыря говорят о хроническом холецистите.
Острый холецистит чаще развивается у женщин, риск его возникновения увеличивается с возрастом. Есть предположения о влиянии гормонального фона на развитие холецистита.
Острый холецистит
Причины
Причины холецистита:
- повреждение стенок пузыря твердыми образованиями (камни), закупорка камнями желчного протока (калькулезный холецистит);
- заражение желчи бактериальной флорой, развитие инфекции (бактериальный холецистит);
- заброс ферментов поджелудочной железы в желчный пузырь (ферментативный холецистит).
Во всех случаях развитие воспаления в стенках желчного пузыря вызывает сужение просвета желчного протока (или его обтурацию конкрементом) и застой желчи, которая постепенно загустевает.
Классификация
Острый холецистит подразделяется по форме на катаральную и деструктивные (гнойные). Среди деструктивных форм, в свою очередь, выделяют флегмонозную, флегмонозно-язвенную, гангренозную и перфоративную, в зависимости от стадии воспалительного процесса.
Симптомы острого холецистита
Основным симптомом является желчная колика – острая выраженная боль в правом подреберье, верхней части живота, возможно иррадиирующей в спину (под правую лопатку). Реже иррадиация происходит в левую половину тела. Предварять возникновение желчной колики может прием алкоголя, острой, жирной пищи, сильный стресс.
Помимо болевого синдрома, острый холецистит может сопровождаться тошнотой (вплоть до рвоты с желчью), субфебрильной температурой.
В легких случаях (без наличия камней в желчном пузыре) острый холецистит протекает быстро (5-10 дней) и завершается выздоровлением. При присоединении инфекции развивается гнойный холецистит, у лиц с ослабленными защитными силами организма способный перейти в гангрену и перфорацию (прорывание) стенки желчного пузыря. Эти состояния чреваты летальным исходом и требуют незамедлительного оперативного лечения.
Осложнения
Диагностика
Острый холецистит (холангиограмма)
Для диагностики имеет значение выявление нарушений в диете или стрессовых состояний при опросе, присутствие симптоматики желчной колики, пальпация брюшной стенки. Анализ крови показывает признаки воспаления (лейкоцитоз, высокую СОЭ), диспротеинемию и билирубинемию, повышение активности ферментов (амилазы, аминотрансфераз) при биохимическом исследовании крови и мочи.
При подозрении на острое воспаление желчного пузыря обязательно назначается УЗИ органов брюшной полости. Оно показывает увеличение органа, наличие или отсутствие в желчном пузыре и желчном протоке камней. При ультразвуковом обследовании воспаленный желчный пузырь имеет утолщенные (более 4 мм) стенки с двойным контуром, может отмечаться расширение желчных протоков, положительный симптом Мерфи (напряжение пузыря под ультразвуковым датчиком).
Детальную картину органов брюшной полости дает компьютерная томография. Для детального исследования желчных протоков применяют методику ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография).

КТ органов брюшной полости. Острый эмфизематозный холецистит – скопление газа по периферии в виде «ободка».
Дифференциальный диагноз
В случае подозрения острого холецистита проводят дифференциальную диагностику с острыми воспалительными заболеваниями органов брюшной полости: острым аппендицитом, панкреатитом, абсцессом печени, прободной язвой желудка или 12п. кишки. А также с приступом мочекаменной болезни, пиелонефритом, правосторонним плевритом. Важным критерием в дифференциальной диагностике острого холецистита является функциональная диагностика.
Лечение острого холецистита
Воспалённый гиперемированный жёлчный пузырь
В случае первичного диагностирования острого холецистита, если не выявлено наличие камней, течение не тяжелое, без гнойных осложнений – лечение осуществляют консервативно под наблюдением гастроэнтеролога. Применяют антибиотикотерапию для подавления бактериальной флоры и профилактики возможного инфицирования желчи, спазмолитики для снятия болевого синдрома и расширения желчных протоков, дезинтоксикационную терапию при выраженной интоксикации организма.
При развитии тяжелых форм деструктивного холецистита – хирургическое лечение (холецистотомия).
В случае выявления камней в желчном пузыре, чаще всего также предлагается удаление желчного пузыря. Операцией выбора является холецистэктомия из минидоступа. При противопоказаниях к проведению операции и отсутствии гнойных осложнений возможно использовать методы консервативной терапии, но стоит иметь в виду, что отказ от оперативного удаления желчного пузыря с крупными конкрементами чреват развитием повторных приступов, переходом процесса в хронический холецистит и развитием осложнений.
Всем больным острым холециститом показана диетотерапия: 1-2 дня вода (можно сладкий чай), после чего диета №5А. Больным рекоменована пища, свежеприготовленная на пару или вареная в теплом виде. Обязателен отказ от продуктов, содержащих большое количество жиров, от острых приправ, сдобы, жареного, копченого. Для профилактики запоров рекомендован отказ от пищи, богатой клетчаткой (свежие овощи и фрукты), орехи. Категорически запрещены спиртосодержащие и газированные напитки.
Варианты хирургических вмешательств при остром холецистите:
- лапароскопическая холецистотомия;
- открытая холецистотомия;
- чрезкожная холецистостомия (рекомендовано для пожилых и ослабленных пациентов).
Профилактика
Профилактика заключается в соблюдении норм здорового питания, ограничение употребления алкоголя, больших количеств острой, жирной пищи. Так же приветствуется физическая активность – гиподинамия является одним из факторов, способствующих застою желчи и формированию конкрементов.
Прием пищи лучше осуществлять согласно режиму, не реже, чем каждые 4 часа. Обязательно употреблять достаточное количество жидкости (от полутора литров), не переедать на ночь. Неблагоприятными для здоровья желчного пузыря также являются ожирение, кишечные паразиты (аскариды, лямблии), сильные стрессы.
Прогноз
Легкие формы острого холецистита без осложнений, как правило, заканчиваются скорым выздоровлением без заметных последствий. При недостаточно адекватном лечении острый холецистит может стать хроническим. В случае развития осложнений вероятность летального исхода весьма велика – смертность от осложненного острого холецистита достигает почти половины случаев. При отсутствии своевременной врачебной помощи развитие гангрены, перфораций, эмпиемы желчного пузыря происходит очень быстро и чревато летальным исходом.
Удаление желчного пузыря не ведет к заметному ухудшению качества жизни пациентов. Печень продолжает вырабатывать необходимое количество желчи, которая поступает прямо в двенадцатиперстную кишку. Однако после удаления желчного пузыря может развиться постхолецистэктомический синдром. Первое время у больных после холецистотомии может отмечаться более частый и мягкий стул, но, как правило, со временем эти явления исчезают.
Лишь в очень редких случаях (1%) прооперированные отмечают стойкую диарею. В таком случае рекомендовано исключить из рациона молочные продукты, а также ограничить себя в жирном и остром, увеличив количество употребляемых овощей и других, богатых клетчаткой, продуктов. Если диетическая коррекция не приносит желаемого результата, назначают медикаментозное лечение диареи.
Источник
Холецистит – это различные по этиологии, течению и клиническим проявлениям формы воспалительного поражения желчного пузыря. Сопровождаются болью в правом подреберье, отдающей в правую руку и ключицу, тошнотой, рвотой, диареей, метеоризмом. Симптомы возникают на фоне эмоционального стресса, погрешностей в питании, злоупотребления алкоголем. Диагностика основывается на данных физикального осмотра, ультразвукового исследования желчного пузыря, холецистохолангиографии, дуоденального зондирования, биохимического и общего анализа крови. Лечение включает диетотерапию, физиотерапию, назначение анальгетиков, спазмолитиков, желчегонных средств. По показаниям выполняют холецистэктомию.
Общие сведения
Холецистит – воспалительное заболевание желчного пузыря, которое сочетается с моторно-тонической дисфункцией желчевыводящей системы. У 60-95% пациентов болезнь сопряжена с наличием желчных конкрементов. Холецистит является наиболее распространенной патологией органов брюшной полости, составляет 10-12% от общего количества заболеваний этой группы.
Воспаление органа выявляется у людей всех возрастов, чаще страдают пациенты среднего возраста (40-60 лет). Болезнь в 3-5 раз чаще поражает лиц женского пола. Для детей и подростков характерна бескаменная форма патологии, тогда как среди взрослого населения преобладает калькулезный холецистит. Особенно часто заболевание диагностируется в цивилизованных странах, что обусловлено особенностями пищевого поведения и образа жизни.

Холецистит
Причины холецистита
Основное значение в развитии патологии имеет застой желчи и инфекция в желчном пузыре. Болезнетворные микроорганизмы могут проникать в орган гематогенно и лимфогенно из других очагов хронической инфекции (пародонтоз, отит и др.) или контактным путем из кишечника. Патогенная микрофлора чаще представлена бактериями (стафилококками, кишечной палочкой, стрептококками), реже вирусами (гепатотропными вирусами С, В), простейшими (лямблиями), паразитами (аскаридами). Нарушение утилизации желчи из желчного пузыря возникает при следующих состояниях:
- Желчнокаменная болезнь. Холецистит на фоне ЖКБ встречается в 85-90% случаев. Конкременты в желчном пузыре становятся причиной стаза желчи. Они закупоривают просвет выходного отверстия, травмируют слизистую оболочку, вызывают изъязвления и спайки, поддерживая процесс воспаления.
- Дискинезия желчевыводящих путей. Развитию патологии способствует функциональное нарушение моторики и тонуса билиарной системы. Моторно-тоническая дисфункция приводит к недостаточному опорожнению органа, камнеобразованию, возникновению воспаления в желчном пузыре и протоках, провоцирует холестаз.
- Врожденные аномалии. Риск холецистита повышается при врожденных искривлениях, рубцах и перетяжках органа, удвоении либо сужении пузыря и протоков. Вышеперечисленные состояния провоцируют нарушение дренажной функции желчного пузыря, застой желчи.
- Другие заболевания желчевыводящей системы. На возникновение холецистита оказывают влияние опухоли, кисты желчного пузыря и желчных протоков, дисфункция клапанной системы билиарного тракта (сфинктеров Одди, Люткенса), синдром Мириззи. Данные состояния могут вызывать деформацию пузыря, сдавление протоков и формирование стаза желчи.
Факторы риска
Помимо основных этиологических факторов существует ряд состояний, наличие которых увеличивает вероятность появления симптомов холецистита, влияя как на утилизацию желчи, так и на изменение ее качественного состава. К таким состояниям можно отнести:
- дисхолию (нарушение нормального состава и консистенции пузырной желчи);
- гормональную перестройку в период беременности, менопаузы;
- регулярный заброс ферментов поджелудочной железы в полость пузыря (панкреатобилиарный рефлюкс);
- неправильное питание;
- злоупотребление алкоголем, табакокурение;
- адинамию, сидячую работу;
- наследственную дислипидемию.
Патогенез
Основным патогенетическим звеном холецистита принято считать стаз пузырной желчи. Вследствие дискинезии билиарных путей, обтурации желчевыводящего протока снижается барьерная функция эпителия слизистой пузыря, устойчивость его стенки к воздействию патогенной флоры. Застойная желчь становится благоприятной средой для размножения микробов, которые образуют токсины и способствуют миграции в очаг воспаления гистаминоподобных веществ. При катаральном холецистите в слизистом слое возникает отек, утолщение стенки органа за счет инфильтрации ее макрофагами и лейкоцитами.
Прогрессирование патологического процесса приводит к распространению воспаления на подслизистый и мышечный слои. Снижается сократительная способность органа вплоть до пареза, еще больше ухудшается его дренажная функция. В инфицированной желчи появляется примесь гноя, фибрина, слизи.
Переход воспалительного процесса на соседние ткани способствует формированию перивезикального абсцесса, а образование гнойного экссудата приводит к развитию флегмонозного холецистита. Вследствие нарушения кровообращения возникают очаги кровоизлияния в стенке органа, появляются участки ишемии, а затем и некроза. Данные изменения свойственны гангренозному холециститу.
Классификация
В клинической гастроэнтерологии существует несколько классификаций заболевания, каждая из которых имеет большое значение, дает специалистам возможность отнести те или иные клинические проявления к определенному типу болезни и выбрать рациональную тактику лечения. С учетом этиологии различают два вида холецистита:
- Калькулезный. В полости органа обнаруживаются конкременты. На долю калькулезного холецистита приходится до 90% всех случаев болезни. Может сопровождаться интенсивной симптоматикой с приступами желчной колики или продолжительное время протекать бессимптомно.
- Некалькулезный (бескаменный). Составляет 10% от всех холециститов. Характеризуется отсутствием конкрементов в просвете органа, благоприятным течением и редкими обострениями, обычно связанными с алиментарными погрешностями.
В зависимости от выраженности симптомов и типа воспалительно-деструктивных изменений холецистит может быть:
- Острым. Сопровождается выраженными признаками воспаления с бурным началом, яркой симптоматикой и явлениями интоксикации. Боль, как правило, интенсивная, носит волнообразный характер.
- Хронический. Проявляется постепенным медленным течением без выраженных симптомов. Болевой синдром может отсутствовать или иметь ноющий, слабоинтенсивный характер.
По степени тяжести клинических проявлений выделяют следующие формы болезни:
- Легкая. Характеризуется слабоинтенсивным болевым синдромом продолжительностью 10-20 мин, который купируется самостоятельно. Нарушения пищеварения выявляются редко. Обострение возникает 1-2 раза в год, продолжается не более 2 недель. Функция других органов (печени, поджелудочной железы) не изменена.
- Средней тяжести. Болезненные ощущения стойкие с выраженными диспепсическими нарушениями. Обострения развиваются чаще 3 раз в год, длятся более 3-4 недель. Отмечаются изменения в работе печени (повышение АЛТ, АСТ, билирубина).
- Тяжелая. Сопровождается резко выраженным болевым и диспепсическим синдромами. Обострения частые (чаще 1 раза в месяц), продолжительные (более 4 недель). Консервативное лечение не обеспечивает существенного улучшения самочувствия. Функция соседних органов нарушена (гепатит, панкреатит).
По характеру течения воспалительно-деструктивного процесса различают:
- Рецидивирующее течение. Проявляется периодами обострения и полной ремиссией, во время которой проявления холецистита отсутствуют.
- Монотонное течение. Типичным признаком является отсутствие ремиссий. Пациенты жалуются на постоянные болезненные ощущения, дискомфорт в правых отделах живота, расстройство стула, тошноту.
- Перемежающееся течение. На фоне постоянных слабовыраженных проявлений холецистита периодически возникают обострения разной степени тяжести с явлениями интоксикации и желчной коликой.
Симптомы холецистита
Хронический холецистит
Клинические проявления зависят от характера воспаления, наличия или отсутствия конкрементов. Хронический холецистит встречается чаще острого и обычно имеет волнообразное течение. В период обострения при бескаменной и калькулезной форме появляется приступообразная боль разной интенсивности в правой части живота, иррадиирущая в правое плечо, лопатку, ключицу. Болезненные ощущения возникают в результате неправильного питания, тяжелых физических нагрузок, сильного стресса.
Болевой синдром часто сопровождается вегето-сосудистыми нарушениями: слабостью, потливостью, бессонницей, неврозоподобными состояниями. Помимо болей наблюдается тошнота, рвота с примесью желчи, нарушения стула, вздутие живота. Больные отмечают повышение температуры тела до фебрильных значений, озноб, чувство горечи во рту или отрыжку горьким. В тяжелых случаях обнаруживаются симптомы интоксикации: тахикардия, одышка, гипотония.
При калькулезной форме на фоне стойкого холестаза наблюдается желтушность кожи и склер, кожный зуд. В фазе ремиссии симптомы отсутствуют, иногда отмечается дискомфорт и тяжесть в районе правого подреберья, расстройства стула и тошнота. Периодически может возникать холецистокардиальный синдром, характеризующийся болями за грудиной, тахикардией, нарушением ритма.
Острый холецистит
Острый бескаменный холецистит диагностируется достаточно редко, проявляется эпизодическими тянущими болями в подреберье справа после переедания, употребления алкогольных напитков. Данная форма болезни чаще протекает без нарушения пищеварения и осложнений. При острой калькулезной форме преобладают симптомы холестаза (боль, кожный зуд, желтушность, горьковатый привкус во рту).
Осложнения
При продолжительном течении может наблюдаться переход воспаления на близлежащие органы и ткани с развитием холангита, плеврита, панкреатита, пневмонии. Отсутствие лечения или поздняя диагностика при флегмонозной форме болезни приводят к эмпиеме желчного пузыря. Переход гнойно-воспалительного процесса на близлежащие ткани сопровождается формированием околопузырного абсцесса. При перфорации стенки органа конкрементом или гнойном расплавлении тканей происходит излитие желчи в брюшную полость с развитием разлитого перитонита, который при отсутствии экстренных мероприятий может закончиться летальным исходом. При попадании бактерий в кровоток возникает сепсис.
Диагностика
Основной трудностью верификации диагноза принято считать определение типа и характера заболевания. Первым этапом диагностики является консультация гастроэнтеролога. Специалист на основании жалоб, изучения анамнеза болезни, проведения физикального обследования может установить предварительный диагноз. При осмотре выявляются положительные симптомы Мерфи, Кера, Мюсси, Ортнера-Грекова. Для определения вида и степени тяжести болезни проводятся следующие обследования:
- УЗИ желчного пузыря. Является основным диагностическим методом, позволяет установить размер и форму органа, толщину его стенки, сократительную функцию, наличие конкрементов. У пациентов с хроническим холециститом визуализируются утолщенные склерозированные стенки деформированного желчного пузыря.
- Фракционное дуоденальное зондирование. В ходе процедуры производят забор трех порций желчи (А,В,С) для микроскопического исследования. С помощью данного метода можно оценить моторику, цвет и консистенцию желчи. С целью обнаружения возбудителя, вызвавшего бактериальное воспаление, определяют чувствительность флоры к антибиотикам.
- Холецистохолангиография. Позволяет получить информацию о работе желчного пузыря, билиарного тракта в динамике. При помощи рентгеноконтрастного метода обнаруживают нарушение двигательной функции желчевыводящей системы, конкременты и деформацию органа.
- Лабораторное исследование крови. В острый период в ОАК выявляется нейтрофильный лейкоцитоз, ускорение СОЭ. В биохимическом анализе крови отмечается повышение уровня АЛТ, АСТ, холестеринемия, билирубинемия и др.
В сомнительных случаях для изучения работы билиарного тракта дополнительно выполняют гепатобилисцинтиграфию, ФГДС, МСКТ желчного пузыря, диагностическую лапароскопию. Дифференциальную диагностику холецистита проводят с острыми заболеваниями, сопровождающимися болевым синдромом (острым панкреатитом, аппендицитом, перфоративной язвой желудка и 12-перстной кишки). Клинику холецистита следует отличать от приступа почечной колики, острого пиелонефрита, правосторонней пневмонии.

КТ органов брюшной полости. Острый эмфизематозный холецистит – скопление газа по периферии в виде «ободка».
Лечение холецистита
Консервативное лечение
Основу лечения острого и хронического некалькулезного холецистита составляет комплексная медикаментозная и диетотерапия. При часто рецидивирующей калькулезной форме болезни или при угрозе развития осложнений прибегают к оперативному вмешательству на желчном пузыре. Основными направлениями в лечении холецистита признаны:
- Диетотерапия. Диета показана на всех стадиях болезни. Рекомендовано дробное питание 5-6 раз в день в вареном, тушеном и запечённом виде. Следует избегать больших перерывов между приемами пищи (более 4-6 часов). Пациентам рекомендуется исключить алкоголь, бобовые, грибы, жирное мясо, майонез, торты.
- Медикаментозная терапия. При остром холецистите назначают обезболивающие, спазмолитические препараты. При выявлении патогенных бактерий в желчи применяют антибактериальные средства, исходя из вида возбудителя. Во время ремиссии используют желчегонные препараты, стимулирующие желчеобразование (холеретики) и улучшающие отток желчи из органа (холекинетики).
- Физиотерапия. Рекомендована на всех этапах болезни с целью обезболивания, уменьшения признаков воспаления, восстановления тонуса желчного пузыря. При холецистите назначают индуктотермию, УВЧ, электрофорез.
Хирургическое лечение
Удаление желчного пузыря осуществляют при запущенных холециститах, неэффективности консервативных методов лечения, калькулезной форме заболевания. Широкое применение нашли две техники удаления органа: открытая и лапароскопическая холецистэктомия. Открытую операцию выполняют при осложненных формах, наличии механической желтухи и ожирении. Видеолапароскопическая холецистэктомия является современной малотравматичной методикой, использование которой позволяет снизить риск послеоперационных осложнений, сократить реабилитационный период. При наличии конкрементов возможно нехирургическое дробление камней с помощью экстракорпоральной ударно-волновой литотрипсии.
Прогноз и профилактика
Прогноз заболевания зависит от степени тяжести холецистита, своевременной диагностики и грамотного лечения. При регулярном приеме лекарственных препаратов, соблюдении режима питания и контроле обострений прогноз благоприятный. Развитие осложнений (флегмона, холангит) значительно ухудшает прогноз болезни, может вызывать серьезные последствия (перитонит, сепсис).
Для профилактики обострений следует придерживаться основ рационального питания, исключить алкогольные напитки, вести активный образ жизни, осуществлять санацию очагов воспаления (гайморит, тонзиллит). Больным хроническим холециститом рекомендовано ежегодно проходить УЗИ гепатобилиарной системы.
Источник
