Эпидермизирующийся эндоцервикоз с хроническим воспалением

Эндоцервикоз – это заболевание, характеризующееся появлением на вагинальной части шейки матки ткани эндоцервикального типа, а именно – однослойного цилиндрического эпителия. Область эктоцервикса с гетеротопией (атипичной локализацией) цилиндрического эпителия – это зона трансформации. Есть ряд заболеваний, аналогичных эндоцервикозу – это аденоз влагалища и муцинозная метаплазия эндометрия. Для первого характерно появление упомянутого типа эпителия на стенке влагалища, а для другого – в слизистой оболочке матки.
В нормальном состоянии эктоцервикс («наружная» часть шейки матки) покрыт не однослойным эпителием, а многослойным. Это защищает данную область органа от агрессивной микробиологической среды влагалища. Однослойный эпителий не может выполнять полноценную защитную функцию для эктоцервиса даже при наличии оптимальной флоры влагалища. Именно поэтому псевдоэрозия (второе название эндоцервикоза) провоцирует развитие хронического цервицита.
Опасность заболевания заключается в том, что при попадании в полость влагалища болезнетворных микроорганизмов при ослабленном иммунитете, в месте разрастания однослойного эпителия начинается острый воспалительный процесс. Именно на таких участках локализируется папиллома, провоцирующая развитие рака шейки матки.
Классификация эндоцервикоза
Участок шейки матки с наличием такой патологии отличается по цвету и состоянию слизистой оболочки от здоровой картины: место локализации имеет ярко-красный цвет с влажной, блестящей поверхностью в то время, как наличие многослойного эпителия характеризуется серо-розовым оттенком с матовой поверхностью.
Эндоцервикоз классифицируют по гистологическому принципу (состоянию ткани) и морфогенетическому признаку (стадии развития).
Гистологические виды эндоцервикоза
Формы эндоцервикоза по первому принципу:
- поверхностный вариант: цилиндрический эпителий расположен только на ровных участках эктоцервикса;
- железистый вариант: формирование эрозионных желез, которые выстланы цилиндрическим эпителием;
- папиллярная форма: образование в области эндоцервикоза значительных по размеру сосочковых структур;
- железисто-папиллярный вариант: эрозивные железы преобразуются в папуллы;
- железисто-кистозная форма: упомянутые железы перерождаются в ретенционные кисты, именованные наботовыми узелками.
Морфологические виды эндоцервикоза
Разновидность эндоцервикоза по морфологическому признаку:
- прогрессирующий эндоцервикоз: обнаруживаются признаки гиперплазии резервных клеток, размещённых под слоем цилиндрического эпителия;
- простой (стационарный): признаки резервноклеточной гиперплазии или эпидермизации отсутствуют;
- заживающий (эпидермизирующийся): при таком эндоцервикозе однослойный эпителий замещается сквамозным.
Этиология
Эндоцервикоз чаще всего диагностируется у женщин от 30 до 40 лет. Предопределяющими причинами могут быть:
- бактериальные вагиниты;
- хронические воспаления;
- запущенная молочница;
- неоднократные механические аборты;
- гормональные нарушения при аднексите;
- разрывы шейки при родах;
- пассивный образ жизни;
- ожирение;
- беспорядочная половая жизнь, приводящая к возникновению ЗППП.
Симптомы
Симптоматическая картина эндоцервикоза сходна с картиной при эрозии шейки матки. Пациентка ощущает неприятную тяжесть внизу живота, жжение, дискомфорт во время полового акта. Присутствуют обильные слизистые выделения. При гормональном сбое эндоцервикоз часто сопровождают:
- перепады настроения;
- набор веса;
- общая слабость;
- болезненность и припухлость молочных желез.
При гинекологическом осмотре доктор обнаруживает изменения эндоцервикадьного канала с признаками гипереминирования утолщённых участков, а также выделением густой белой слизи.
Диагностика
При выявлении первых признаков эндоцервикоза назначают комплексную диагностику: гистологический анализ, эндоскопия, УЗИ полости матки. Обязательным считается стандартный гинекологический мазок, позволяющий отслеживать динамику развития заболевания, начиная от первичного выявления и заканчивая последним этапом лечения.
Лечение
Терапия эндоцервикоза занимает длительное время. Она направлена на формирование условий, способствующих обратному развитию патологического процесса. Лечение амбулаторное с сохранением работоспособности, но с ограничением половой жизни до момента стабилизации роста слизистого эпителия. При активной форме прогрессирования эндоцервикоза иногда рекомендуют диатермокоагуляцию шейки матки. Данную процедуру рекомендуют только тем женщинам, которые больше не планируют беременности, поскольку метод способствует потери эластичности тканей. После диатермокоагуляции при родах происходят многочисленные разрывы. Другим методом лечения эндоцервикоза является криодеструкция, выполняемая жидким азотом. Минус способа заключается в том, что в процессе процедуры криодеструкции захватываются участки эпителия без физиологических изменений. Самым безопасным способом является лазерная терапия. Она проводится под местной анестезией. Не влияет на тяжи соединительной ткани так, как это происходит при диатермокоагуляции. Существенное преимущество лазерной терапии – это сведение к нулю рецидивов повторного эндоцервикоза.
СУЩЕСТВУЮТ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА!
Источник
Опубликовано 04.08.2019
В этой статье описан медицинский термин «Эндоцервикоз» – что это такое в гинекологии, первые признаки, симптоматика, диагностика и лечение заболевания.
Эндоцервикоз характеризуется смещением гладкого эпителия в канале шейки матки на цилиндрический. Сама шейка имеет сложную цилиндрическую форму, внутри которая покрыта эпителиальной тканью. В цервикальном канале эпителиальная ткань состоит из цилиндрического эпителия, который выполняет продуцирующую функцию. С помощью цилиндрического эпителия продуцируется прочная слизь, меняющая свой характер в зависимости от менструального цикла.
Части шейки матки ближе к влагалищной части называется экзоцервикс. Внутри нее расположена многослойный плоский эпителий, таким же, как и влагалище и слизистая половых губ. Этот неороговевающий эпителий быстро восстанавливается и обновляется.
Эндоцервикоз или эктопия диагностируется в том случае, если происходит замещение этих двух видов эпителиальной ткани.

Как диагностировать эктопию
Предшественником патологии становится истинная эрозия, которая возникла в результате воспаления шейки матки. Также причиной появления патологии считают:
- нарушение гормонального фона;
- врожденное смещение эпителиальной ткани;
- механические повреждения при родах и во время операций.
Эндоцервикоз появляется вследствие повышенного содержания эстрогена – женского гормона.
Врожденная форма псевдоэрозии не подвергается лечению. Но если к патологии присоединяется бактериальная, вирусная инфекция или другое заболевание, может потребоваться терапия.
Смещение эпителиальной ткани приводит к снижению местного иммунитета, снижению защитной функции шейки матки от инфекций. Неправильное лечение и отсутствие лечение приводят к появлению рака и дисплазии на месте эндоцервикоза.
Виды эндоцервикоза
Патологии различают на несколько видов. У них одинаковые симптомы, но разное протекание болезни и лечение. Именно поэтому после постановки диагноза врачу необходимо знать, какая именно псевдоэрозия у пациентки.
- Стационарный эндоцервикоз – патология локализуется в верхней части шейки матки, не меняет область распространения. Патология быстро лечится и не угрожает организму женщины при своевременном лечении. Такой вид патологии зачастую протекает без воспаления слизистой и эпителиальной ткани.
- Прогрессирующий – наблюдается в нетипичном месте, характеризуется увеличением области разрастания, при диагностировании устанавливаются множественные кисты. Такой вид эндоцервикоза нередко вызывает предраковые формы заболевания, поэтому требуют тщательного контроля.
- Заживающий – если многослойная ткань разрастается под цилиндрической, а после покрывает эктопию, такой участок называют эпидермизирующимся. Он не требует терапии.
- Осложненный – появляется на фоне цервитита и вагинита, а также при воспалительных процессах в местах патологии. Этот вид эктопии тяжело протекает и требует обязательного лечения.
- Хронический – диагностируется при длительном отсутствии лечения эндоцервикоза, характеризуется появлением гноя и инфекции.
Хронический эндоцервикоз
При этой патологии женщина лишь иногда замечает выделения непонятной этиологии или кровянистые выделения. Эта форма опасна для женщины, если в ее организме есть вирус папилломы человека, который провоцирует дисплазию и дальнейшее развитие рака.
Хроническую эктопию лечат медикаментозным методом и малоинвазивной терапией. Женщине важно постоянно следить за своим здоровьем, так как именно хронический эндоцервикоз становится причиной для появления атипичных изменений и онкологии.
Если у пациентки выявлена хроническая форма эктопии, ей следует особо тщательно следить за интимным здоровьем. Обострить течение заболевания может неразборчивая половая жизнь, многочисленные аборты, «недолеченные» гинекологические патологии.
Симптоматика заболевания
При эктопии, как правило, не беспокоят боли внизу живота. Самыми частыми признакакми являются: обильные слизистые выделения, которые не зависят от дня менструального цикла; «контактные» кровотечения во время и после полового акта.
В этом случае опасно заниматься самолечением и покупать вагинальные свечи самостоятельно. Рекомендуется при появлении описанных симптомов обратиться к лечащему врачу для проведения кольпоскопии с целью определения тяжести процесса.
Если псевдоэрозия диагностируется вследствие гормонального нарушения, помимо перечисленных симптомов девушка может заметить частую смену настроения, апатию, набор веса, депрессию и т.д.
Как узнать точную форму патологии
Чтобы назначить грамотное лечение эктопии, доктор назначает необходимые исследования:
- мазок (для исследования состояния слизистой шейки матки);
- мазок на атипические (раковые) клетки;
- кольпоскопия (для рассмотрения шейки матки под 30 кратным увеличением);
- анализ на вирус папилломы человека (вызывает онкологию, поэтому при обнаружении вируса в крови пациента можно заранее назначить терапию);
- взятие биопсии пораженных органов (для исключения злокачественных новообразований);
- определение уровня женских половых гормонов (проверка эстрогена).
Регулярно проходите осмотр гинеколога. Ежегодный осмотр и взятие мазков поможет предотвратить появление и осложнение многих гинекологических заболеваний.
Лечение патологии
Лечебная терапия подбирается с учетом выявленной формы и вида эктопии. Врач назначает препараты против воспаления, антимикробные средства и противовирусные медикаменты. Нередко лечение может включать в себя удаление пораженных тканей, устранение воспалительного процесса и стимуляцию иммунитета. Также после удаления пораженных тканей эффективны свечи с комбинированным эффектом. Они улучшают процессы регенерации и имеют заживляющее действие.
На данный момент используется несколько современных методов хирургического лечения патологии шейки матки:
- Диатермокоагуляция
Прижигание тканей шейки матки электрическим током. Операция имеет свои недостатки в виде потери эластичности и появления рубцов на матке. Операцию не рекомендуют проводить нерожавшим девушкам. Во время процедуры возможно возникновение болевых ощущений и появление неприятного запаха.
- Радиоволновая терапия
Это бесконтактный метод удаления тканей, который подходит и нерожавшим девушкам. Пациентка не чувствует боли и неприятных ощущений. Клетки разрушаются и испаряются с помощью радиоволн.
- Криотерапия
Замораживание пораженных тканей жидким азотом. Операция безболезненна и эффективна, так как после замораживания ткани отмирают.
- Лазерная вапоризация
Считается одним из самых безопасных методов удаления тканей. Исключает появление рубцов, спаек и рецидивов. Имеет основной недостаток: невозможность взятия патологической ткани на исследование.
Главная задача гинеколога – удалить пораженные ткани, чтобы на их месте образовался эпителий, типичный для этого участка шейки матки. Для пациента важно вовремя обратиться в поликлинику и обязательно соблюдать все рекомендации лечащего врача.
Полип и эктопия – одно и то же
Многие путают такие заболевания как полип шейки матки и эндоцервикоз. Это разные патологии, которые тесно связаны между собой. Полип и эктопия могут протекать одновременно и независимо друг от друга.
Полип образуется из эпителия шейки матки и растет в ее просвет, а эктопия произрастает из цервикального канала во влагалище. Симптомы у обеих патологий могут быть одинаковы, и отличить полип от эндоцервикоза поможет кольпоскопия в сочетании с ультразвуковым исследованием.
Стоит помнить, что для лечения полипов лекарственные препараты, которые прописывают при эктопии, малоэффективным. Полипы рекомендовано удалять. Как и эктопия, полип может перерасти в рак, если не проводить лечение. Однако, до появления онкологии полип должен пройти несколько стадий развития заболевания (степени дисплазии).
Помните о своем здоровье и вовремя проходите осмотр гинеколога. Эндоцервикоз можно вылечить еще до наступления серьезных осложнений. Если начать лечение на ранних стадиях развития патологии, пациентка не чувствует сильного дискомфорта и ущерба здоровью. Будьте здоровы.
Список статей
Источник
Хронический эндоцервицит – это инфекционное воспалительное заболевание слизистой цервикального канала, длящееся от двух месяцев и более. Отличается скудной клинической симптоматикой: увеличением количества слизистых влагалищных выделений с появлением в них примеси гноя и тянущими болями внизу живота. Для диагностики эндоцервицита применяют осмотр в зеркалах, расширенную кольпоскопию, трансвагинальное УЗИ, лабораторные исследования. При лечении назначают этиотропные противомикробные средства, эубиотики, иммунокорректоры, физиотерапию. По показаниям проводят малоинвазивные хирургические вмешательства, трахелопластику и радиоконизацию.
Общие сведения
Хронические цервициты – одни из самых частых гинекологических заболеваний. Из-за бессимптомного течения их истинную распространенность установить крайне сложно. Обычно воспаление эндоцервикса выявляют при плановых профосмотрах или при обращении по поводу других болезней репродуктивной сферы.
Наиболее подвержены заболеванию женщины детородного возраста (до 70% пациенток с установленным диагнозом), несколько реже цервицит встречается в перименопаузе и в исключительных случаях – у девочек до наступления менархе. Важность своевременной диагностики и лечения хронической воспалительной болезни шейки матки обусловлена повышенным риском распространения воспаления на матку с придатками и злокачественного перерождения пораженного эндоцервикса.
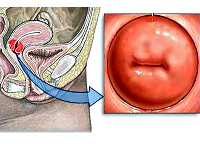
Хронический эндоцервицит
Причины
Заболевание развивается на фоне недолеченного или недиагностированного острого воспалительного процесса и вызывается различными микроорганизмами или их ассоциациями. Воспаление в эндоцервиксе возникает при участии следующих инфекционных агентов:
- Возбудители ИППП. По результатам исследований, хронический воспалительный процесс в цервикальном канале у половины пациенток вызван возбудителями хламидиоза. Причиной болезни также могут быть вирусы простого герпеса, папилломы человека (ВПЧ), гонококки, уреаплазмы, микоплазмы, бледные спирохеты.
- Условно-патогенная флора. Неспецифическое воспаление чаще возникает при патологической активации грамотрицательных аэробов (энтерококков, эшерихий, клебсиелл, протея) и неклостридильных анаэробов (бактероидов и пептококков). Из очага инфекции также высеивают стафилококков, стрептококков, клостридий, гарднерелл.
Факторы риска
Важную роль в переходе заболевания из острой в хроническую фазу играют предрасполагающие факторы. Хронизацию процесса провоцирует:
- ослабление иммунитета при длительных физических нагрузках, стрессах, переохлаждениях, различных заболеваниях и приеме иммуносупрессоров;
- гипоэстрогенемия;
- травмы шейки матки при инвазивных процедурах;
- постоянное раздражение внутриматочной спиралью, контрацептивными колпачками и диафрагмами; химическими агентами (кислыми растворами для спринцевания, спермицидами, некачественным латексом).
Группу риска составляют женщины с опущением шейки матки и влагалища, а также пациентки, ведущие беспорядочную сексуальную жизнь без барьерной контрацепции.
Патогенез
При хроническом течении эндоцервицита в очаге инфекции постоянно поддерживается вялотекущее воспаление, проникающее в парабазальный и базальный слой эпителия. При этом непосредственная повреждающая роль микроорганизмов уменьшается, а ведущими становятся снижение местного иммунитета и метапластические процессы. Это приводит к развитию сложной сосудисто-мезенхимальной реакции, замещению части цилиндрического эпителия плоским, инфильтрации и уплотнению мышечной и соединительной ткани.
Секреторная активность эпителиальных клеток остается повышенной, что при перекрытии устьев цервикальных желез способствует формированию наботовых кист. Отмечается ускоренное обновление эпителиоцитов с замедлением их дифференцировки, прогрессивным снижением апоптоза и нарастанием атипии. У некоторых пациенток процесс носит рецидивирующий характер с периодическим обострением.
Классификация
Формы хронического эндоцервицита являются такими же, как и при остром воспалительном процессе. Основными критериями классификации являются:
- Тип инфекционного агента. Воспалительный процесс может быть специфическим, возникшим в результате заражения ИППП, и неспецифическим, вызванным естественной микрофлорой при ее патологической активации.
- Распространенность воспаления. При очаговом (макулезном) эндоцервиците поражаются отдельные участки эндоцервикса, при диффузном – в процесс вовлекается весь эпителий. Хронический эндоцервицит обычно является диффузным.
Симптомы хронического эндоцервицита
Клиническая картина заболевания отличается крайне скудной симптоматикой. В большинстве случаев хронически протекающий эндоцервицит становится случайной находкой при плановом или внеплановом гинекологическом обследовании. Обычно пациентки отмечают незначительное увеличение объема влагалищных выделений и изменение их характера. Бели становятся мутными, густыми, иногда они имеют неприятный запах или в них появляются прожилки крови.
При обострении воспаления женщину могут беспокоить тупые, тянущие, ноющие боли в нижней части живота, зуд и жжение в области наружных половых органов. Иногда единственным признаком длительно существующего воспаления в шеечном канале становится бесплодие или привычный выкидыш.
Осложнения
Из-за снижения защитных свойств слизистой пробки и наличия постоянного очага воспаления повышается риск развития эндометрита, сальпингита, аднексита с отдаленными последствиями в виде бесплодия и невынашивания беременности. В двух третях случаев хронический эндоцервицит сопровождается эктопией шейки матки. По мнению специалистов в сфере гинекологии, при этом заболевании существенно возрастает вероятность малигнизации тканей. Воспаление эндоцервикса играет роль в развитии акушерской патологии с внутриутробным инфицированием плода и его оболочек, преждевременным излитием околоплодных вод, послеродовыми гнойно-септическими осложнениями.
Диагностика
Из-за неспецифичности симптоматики при постановке диагноза основное значение имеют данные физикальных, инструментальных и лабораторных исследований. Пациентке с подозрением на хронический эндоцервицит проводится:
- Осмотр на кресле. При исследовании в зеркалах наружный зев цервикального канала гиперемирован, шейка матки отечна. Могут выявляться участки повышенной кровоточивости, слизистые и гнойно-слизистые выделения.
- Расширенная кольпоскопия. Сосуды эпителиального слоя шейки матки расширены, выявляются очаги с сосудистыми петлями. Слизистая оболочка выглядит отечной. Могут определяться другие патологические процессы (псевдоэрозия, эрозия и др.).
- Лабораторные исследования. Для определения возбудителя заболевания проводят микроскопию и посев мазка (с антибиотикограммой), ПЦР-диагностику, специальные серологические методы (РИФ, ИФА).
- Цитология мазка из цервикального канала. Позволяет оценить степень вовлеченности в воспаление клеток эндоцервикса. Анализ эффективен для раннего выявления дистрофических, диспластических процессов, атипии и возможного озлокачествления.
- УЗИ шейки матки. Шейка матки увеличена в размерах, утолщена. В ее структуре присутствуют гипоэхогенные включения (наботовы кисты). Метод позволяет исключить или своевременно выявить сочетанный рак шейки матки.
Дифференциальная диагностика производится с эктопией и раком шейки матки, туберкулезным поражением. В сложных случаях назначают консультации онкогинеколога, фтизиатра.
Лечение хронического эндоцервицита
Медикаментозная терапия
При подтвержденном диагнозе хронического воспаления эндоцервикса рекомендован комплексный этиопатогенетический подход. Предпочтительна консервативная терапия, основными задачами которой являются:
- Ликвидация очага инфекции. С учетом чувствительности возбудителя заболевания назначают антибиотики, противогрибковые, противотрихомонадные, противохламидийные и другие средства. Обычно пероральный прием препаратов и их парентеральное введение дополняют местным воздействием (вагинальными свечами и т. п.).
- Восстановление влагалищного биоценоза. Вследствие хронического воспаления и использования антимикробных средств в вагине нарушается нормальный баланс микроорганизмов. Своевременное назначение эубиотических препаратов позволяет предупредить рецидивы эндоцервицита и активацию условно-патогенной флоры.
- Иммуннокоригирующая терапия. Поскольку фоном для развития заболевания часто становится иммунодефицит, пациенткам показаны витамино-минеральные комплексы и стимуляторы иммунитета. Их применение позволяет повысить общую и местную сопротивляемость инфекционным агентам, а также нормализовать иммунный ответ.
Физиотерапия
При лечении хронического эндоцервицита эффективно сочетание медикаментозной и физиотерапии. Физиотерапевтические методики усиливают противовоспалительный эффект антибактериальных средств и ускоряют процессы репарации. Пациенткам назначают:
- низкочастотную и высокочастотную магнитотерапию;
- электрофорез магния в маточной зоне;
- диадинамические токи;
- ДМВ;
- вагинальную лазеротерапию;
- дарсонвализацию через влагалищный электрод;
- грязевые тампоны.
Хирургическое лечение
В некоторых случаях консервативное лечение эндоцервицита дополняют хирургическими методами. При обнаружении большого количества наботовых кист, в которых может персистировать возбудитель, выполняют диатермопунктуру. При упорном течении показаны криодеструкция, лазерная вапоризация, радиокоагуляция. Если хроническое воспаление сочетается с деформацией шейки, дисплазией эпителия или элонгацией, возможно проведение радиоконизации и трахелопластики.
Прогноз и профилактика
Несмотря на необходимость длительного лечения, прогноз при хроническом эндоцервиците благоприятный. Рецидив заболевания возможен только при стойком снижении иммунитета и наличии воспаления в других отделах женской половой сферы. Для профилактики рекомендованы своевременное адекватное лечение острого эндоцервицита, регулярные осмотры у гинеколога, упорядоченная сексуальная жизнь, барьерные методы контрацепции (особенно при частой смене половых партнеров). Целями вторичной профилактики является предупреждение осложнений заболевания, в первую очередь – развития злокачественных неоплазий и бесплодия.
Источник
