Как лечить неспецифическое воспаление
Воспаление всегда начинается с изменения. Через некоторое время процессы инфильтрации, протеолиза, некроза и синяков уменьшаются или прекращаются, и на первый план выходит регенерация тканей.
Наибольшее повреждение тканей вызывает гнойное воспаление. После эвакуации гноя в тканях остается полость (тканевой дефект), которая постепенно заполняется соединительнотканными элементами – происходит разрастание соединительной ткани.
Разрастанию соединительной ткани в месте воспаления способствует особый материал, присутствующий в повышенных количествах в воспаленных тканях и экссудате, активаторы роста, возникающие в результате процессов изменения, снижение хилона (ингибиторы пролиферации), пролиферация cAMF и слабый ацидоз.
В условиях слабого ацидоза для диссоциации оксигемоглобина на ткани требуется более высокое парциальное давление кислорода, чем обычно – кривая диссоциации Hb02 смещается вправо. Это уже начало следующей фазы – регенерации. Все интенсивно пролиферирующие ткани нуждаются в большом количестве воды, и регенерация соединительной ткани также начинается в гипергидратационных условиях (фаза гипергидратации).
Микрофаги в очаге воспаления постепенно погибают, и начинают преобладать макрофаги. Повышается фагоцитарная активность этих клеток, они фагоцитируют мертвые клетки и другие продукты изменения. В очаге воспаления один тип клеток заменяет другой (микрофаги – макрофаги – фибробласты), каждый из которых выполняет свою функцию, а затем отдает свое место другому типу клеток.
Таким образом, основные изменения соединительной ткани в очаге воспаления – это разрастание макрофагов, фибробластов и гистиоцитов, образование капилляров (2-3 дня) и развитие волокон соединительной ткани (3-6 дней). Дефект ткани постепенно заполняется грануляционной тканью – новой, энергично растущей и богатой сосудами тканью, которая окружает очаг воспаления.
В условиях повышенной активности фагоцитоза, ацидоза, протеолитических и липолитических ферментов уничтожаются микроорганизмы и элементы омертвевшей ткани, ограничивается воспаление, уменьшается экссудация и площадь гиперемии.
После заполнения дефекта ткани кровеносные сосуды и лимфатические сосуды начинают опорожняться (лимфатические сосуды выполняют дренажную функцию для устранения воспалительного отека). Воспалительный отек исчезает, наступает фаза гипогидратации. Происходит регенерация не только соединительной ткани, но и клеток органов и тканей. Однако по мере увеличения числа дифференцированных клеток, интенсивность регенерации снижается.
Если повреждение ткани невелико, регенерация часто бывает полной, тогда как при большом повреждении возникает рубцевание. Клетки высокодифференцированной паренхимы органов (головной мозг, миокард) неспособны к регенерации после травмы. Соединительная ткань часто перерастает в некротическую массу, например, после инфаркта миокарда, плеврита, операций на брюшной полости. Особенно интенсивно разрастается соединительная ткань вокруг инородного тела – вокруг него образуется плотная капсула.
Асептическая рана, края которой соприкасаются, заживает в первую очередь. В этом случае происходит выраженное разрастание макрофагов и интенсивное образование соединительнотканных волокон, которые вместе с эпителиальными клетками замещают фибрин тромба в ране.
Иногда поврежденные клеточные элементы, такие как слизистые оболочки, кожа, способны регенерировать и заполнить дефект определенными тканями, и тогда рана заживает без рубца. Напротив, инфицированные раны, а также асептические раны, если их края не совпадают, заживают вторично, и образуется рубец.
Последствия воспаления
Если регенерация ткани, поврежденной при воспалении, завершена, то функции также полностью восстанавливаются (restitutio ad integrum). Когда определенные ткани заменяются соединительной тканью, функции восстанавливаются только частично (restitutio incpleta). В результате такого воспаления образуется рубец, а функции тканей остаются ограниченными (замещение).
Рубец
Большой рубец часто негативно влияет на организм. По мере сокращения рубцовой ткани развивается значительная дисфункция органа или конечности. Спайки и рубцы, например, в брюшной полости после перитонита или хирургического вмешательства, стеноз пищевода и желудка после ожога кислотой или щелочью, деформируют органы и нарушают их функцию. Распространены нарушения движений конечностей из-за воспаления нервов, сухожилий и суставов. Также в паренхиматозных органах (легких, печени, поджелудочной железе, почках) часто возникают тяжелые функциональные нарушения после воспаления.
Процессы изменения, которые убивают высокодифференцированные клетки жизненно важных органов, могут угрожать существованию организма. Очень опасны рубцы, например, после воспаления сердечных клапанов или мозговых оболочек.
Биологическое значение воспаления в организме
Уже И. Мечников доказал, что воспаление, усложняющееся в ходе эволюции, является одним из неспецифических механизмов защиты всех организмов от действия патогенного агента. Даже сегодня воспаление считается типичным патологическим процессом, при котором компоненты повреждения и защиты связаны в неразрывное целое, а также во взаимной борьбе.
Вредные для организма процессы – это ухудшение функции и интоксикация, когда нарушаются функции воспаленного органа (ткани). Например, при воспалении сустава движения в нем болезненны и ограничены или даже невозможны.
Воспаление как защитная реакция организма проявляется по-разному. Уже во время смены высвобождаются биологически активные вещества, которые участвуют в сосудистых реакциях и процессах пролиферации. Спазм сосудов предотвращает дальнейшее распространение инфекционного агента в организме. В условиях венозной гиперемии уменьшается кровоток и лимфоток, поэтому токсические и пирогенные вещества дольше задерживаются в очаге воспаления.
Также важен для защиты воспалительный экссудат.
- Из-за кислой среды экссудат является бактерицидным. Его белки связывают бактериальные токсины.
- Экссудат разжижает и ферментативно расщепляет, препятствуя абсорбции и дальнейшему распространению токсинов в организме.
- Экссудат используется для доставки антител к специфическим антигенам в месте воспаления.
Особое значение имеет фагоцитарная и пролиферативная функция клеток соединительной ткани. Грануляционная ткань, образующаяся в процессе пролиферации, и соединительнотканный барьер изолируют воспаление от окружающих тканей. Благодаря этим защитным механизмам подопытному животному можно вводить токсины в очаге воспаления, но заметной реакции организма не происходит. С другой стороны, в здоровых тканях токсины вызывают у животного значительную реакцию или даже гибель.
Грануляционная ткань
Как и другие типичные патологические процессы в организме, защитная функция воспаления не безгранична. Если действие вредного агента сильное, защитные реакции могут стать ненормальными, вредными для организма. Например, тяжелый фурункулез, разлитой гнойный перитонит, септическое состояние и т. д. нельзя считать положительной защитной реакцией.
Способность реагировать на действие болезнетворных агентов воспалением – очень важный типичный патологический процесс в организме, нарушение которого может иметь опасные последствия. Эти нарушения могут быть связаны с уменьшением количества нейтрофилов (нейтропения) и проблемами с их функцией.
В свою очередь, наиболее частыми причинами тяжелой нейтропении являются лекарственный агранулоцитоз и лейкоз. В редких случаях возникает так называемая циклическая (периодическая) нейтропения, когда каждые 21 день наблюдается значительное снижение количества нейтрофилов. Эта нейтропения чаще встречается у пациентов с инфекционными кожными заболеваниями, отитом и артритом.
Дисфункция лейкоцитов может включать хемотаксис, эмиграцию и фагоцитоз. Например, нарушения хемотаксиса и эмиграции лейкоцитов возникают при диабете, пародонтите, терапии кортикостероидами и других.
Также описаны многие наследственные дефекты фагоцитарной системы. Некоторые дефекты – это нарушения бактерицидной активности фагоцитов, другие – нарушения подвижности фагоцитов.
- К первой группе относится хронический гранулематоз у детей, в основе которого лежит снижение активности НАДН2-зависимой оксидазы. В результате в клетке не образуется H 2 O 2 и не повреждается мембрана фагоцитирующего объекта. Процесс фагоцитоза не завершается, и из гистиоцитов развиваются гранулемы (чаще всего в легких). Гранулемы разрушаются, лейкоциты и микроорганизмы оставляют очаги воспаления, развивается сепсис.
- Вторая группа наследственных дефектов включает синдром Чедиака-Хигаси. Признаки включают лейкоцитарные аномалии и нарушения пигментации кожи, склонность к рецидивам, гнойные инфекции, анемию, лейкоцитопению, тромбоцитопению и т. д.
Воспаление развивается плохо из-за нарушения фагоцитоза. Снижается сопротивляемость организма инфекции, и ухудшается состояние больного. Например, в случае пониженной реактивности смертность больных пневмонией намного выше.
Принципы противовоспалительной терапии
Поскольку воспаление и часто связанная с ним лихорадка являются защитными, с ними не всегда нужно бороться. Иногда эти типичные патологические процессы изолируют возбудителя болезни, иногда – благотворно влияют на течение некоторых хронических заболеваний. Однако при многих острых воспалительных заболеваниях (фурункулез, тромбофлебит, острый аппендицит, острый панкреатит и т. д.) Необходимо бороться с воспалением, чтобы избежать опасных для организма осложнений.
Воспалительная терапия бывает этиологической и патогенетической.
- Цель этиологической терапии – устранить биологический агент воспаления (антибиотики, противотуберкулезные препараты, терапевтические сыворотки и т. д.) Или подавить действие аллергена.
- Задача патогенетического лечения – предотвратить или полностью заблокировать один из этапов воспалительного патогенеза.
Например:
- Противовоспалительные препараты (салицилаты, глюкокортикоиды) стабилизируют лизосомальную мембрану, снижают активность ферментов (трансаминаз, дегидрогеназ, эстераз, протеаз) и тем самым уменьшают образование биологически активных веществ.
- Индометацин подавляет синтез простагландинов. Гиперосмолярные растворы (как местные, так и внутривенные) используются для уменьшения воспалительного отека.
- Глюкокортикоиды подавляют фагоцитоз, пролиферацию клеток и иммунологические процессы. В результате течение воспаления ослабевает и замедляется. Эти препараты широко используются при лечении аллергических воспалений.
Противовоспалительная терапия
Чтобы создать наиболее благоприятные условия для развития воспаления как защитного процесса организма, воспаленным тканям нужен покой. В случае острого воспаления механические движения могут помешать локализации воспаления и способствовать распространению инфекции.
В лечении воспалений играют роль различные тепловые процедуры: они улучшают кровообращение и циркуляцию лимфы в воспаленных тканях и стимулируют экссудацию, тем самым усиливая и ускоряя воспалительные процессы. Холод снижает интенсивность этих процессов.
Основная задача хирургических методов лечения – удаление внутренних ограниченных инфекционных очагов воспаления (флегмонозный отросток, желчный пузырь), а также вскрытие и дренирование гнойной полости (абсцесс, флегмона).
В современной медицине, в том числе при лечении воспалений, успешно применяются каликреин и препараты ингибиторов каликреина.
Ингибиторы протеаз, обладающие широким спектром действия, участвуют в регуляции хининов и фибринолитической системы. Эти ингибиторы играют защитную роль при различных заболеваниях, включая панкреатит. Они препятствуют образованию калькреина и прогрессированию воспаления. Многие ингибиторы каликреина содержатся в бычьей печени, слюнных железах, поджелудочной железе. Препараты-ингибиторы (трасилол, калол, контральтик) используются при лечении острого панкреатита.
Препараты каликреина (падутин, депокаликреин, дилминал D, ангиотропин) расширяют кровеносные сосуды и играют важную роль в лечении облитерирующего эндартериита.
В период разрастания соединительной ткани для борьбы с негативными последствиями рубцевания, особенно контрактур, движения следует выполнять постепенно, увеличивая их амплитуду до максимума.
Продолжение статьи
- Часть 1. Этиология и патогенез воспаления. Классификация.
- Часть 2. Особенности обмена веществ при воспалении.
- Часть 3. Физико – химические изменения. Роль нервной и эндокринной систем в развитии воспаления.
- Часть 4. Изменения в периферическом кровообращении при воспалении.
- Часть 5. Экссудация. Экссудат и транссудат.
- Часть 6. Эмиграция лейкоцитов. Хемотаксис.
- Часть 7. Фагоцитоз. Асептическое и острое воспаление.
- Часть 8. Распространение. Последствия. Принципы лечения воспаления.
Поделиться ссылкой:
Источник
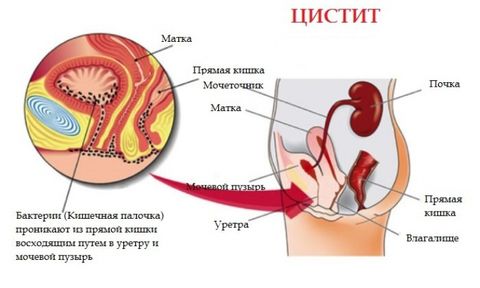
Инфекционно-воспалительные заболевания мочеполовой системы наиболее распространены из всех инфекционных патологий бактериального происхождения. Чаще выявляются у женщин – 50% пациенток переболело ими минимум 1 раз в течение жизни. Среди мужчин до 35 лет – 15%, после 50 лет эти патологии развиваются намного чаще, в основном за счет заболеваний простаты. Также встречаются и у детей – у 2% мальчиков и 8% девочек.
Лечением мочеполовых инфекций занимаются гинекологи, урологи, нефрологи и врачи общей практики. При наличии тревожных симптомов важно не откладывать визит к доктору, так как дальнейшее прогрессирование заболевания может привести к осложнениям.
Органы мочеполовой системы
Мочеполовой системой называют совокупность органов мочевыделительной и половой систем. Также существуют органы, которые выполняют сразу обе функции: и мочевыделительную, и половую. К ним относится, например, уретра у мужчин.
Органы мочевыделительной системы:
- Почки – парный орган, находящийся в поясничной области и осуществляющий выведение из крови вредных и ненужных веществ, участвующий в процессе образования эритроцитов и поддержании артериального давления.
- Мочеточники – доставляют мочу (избыток жидкости, выводимый из организма почками вместе с вредными веществами) в мочевой пузырь.
- Мочевой пузырь – служит накопителем мочи.
- Мочеиспускательный канал (уретра) – выводит урину из мочевого пузыря.
Органы мочевыделительной системы у мужчин и женщин одинаковы (разве что мочеиспускательный канал имеет неодинаковое строение), а органы репродуктивной системы – разные. К органам половой системы у мужчин относятся:
- Яички и их придатки.
- Семявыводящие и семявыбрасывающие протоки.
- Семенные пузырьки.
- Уретра.
- Предстательная железа (простата).
Половая система женщин состоит из следующих органов:
- Яичников и их придатков.
- Матки, шейки матки и маточных труб.
- Влагалища.
К наружным органам репродуктивной системы у мужчин относятся мошонка и половой член, у женщин – большие и малые половые губы, клитор.
Инфекция мочевыводящих путей: специфика развития у женщин и мужчин
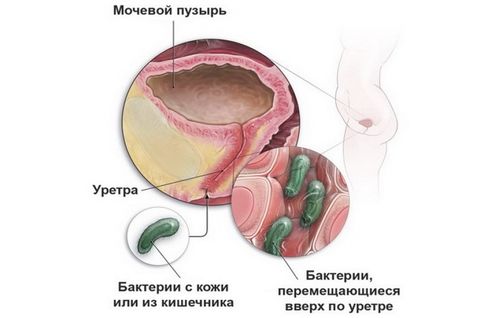
Из-за отличий в анатомическом строении заболевания мочевыводящих путей у женщин и мужчин возникают по-разному.
Инфекции у женщин обусловлены строением мочеиспускательного канала: он более широкий и короткий, чем у мужчин. Поэтому инфекции легче проникнуть не только в уретру, но и в мочевой пузырь. Уретрит (воспаление мочеиспускательного канала) и цистит (воспаление мочевого пузыря) возникают у женщин чаще, чем у мужчин. Этому также способствует тесное соседство заднего прохода, влагалища и уретры. Инфекции могут быть занесены в мочеиспускательный канал как из заднего прохода (при недостаточной или неправильной гигиене), так и из влагалища, во время полового акта.
У мужчин уретра выполняет и половую функцию (по ней проходит семенная жидкость при эякуляции), поэтому она более длинная и узкая, чем у женщин. В мочевой канал открываются, помимо мочевого пузыря, и протоки яичек. Уретра проходит через предстательную железу – орган, участвующий в выработке полового секрета, семенной жидкости. Инфекции у мужчин возникают при заражении во время полового акта, а также при патологическом увеличении предстательной железы, когда верхняя часть уретры сдавливается, возникает застой мочи и, как следствие, воспалительный процесс.
Общие признаки мочеполовых инфекций
Несмотря на то, что каждое заболевание имеет свой «набор» симптомов, выделяют симптомы, характерные для многих мочеполовых инфекций:
- Сильные и частые позывы к мочеиспусканию.
- Изменение цвета и запаха урины, ее помутнение, появление в ней осадка.
- Боли в области поясницы и внизу живота.
- Недоопорожненность мочевого пузыря (урина выделяется небольшими количествами).
- Дискомфорт при мочеиспускании: боли, жжение.
Справка! Вышеперечисленные симптомы могут сопровождаться повышением температуры тела, рвотой, тошнотой.
Классификация мочеполовых инфекций
Инфекции мочевыводящих путей (ИМП) классифицируют по следующим критериям:
- Локализации.
- Характеру течения.
По локализации различают инфекции:
- Верхних отделов мочевыводящих путей (почек и мочеточников).
- Нижних отделов МВП (мочевого пузыря, уретры).
Справка! Чаще всего патологические процессы возникают в нижних отделах мочевыводящих путей.
По характеру течения заболевания бывают:
- Неосложненными (без нарушений оттока мочи, структурных изменений мочевыводящих путей, сопутствующих заболеваний).
- Осложненными.
Осложненными считаются любые инфекции мочевыводящих путей у мужчин. У женщин осложненными являются ИМП:
- Возбудителем которых стал атипичный микроорганизм.
- С функциональным или анатомическим нарушением, из-за чего возникает препятствие для оттока мочи или снижается местный или системный иммунитет.
Также выделяют специфические и неспецифические инфекции. Специфические мочеполовые инфекции передаются половым путем и вызываются гонококком, уреаплазмой, трихомонадами, вирусом герпеса, хламидиями, микоплазмами и т.д. Неспецифические возникают из-за повышенной активности условно-патогенных (то есть провоцирующими развитие патологических процессов лишь при определенных условиях) микроорганизмов: стафилококков, кишечных палочек, стрептококков и т.д.
Распространенные возбудители мочеполовых инфекций
Возбудителями мочеполовых инфекций могут быть бактерии, вирусы, грибки, простейшие.
Возбудители неспецифических инфекций
Неосложненные инфекции чаще всего (в 95% случаев) вызываются следующими микроорганизмами:
- E.coli (кишечная палочка) – до 90% случаев.
- Staphylococcus saprophyticus (стафилококк сапрофитный) – до 5% случаев.
- Proteus mirabilis (протей мирабилис).
- Klebsiella spp. (клебсиелла).
Справка! Обычно неосложненные инфекции провоцирует один вид бактерий.
Осложненные инфекции могут провоцировать сразу несколько видов микробов. Чаще всего это бактерии Klebsiella spp., Pseudomonas spp (синегнойная палочка), Proteus spp., иногда грибки (чаще всего C.albicans).
Наиболее распространенные специфические инфекции и их возбудители
Наиболее распространенными специфическими инфекциями являются гонорея, хламидиоз, трихомоноз. Их возбудители способны также вызывать следующие мочеполовые патологии: эпидидимит, уретрит, простатит, аднексит, везикулит, вагинит, сальпингит, цистит.
Гонорея
Возбудителем гонореи является гонококк Нейссера (по фамилии ученого, открывшего эту бактерию в 1879 году). Воспалительный процесс обычно развивается в мочеполовых органах:
- Слизистой оболочке уретры у мужчин.
- Слизистой оболочке уретры, цервикальном канале, железе преддверия влагалища у женщин.
Также гонококк Нейссера может поражать прямую кишку (у женщин из-за соседства анального отверстия и влагалища, у мужчин – если они являются пассивными гомосексуалистами), глаза, слизистую оболочку ротовой полости, миндалины, глотки. Такие патологические процессы возникают при вторичном занесении инфекции (заноса руками из половых органов).
В среднем инкубационный период гонореи длится 3—5 дней, в некоторых случаях 10 дней. Также встречается скрытое течение заболевания, когда оно не проявляется симптомами, на протяжении от 1 дня до месяца.
Симптомы гонореи:
- Болезненные мочеиспускания.
- Гнойные выделения из мочеиспускательного канала.
- Сильные боли при мочеиспускании.
- Частые мочеиспускания.
При подостром течении заболевания признаки те же, но выражены менее ярко.
Хламидиоз
Вызывается хламидиями (Chlamydia trachomatis). Заболевание часто протекает бессимптомно или со слабо выраженными признаками, к которым относятся:
- Дискомфорт при мочеиспускании.
- Зуд в промежности.
- Патологические выделения из половых органов.
- Боли в пояснице или внизу живота.
Справка! Хламидиоз наблюдается в 20% случаев всех инфекций, передающихся половым путем.
Трихомоноз
Возбудителем инфекции являются простейшие Trichomonas vaginalis. У женщин патологический процесс обычно возникает в нижних половых путях, у мужчин – в уретре. В 70% случаев трихомоноз протекает бессимптомно. К его признакам относятся:
- Зуд в области наружных половых органов.
- Жжение во время мочеиспускания.
- Боли во время или после полового акта.
- Отеки паховой области.
- Учащенные мочеиспускания.
У женщин заболевание также проявляется вагинальными выделениями (пенистыми, с неприятным запахом, имеющими белую, желтоватую, сероватую, зеленоватую окраску или кровянистыми). У мужчин наблюдаются выделения из уретры.
Справка! Инкубационный период заболевания – от 3 до 28 дней.
Наиболее распространенные инфекции мочеполовой системы
Заболевания мочеполовой системы могут возникать у пациентов любых возрастных категорий, однако существует группа риска, в которую входят:
- Женщины (особенно в период менопаузы и пациентки, пользующиеся для контрацепции вагинальными колпачками).
- Пациенты с аномалиями развития органов мочевыделительной системы.
- Пациенты с заболеваниями, затрудняющими отток мочи (камнями в почках, аденомой простаты и т.д.).
- Пациенты с иммунодефицитными состояниями и патологиями, снижающими иммунитет (например, сахарным диабетом).
Справка! Также в группе риска находятся люди с мочевым катетером.
Уретрит
Уретрит – это воспаление мочеиспускательного канала. Оно может быть как специфическим, так и неспецифическим.
Симптомы заболевания:
- Жжение при мочеиспускании.
- Выделения из уретры (чаще у мужчин, чем у женщин).
- Учащенные мочеиспускания.
Если уретрит не лечить, он может привести к стриктуре (сужению) мочеиспускательного канала и распространению инфекции на почки или мочевой пузырь.
Цистит

Цистит – это воспаление мочевого пузыря. Также может быть специфическим и неспецифическим. Различают первичный и вторичный (возникающий на фоне патологий простаты, мочевого пузыря) цистит. Наиболее распространенным возбудителем инфекции является кишечная палочка.
К симптомам цистита относят:
- Учащенные мочеиспускания.
- Дискомфорт в конце мочеиспускания (боли, рези, жжение).
- Чувство недоопорожненности мочевого пузыря.
- Боли в области прямой кишки у мужчин и внизу живота у женщин.
- Потемнение, помутнение мочи.
- Примеси крови в урине.
При отсутствии лечения заболевание может перетечь в хроническую форму.
Пиелонефрит
Пиелонефрит является одним из самых распространенных заболеваний почек. Это неспецифический воспалительный инфекционный процесс. Основными его возбудителями являются кишечная палочка, протей и стафилококк. В большинстве случаев пиелонефрит вызывается не одной, а сразу несколькими бактериями.
Патология может быть первичной или вторичной (возникает на фоне мочекаменной болезни, гинекологических заболеваний, опухолей органов малого таза, сахарного диабета, аденомы простаты). Наиболее часто пиелонефрит развивается у молодых женщин, мужчин старше 55 лет и детей до 7 лет. Может носить острый или хронический характер.
Симптомами пиелонефрита являются:
- Учащенные мочеиспускания.
- Повышение температуры тела.
- Тупые боли в области поясницы.
- Потливость.
- Жажда.
Хронический пиелонефрит выражен менее ярко, его легко спутать с обычной простудой. Главными симптомами являются головные боли, повышение температуры тела, мышечная слабость. Эпизодически могут наблюдаться учащенные мочеиспускания, сухость во рту, ноющие боли в пояснице, отеки, побледнение кожных покровов, изменение цвета мочи.
Вагинит
Вагинит (кольпит) – воспаление влагалища. Может быть как неспецифическим, так и специфическим, острым или хроническим.
Симптомами вагинита являются:
- Зуд и жжение в области половых органов, обычно усиливающиеся во время полового акта или мочеиспускания.
- Вагинальные выделения с неприятным запахом, имеют беловатую или зеленоватую окраску.
Вагинит может иметь и неинфекционное происхождение: возникать из-за микротравм влагалища, гормональных изменений, аллергии, эндокринных нарушений, снижения местного иммунитета.
Аднексит
Аднекситом называют воспалительный процесс в маточных трубах и яичниках. Он может быть односторонним или двустронним, специфическим и неспецифическим. Обычно возникает на фоне снижения иммунитета вследствие стрессов, общих инфекционных заболеваний или гормональных сбоев. Симптомы аднексита:
- Боли внизу живота (с одной или двух сторон, в зависимости от локализации патологического процесса).
- Признаки интоксикации организма: слабость, учащенное сердцебиение, озноб, головные и мышечные боли.
- Повышение температуры тела.
- Нарушения мочеиспускания.
При хроническом аднексите симптомы проявляются лишь в стадии обострения, во время ремиссии их не наблюдается.
Сальпингит
Сальпингит – это воспаление фаллопиевых (маточных) труб. Как самостоятельное заболевание наблюдается лишь в 30% случаев. В остальных случаях сопровождается воспалением яичников (то есть перетекает в аднексит). Бывает одно- и двусторонним. Чаще всего развивается у женщин репродуктивного возраста, однако возникает и в период менопаузы.
К симптомам сальпингита относятся:
- Повышение температуры тела, лихорадочные состояния.
- Учащенные и болезненные мочеиспускания.
- Боли разной степени выраженности внизу живота.
- Вагинальные выделения: зловонные, гнойные или серозно-гнойные.
- Нарушения менструального цикла.
- Тошнота.
- Бесплодие.
- Головные боли и головокружения.
При хроническом сальпингите нередко наблюдаются лишь боли внизу живота в течение длительного времени.
Простатит
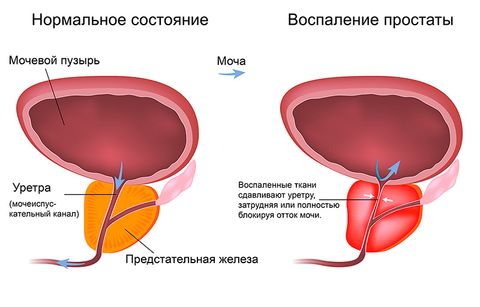
Простатит – воспаление предстательной железы. Бывает специфическим и неспецифическим. Вызывается вирусами, бактериями, грибками. Может иметь острое и хроническое течение. Общими симптомами (характерными для обеих форм) простатита являются:
- Нарушения мочеиспускания: боли, задержки, слабый напор струи, учащенные позывы.
- Половая дисфункция.
- Выделения из уретры.
- Уменьшение количества или снижение качества спермы.
- Боли в области живота, мошонки, промежности.
Справка! Встречаются неинфекционные разновидности простатита, они возникают из-за застойных явлений в области малого таза.
Везикулит
Везикулит – это воспаление семенных пузырьков у мужчин. Может быть специфическим и неспецифическим. Часто является осложнением других мочеполовых инфекций: простатита, уретрита, эпидидимита. Симптомами везикулита являются:
- Боли внизу живота, усиливающиеся при мочеиспускании и эякуляции.
- Примеси крови в эякуляте.
- Признаки интоксикации организма: головные и мышечные боли, слабость.
- Общее ухудшение самочувствия.
- Неконтролируемые эякуляции.
Если заболевание перешло в хроническую форму, то симптомы меняются. Наблюдаются нарушения мочеиспускания, боли в области крестца.
Эпидидимит
Эпидидимит – воспаление яичка. Бывает односторонним и двусторонним, специфическим и неспецифическим. Возбудителями заболевания преимущественно являются бактерии. Может развиваться вследствие воспалительных процессов в других органах мочеполовой системы.
Симптомы эпидидимита:
- Боли в области мошонки, с одной или обеих сторон.
- Повышение температуры тела.
- Отеки мошонки, уплотнения.
- Боли при мочеиспускании, примеси крови в урине.
При хроническом эпидидимите температура не повышается, а боли умеренные или незначительные.
Диагностика
При любом заболевании органов мочеполовой системы сначала проводится сбор анамнеза и осмотр пациента. Затем, в зависимости от клинической картины, назначаются диагностические исследования, среди которых могут быть:
- Анализы мочи: общий, по Нечипоренко.
- Общий анализ крови.
- Посев мочи на флору (для определения чувствительности возбудителей инфекции к антибиотикам).
- Креатинин и мочевина в сыворотке крови.
- Скорость оседания эритроцитов.
- УЗИ почек и мочевого пузыря.
- Внутривенная урография.
- Компьютерная томография органов малого таза.
Справка! Дополнительно может быть назначена цистоскопия – эндоскопическое исследование, в ходе которого осуществляется осмотр внутренней поверхности мочевого пузыря.
Лечение
Инфекционные заболевания органов мочеполовой системы лечат антибиотиками. Они могут вводиться перорально, внутримышечно, внутривенно. Разновидности антибактериальных препаратов, длительность курса и метод введения выбираются врачом в зависимости от особенностей течения патологии и состояния организма пациента.
Если у вас наблюдаются признаки инфекции мочевыводящих путей или других органов малого таза, запишитесь на прием в Поликлинику Отрадное. Благодаря современным и точным методам диагностики причина заболевания будет выявлена в кратчайшие сроки. Для вас разработают индивидуальный план лечения, благодаря которому вы скоро вернетесь к привычному образу жизни.
Источник
