Как называется воспаление при несоблюдении гигиены
Болезни потовых желез – это одна из разновидностей кожных заболеваний, при которых нарушается функция выделения секрета на различных участках кожного покрова человека. На нашем теле расположено около 3 млн потовых желез. Большая их часть находится в подмышечной впадине, на ладонях, ступнях, а также в паху.
Содержание статьи:
- Ангидроз
- Лечение ангидроза
- Гидраденит
- Как проводится лечение
- Гипергидроз
- Как вылечить гипергидроз
- Осмидроз
- Потница
- Причины возникновения потницы:
- Симптомы потницы
- Хромидроз

Потовые железы пронизывают дерму и эпидермис, закачиваются потовой порой. Они служат для постоянного охлаждения организма и вывода продуктов жизнедеятельности клеток через пот. При различных заболеваниях потовых желез полностью или частично нарушается их основная функция и это вызывает сбои в работе всего организма, может привести к другим заболеваниям разных органов.
Ангидроз
Ангидроз – это неспособность потовых желез к нормальному выделению потового секрета. Различают как частичный, так и полный ангидроз. Это заболевание часто называют гипогидрозом. На ранних стадиях диагностировать ангидроз довольно сложно.
Обычно причинами этого заболевания могут стать травмы кожи или применение неподходящих и низкокачественных лекарственных препаратов для лечения сердечно-сосудистой системы. Но встречается врожденная неспособность к нормальному потоотделению.
Также к причинам возникновения данного заболевания можно отнести:
- психические расстройства;
- сбои в работе нервной системы;
- обезвоживание организма.
Первыми симптомами ангидроза у пациента могут быть: резкое повышение температуры, отсутствие потоотделения на отдельных участках кожи. При этом организм будет стараться компенсировать недостаток охлаждения на одном участке, вследствие чего на другом участке кожи выделение секрета резко увеличивается.
Возможны частые приливы крови к лицу и шее, мурашки по коже несмотря на высокую температуру окружающей среды. При полном ангидрозе больному запрещено выполнять любые физические упражнения и подвергаться разным физическим нагрузкам, так как может произойти тепловой удар. И без своевременного оказания помощи возможен летальный исход.
Лечение ангидроза
К основным аспектам лечения ангидроза следует отнести устранение причин возникновения данного заболевания. Пациенту следует избегать перегрева, принимать различные витаминные комплексы и увлажнять проблемные участки кожи. Также рекомендуется обильное питье и внутримышечное введение витамина В12.
Гидраденит
Гидраденит – это гнойное, зачастую одностороннее гнойное воспаление потовых желез. Обычно проявляется в подмышечных впадинах и в паху, реже – вокруг сосков. К причинам гидраденита можно отнести общее ослабление иммунитета организма при диабете, очень сильную потливость, несоблюдение правил личной гигиены и избыточный вес.
Первыми симптомами гидраденита является проявление при пальпации на коже в районе подмышечных впадин и паховой зоны небольших бугорков. У больного в местах, где болезнь проявляется на ранней стадии, наблюдается легкий зуд и болевые ощущения при пальпации. Эти бугорки со временем могут объединяться и образовать более крупные. Далее новообразования быстро увеличиваются в размере, спаиваются с кожей и взбухают наружу в виде грушевидных воспаленных сосков. Наблюдается отек тканей вокруг пораженного участка, болезненные ощущения усиливаются и кожа приобретает синеватый оттенок.
Средние сроки активного развития гидраденита – это 10-15 дней, за это время отдельные узлы могут сливаться, размягчаться и проявляется флюктуация во время пальпации. В дальнейшем новообразования самопроизвольно вскрываются и выделяется густой гной с примесями крови. При этом некротический стержень не образуется.
Созревание гидраденита очень часто сопровождается:
- общей слабостью пациента;
- недомоганием;
- небольшим подъемом температуры;
- явной болезненностью.
Одним из возможных вариантов развития гидраденита является образование разлитого плотного доскообразногоо инфильтрата, что вызывает болезненные ощущения не только в движении, но и в состоянии покоя. Это делает пациента полностью неработоспособным.
После естественного вскрытия узлов и удаления из них гноя, уменьшается чувство напряжения и боли, а через некоторое время происходит рубцевание язв, но процесс рассасывания инфильтрата занимает более длительное время. Нередко гидраденит оказывается рецидивирующим, тогда лечение может затянуться на длительное время.
Как проводится лечение
Лечение гидраденита проводится под наблюдением врача дерматолога. С первых дней больной должен придерживаться строгой диеты, исключить из рациона острые блюда, сладости, исключить курение и алкоголь.
Лечение сопровождается приемом антибиотиков и сульфаниламидов. Обязательно больному следует применять разного рода иммуноукрепляющие средства и витамины. Также применимы нитрофураны и аутогемотерапия. Для местного лечения используется сухое тепло, УВЧ и ультрафиолетовое облучение.
Гипергидроз
Гипергидроз – это заболевание потовых желез, которое проявляется избыточным и неконтролируемым потоотделением на отдельных участках кожи или же по всему телу в целом. В основном повышенная потливость наблюдается в подмышечной зоне, на ладонях и стопах пациента. Самой неприятной формой гипергидроза является осмидроз – это тот случай, когда выделение пота сопровождается неприятным запахом в результате присоединения к поту грибковой и бактериальной флоры.
Различают два типа гипергидроза: первичный (идеопатический) и вторичный, который зачастую обусловлен различными заболеваниями эндокринной системы такими как: диабет, туберкулез, инсульт и гипертиреоз.
При гипергидрозе суточная норма потоотделения человека увеличивается до 20 раз и за один час может выделяться до 1 500 мл пота.
Как вылечить гипергидроз
Лечение гипергидроза проводится консервативными или же хирургическими методами. При хирургическом вмешательстве больному удаляют потовые железы на подмышечном участке, этот метод не исключает возможности рецидива заболевания, так как со временем клетки восстанавливаются и придется повторить процедуру. Также возможно ультразвуковое воздействие на потовые железы человека или проведение процедуры введения бутулотоксина А (ботокс). Процедура введения бутулотоксина помогает справиться с гипергидрозом на срок около 6 месяцев, но после процедуру придется повторять. Также в лечении гипергидроза применяется иссушение кожи электрофорезом, но этот метод как правило применим только для стоп и ладоней.
Осмидроз
Осмидроз – это заболевание, которое характеризуется неприятным запахом пота, что обычно обусловлено наличием грибковой флоры. Возбудителем этого заболевания является бактерия стафилококка. Часто осмидроз наблюдается при гипергидрозе, так как чрезмерное потоотделение само по себе ухудшает гигиенические качества. Также осмидрозу способствует наличие у пациента заболеваний эндокринной системы. При лечении осмидроза применяются все методы, которыми лечится гипергидроз. Для профилактики осмидроза следует соблюдать все правила личной гигиены, особенно в весенне-летний период следует принимать душ 2-3 раза в день. Также не следует употреблять много соли и серосодержащих ее лекарственные препараты.
Потница
Потница – это одна из особых форм дерматита, которая проявляется в результате раздражения тканей кожи, вследствие чрезмерного потоотделения.
Потница может возникнуть из-за повышения температуры тела или окружающей среды. А также в случае несоблюдения правил личной гигиены на должном уровне. Из-за этого нарушается функция потовых и сальных кожных желез, что вызывает ответную реакцию кожи.
Зачастую этому заболеванию подвержены младенцы, так как их кожа еще слишком тонкая и не обладает хорошей защитной функцией. Но встречается заболевание у взрослых людей вследствие разных нарушений в эндокринной системе, избыточного веса, а также при длительном применении плотной, не дышащей одежды.
Причины возникновения потницы:
Основной причиной потницы является недостаточная вентиляция отдельных участков кожи в областях естественных складок: подмышечная зона, пах, коленные и локтевые сгибы. Поражается также у женщин область под молочными железами. У детей и взрослых с очень густым волосяным покровом наблюдается проявление потницы за ушами. Также потница появляется в областях тела, которые находятся постоянно под плотной одеждой (бюстгальтеры, плавки, подгузники, бандажи и повязки).
Способствуют развитию потницы:
- одежда из плотных, синтетических, недышащих тканей;
- высокая температура воздуха в сочетании с высокой влажностью;
- различные травмы и натертости кожи;
- использование различных жирных косметических средств, которые закупоривают поры.
Симптомы потницы
Различают три вида потницы: папулезная, красная и кристаллическая.
Папулезная
Папулезная потница чаще всего проявляется у взрослых в условиях повышенной влажности и температуры воздуха. На коже возникают высыпания телесного цвета в виде маленьких пузырьков 1-2мм в диаметре. Проявляется на боковых поверхностях груди и живота, а также на руках и ногах. Для данного типа потницы характерны сильное шелушение кожи, сухость, зуд и дискомфорт.
Красная
Красная потница проявляется возникновением в местах трения кожи пузырьков до 2х мм в диаметре, которые наполнены мутной жидкостью и как правило сопровождаются покраснением кожи вокруг них. Пузырьки очень сильно зудят, но не сливаются между собой. Чаще появляется у взрослых.
Кристаллическая
Кристаллической потнице больше всего подвержены дети. На коже образуются белые или полупрозрачные маленькие (до 1мм) пузырьки. Эти пузырьки очень часто сливаются и образую более крупные зоны поражения. Пузырьки могут лопаться и легко инфицироваться. Также как и при других формах потницы наблюдается шелушение и сильный зуд. Возможна отечность кожи, что может вызвать ложные подозрения на корь, ветрянку и крапивницу.
Возникают по всему телу и при попадании вторичной инфекции могут вызвать образование гнойничков (пиодермии) и опрелостей.
В основу лечения потницы как у детей, так и у взрослых ложиться открытие доступа воздуха к коже и четкое соблюдение правил гигиены.
Не следует сильно укутывать ребенка и носить тесные вещи в которых усиливается потоотделение, также следует избежать ношения синтетической одежды во влажном климате.
При наличии высыпаний проводятся подсушивающие мероприятия: обработка присыпками и слабым раствором марганца. Пораженные участки кожи следует обрабатывать антисептиками и можно местно применять нежирные мази с бетаметмзоном или препараты, содержащие ментол для снятия зуда.
При бактериальном инфицировании следует начать прием противомикробных препаратов.
При потнице запрещается применять масла, кремы и жирные лосьоны, так как они могут усугубить ситуацию.
Также обязательно следует пройти консультацию у врача дерматолога и начать лечение первичных проявлений гипергидроза. Следует избегать физических нагрузок и проводить медленную акклиматизацию к жаркому климату.
Хромидроз
Хромидроз – это выделение пота зеленого, голубого, черного, желтого, красного и других оттенков. Это заболевание встречается крайне редко и чаще всего проявляется вместе с гипергидрозом. Также возможно проявление хромидроза вместе с осмидрозом.
Причиной истинного хромидроза является выделение потовыми железами особого пигмента – липофуксина. Также бывает приобретенный хромидроз, который обусловлен профессиональной деятельностью человека. Встречается у людей, которые работают с кобальтом, медью и другими химическими веществами.
Также хромидроз может развиваться из-за распространения по телу грибковой флоры или бактерий, это происходит из-за пренебрежения правилами личной гигиены.
Чаще всего встречается синий и красный цвет пота при хромидрозе.
Лечат хромидроз в зависимости от его происхождения. Если это профессиональное заболевание, то больному следует прекратить контакт с тем веществом, которое привело к хромидрозу.
В случаях, когда заболевание вызвано размножение бактерий и грибковой флоры, следует как можно чаще мыться с мылом и соблюдать правила личной гигиены. Особое внимание следует уделить участкам кожи в паху, подмышечных впадинах и в других местах с повышенной потливостью.
Обычно перед лечение хромидроза пациента следует избавить от гипергидроза, в таких случаях пот перестает окрашиваться сам по себе.
В лечении истинного хромидроза, который связан с выработкой потовыми железами пигмента липофуксина, применяют ультразвуковой метод деструкции потовых желез и их удаление путем липосакции, хирургического иссечения или кюретажа.
Источник
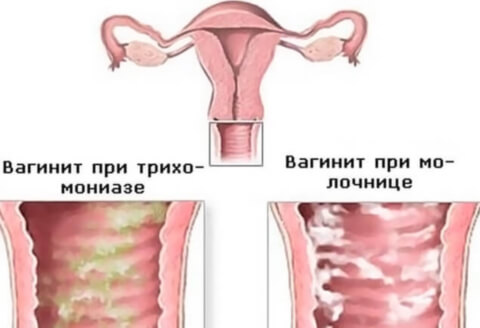
Воспаление влагалища (кольпит, вагинит) – гинекологическое заболевание, причиной которого является воздействие на слизистую оболочку влагалища различных неблагоприятных факторов – возбудителей инфекции, травм или эндокринных нарушений. Заболевание может протекать как в скрытой форме, так и с выраженной симптоматикой: зудом, жжением, обильными выделениями. Проявления заболевания чаще всего обостряются в период перед менструацией или сразу после ее окончания.
Воспалительный процесс может локализироваться в отдельной зоне слизистой оболочки влагалища (например, его преддверии), или же охватывать всю слизистую целиком. Локальный кольпит больше характерен для пациенток юного и пожилого возраста.
Виды воспалений
Различают такие виды вагинита: специфический и неспецифический, острый и хронический.
Неспецифический вагинит
Неспецифическое воспаление слизистой влагалища провоцируется условно патогенной микрофлорой. Микроорганизмы, которые являются частью обычной флоры, при неблагоприятных условиях начинают размножаться. Катализатором развития патологического процесса служат такие факторы:
- несоблюдение интимной гигиены;
- частая смена половых партнеров;
- спринцевания антисептическими растворами;
- использование некоторых средств контрацепции;
- склонность к аллергии;
- беременность;
- стресс;
- вирусные инфекции, вызывающие ослабление иммунитета;
- переутомление;
- травмы слизистой оболочки влагалища.
Неспецифический вагинит может быть бактериальным и кандидозным. Наиболее распространенные возбудители бактериальной инфекции – стафилококк, стрептококк, гарднерелла, кишечная палочка.
Специфический вагинит
Его развитие вызывают инфекции, передающиеся половым путем. К таким заболеваниям относят трихомониаз, гонорею, микоплазмоз, уреаплазмоз, хламидиоз.
Неспецифические воспаления влагалища лечатся при помощи антибиотиков, при обнаружении заболевания, необходимо обследовать и пролечить второго партнера.
Атрофический кольпит
Этот вид воспаления слизистой влагалища возникающий у женщин в период менопаузы, возникает вследствие гормональной дисфункции. Кроме того, это заболевание может наблюдаться у пациенток детородного возраста, перенесших удаление яичников, а также во время приема лекарств, которые влияют на выработку эстрогена.
Атрофический кольпит диагностируется у большинства женщин, спустя 3-4 года после наступления климакса. Проявляется ощущением сухости и дискомфорта во влагалище. Из-за недостатка женских гормонов его слизистая оболочка истончается, это становится благоприятным фактором для развития условно-патогенной флоры.
Симптомы
Острый кольпит
Для этого заболевания характерно резкое появление ряда симптомов:
- зуд;
- боли во влагалище;
- жжение;
- обильные выделения;
- болью и дискомфортом во время мочеиспускания;
- ощущение тяжести внизу живота.
Во время осмотра выявляется отечность и покраснение слизистой влагалища. При воспалении она становится гиперчувствительной и может кровоточить в ответ на введение гинекологических зеркал. Иногда в процесс вовлекается шейка матки и другие органы женской половой сферы.
Характер выделений при остром кольпите зависит от возбудителя инфекции. Если это трихомонада, то выделения становятся желтовато-зеленые с ярко выраженным неприятным запахом; если грибок Кандида – белые творожистые.
Хронический кольпит
Возникает вследствие недолеченного острого кольпита. Патологический процесс переходит в латентную стадию с периодическими обострениями. При хроническом кольпите воспалительный процесс также может распространиться на все женские половые органы (шейку матки, матку, фаллопиевы трубы и яичники).
Диагностика воспаления влагалища

Диагностика кольпита осуществляется при помощи таких методов исследования:
- гинекологический осмотр;
- взятие мазка на флору и чувствительность к антибиотикам (для назначения эффективной антибактериальной терапии);
- ПЦР-диагностика возбудителей инфекций.
В зависимости от выявленной причины заболевания, может быть назначена консультация дополнительных специалистов: иммунолога, эндокринолога, гастроэнтеролога.
Лечение
Воспаление влагалища лечится комплексно. Пациентке назначаются препараты для наружного и внутреннего применения:
- антибиотики;
- иммуномодуляторы;
- спринцевание растворами с противомикробными свойствами;
- диета с исключением из рациона острых и копченых блюд, алкоголя, большого количества углеводной пищи.
Источник
Что скрывает в себе “ит”?
Воспаление – это “ответ” нашего организма на вторжение чужеродных микроорганизмов или “сигнал” о повреждении клеток. Многие из нас знают, что воспаленный участок болит, отекает, краснеет, но, отчего это происходит, мало кому известно. В действительности, в ответ на повреждение запускается каскад сложнейших реакций, и ключевую роль в воспалительной реакции играют наши кровеносные сосуды и защитные клетки.
Воспалительный процесс может затронуть любой орган: глаза, уши, печень, суставы, желудок и так далее. И вот для того, чтобы не путаться в терминах, было решено добавлять к латинскому названию больного органа (или его части) окончание “-ит”, что и обозначает его воспаление. К примеру, воспаление кожи – это “дерматит”, воспаление ушей – “отит”, при воспалительном процессе в бронхах врач ставит диагноз “бронхит”.
Пожалуй, в гинекологии воспалительные процессы встречаются чаще всего, причем они могут затрагивать как наружные, так и внутренние половые органы. К таким болезням относят: вульвит, вагинит, аднексит, эндометрит, бартолинит.
Воспаление бывает острым и хроническим. Первое протекает быстро и бурно: с болями, подъемом температуры и общей реакцией организма. Второе тянется долго и нудно: обострения чередуются с временными улучшениями. Если острое воспаление не лечить, со временем оно перейдет в хроническую форму.
Осторожно – чужие в организме!
Воспаление женских половых органов заподозрить достаточно просто. Внезапно появившиеся боли в нижней части живота, расстройство менструального цикла, зуд и странные (по цвету и запаху) выделения из влагалища – все это говорит о наличии воспаления. Если к тому же повысилась температура и появилась слабость – скорее всего, воспалительный процесс находится в острой фазе.
В женские половые органы болезнетворные микроорганизмы могут попасть двумя путями: через кровь и через влагалище, причем последний путь гораздо короче первого. Ведь внутренние половые органы женщины – система по своей природе открытая, с окружающей средой она сообщается через влагалище и шейку матки. Вызвать воспалительное заболевание может половая жизнь без презерватива, травмы половых органов любого происхождения, несоблюдение правил личной гигиены, аборты и роды. Когда инфекция циркулирует в крови, например, при гриппе и скарлатине, она может добраться и до женских половых органов. Похожая ситуация наблюдается, когда где-нибудь в организме уже имеется очаг воспаления: кариес, хронический гайморит, тонзилит и т.п. Дремлющая инфекция в любой момент может “проснуться”, с током крови “приплыть” к половым органам и “устроить” воспаление. В рамках одной статьи невозможно рассказать про все воспалительные заболевания женских половых органов, мы остановимся на одном из них – бартолините.
Железа под угрозой воспаления
Бартолинит – воспаление большой железы преддверия влагалища (бартолиниевой железы). Возникает при несоблюдении гигиены половых органов, ослаблении иммунитета, венерических болезнях., иногда без регестрируемых причин.
Чаще всего встречается одностороннее поражение бартолиниевой железы. Воспалительный отёк может закупоривать проток железы, препятствуя выделению гнойного секрета, который, задерживаясь в протоке, растягивает его, образуя кисту, ложный абсцесс. При закупорке протока и задержке в нём гноя бартолиниева железа становится болезненной, увеличивается, иногда она может достигать размеров гусиного яйца. В редких случаях воспалительный процесс может захватывать непосредственно ткань железы, при этом возникает истинный абсцесс с гнойным расплавлением железы и окружающих тканей. Гнойное образование может самопроизвольно вскрываться с выделением густого жёлто-зелёного содержимого, после чего состояние пациентки улучшается. Воспалительный процесс может затухать самостоятельно без нагноения. При этом наблюдается уплотнение и незначительное увеличение железы. Однако довольно часто через некоторое время воспалительный процесс возобновляется и осложняется. Вначале заболевание может не причинять сильного беспокойства: небольшое уплотнение у входа во влагалище слегка болезненно, иногда ощущается лёгкое покалывание в области промежности, жжение. При ухудшении состояния появляются резкая боль в области наружных половых органов женщины, усиливающаяся при движении и половом акте, все это может сопровождаться повышением температуры до 38-39 °С, ознобом.
Острый бартолинит может иметь как венерическую, так и невенерическую природу. Для того чтобы понять, какова природа бартолинита, врач-гинеколог должен исследовать мазки, взятые во время осмотра. Лечение при таком диагнозе может быть разным, в зависимости от его проявлений.
Избавляем навсегда
На начальных стадиях рекомендуется постельный режим, проводится болеутоляющая и антибактериальная терапия; при ухудшении состояния или нагноении кисты бартолиниевой железы необходимо хирургическое лечение.
Существует несколько противорецидивных оперативных методик для лечения кисты. Одна из них – это удаление кисты, операцию можно производить только в “холодном” периоде, то есть пока киста не нагноилась. Эта операция относится к разряду сложных гинекологических операций, во время нее может возникнуть обильное кровотечение. Наименее травматичной является марсупилизация кисты бартолиниевой железы. Суть этой операции заключается в том, что создается новое отверстие – вход в бартолиниеву железу. Если это отверстие сохранится, то киста вновь не образуется. Осложнений после такого хирургического вмешательства гораздо меньше, частота рецидивов – 1-2%. В нашем Центре обе операции выполняются под внутривенным наркозом. Госпитализируются пациентки, как правило, на сутки, затем выписываются домой с рекомендациями врача по послеоперационной обработке. Следующий контрольный визит к гинекологу – через неделю.
При обнаружении бартолинита половая жизнь пациенткам противопоказана из-за возможного инфицирования партнёра или нагноения железы. Профилактика заболевания заключается в соблюдении правил личной гигиены, исключении случайных половых связей, лечении вульвита, кольпита, уретрита.
Ноги в руки и к врачу!
К сожалению, многие пациентки при подозрении на бартолинит предпочитают не обращаться к врачу. Однако они не правы. Длительно существующий воспалительный очаг в области бартолиневой железы (как и в других органах) следует лечить, так как он является источником инфекции не только для половых органов, но и для всего организма. Поэтому, при подозрении на бартолинит, обязательно обратитесь к гинекологу, который оценит ситуацию и назначит адекватное лечение. В нашем Центре вы всегда можете получить квалифицированную гинекологическую помощь.
Источник
