Какие уколы сделать от воспаления
Что колят детям и взрослым?
Терапевтическое лечение пневмонии всегда включает в себя фармакологические препараты, воздействующие напрямую на возбудителя, а также комплекс симптоматических и патогенетических средств, назначение которых заключается в уменьшении и нивелировании клинических проявлений болезни.
При пневмонии лечение не обходится без применения не только таблеток, но также и фармакологических препаратов, которые вводятся путем инъекций. Уколы от воспаления легких пациент может получать в домашних условиях, если для госпитализации нет строгих показаний.
Антибактериальная терапия
Препараты антибактериального характера, которые назначаются при воспалительных процессах легочных тканей, подразделяются на некоторые группы, согласно их механизмам воздействия – на бактерицидные и бактериостатические. Бактерицидные антибиотики воздействуя на патогенные микроорганизмы, приводят их к гибели.
Конкретно, антибактериальные бактерицидные фармакологические препараты подразделяются на такие подвиды:
- пенициллины, простые и защищенные;
- цефалоспорины;
- карбапенемы;
- фторхинолоны;
- аминогликозиды.
Бактериостатические антибиотики подавляют рост и размножение патогенной микрофлоры: они делают так, что с ними справляется иммунитет пациента.
Какие инъекции ставят при воспалении легких.
Внимание! Антибиотики при пневмонии у взрослых рекомендуют использовать в форме инъекций. Такой способ применения позволяет добиться скорейшего выздоровления.
К категории бактериостатиков относятся такие антибиотики:
- макролиды;
- Линкомицин;
- Клиндамицин;
- тетрациклины;
- Левомицетин.
В зависимости от потребностей и возбудителя подбирается группа препаратов и их способ применения, наиболее часто при воспалении легочных тканей выбирают инъекционный тип.
Выбор подходящего препарата
Определяет необходимый антибактериальный препарат, исключительно лечащий специалист, который ориентируется на конкретную клиническую картину, а также руководствуется индивидуальными показателями организма пациента. Также, не последнюю роль в подборе лекарства играют результаты диагностирования.
Основными критериями подбора антибиотика выступают такие:
- Когда возраст пациента не достигает 60 лет, и кроме пневмонии не обнаружено сопутствующих заболеваний, к примеру – диабета сахарного, патологий сердечнососудистого характера и прочих, картина течения воспалительного процесса благоприятная, может допускаться амбулаторное лечение. В домашних условиях наиболее часто прописываются такие препараты антибактериального воздействия, как Азитромицин, Сумамед, Амоксиклав, Аугментин.
- При возрасте более 60 лет, при наличии сопутствующих патологий хронического характера, которые могут усложнить процесс выздоровления либо обостриться на фоне присутствующего воспаления легких, может потребоваться лечение в условиях стационара. При таких обстоятельствах назначаются антибиотики Азитромицин, Сумамед, Амоксиклав, Аугментин, Цефтриаксон, Левофлоксацин, Спарфлоксацин. Форму введения определяет лечащий врач, она может носить как пероральный характер, так и инъекционный.
- При тяжелом протекании патологии у пациентов любой возрастной категории, особенно старше 70 лет из-за социальных показаний, то есть – лица без определенного места проживания, алкоголезависимый, одинокий пожилой, при плохих жилищных либо материальных условиях, госпитализация рекомендована в любом случае, а антибактериальные препараты применяются в форме инъекций.
Кроме указанных, имеются и прочие антибактериальные препараты, которые в различных формах используются в рамках терапевтического лечения воспалительных процессов легочных тканей.
В каких случаях рекомендуются инъекции?
Внимание! Какие уколы колют при воспалении легких, зависит от тяжести протекания патологии. Длительность курса применения антибактериальных средств инъекционной формы определяется индивидуально.
Видео в этой статье ознакомит читателей с принципами лечения пневмонии.
Антибактериальные препараты, наиболее часто назначаемые при пневмонии
Имеются некоторые препараты, которые чаще других назначаются при пневмонии. Часть из них относится к препаратам резерва.
К стандартным препаратам, которые назначаются для лечения воспалительных процессов легких для детей и взрослых относятся такие:
- Амоксициллин в сочетании с клавулановой кислотой, представленные Амоксиклавом, Аугментином, Флемоклавом солютаб. Назначаются при типичных пневмониях, спровоцированных пневмоокком и гемофильной палочкой. Также лечатся вирусно-бактериальные пневмонии. Препараты относятся к первому ряду и используются для эмпирической терапии и/или при диагностированной чувствительности болезнетворных бактерий к нему.
- Цефтриаксон либо Цефотаксим,цефалоспорины третьего поколения – применяются при типичных пневмониях средней тяжести течения, могут выступать препаратами первого ряда при реакциях со стороны ЖКТ на макролиды и Амоксиклав, а также при подтвержденной чувствительности.
- Амоксициллин в совмещении с сульбактамом, Трифамокс ИБЛ, относящийся к защищенным пенициллинам – применяется в качестве медикамента первого ряда на замену Амоксиклава. Используется при типичной пневмонии, спровоцированной гемофильной палочкой, пневмококком и при вирусно-бактериальном воспалении с легким течением.
- Макролиды, Азитромицин, то есть Сумамед, Азитрал, Азитрокс, Зитролид, Хемомицин (на фото) – может выступать в качестве медикамента первого ряда при имеющейся непереносимости пенициллинов, особенно отмечается его позитивный эффект при атипичных пневмониях. Возбудители, с которыми могут справиться эти препараты: легионеллы, микоплазмы, гемофильная палочка, хламидии (см. Пневмония и хламидиоз: где связь?). Более слабо воздействуют на стафилококки и стрептококки.
Важно! Уколы при воспалении легких могут применяться в педиатрии, в случае если пероральный прием лекарственных средств недопустим или неэффективен.
Когда требуется применение антибиотиков в форме инъекций.
Препараты резервного назначения, которые используются при несостоятельности прочих антибиотиков:
- Цефалоспорины, представленные Цефтазидим – в сравнении с Цефтриаксоном показывает хорошую антисинегнойную активность, благодаря чему его возможно применять в качестве препарата резерва в ходе лечения тяжелых пневмоний и нозокомиальных воспалениях легких.
- Тикарциллин с клавунатом, защищенные пенициллины, препарат – Тиментин – используется при подтвержденной восприимчивости к нему возбудителя. Применяется при типичной пневмонии тяжелого течения, а также при осложнении эмпиемой, плевритом гнойным, абсцедированием при возбудителях стрептококке, стафилококке, кишечной палочке, клебсиелле, клостридии, синегнойной палочке.
- Спарфлоксацин, Спарфло, Таваник, Левофлокс, Элефлокс, Левостар, Ремедиа, относящиеся к фторхинолонам третьего поколения – является альтернативным антибиотиком резервной группы. Имеет расширенный антимикробный спектр воздействия, применяется при атипичных возбудителях, пневмококке, синегнойной палочке, стафилококке и прочих грамотрицательных патогенах. Может быть использован при непереносимости медикаментов первой линии, патологиях с тяжелым течением, осложненной пневмонии, при выявленной устойчивости возбудителя к первоочередным АБ. Инструкция регламентирует достаточный перечень побочных эффектов.
- Имипенем, Аквапенем, Тиенам, Гримипенем, Меропенем, относящиеся к карбапенемам – применяются при осложненных пневмониях, а также при патологиях с тяжелым течением, сепсисом и при возникшей лекарственной устойчивости возбудителя к антибиотикам первой линии. Характеризуется широким спектром воздействия на патогены.
Когда предлагается терапия с использованием перечисленных антибактериальных препаратов, относящихся к резервной группе в рамках лечения пневмонии легкой и средней тяжести, их применять не рекомендуется, так как после они становятся малоэффективными. Данное аргументируется тем, что они широко используются при хирургических вмешательствах, надобность в которых может возникнуть у любого человека.
Препараты при воспалении легких могут вводиться внутривенно или внутримышечно.
Препараты, применяемые в инъекционной форме
Симптоматическая и патогенетическая терапия при воспалении легочных тканей включает себя кроме антибактериальной группы фармакологических препаратов также и средства других направленностей, которые могут вводиться инъекционным методом. Тем не менее, препараты, которые относятся напрямую к терпи кашля не применяются в виде инъекций, чаще они вводятся в организм ингаляционным путем либо перорально.
К таким инъекционным препаратам относятся следующие:
- нестероидные противовоспалительные медикаменты, иначе – НВПС;
- противовирусные медикаменты;
- адаптогены и иммуномодуляторы.
Среди НВПС наиболее часто в терапии воспаления легких применяются такие препараты:
- Диклофенак – внутримышечные инъекции;
- Нимесил – пероральный прием при невыраженном болевом синдроме;
- Анальгин с Димедролом, как литическая смесь для внутримышечного введения.
НПВС назначаются в качестве препаратов, которые оказывают жаропонижающее воздействие и противовоспалительное действие при пневмониях. В рамках терапии пневмонии у пациентов детской возрастной группы применяются Парацетамол с Ибупрофеном, так как они признаны наиболее безопасными.
Нимесил может использоваться при выраженном болевом синдроме.
Противовирусные препараты – интерфероны и индукторы интерферонов назначаются при следующих заболеваниях:
- пневмониях вирусного характера;
- пневмониях вирусно-бактериального характера;
- пневмониях хламидийного характера;
- пневмониях, спровоцированных микоплазмами;
- ОРВИ;
- заболеваниях, обусловленных цитомегаловирусом.
К препаратам противовирусного характера относятся такие:
- Виферон;
- Гриппферон;
- Генферон.
Среди индукторов интерферонов назначается Циклоферон.
Каких-либо фармакологических исследований, которые возможно было бы назвать авторитетными по поводу степени позитивного воздействия иммуномодуляторов и адаптогенов при воспалительных процессах легочных тканей не проводилось. Но, их также назначают в рамках терапии пневмонии.
Принято считать, что экстракт алоэ в ампулах, предназначенных для внутримышечного введения, способствует более стремительному заживлению и восстановлению полной функциональности легочных тканей после воспаления.
Какой препарат, и в каких случаях применяется при пневмонии
Имеются некоторые основные схемы, на которые ориентируются при назначении и применении определенных препаратов.
В целом, препараты при пневмонии назначаются следующим образом и применяются в дозировках, рассмотренных в таблице:
| Препараты, которые могут назначаться при пневмонии | |
| Лекарственная группа | Как используется |
| Нестероидные противовоспалительные препараты | Диклофенак назначается при выраженной болезненности при воспалении легких, а также при температуре, которая превышает 39 градусов. Взрослым показано по 75мг/сутки, вводится внутримышечно на протяжении 5 суток. |
| Индуктор интерферона | Циклоферон назначается при пневмонии, имеющей связь с ОРВИ, герпесом, хламидиями, ЦМВ. Взрослым вводится 10 инъекций по 0.25г в/м либо в/в. В детском возрасте показано по 6-10мг/кг, также 10 инъекций путем в/м либо в/в введения. |
| Иммуномодулятор | Имунофан назначается при пневмонии, которая возникла на фоне ОРВИ, микоплазменного либо хламидийного заражения, сепсиса. Взрослым требуется вводить 1 раз через 3 суток, показано 8 инъекций. Разовая дозировка составляет 50мкг, то есть 1 ампула. |
| Адаптоген | Экстракт Алоэ назначается при любой форме пневмонии, за исключением тяжелого течения. Применяется 1 ампула, 1 раз в 1 сутки, курс составляет 10 инъекций. |
| Иммуномодулятор | Полиоксидоний назначается при воспалении легких, возникшем на фоне ОРВИ, при иммунодефиците, бронхообструкции. Вводится взрослым в/м либо в/в, по 6мг/кг, порошок растворяется в физрастворе или воде. Вводится 3 подряд, далее промежуток в 1 сутки. Всего требуется 10 инъекций. В детском возрасте вводят интраназально с 6 месяцев. |
Самостоятельно назначать себе какое-либо средство запрещено, так как их бесконтрольное использование может приводить к разнообразным негативным последствиям, особенно данное касается препаратов антибактериального, противовирусного спектра воздействия и НПВС.
Какие уколы делают при воспалении легких, подскажет специалист. Самостоятельное назначение подобных медикаментозных препаратов – недопустимо. Цена такого воздействия может быть высока – как минимум усугубление состояния пациента, спровоцированное неадекватной терапией.
Источник
Применять любые лекарственные препараты, включая обезболивающие уколы, конечно, стоит либо по рецептурному назначению врача, либо по устной рекомендации лечащего специалиста, реже – провизора (работника аптеки). Самолечение и приём обезболивающих (болеутоляющих) составов без предварительного обследования или приёма у врача может привести к неожиданным, а поэтому и нежелательным последствиям: не всегда расположение болевых ощущений совпадает с воспалительным процессом в той же части организма.
СОДЕРЖАНИЕ:
Когда нельзя применять обезболивающие препараты
Когда нужны обезболивающие уколы
- Показания для обезболивающих уколов
- Действие обезболивающих составов
Какими бывают обезболивающие уколы
НПВП
Стероидные противовоспалительные препараты (СПВП)
Обезболивающие витамины
Обезболивающие миорелаксанты
Хондропротекторы
Наркотические обезболивающие препараты
Комбинированные обезболивающие
Спазмолитики и спазмоанальгетики
Как хранить ампулы обезболивающих препаратов
Когда нельзя применять обезболивающие препараты
| Болеутоляющие – это не лекарства, такие средства не лечат само заболевание, а только снимают болевой симптом, который является следствием болезни. |
Врачи категорически запрещают анальгетики и другие виды уколов, таблеток, кремов, мазей при двух самых опасных видах болей:
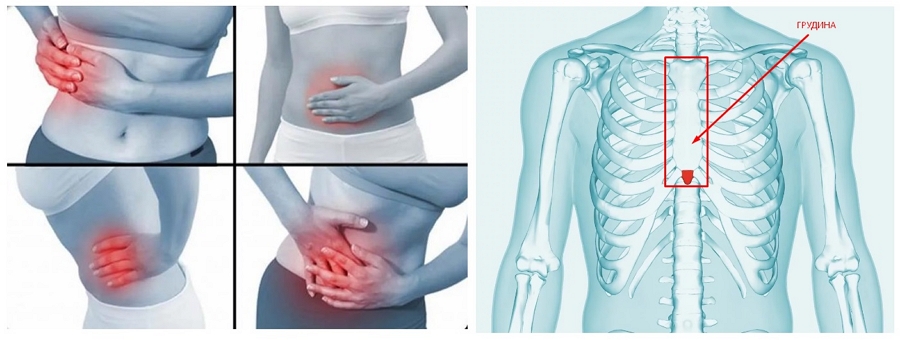
– В животе – резкая, острая боль в этом случае может свидетельствовать о наличии серьёзного воспалительного процесса или тяжелой патологии: перитонит, панкреатит, аппендицит и т.д. Последний случай всегда требует срочной безотложной госпитализации и хирургического вмешательства, а обезболивающее в любом виде, будь то таблетки, уколы и любая иная лекарственная форма, может только купировать боль на некоторое время, но не излечить само заболевание. При игнорировании или снятии болевых сигналов организма возможен летальный исход (смерть).
– В грудине, за ней – любая форма боли в этой области в большинстве случаев говорит о развитии сердечнососудистой патологии, которая может привести к инфаркту. Особенное внимание стоит обратить на сопровождающие симптомы: изжога, постоянное чувство сдавливания. Обезболивающий препарат в этом случае бесполезен, поскольку не снимет симптом (боль), но станет причиной потери времени, которое при сердечнососудистых заболеваниях бесценно. Самолечение, промедление с вызовом скорой врачебной помощи также может стать причиной летального исхода.

Если такие виды болей исключены, а речь идёт о проявлениях, с которыми уже приходилось сталкиваться, рекомендован приём обезболивающих, включая пероральные анальгетики, спазмолитики, уколы, составы для наружного применения. Дозировку и наиболее подходящее средство назначает врач. Не всегда есть фактическая необходимость применения самых сильных обезболивающих препаратов, назначение зависит от характера болей, возраста, истории развития основного и/или сопутствующего заболевания.
Специалист выберет оптимальный режим приёма – так, чтобы максимально исключить появление побочных эффектов, устойчивости к препарату (например, при вторичных, абузусных головных болях). Вдобавок при необходимости внутримышечных инъекций требуется определенный навык, соблюдение стерильности, что не всегда можно получить в домашних условиях.
Когда нужны обезболивающие уколы
Препарат выбирается по характеристикам болей, например, анальгетики и спазмолитики купируют разные виды таких проявлений, а одно и то же обезболивающее может быть эффективным при мигрени, но бесполезным при травмах мягких тканей.
Показания для обезболивающих уколов:
- послеоперационный период;
- стоматология (лечение, удаление зубов);
- обострения и/или хронические заболевания суставов, мышц (воспаления, артрит, ревматизмы, грыжа);
- при ожогах, травмах, переломах;
- в критические дни;
- при мигренях, неврологических заболеваниях;
- злокачественные формы болезней (онкология).
Действие обезболивающих составов
Механизм работы таких средств рассматривается с двух сторон – начало действия и продолжительность эффекта. Для каждой группы препаратов временные рамки могут отличаться, но незначительно. В среднем обезболивающие уколы начинают проявлять себя примерно через 20 минут после инъекции, а эффекта хватает до 4 часов, в некоторых случаях дольше.
Какими бывают обезболивающие уколы
Современная медицина не предлагает единой классификации всех обезболивающих средств, поскольку препараты этой группы могут рассматриваться по фармакодинамике (механизм, продолжительность воздействия), а также по составу (стероидные, опиоидные и т.д.). При этом для врачей будет ценной профессиональная информация, а для пациента – результат применения. Но все многочисленные виды болеутоляющих препаратов можно разделить на основные группы:
- НПВП;
- стероидные анальгетики;
- с витамином группы B;
- миорелаксанты;
- хондропротекторы;
- наркотические.
Также встречаются комбинированные средства – спазмолитики, спазмоанальгетики.
Анальгетики – препараты, направленные на купирование болевого симптома.
Спазмолитики – считаются лекарственным средством, поскольку снимают болевые ощущения (спазм), воздействуют на гладкую мускулатуру, снижают выраженность воспалительного процесса в организме.
Спазмоанальгетики – сочетают в себе свойства анальгетиков и спазмолитиков.
НПВП
Аббревиатура расшифровывается так: нестероидные противовоспалительные препараты. Являются самой распространенной группой болеутоляющих, также выполняет функции жаропонижающих. Для их покупки не всегда требуется рецепт, а в домашней аптечке всегда есть хотя бы один вид обезболивающего средства группы НПВП. Уколами нестероидных препаратов можно устранить боли разнообразного происхождения, но не выраженной силы. Подходят для снятия легких симптомов и средней тяжести болей:
- Головные, включая мигрени.
- Небольшие и средней степени ушибы мягких тканей, растяжения связок, крепатура (повреждения мышечных тканей, включая боли после спортивных тренировок).
- Некоторые виды висцеральной боли (гладкой мускулатуры, внутренних органов), кроме резких приступов, коликов и подобных проявлений.
- Травмы – порезы, переломы, ожоги – также легкой или средней степени.
- Боли в спине, дискомфорт костно-мышечной системы в целом.
Если сила и продолжительность болей выше среднего, препарат окажет только частичное действие и на короткий срок. Чтобы получить полный эффект, придётся увеличить дозировку и одновременно сократить частоту приёма – это нежелательные, а во многих случаях недопустимые действия, поскольку обезболивающие вещества в переизбытке могут вызвать интоксикацию эндогенного (внешнего) типа, которая крайне негативно влияет на работу кровеносной системы и внутренних органов.
Стероидные противовоспалительные препараты (СПВП)
Такие уколы назначаются врачом, произвольный приём не допускается – это гормональное средство, в основе которого используется кортизол, вырабатывающийся в организме человека надпочечниками. Являются самыми сильными из группы не наркотических, но имеют ряд противопоказаний. Стероидные болеутоляющие уколы нельзя ставить в следующих случаях:
- Беременность, период кормления.
- Иммунодефицитные заболевания.
- Наличие бактериальной инфекции.
- Приём антикоагулянтов, антиагрегантов (препараты для разжижения крови).
- Эрозия тканей, суставов.
| Есть ограничения по количеству инъекций стероидных болеутоляющих – их можно использовать не больше 3 раз в месяц. Гормональная природа препарата вызывает ряд побочных эффектов – прироста жировой ткани, нарушения обмена веществ, иногда гипертонии, снижения иммунитета и поражений желудочно-кишечного тракта вплоть до язвенной болезни. |
При отсутствии резких, приступообразных болей инъекции таких препаратов не нужны, их всегда с большей эффективностью и меньшим риском побочных эффектов можно заменить на НПВП или другие виды обезболивающего средства, в зависимости от разновидности боли. Стероидные инъекции хороши, когда требуется срочное вмешательство и разовое купирование боли и некоторых других симптомов. Для длительных курсов приёма врач порекомендует другой препарат.
Любое стероидное болеутоляющее (с кортизолом) назначается при следующих симптомах и заболеваниях:
- шоковые состояния, аллергия;
- необходимость разового срочного введения противовоспалительного;
- в хирургической практике (лидокаин);
- болезни опорно-двигательного аппарата;
- обострения ревматоидного артрита;
- защемления в поясничном отделе.
Могут применяться внутримышечно, внутривенно, внутрисуставно. При этом ампулы со стероидными болеутоляющими нового поколения дают существенно меньше побочных эффектов, поэтому их нередко назначают курсами. При всех достоинствах средств последнего поколения стоит учесть, что с болями сильной выраженности они справляются не лучшим образом.
Обезболивающие витамины
Полноценными болеутоляющими такие средства назвать нельзя, но у витаминов B1 (тиамин – четыре формы в организме человека), B6 (пиридоксин – стимулятор обмена веществ) и B12 (кобаламин – кобальтосодержащий препарат) всё же производят определенный обезболивающий эффект – уменьшают возбудимость нервных клеток, блокируют выработку в организме веществ, которые провоцируют появление боли.
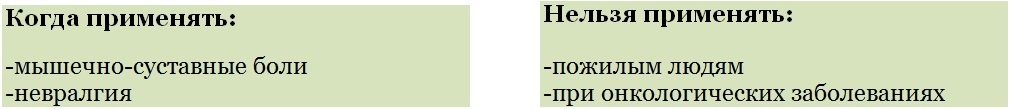
У витамина B12 эффект снижения боли выражен сильнее, у B1 меньше. И если инъекции только витамина этой группы не смогут устранить болевые симптомы полностью, то в сочетании с другими анальгетиками, например, с диклофенаком, приём B12, B1 6 и B1 помогает сократить сроки лечения основным препаратом. Это необходимо, когда есть риск возникновения побочных явлений. Эффективность приёма комплекса витаминов этой группы отдельно от других болеутоляющих пока не доказана, но определенное облегчение, по словам пациентов, наблюдается.
Обезболивающие миорелаксанты
Мышечные релаксанты – группа препаратов, направленных на снижение тонуса мускулатуры, что приводит к снятию мышечных спазмов и болей. Группа медикаментов оказывает одновременно спазмолитическое действие и болеутоляющее.
Только по назначению врача!
Самолечение миорелаксантами строго противопоказано.
Препараты имеют немало побочных действий, есть противопоказания. Основное применение ведется в области анестезиологии, поскольку сила миорелаксантов позволяет применять их в ходе хирургических операций. Также препарат используется в психиатрических клиниках, в том числе для пациентов, находящихся в перевозбужденных состояниях.
Побочные действия:
- угнетение дыхательной системы;
- расстройства желудочно-кишечного тракта;
- головные боли;
- негативное влияние на сердечнососудистую систему.
При правильном назначении и необходимости применения миорелаксанты эффективны даже как обезболивающие послеоперационные уколы, включая случаи тяжёлых травм спинного мозга. Некоторые препараты могут действовать до 6 часов.

Хондропротекторы
Группа относительно новых, современных препаратов комплексного действия, фармакодинамика предполагает коррекцию метаболизма хрящевой и костной ткани, но в достаточной мере эффективность этих лекарств пока не изучена. Хондропротекторы останавливают разрушение тканей и, в отличие от других групп обезболивающих, являются лекарственным препаратом, поскольку в первую очередь купируют или останавливают развитие заболевания. Снятие болевого симптома не является основным назначением таких средств, устранение болей происходит в ходе комплексного воздействия препарата на костно-хрящевые ткани. Выпускается в форме растворов для инъекций (готовое к введению лекарство), хондропротекторы доступны и для перорального применения (таблетки).

Наркотические обезболивающие препараты
Это самые сильные и одновременно опасные обезболивающие уколы, инъекции можно делать только по назначению врача, приобрести болеутоляющие этого класса без рецепта невозможно, а за незаконное приобретение, как и сбыт наркотических веществ грозит уголовное наказание.
В официальной медицине применяется два вида наркотических анальгетиков:
- Природные – все, что производятся из опия (опиаты).
- Синтетические – заменители природных, результат химического синтеза (опиоиды).
Несмотря на число побочных эффектов, появления зависимости от препаратов этой группы, в ряде случае обезболивающий эффект без них невозможен. Речь идёт о наркозе, купировании прорывных, предельно сильных болей. Такая необходимость часто встречается в отделениях хирургии и травматологии, интенсивной терапии, неотложной и паллиативной помощи. В меньшей востребованности – при сложной невралгии, при пограничных послеоперационных периодах.
| Каждая ампула наркотических препаратов подлежит строгому учету, процесс утилизации каждой использованной единицы производится с соблюдением технологии безопасности. |
Зависимость может вызвать действующее вещество даже некоторых ненаркотических болеутоляющих средств, а резистентность пациентов к наркотическим обезболивающим – явление крайне редкое. Применение опиатов и опиоидов назначается только при крайней необходимости, поскольку действие препаратов не только купирует боль, но и неизбежно вызывает эйфорию, приятную расслабленность из-за временного угнетения нервной системы – основные факторы, провоцирующие зарождение физиологической и психической зависимости.
При длительном применении вырабатывается привыкание, что приводит к потребности в увеличении доз вводимого препарата.

Комбинированные обезболивающие
Чаще всего – это препараты на основе парацетамола, отпускаются без рецепта, хорошо показали себя при купировании болей разного происхождения, умеренной и слабой выраженности. Обезболивающие уколы с таким действующим веществом не только снимают болевой симптом, но дополнительно направлены на снижение воспаления, температуры в случае жара. Эффективность парацетамола в чистом виде, как болеутоляющего и противовоспалительного средства, подтверждена десятилетиями медицинской практики, а современные достижения фармакологии позволили снизить вероятность присутствия побочных эффектов, сократить временной период от введения препарата до начала его действия.
| Если комбинированные обезболивающие препараты принимаются с другими лекарственными средствами – диуретиками, пероральными контрацептивами, активированным углем, снотворными, седативными и противосудорожными – эффективность болеутоляющих на основе парацетамола может снизиться. |
Перед приобретением любого препарата из группы комбинированных стоит проконсультироваться с врачом, это поможет подобрать обезболивающее с наилучшей фармакодинамикой и без конфликта с другими лекарственными средствами.

Спазмолитики, спазмоанальгетики
Такие группы лекарственных средств с равной эффективностью купируют боль и снимают спазмы. Обезболивающие имеют похожую природу действия с комбинированными анальгетиками, с той разницей, что спазмолитики (спазмоанальгетики) предлагают более широкий выбор препаратов по действующему веществу. Основой спазмолитических средств, кроме парацетамола, может быть папаверин, дротаверин (известный, как Но-шпа) и другие компоненты. Такие обезболивающие быстро снижают тонус и гипертонус гладкой мускулатуры (сосудов, внутренних органов), могут использоваться при сильных болях. Могут иметь природное происхождение – любисток, ромашковые сборы, пижма, зверобой, мята и т.д. Натуральный состав по эффективности уступает фармацевтической продукции, но может быть аллергенным. Синтетические препараты могут вызвать побочные эффекты – в зависимости от состояния здоровья пациента.
Спазмолитики выбираются по природе болевых ощущений:
- Нейротропные – купируют боль на уровне нервных импульсов.
- Миотропные – воздействуют непосредственно на клетки гладкой мускулатуры.
Инъекции спазмолитиков способны быстро и на долгий период избавить от спастических болей при самых разных недомоганиях.
Когда применять:
- ПМС (предменструальный синдром);
- головная боль;
- панкреатит, холецистит;
- кишечные колики;
- в офтальмологии;
- при бронхиальной астме.
Нельзя применять:
- непереносимость активного вещества;
- увеличение толстой кишки;
- интоксикации;
- колиты;
- острые кишечные инфекции;
- туберкулёз.
Как хранить ампулы обезболивающих препаратов
Растворы могут быть расфасованы в одноразовые и многоразовые ампулы, продаваться в готовой форме и готовиться, как индивидуальный состав в аптеке. в любом случае болеутоляющие нужно хранить отдельно от всех других лекарственных средств. Правила хранения и приема препаратов всегда указаны на упаковке и во внутреннем вкладыше (при его наличии).
1. Нельзя хранить обезболивающие при температуре, не соответствующей рекомендациям на упаковке.
2. Не хранить болеутоляющие в ванной (частые колебания температур).
3. Не оставлять растворы для инъекций в доступных местах (особенно для наркотических препаратов).
4. Средства, неподлежащие длительному хранению утилизировать после вскрытия и применения.
5. Нельзя замораживать болеутоляющие.
6. Не оставлять препараты на свету.
7. Утилизировать средство в случае помутнения, выпадания осадка.
 | Если комбинированные обезболивающие препараты принимаются с другими лекарственными средствами – диуретиками, пероральными контрацептивами, активированным углем, снотворными, седативными и противосудорожными – эффективность болеутоляющих на основе парацетамола может снизиться. |
Содержимое применяют только один раз, после чего ампулу утилизируют, несмотря на остаток в ней лекарственного средства.
Источник
