Какой препарат от воспаление грушевидной мышцы
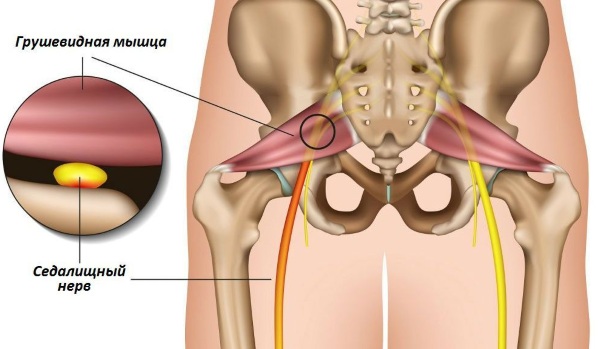
Воспаление грушевидной мышцы является заболеванием неврологического характера. Основной симптом патологии – это острый болевой синдром. Воспаление провоцирует ущемление ствола седалищного нерва и рядом расположенных кровеносных сосудов.
Возникает не только спазм, также происходит видоизменение морфологии мышечных волокон. Диагностику и лечение назначает врач невропатолог. Своевременная терапия на ранней стадии позволит избежать негативных последствий.
Причины синдрома
Существуют многие внешние и внутренние факторы, которые способствуют появлению воспалительного очага:
| Название | Описание |
| Внешние причины |
|
| Внутренние факторы |
|
Установить точный диагноз и определить причину заболевания поможет врач невропатолог. Важно своевременно обратиться в больницу и пройти обследование.
Основные признаки
Клинические признаки при появлении патологических процессов в области грушевидной мышцы помогут специалисту предварительно установить диагноз и назначить пациенту максимально информативное обследование. По присутствующим жалобам у человека врач невропатолог определит область патологического очага и глубину поражения мускулатуры.
Воспаление грушевидной мышцы (симптомы и лечение требуют проведения полной диагностики) провоцирует у человека следующие проявления:
| Название | Клиническая картина |
| Локальные |
|
| Признаки сдавливания седалищного нерва |
|
| Сосудистые проявления |
|
При появлении любых клинических признаков важно сразу обратиться в больницу. Прогрессирующее воспаление грушевидной мышцы приведет к неприятным последствиям. Своевременная терапия позволит избежать осложнений.
Диагностика
Комплексная диагностика при воспалении грушевидной мышцы осуществляется с целью определить источник патологии, чтобы подобрать максимально эффективное лечение и устранить его. Обследование также позволит дифференцировать заболевание, поскольку многие патологии сопровождаются схожей клинической картиной.
Воспаление грушевидной мышцы (симптомы и лечение требуют квалифицированной медицинской помощи) и его причину помогут определить следующие мероприятия:
| Название | Описание |
| Рентгенография | Обследуется пояснично-крестцовый отдел позвоночника. |
| Компьютерная томография (КТ) | Информативные диагностические методы, благодаря которым специалисты с высокой точностью определяют область локализации патологического очага (новообразования, травмы и другие заболевания). |
| Магнитно-резонансная томография (МРТ) |
Внешний осмотр и обследование врач невропатолог для постановки диагноза проводит следующими методами:
- Прощупывается грушевидная мышца под ягодицей.
- Выполняется поколачивание ягодицы, чтобы определить направление болевого синдрома.
- Врач также прощупывает область, где грушевидная мышца соединяется с крестцово-подвздошным сочленением.
- Пациенту необходимо лечь на здоровый бок и приподнять колено. Дискомфорт в таком положении указывает на спазм грушевидной мышцы.
- Больной наклоняется вперед, при этом не сгибает колени. Врач прощупывает ягодицу и область грушевидной мышцы, седалищного нерва, чтобы установить предварительный диагноз.
Для выявления воспалительного процесса пациенту делают новокаиновую блокаду. Лекарство вводят глубоко в мышечные волокна. Клинический спазм выявляется, если после укола человек чувствует себя лучше. В некоторых ситуациях на основе полученных результатов, пациента отправляют консультироваться с другими профильными врачами (онколог, ортопед, вертебролог, гинеколог, уролог).
Методы лечения препаратами
Воспаление грушевидной мышцы требует проведения комплексной терапии. Больным подбираются препараты, которые принимают внутрь и используют наружно. Важно строго придерживаться врачебных рекомендаций и дозировок, поскольку медикаменты провоцируют побочные эффекты. В тяжелых или экстренных ситуациях проводится оперативное вмешательство.
Растирки против воспаления
Для местного применения пациентам в комплексной терапии пораженной грушевидной мышцы назначают обезболивающие и противовоспалительные мази:
| Название | Применение | Противопоказания |
| Нурофен | Препарат наносится на кожу в пораженной области по 50-125 мг 4 раза в сутки. Гель рекомендуется втирать легкими массажными движениями до полного впитывания. Временной минимальный интервал между нанесением лекарства не должен быть меньше 4-х часов. Курс лечения продолжается 2 недели. |
|
| Долобене | Лекарство наносят на пораженную зону по 3 см 3-4 раза в сутки и распределяют легкими массажными движениями. |
|
 Долобене гель
Долобене гель
Преимущество местной терапии заключается в локальном воздействии на область развития воспалительного очага. Активные вещества лекарственных препаратов при этом в минимальных количествах всасываются в кровь.
Компрессы
Воспаления грушевидной мышцы (симптомы и лечение требуют проведения полной диагностики для постановки точного диагноза) в комплексной терапии помогут устранить примочки. Предпочтительно использовать стероидный анестетический медицинский препарат – Димексид.
Компрессы с ним делают 2-3 раза в сутки по 30 минут. Концентрированный раствор разбавляют водой в определенных пропорциях. Смачивают марлю или бинт полученным средством, прикладывают к больному месту в области ягодично-крестцовой зоны.
Для приема внутрь
Медицинские препараты для приема внутрь врач невропатолог подбирает пациентам, руководствуясь результатами комплексного обследования. Учитывая также состояние человека и индивидуальные особенности его организма.
| Группа лекарств | Название | Применение |
| Спазмолитики | Но-Шпа, Папаверин | Лекарства уменьшают спазм и предупреждают повторные приступы болевого синдрома. Таблетки следует принимать внутрь целиком, запивать небольшим количеством жидкости. Взрослая дозировка составляет 0,04-0,08 г 2-3 раза в сутки. В тяжелых или экстренных случаях лекарство вводится внутримышечно или внутривенно. |
| Противовоспалительные нестероидные средства | Диклофенак, Мелоксикам | Препараты купируют воспалительный процесс, предупреждают его распространение на рядом расположенные ткани и уменьшают болезненные ощущения. Лекарство вводится внутримышечно по 75 мг 1-2 раза в сутки. Лечение продолжается 4-5 суток. |
| Обезболивающие препараты | Темпалгин, Баралгин | Таблетки следует принимать внутрь во время еды или после трапезы, запивать небольшим количеством воды. Взрослым пациентам назначают по 1 таблетке 1-3 раза в день. |
| Миорелаксанты | Мидокалм, Баклофен | В сутки взрослым пациентам назначают по 150-450 мг лекарства. Дозировку рекомендуется разделить на 3 приема. Таблетки принимают во время еды. Лекарство в тяжелых ситуациях вводят внутримышечно или внутривенно через капельницу. |
| Глюкокортикостероидные средства | Дипроспан, Эуфиллин | Лекарство вводят внутримышечно по 1-2 мл. |
| Сосудистые препараты | Трентал, Актовегин | Дозировка препарата подбирается индивидуально в каждом отдельном случае. Стандартно взрослым назначают по 2-4 таблетке 2-3 раза в сутки. Лекарство проглатывают целиком, не разжевывают и запивают достаточным количеством воды. Таблетки следует принимать после еды. |
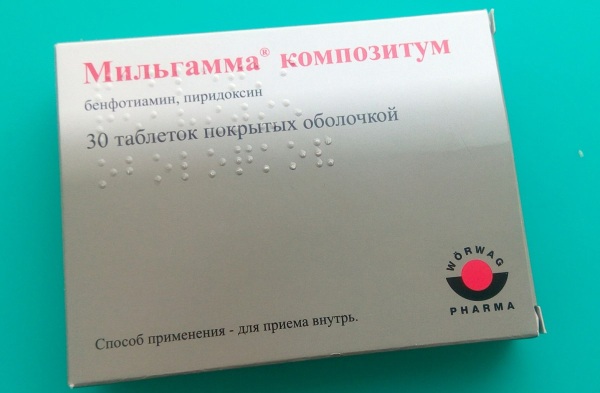
| Витамины группы B | Нейрорубин, Мильгамма | Лекарства принимают перед едой или после употребления пищи. Таблетки проглатывать целиком, запивать небольшим количеством воды. Взрослым назначают по 1-2 таблетке в сутки. Курс лечения продолжается 4 недели. |
| Хондропротекторы | Терафлекс, Артра | Лекарства назначаются в профилактических целях, чтобы предупредить необратимые осложнения в области сустава. Взрослым назначают по 1 капсуле 2 раза в сутки. Курс лечения продолжается минимум 3 недели. |
 Мильгамма
Мильгамма
Правильно подобранное лечение поможет уменьшить спазмы и восстановить нормальный образ жизни человека, также предупредить появление серьезных осложнений. Устранить спастические синдромы, если не помогают лекарства, позволяют медикаментозные блокады.
Лечебная физкультура
Лечебная гимнастика является обязательным и ежедневным методом терапии при поражении грушевидной мышцы. Специально подобранные упражнения помогут расслабить поврежденную мускулатуру и рядом расположенные участки. После выполнения лечебной гимнастики улучшится кровообращение.
Занятия рекомендуется делать под наблюдением квалифицированного специалиста и предпочтительно, придерживаясь определенной последовательности:
- Лечь на спину, ноги согнуть в коленях. Оттолкнуть с максимальными усилиями одно колено другим в сторону.
- Лечь на спину, прижать плечи к полу. Одну ногу выпрямить. Вторую согнуть в области колена. Ладонью со стороны прямой ноги прижать колено к полу. В таком положении оставаться 30 сек, затем вернуться в исходную позицию. Выполнить упражнение с другой ногой.
- Занять горизонтальное положение, лежа на спине. Согнуть обе ноги в области колена и приподнять их. Упражнение поможет растянуть грушевидную мышцу. Больную ногу закинуть на здоровую. Обхватить двумя руками бедренную часть и подтянуть к себе.
- Сесть на стул. Ноги расставить широко, колени соединить. На одну руку опереться со стороны спины. Вторую верхнюю конечность вытянуть вперед. В таком положении необходимо медленно вставать, пока не разомкнуться колени.
Лечебную физкультуру рекомендуется выполнять каждый день по 3 раза. Уже после первого курса занятий пациент почувствует облегчение. Уменьшится жжение, дискомфорт и болевой синдром.
Мануальная терапия
Лечение воспаления при поражении грушевидной мышцы осуществляется комплексными методами, среди которых успешно используется мануальная терапия. Сеансы в обязательном порядке проводит опытный специалист – врач остеопат.
Мануальная терапия помогает уменьшить симптомы патологических процессов, в том числе сильный болевой синдром. Разблокировать защемленный седалищный нерв и восстановить двигательные функции пораженной нижней конечности.
Массаж и самомассаж
На ранних стадиях развития воспалительного процесса в области грушевидной мышцы пациентам рекомендуется посещать массажные процедуры. Сеансы проводятся квалифицированным специалистом. Сначала разминается околопозвоночная область, затем пояснично-крестцовая зона. Захватывается также ягодица с больной стороны и задняя поверхность ноги.
Курс лечения грушевидной мышцы предусматривает проведение 12 массажных процедур. Каждый сеанс длится 15-20 мин. Дальше необходимо сделать перерыв на месяц и продолжить лечение.
Для проведения самомассажа рекомендуется пользоваться специальным аппликатором Кузнецова. Он улучшает кровообращение в пораженной области, быстро устраняет болезненные ощущения и дискомфорт, предупреждает также появление обострений на фоне воспалительного процесса.
Лечебный сеанс самомассажа можно провести с применением теннисного мяча. Подложить его под больную область и кататься на нем, отталкиваясь руками и ступнями. Упражнения совершать без усилий и больших нагрузок, в медленном темпе. Рекомендуется заниматься каждый день по 4 часа. При появлении сильных болезненных ощущений, отказаться от самомассажа и обратиться в больницу к врачу.
Рефлексотерапия
При воспалении грушевидной мышцы пациентам также показано рефлексотерапия. Лечение подбирается в каждом случае индивидуально, с учетом поставленного диагноза, результатов обследования и индивидуальных особенностей организма.
Рефлексотерапия осуществляется следующими методами:
- постановка блокады;
- массаж активных точек на теле пациента;
- прогревание;
- воздействие лазером;
- массаж определенных точек в области ушных раковин.
Специально подобранный метод рефлексотерапии уменьшит болевой синдром, продлит период ремиссии, улучшит функционирование клеток в области повреждения мышцы. Активизирует процесс кровообращения и усилит проводимость нейронов.
Физиопроцедуры
Воспаление грушевидной мышцы (симптомы и лечение поможет определить врач невропатолог после проведения полного обследования) успешно устраняется в комплексе с физиотерапевтическими процедурами. Они помогают уменьшить спазмы мышц и устранить болевой синдром.
Пациентам назначаются следующие физиотерапевтические сеансы:
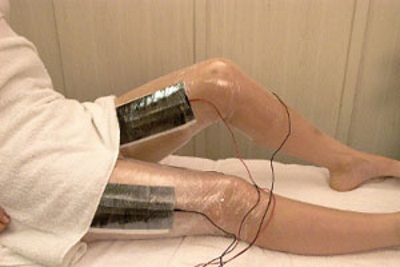
- прогревание пораженной области ультравысокочастотными лучами;
- ультразвуковое воздействие;
- лекарственный электрофорез;
- амплипульс;
- динамические токи;
- фонофорез;
- вакуумный массаж;
- парафиновые аппликации;
- лечение низкочастотными токами;
- лазерное лечение.
Максимально положительных результатов можно добиться, если физиолечение проводить в комплексе с традиционной терапией.
После каждого сеанса постепенно уменьшается болевой синдром, воспалительный процесс. Улучшается кровообращение, активизируется регенерация поврежденных тканей. Самостоятельно в домашних условиях можно использовать лечебный препарат – Витафон.
Народные средства
Нетрадиционные методы допускается применять при воспалении грушевидной мышцы в качестве вспомогательных средств, чтобы уменьшить болезненные ощущения и другие симптомы патологического состояния. Рецепты следует подбирать с врачом невропатологом. Многие используемые природные компоненты могут спровоцировать аллергическую реакцию или индивидуальную чувствительность.
Эффективные народные средства:
| Название | Рецепт приготовления | Применение |
| Компресс, растирка | Смешать одинаковыми пропорциями валериану, тройной одеколон, жгучий перец и боярышник. Добавить 10 таблеток аспирина, предварительно измельчить. Полученную смесь необходимо хорошо перемешать и оставить в темном месте на 7 дней. | Готовое лекарство рекомендуется использовать для компрессов и растирки поврежденной области при воспалении грушевидной мышцы. |
| Лечебная смесь | Измельчить при помощи блендера корень хрена и черной редьки. Смешать полученную кашицу с солью (1 ст. л.) и уксусной кислотой (1 ст. л.). Все компоненты перемешать до однородной консистенции и оставить на 7 дней в темном месте, периодически встряхивать. | Полученную массу следует использовать для компрессов. Накладывать кашицу на марлевую ткань и прикладывать к области на ноге, где расположена грушевидная мышца. Компресс оставляют максимум на 15 мин, затем все снимают. |
| Целебный отвар | Соединить одинаковыми пропорциями цветки лекарственной календулы, чабреца и малины. Все компоненты хорошо перемешать и залить 2 ст. л. горячей водой. Настоять 40-60 минут и процедить. | Готовый цветочный отвар рекомендуется употреблять внутрь по 1/3 ст. перед едой. Курс лечения продолжается 10-14 суток. |
Справиться с воспалительным процессом в области грушевидной мышцы также поможет целебный чай на основе цветков ромашки, календулы и корня аира. Все компоненты смешивают одинаковыми частями, заваривают кипятком. Настаивают, процеживают и пьют в течение дня вместо чая. Отвар рекомендуется употреблять на протяжении месяца регулярно.
Воспаление грушевидной мышцы – это неврологическое заболевание, которое приносит существенный дискомфорт человеку и нарушает его привычную жизнь. Симптомы патологии нельзя оставлять без внимания, поскольку при отсутствии своевременного лечения повышается риск появления серьезных осложнений, вплоть до инвалидности.
Видео о лечении грушевидной мышцы
Лучшее упражнения для лечения грушевидной мышцы:
Источник
 Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
Одним из распространенных недугов среди современных людей является синдром грушевидной мышцы, который часто становится причиной появления длительного дискомфорта.
Эта патология возникает в виде болезненности в области ягодиц, которая затем распространяется по бедру и всей ноге по причине сжатия седалищного нерва.
Особенностью синдрома является сжатие нервных окончаний на протяжении всего их анатомического пути.
Спазм грушевидной мышцы появляется при ее повреждениях, а также вследствие иных заболеваний.
Чем дольше не оказывается квалифицированная помощь, тем больше препаратов придется пропить пациенту. Облегчить самочувствие больного поможет специальная, назначенная врачом терапия, а также грамотные меры домашнего лечения.
Что это такое?
Синдром грушевидной мышцы относят к компрессионно-ишемическим туннельным невропатиям. В основном он проявляется в виде сдавливания ствола седалищного нерва, а также сосудов, которые в нем расположены в области подгрушевидного пространства. При этом основным фактором компрессии становится сама грушевидная мышца, подвергнутая спазму.
Подгрушевидное отверстие является парным, оно расположено в зоне ягодиц, представляет собой нижнюю часть более крупного седалищного отверстия таза. По анатомическому строению оно имеет щелевидную форму.
Его границы обозначены крестцово-бугристой связкой, нижним краем данной мышцы и верхней близнецовой мышцей. Сквозь подгрушевидное отверстие тазовой полости в глубокое пространство ягодиц выходит седалищный нерв, задний кожный нерв бедра, нижний ягодичный и срамной (половой).
Все они расположены в фасциальных футлярах, которые не являются защитой от компрессии под действием внешних факторов.
При сдавливании мышцы образуется спазм, вызванный немотивированным ее напряжением. Он может длиться от пары секунд до нескольких минут.
Если подобное сжатие происходит на протяжении длительного времени, оно приводит к утолщению брюшка мышцы, а затем к сужению подгрушевидного отверстия.

Сосуды и нервы, которые в нем находятся, оказываются прижаты к костям и крестцово-остистой связке, что приводит к появлению неблагоприятных симптомов. В наибольшей степени при этом проявляется компрессия именно седалищного нерва, вызывая признаки невропатии, требующие обращения к специалисту.
В мышце, охваченной спазмом, наблюдается укорочение и утолщение, в результате чего сужается подгрушевидное отверстие. Кроме того происходят иные патологические изменения в виде множественных микроповреждений волокон, скопления недоокисленных продуктов обмена.
Данные процессы стимулируют появление очага воспаления, приводят к повышению проницаемости мелких сосудов, развитию асептических воспалений и индурации тканей. Усугублению болевого синдрома способствует вовлечение мышц тазового дна, приводящее к небольшой дисфункции сфинктера.
Классификация
Различают два вида синдрома грушевидной мышцы с точки зрения механизма его развития:
- первичный, возникающий как самостоятельное явление;
- вторичный, при котором мышечно-тонический синдром становится следствием развития иных патологий.
Вторичный тип данного синдрома встречается в более, чем 80% всех случаев клинической практике.
Распространенность
Синдром грушевидной мышцы относят к весьма распространенным патологиям. Практически любой человек подвержен ей. Причиной может стать неудачный укол, развитие патологий в органах таза. Фактором большой распространенности также является сложность диагностики этого недуга, который часто бывает замечен далеко не сразу, а на более поздних стадиях развития.
Факторы риска и причины
Среди факторов, провоцирующих появление спазма грушевидной мышцы, выделают первичные и вторичные.
| К первичным факторам относятся: | Вторичными факторами развития синдрома являются: |
|
|
Среди причин спазмов грушевидной мышцы различают:
- вертеброгенные – развитие синдрома происходит под влиянием повреждений и опухоли на корешках спинного мозга и позвоночнике, а также стеноз поясничного отдела;
- невертеброгенные – синдром провоцируется болевыми ощущениями, обусловленными патологиями во внутренних органах, включая миофасциальный синдром.
К непосредственным причинам появления спазмов в грушевидной мышце относят:
- долгое пребывание в одной позе, например, на рабочем месте, или при непрофессиональной фиксации вследствие травм;
-
 травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы;
травмирование в области поясницы, крестца или таза, что приводит к растяжениям и повреждениям грушевидной мышцы; - сакроилеит любого происхождения;
- скрученный или кососкрученный таз различной этиологии, развивающийся вследствие разной длины конечностей, сколиозе, патологии в тазобедренных суставах;
- перетренированные мышцы по причине нерационально организованных и избыточных нагрузках, отсутствии периода покоя между тренировками;
- оссифицирующий миозит;
- инфекционно-воспалительные патологии в органах малого таза, а также гинекологические патологии.
Последствия
По причине того, что спазмы грушевидной мышцы сопровождаются перенапряжением мышц тазового дна, это приводит к защемлению нервов и сосудов.
Одновременно ухудшается поступление питательных веществ в эту мышцу, что приводит к неблагоприятным последствиям, в частности к усилению боли и дискомфорта во время ротационных движений бедер, при наклонах вперед. Мучительные боли появляются также в статическом положении в бедрах, паху, пояснице, коленном суставе.
Видео: “Диагностика синдрома грушевидной мышцы”
Симптомы
Спазм грушевидной мышцы обычно протекает очень остро, поэтому его легко заметить. Поэтому основным симптомом обычно является сильная боль.
Кроме того, могут появляться следующие признаки развития патологии:
- Локальные, которые связаны с самим спазмом непосредственно.
- Нейропатические, вызываемые сдавливанием седалищного нерва. Сюда относят ишиалгию, вегетативные и двигательные нарушения в нижних конечностях со стороны расположения данной мышцы.
- Сосудистые симптомы, которые обусловлены сдавливанием артерии ягодиц и иных сосудов, проходящих сквозь данное отверстие.
К симптомам данного недуга также относят парезы в мышцах стопы и голени. В отдельных случаях появляется перемежающаяся хромота. Может возникнуть дисфункция сфинктера прямой кишки и уретры.
Диагностика
Для установления развития спазма грушевидной мышцы специалист вначале использует метод пальпации. Этим способом он определяет, нет ли уплотнений в мышечных тканях.
Во время общего осмотра врач проверяет наличие болевых ощущений в следующих положениях:
- при вращении ноги вовнутрь согнутого бедра;
- во время поднятия колена из положения лежа на здоровом боку;
- во время сгибания, аддукции и ротации бедра вовнутрь;
- при медленных наклонах вперед из положения стоя на прямых ногах;
- при легком постукивании по ягодице.
При диагностике также могут использоваться рентген, новокаиновая блокада, магнитно-резонансная или компьютерная томография.
Лечение
Терапевтические меры при спазме грушевидной мышцы необходимо предпринимать как можно быстрее, чтобы избежать стремительного развития недуга и избежать неблагоприятных последствий. Для устранения болезненности врач затем назначает прием лекарственных препаратов, лечебную гимнастику, методы физиотерапии и массаж. Рекомендуется в период терапии ограничение физических нагрузок.
Препараты
Основным методом терапии спазма грушевидной мышцы является устранение болевого синдрома.
 Для этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.
Для этого врач выписывает нестероидные противовоспалительные средства. Лучше использовать их в виде внутримышечных инъекций, что позволяет ускорить эффект.
Обычно назначают следующие препараты:
- Мовалис;
- Диклофенак;
- Кеторол;
- Вольтарен.
Также может быть назначен прием анальгетиков:
- Баралгин;
- Брал;
- Темпалгин.
Если спазмолитики не оказывают нужного действия, могут быть назначена миорелаксанты, например, Мидокалм.
Хирургическое лечение
Хирургическое вмешательство при данном заболевании может понадобиться только в наиболее тяжелых случаях, если у пациента произошло развитие грубого пареза стоп (в виде слабости). В этом случае выполняется рассечение измененной грушевидной мышцы, что позволяет высвободить седалищный нерв.
ЛФК и массаж
Для восстановления функций поврежденной мышцы врач назначает специальный комплекс упражнений. Важно выполнять их спокойно, не торопясь, расслабляя и растягивая при этом мускулатуру по три раза в день. При выполнении упражнений не должно возникать боли.
Упражнения могут быть следующими:
- из положения лежа на спине согнуть ноги, опираясь ими о кровать, не быстро разводить и соединять колени;
- из положения сидя широко расставить ступни, затем соединить колени; опираясь рукой о кровать медленно встать, после чего плавно развести колени.
Облегчить состояние пациента помогут разные виды массажа. Дома можно выполнять самомассаж на удобном коврике. На него кладется теннисный мяч, по которому нужно скользить, лежа на боку.
 Болезненную область также можно слегка массировать круговыми движениями. Особенно хорошо это помогает при острых воспалениях.
Болезненную область также можно слегка массировать круговыми движениями. Особенно хорошо это помогает при острых воспалениях.
При данном заболевании эффективные тепловые процедуры, такие как:
- низкочастотные токи;
- электрофорез;
- диадинамотерапия;
- лазерное лечение;
- фонофорез.
Лечение в домашних условиях
Из средств народной медицины могут быть рекомендованы следующие рецепты:
- перемешать валериану, тройной одеколон, жгучий перец и боярышник, добавив к смеси десять раскрошенных таблеток Аспирина. После настаивании средства в течение недели в темном месте, его можно использовать в качестве компресса;
- измельчить блендером корень хрена и черную редьку, добавить соль и уксусную кислоту; после перемешивания убрать компоненты в темное место на неделю. Применять только для компрессов, держа на пораженном месте не более четверти часа.
Видео: “Упражнение для устранения спазма грушевидной мышцы”
Профилактика
В запущенных формах данная патология может представлять большую опасность для здоровья. Поэтому важно регулярно проходить профилактическое обследование, не допускать перенапряжений в поясничном отделе позвоночника, избегать переохлаждений, чтобы на застужать спину и нервные окончания.
Заключение
Синдром грушевидной мышцы относится к распространенным недугам. Он значительно снижает качество жизни по причине появления резких болей. При отсутствии своевременной диагностики и терапевтических мер может привести к развитию серьезных отклонений в состоянии здоровья.
Мышца, охватываемая спазмом, начинает укорачиваться и сокращаться, сдавливая при этом нервные окончания. При этом могут наблюдаться микроповреждения волокон, скопление недоокисленных продуктов обмена.
Болевой синдром может распространяться на мышцы тазового дна, вызывать дисфункции сфинктера и уретры.
Основными факторами развития патологии является длительное пребывание в одной позе, интенсивные физический нагрузки, переохлаждение, неудачно сделанный укол.
Диагностика выполняется методом пальпации, а затем с применением электрофореза, низкочастотных токов и т.д.
Основное лечение проводят с использованием нестероидных противовоспалительных средств.
Пациенту помогут облегчить состояние упражнения лечебной физкультуры, массаж, компрессы, приготовленные из домашних средств.
Тест!
Пройдите тест и оцените свои знания, насколько хорошо Вы усвоили материал: Что такое синдром грушевидной мышцы? Какие причины и последствия синдрома?
Комментарии для сайта Cackle
Источник