Клацид при воспалении слюнной железы
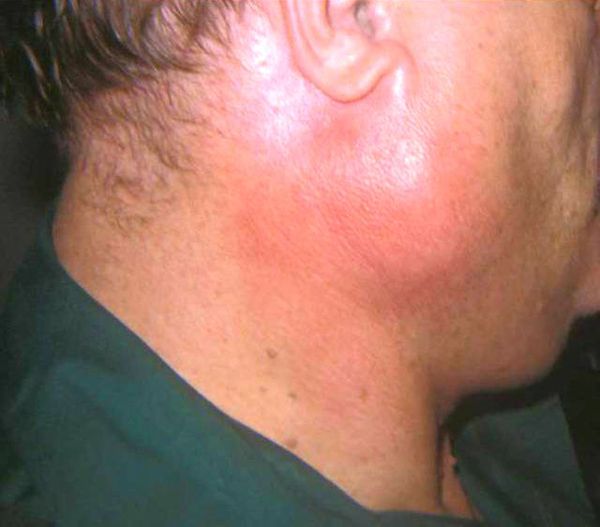
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.
Причины
Инфекционными агентами при неспецифических сиаладенитах могут быть представители нормальной микрофлоры ротовой полости, а также микроорганизмы, заносимые с током крови или лимфы из отдаленных очагов. К примеру, лимфогенная форма наблюдается на фоне одонтогенных заболеваний (в частности при периодонтитах), фурункулов, конъюнктивитов, а также ОРВИ.
Контактный сиаладенит нередко является следствием гнойного воспаления тканей, прилегающих к слюнной железе.
Поражение железы может быть связано с оперативными вмешательствами, проведенными на прилежащих тканях.
Специфические разновидности могут вызываться бледной трепонемой (на фоне сифилиса), палочкой Коха (микобактерия — возбудитель туберкулеза), а также актиномицетами.
В ряде случаев причиной патологии становится закупорка протока на фоне образования конкрементов (сиалолитиаз) или попадания инородных тел (мелкие твердые частицы пищи, ворсинки зубной щетки и т. д.).
Инфекционные агенты наиболее часто проникают через устье протока железы. Реже они могут проникать контактным путем, а также по кровеносным и лимфатическим сосудам.
Острый процесс может последовательно проходить несколько стадий:
- серозное воспаление;
- гнойное воспаление;
- некроз ткани.
ФАКТОРЫ РИСКА РАЗВИТИЯ ВОСПАЛЕНИЯ СЛЮННОЙ ЖЕЛЕЗЫ
К числу факторов, предрасполагающих к развитию сиаладенита, относятся:
- снижение общего и (или) местного иммунитета;
- застой секрета, продуцируемого железой, в ее протоках;
- гипосаливация на фоне тяжелых общих заболеваний;
- травмы слюнной железы;
- ксеростомия;
- синуситы;
- ревматоидный артрит;
- системная красная волчанка;
- курс радиотерапии (при онкологических заболеваниях);
- анорексия;
- дегидратация (обезвоживание);
- гиперкальциемия (повышает вероятность формирования камней в протоках).
Классификация
В зависимости от характера клинического течения, механизма заражения, причин развития и появившихся морфологических изменений в слюнных железах различают такие виды сиаладенитов:
- острые вирусные – вызываются вирусами гриппа, цитомегаловирусами, возбудителями эпидемического паротита;
- острые бактериальные – вызываются бактериальной патогенной флорой, которая попадает в слюнные железы после операций или перенесенных инфекционных заболеваний, лимфогенным или контактным путем, с инородными телами, которые вызывают перекрытие слюнной железы;
- хронические паренхиматозные – воспалительный процесс затрагивает паренхиму слюнных желез;
- хронические интерстициальные – воспалительный процесс затрагивает соединительнотканную строму слюнной железы;
- хронический сиалодохит – воспаление развивается в протоке слюнной железы.
При остром сиаладените воспалительный процесс может быть:
- серозным;
- гнойным.
Симптомы
В зависимости от формы сиаладенита будут отличаться характерные признаки заболевания. Острое течение сопровождается такими симптомами как:
- увеличение размеров и плотности поражённой слюнной железы; припухлость – выглядит как шишка на щеке;
- возникновение болезненности не только в состоянии покоя, но и в процессе разговора, глотания или употребления пищи.В таких случаях боль может значительно усиливаться.
- При повороте головы болевые ощущения перемещаются на ухо, височную часть и область нижней челюсти;
- невозможность широко открыть рот;
- ощущение заложенности ушей;
- появление в слюне примесей гноя, слизи или хлопьев; значительное снижение слюноотделения;
- сильная сухость в ротовой полости;
- сильное ухудшение самочувствия, нередко сопровождающееся значительным повышением температуры тела, вплоть до лихорадки у детей.
При сложном протекании острой формы сиаладенита начинается формирование свищей, абсцессов и стенозов. В случаях обнаружения камней в ротовой полости пациенту ставится диагноз калькулезный сиаладенит. Лечить его можно только при помощи врачебного вмешательства.
Хроническая форма отличается периодами стихания и обострения признаков и имеет следующие симптомы:
- небольшая припухлость в области воспалённой слюнной железы;
- незначительное выражение боли, которая может немного усиливаться во время еды или разговора;
- снижение количества выделяемой слюны;
- возникновение неприятного запаха из ротовой полости;
- снижение слуха;
- общая слабость организма.
Диагностика
Для выявления сиаладенита специалисты применяют такие методы диагностики, как:
- анализ ПЦР (полимеразная цепная реакция) направлен на определение фрагментов нуклеиновой кислоты в биологическом материале;
- микробиологическое исследование секрета;
- цитологическое исследование секрета;
- сиалометрия;
- УЗИ слюнных желез;
- сиалография;
- сиалотомография;
- сиалосцинтиграфия.
Окончательный диагноз может быть поставлен только врачом при осмотре. Для этого пациенту назначается рентгенологическое исследование пораженной области с целью исключения или подтверждения наличия камней слюнной железы.
Лечение
Сиаладенит требует к себе самого серьезного внимания, поэтому лечение должно проходить только под руководством специалиста. Самолечение может привести к переходу заболевания в хроническую форму с регулярными сезонными обострениями. При своевременном обращении за врачебной помощью лечебные мероприятия проводятся амбулаторно. В сложных же случаях может потребоваться госпитализация пациента.
Консервативная терапия
При неосложненных формах ушного сиалоаденита достаточно методов консервативной терапии, которая включает в себя следующее: Сбалансированное питание, преимущественно состоящее из мелкоизмельченных продуктов, так как больному обычно сложно глотать. В меню включают всевозможные каши, пюре, тушеные овощи, супы.
Постельный режим. Минимизация физической активности на первых стадиях болезни при высокой температуре направлена на исключение возможных осложнений на сердечно-сосудистую систему.
Обильное питье. Помимо воды, также можно употреблять различные соки (натуральные и свежевыжатые), морсы, отвары (шиповника, ромашки), чай, молоко. Кофе и газированные напитки лучше исключить.
Местное лечение. Очень эффективны согревающие сухие, камфорно-спиртовые и димексидовые (50 %-й раствор) компрессы, УВЧ-терапия.
Специальная слюногонная диета. Так как процесс слюноотделения затруднен, пациентам следует перед едой подержать во рту лимонную дольку, а в сам рацион включить такие продукты, как квашеная капуста, клюква.Лекарственные средства. Нестероидные противовоспалительные препараты назначаются для снижения температуры и болевого синдрома (Ибупрофен, Анальгин, Пенталгин и др.), а для улучшения процесса оттока слюны – 1%-й раствор пилокарпина гидрохлорида по 7–9 капель 3 раза в сутки.
Воздержание от вредных привычек, особенно курения. Табачный дым негативно сказывается на работе всех органов даже у совершенно здорового человека, а для больного сиалоаденитом такое воздействие может оказаться очень серьезным, из-за чего болезнь может перейти в хроническую форму.
При отсутствии эффективности вышеприведенного комплекса лечебных мер врачом назначается антибактериальная терапия, которая представляет собой новокаиновую блокаду (50 мл 0,5% новокаинового раствора и 200 000 ЕД пенициллина) и другие антибактериальные и противовирусные средства. Высокую действенность при лечении неэпидемического сиалоаденита показывают препараты, содержащие иммобилизованные протеолитические ферменты, в частности, имозимазу, которая не вызывает аллергических проявлений и сохраняет свою активность в течение долгого времени.
При хронической форме помимо антибактериальной терапии в период обострения назначаются препараты, стимулирующие слюноотделение. В протоки вводят 2 мл 15%-го раствора кстантинола никотината. Практика показала, что воздействие рентгеновскими лучами и электрическим током также эффективно при лечении паротита, особенно если он является заболеванием, сопутствующим слюнно-каменной болезни.
Источник
Слюнных желез у человека не так уж и мало. Две околоушных (по одной у каждого уха), две подчелюстных (с каждой стороны под нижним краем челюсти) и две подъязычных Помимо этого много разных мелких железок в небе, щеках, языке, губах, слизистой и подслизистой рта.
И каждая из этих слюнных желез в один далеко не прекрасный день может воспалиться, принеся своему обладателю немало хлопот. Состояние это будет называться сиаладенитом. А частный случай воспаления околоушной слюнной железы именуется паротит. О воспалении слюнных желез, симптомах и лечении сиаладенита мы расскажем далее.
Почему они воспаляются
Виновниками воспалительных изменений чаще всего становятся:
- Бактерии:

- стрептококки и коринобактерии полости рта,
- золотистый стафилококк,
- кишечная палочка и другие анаэробы,
- микобактерии туберкулеза,
- возбудители сифилиса.
- Актиномицеты – бактерии, которые на определенной стадии ветвятся подобно грибковому мицелию.
- Вирусы (эпидемического паротита, Эпштейн-Барра, цитомегаловирус).
При попадании инфекционного агента в слюнной железе слизистая отекает, происходит сужение выводящего слюну протока, в нем скапливается прозрачная или гнойная жидкость, затрудняется слюноотделение. При продолжительном существовании такой ситуации железа постепенно атрофируется или рубцуется, переставая вырабатывать и выделять достаточное количество слюны.
Инфекция чаще всего проникает через устье протока, реже с током крови, лимфы:

- на фоне респираторных инфекций глотки, трахеи, периодонтита, фурункулов кожи
- или по контакту из рядом расположенных областей (при гнойном разлитом воспалении мягких тканей).
Основные причины:
- Причины воспаления слюнных желез в 30% случаев — вирусы паротита (или Свинка).
- Помимо инфекционного процесса поражение желез может входить в программу ревматических заболеваний (синдром Шегрена)
- и лучевых повреждений.
- До 40% всех воспалений приходится на долю стоматологии.
Острый сиаладенит чаще инфекционный.
Хроническое воспаление вовлекает в процесс саму ткань железы (паренхиматозный), ее соединительную капсулу (интерстициальный) или проток. При этом болезнь тянется более 3 месяцев с периодами разгара и затихания воспаления.
Что можно заметить
Острый процесс характеризуется следующими проявлениями:
- На месте расположения воспаленной железы появляется отек,
- Она при нажатии болезненная и плотная.
- Если массировать железу, из ее протока может выделяться гной.
- Во рту сушит из-за малого количества слюны или наоборот, слюна течет все время.
- Может повышаться температура.
Боли, которые ощущает больной, располагаются в проекции пораженной железы, могут отдавать в ухо, шею, нижнюю челюсть, полость рта (поражение подчелюстных слюнных желез). Они носят давящий, распирающий характер.

Факторы, способствующие сиаладениту:
- обезвоживание,
- высокое содержание кальция в крови (могут формироваться камни протоков желез, закупоривающие их).
Хроническая форма заболевания чаще приводит к рубцеванию и атрофии железистой ткани, из-за чего существенно падает выработка слюны, затрудняется глотание и речь.
- Для интерстициального сиаладенита характерна безболезненная припухлость железы. Им чаще болеют люди старше 40 с погрешностями иммунитета (с сахарным диабетом, гипотиреозом). В начале процесса (процесс часто симметричный) железы плотно-эластичные, затем они уплотняются. Может появляться сухость во рту, падение работоспособности. В обострении появляются боли, усиливающиеся на холод.
- Паренхиматозный вариант чаще врожденный. Так же есть периодическое припухание, выделение слюны с примесью гноя, с постепенным падением уровня выработки слюны.
- Протоковый вариант развивается как на фоне врожденного более широкого протока, так и вследствие приобретенного его расширения (у трубачей, стеклодувов) обычно в пожилом возрасте. Не сбрасывают со счетов и инородные тела в протоке, которые часто дают симптомы воспаления подчелюстной слюнной железы. Обычно заболевание начинается внезапно с распирающей боли и ее увеличения, чаще после еды. При надавливании нанее выделяется секрет. При присоединении бактериальной флоры повышается температура, нарастает отек, выделяется гной.
Самое грозное осложнение такой патологии – абсцедирование (образование ограниченного гнойника на месте железы) и сепсис.
Свинка
Под эти душевным названием протекает острое воспаление околоушной слюнной железы (паротит). Заболевание вызывает вирус, передающийся воздушно-капельным путем от человека, который заразен до девятых суток от начала болезни. Болеют чаще дети и не привитые в свое время взрослые. Так как вирус имеет сродство к железистой ткани, то под удар могут попадать и другие слюнные железы, а также поджелудочная и яички у мужчин или мальчиков, яичники у женщин.
Вирус плохо переносит внешнюю среду, чувствителен к антисептикам и ультрафиолету, но выносит низкие температуры и замораживание. После внедрения его РНК в клетки инфицированного до развития клиники проходит порядка 18 дней.
Симптомы одностороннего воспаления слюнной железы: отек, боли около уха, слюнотечение, мышечные и головные боли, подъем температуры.
Диагностический поиск
С жалобами к детям вызывают педиатра, взрослые приходят сами к терапевту, инфекционисту, стоматологу, реже – хирургу или венерологу.
Диагноз подозревают на основании жалоб, осмотра, ощупывания железы.
- УЗИ и рентгенография – методы визуализации желез.
- Чтобы уточнить природу воспаления, выполняют серологические пробы крови (при подозрении на вирусную инфекцию): ищут иммуноглобулины к антигенам вирусов. Например, при паротите, в период инкубации иммуноглобулинов может еще не быть или их титр низок (повторяют анализ через пару дней). С момента появления симптомов в крови есть иммуноглобулины М, при развернутой болезни – M и G. После ее разрешения – G (они же обеспечивают иммунитет после перенесенного заболевания).
- Для бактериальных и вирусных инфекций универсальным способом диагностики с максимальной чувствительностью остается полимеразная цепная реакция (для крови или отделяемого железы). Она же может использоваться в качестве экспресс-диагностики.
- Бактериальные агенты позволяют выполнить и более сложный и длительно выполняющийся культуральный посев отделяемого железы с ростом колоний бактерий и определением их чувствительности к антибиотикам.
- Биопсия может потребоваться в случаях подозрений на аутоиммунный процесс или для дифференциальной диагностики.
Как лечить
Больному выбирается охранительный режим. Лечение воспаления слюнных желез на начальном этапе амбулаторное. Показана молочно-растительная диета, обильное питье, полоскание рта подкисленными (соком лимона) растворами или Капосолом.
- Варианты местного лечения:
- При паротите – согревающие спиртовые компрессы на околоушную область, синяя лампа (соллюкс), в условиях поликлиники – УВЧ, электрофорез.
- При воспалении желез ротовой полости – полоскание антисептиками (Мирамистином, раствором Фурациллина: 2 таблетки на стакан воды), растворами пищевой соды: чайная ложка на стакан воды.
- Противовирусные препараты применяют чаще при паротите, но эффективность их на сегодня слабо доказана.
- Если проводится антибактериальное лечение, какие антибиотики выбрать? Выбор проводится на основании высокой устойчивости флоры ротовой полости к антибиотикам. Препараты первой линии — это Амоксициллин (Оспамокс, Амосин) и Амоксициллина клавуланат (Амоксиклав, Флемоклав, Аугментин), второй – Цефиксим (Зиннат, Супракс) или Джозамицин (Вильпрафен).
- Для снижения болей, интоксикации и лихорадки могут применяться Парацетамол, Ибупрофен (до трех раз в сутки).
- Хронический процесс в стадии обострения требует антимикробной терапии, обезболивания. В стадии ремиссии – рассасывающую терапию или замещение дефицита слюны (полоскания Капосолом). Той же тактики придерживаются при синдроме Шегрена и лучевых поражениях желез.
- Хирургический этап может потребоваться при нагноении желез, камнях протока. Камни могут удаляться при бужировании протока, литотрипсии, литоэкстракции.
Профилактика
Для паротита – прививки в детском возрасте, неспецифические карантинные мероприятия в детских коллективах во время эпидемий, санитарная обработка помещений, меры индивидуальной защиты для не болевших взрослых, ухаживающих за больными (маски, мытье рук).
Также стоит обращать внимание на состояние иммунного ответа (полноценно питаться, корректиировать гормональные патологии, не принимать бесконтрольно препараты, снижающие иммунитет, беречься от радиации).
Как ни парадоксально, от специфического воспаления слюнных желез на фоне половых инфекций защищают меры барьерной контрацепции (презервативы, латексные салфетки).
Своевременное и профилактическое посещение стоматолога, адекватный уход за зубами и ротовой полостью предупреждает развитие одентогенного сиаладенита.
Источник
Дата публикации 26 октября 2020Обновлено 26 октября 2020
Определение болезни. Причины заболевания
Сиалолитиаз, или слюнно-каменная болезнь (греч. sialon слюна + lithos камень) — это заболевание, для которого характерно формирование камней в слюнной железе и её хроническое воспаление.
В норме у человека выделяют три пары слюнных желёз: подъязычные, поднижнечелюстные и околоушные. Также в ротовой полости имеются мелкие железы, например нёбные, щёчные и язычные. Их задача состоит в образовании и выделении слюны. Наиболее часто процессу образования камней в протоках железы и последующему воспалению подвергается подчелюстная железа (89 — 95 % от всех случаев), далее по убыванию околоушная и крайне редко подъязычная, иногда камни могут образовываться в малых слюнных железах [3].
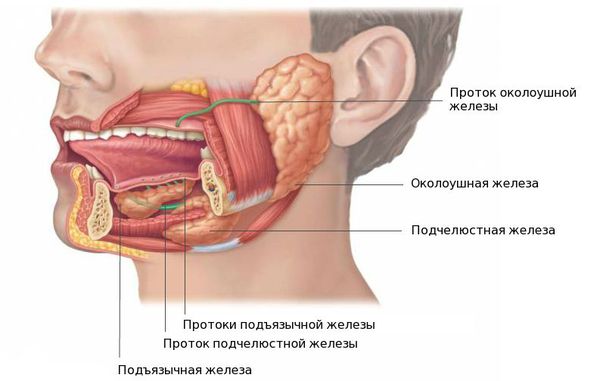
Заболевание зачастую выявляют в возрасте 20—45 лет — конкременты (камни), которые начали расти ещё в детстве, к этому возрасту достигают размеров, затрудняющих отток слюны и вызывающих жалобы. У мужчин сиалолитиаз встречается чаще, чем у женщин [11]. У детей слюннокаменная болезнь наблюдается редко [1].
Образование слюны — начальная стадия переваривания пищи. Слюна содержит в себе ферменты, антибактериальные вещества и растворённые минералы. Достоверно причины формирования камней в слюнных железах неизвестны. Выделяются лишь факторы, которые благоприятствуют развитию патологии:
- Механическое воздействие на слюнные железы в области выводного протока, например при травмах от зубов и коронок. Изменение просвета протока железы вследствие травмы нарушает отток слюны, что способствует образованию камня.
- Воспаление, при котором в железе скапливается микрофлора и возникает гной. Нарушение появляется из-за наличия воспалительного процесса в близлежащих тканях или попадания патогенных микроорганизмов в проток железы. Если причина сохраняется, то со временем конкременты увеличиваются из-за ухудшения оттока слюны, обменных нарушений и обострения процесса. Воспалению подвержены подъязычные и подчелюстные железы.
- Сужения и перегибы слюнных желёз и протоков.
- Нарушение обмена кальция из-за вредных привычек, приёма лекарственных препаратов, низкого качества питьевой воды, системных заболеваний (например, проблем со щитовидной железой).
- Недостаток или полное отсутствие витаминов — чаще всего к заболеванию приводит дефицит витамина А.
- Повышенная свёртываемость крови.
- Попадание в проток железы инородного тела. Вокруг него активно размножаются бактерии, образуя камень. Это может быть твёрдый фрагмент пищи, кость, оставшийся в крупе камень, чешуйка от рыбы и др.
В основном образуется один камень, однако иногда встречаются и множественные конкременты. Одновременно несколько желёз поражается крайне редко. Вес камней может колебаться от долей грамма до нескольких десятков граммов. Конкременты бывают различной формы: продолговатой, округлой или неправильной; в их центре часто находятся инородные тела. Слюнной камень в основном состоит из неорганических солей — фосфатов и карбонатов кальция. При сиалолитиазе внутри тканей железы наблюдается хроническое воспаление и нарушение питания тканей, что приводит к образованию соединительной ткани, окружающей дольки железы и её расширенные протоки.
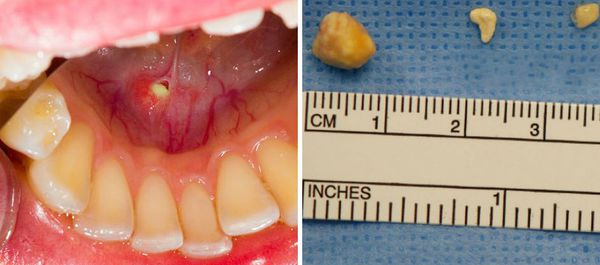
Развитию сиалолитиаза также способствует применение антихолинергических препаратов. Приём этих лекарств угнетает выделение слюны, что приводит к накоплению в полости рта различных пищевых остатков. При этом растёт риск попадания их в проток железы и увеличивается количество бактерий в полости рта, что способствует образованию камней. Эти причины усиливаются при уменьшении употребления воды, однако исследования по выявлению взаимосвязи между данными факторами не проводились.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы сиалолитиаза
Клиническая картина во многом определяется степенью воспаления и проявляется симптомами сиалоаденита.
Первые признаки нахождения камня в протоке железы:
- отёк слюнной железы;
- покалывающие, распирающие боли в области поражённой железы во время приёма пищи;
- иррадиация (распространение) боли в другие области.
В месте расположения камня нередко возникают абсцессы. Если абсцесс поверхностный, то он заметен визуально, если глубокий, то его можно обнаружить только при обследовании либо во время операции. При самостоятельном прорыве абсцесса камень может выйти вместе с гноем.

При затяжном развиии болезни железа постепенно уплотняется. Из её протока выделяется вязкая слюна с примесью взвеси или хлопьев различных солей, слизи, иногда гноя.
В результате данного недуга функционирование слюнной железы может сократиться вплоть до полного прекращения. В этом случае во рту возникает сухость, появляются сложности при разговоре и приёме пищи. Однако таких симптомов может и не быть, поскольку всё зависит от компенсаторных возможностей организма [2].
Первым клиническим признаком наличия конкремента в протоке железы считается замедление выделения слюны. Также при приёме пищи происходит увеличение слюнной железы, возникает чувство её распирания, а в последствии боль (“слюнная колика”). Данные проявления порой сохраняются в течение нескольких минут или часов и постепенно исчезают, но возвращаются во время следующего приёма пищи, а порой даже при мысли о еде.
Заболевания прогрессирует постепенно, но при остром приступе симптомы развиваются за часы.
Сиалоаденит подчелюстной железы характеризуется следующими чертами:
- непреодолимое чувство жажды, сухость слизистой;
- привкус гноя;
- покраснение и отёк в подчелюстной области;
- локальное увеличение температуры;
- приступообразная боль, отдающая в горло и основание языка;
- образование гнойника в полости рта;
- симптомы интоксикации и ухудшение общего самочувствия;
- употребление пищи и речь сопровождаются болью, поэтому пациент, как правило, отказывается от еды [3].
При формировании конкрементов в околоушной железе происходит одностороннее поражение и наблюдается асимметричная деформация. У пациентов возникают следующие симптомы:
- ощущение вздутия (распирания) в области поражения;
- покраснение и отёк одной из сторон;
- боль от сдавления;
- прострелы в ухо и висок;
- открывание рта сопровождается болью, сухостью слизистой, желанием выпить воды;
- при воспалении может открыться отверстие протока, из которого выделяется гной.
Для поражения подъязычной железы характерны признаки, схожие с описанными выше:
- узелки в области основания языка;
- отёк и покраснение слизистой;
- болевые ощущения, распространяющиеся в область щёк и кончика языка;
- затруднённое жевание и глотание.
При рецидивах может формироваться полостной абсцесс с выделением гноя в полость рта.
Патогенез сиалолитиаза
Единого мнения касательно патогенеза слюннокаменной болезни до сих пор не существует. Основная проблема заключается в том, что сложно определить провоцирующий фактор и период возникновения слюнного камня, поскольку чаще всего пациент обращается к врачу на поздних клинических стадиях.
Химический состав камней слюнной железы достаточно сложен, в них выделяют две основные составляющие:
- неорганика (минералы) — преобладают и составляют 60–70 %, в минеральный компонент входят фосфаты, брушит, кальций, соли кальция.
- органика — бактерии, клетки, выстилающие проток и органический состав слюны.
Камни растут медленно и поэтому имеют слоистую структуру, их поверхность может быть гладкой либо шероховатой и покрываться желобками. Камни отличаются по плотности в зависимости от локализации — те, которые располагаются в самой железе, более плотные и зачастую округлой формы, в протоке — более продолговатые (по форме протока) [5]. Также отличается и состав камней различных желёз. В камнях околоушной железы преобладает органический компонент, в поднижнечелюстной — минеральный.

Существует несколько теорий возникновения сиалолитиаза. Одни исследователи считают, что в его основе заложена нестабильность компонентов, участвующих в образовании камня, что приводит к их оседанию и кристаллизации. Проще говоря, образуется сердцевина из органики, после чего вокруг неё скапливаются минералы, то есть формируется мантия. Всё это происходит благодаря поглощению минералов, поскольку изначально конкремент имеет консистенцию желе, впоследствии он становится твёрдым из-за включения кальция, фосфата и их солей [5].
Согласно другой теории, причиной возникновения конкремента является органическое ядро, а процесс минерализации запускается воспалением слюнной железы, изменением скорости слюноотделения, вязкости слюны или pH — чем ниже кислотность, тем больше риск образования камня в протоке [5].
Конкременты формируются длительно, точный срок назвать сложно, так как он зависит от самочувствия пациента: кто-то может годами не жаловаться на крупный камень, а у кого-то колики появляются от маленького конкремента. К тому же существует много факторов, которые способствуют или препятствуют формированию камня.
Классификация и стадии развития сиалолитиаза
Классификация по стадиям патологического процесса:
- скрытый период — начальный этап образования конкремента, просвет протоков изменён незначительно, симптомов практически нет, недостатку слюны и сухости во рту на данной стадии значение не придаётся;
- выраженный период — появляется болезненность от прикосновений, визуально отмечается вздутие в области поражённой железы, нередко присоединяется бактериальная инфекция;
- поздний период — полная остановка слюноотделения, образуется очаг хронического воспаления, резко ухудшается самочувствие, появляются симптомы интоксикации (слабость, лихорадка).
По проходимости протока:
- камень в теле железы, проток функционирует нормально;
- подвижный конкремент, чередование периодов отсутствия и обилия слюны;
- конкремент полностью или частично перекрывает проток.
В зависимости от того, какая из слюнных желёз поражена:
- сиалолитиаз подчелюстной железы;
- околоушной железы;
- подъязычной;
- малых слюнных желёз.
Вышеперечисленные виды сиалолитиаза расположены по убыванию распространённости, такая картина складывается, вероятнее всего, из-за различного состава слюны в той или иной железе.
Клинически выделяют три стадии слюннокаменной болезни: начальную, выраженную, позднюю.
Начальная стадия
Сопровождается полным отсутствием клиники. Здесь изменения происходят на уровне тканей:
- расширение и полнокровие сосудов;
- соединительная ткань отёчна и разрыхлена;
- образуются лимфоцитарные инфильтраты (тканей, пропитанных иммунными клетками — лимфоцитами);
- внутридольковые и междольковые протоки расширены;
- коллагеновые волокна увеличены и уплотнены.
В первую очередь на начальных стадиях сиалолитиаза изменяется количество выделяемой слюны, особенно при виде или употреблении пищи. Часто возникает “слюнная колика” — явление, при котором железа увеличивается, пациенты жалуются на боль и распирание. Боль кратковременная, но с нарастанием процесса её продолжительность увеличивается до нескольких часов.
При диагностическом пальпировании железа безболезненна и мягкая, секрет выделяется нормально, в протоке железы можно обнаружить конкремент. Слизистая полости рта не изменена.
Клинически выраженная стадия
Является развитием предыдущей стадии. Начинается остро:
- температура тела повышается до 38,5 ℃;
- появляются признаки общей интоксикации (головная боль, слабость, бледность);
- ярко выражено воспаление слюнной железы;
- лицо из-за отёка становится асимметричным;
- затруднён приём пищи;
- пальпация железы болезненна, определяется конкремент;
- слизистая имеет покраснение со стороны поражённой железы;
Если не проводить лечение, болезнь достигает поздней стадии. Этому может предшествовать гнойно-некротическая форма сиалолитиаза.
Поздняя стадия
Для поздней стадии характерна атрофия железы и её уплотнение.
Характеристика поздней стадии:
- постоянная ноющая боль;
- редкие “слюнные колики”;
- приём пищи затруднён или невозможен;
- ухудшение общего состояния;
- лицо из-за отёка ассиметрично;
- болезненность при пальпации;
- при массировании железы из протока выходит слизисто-гнойное отделяемое;
- устье протока расширено [6].
Осложнения сиалолитиаза
Без лечения обострённой формы воспалительный процесс прогрессирует, и как осложнение образуется абсцесс и происходит интоксикация организма [7].
Это состояние сопровождается следующими симптомами:
- неприятный вкус и сухость во рту;
- боль при жевании и глотании;
- отёчность и гиперемия в области воспаления;
- резкий подъём температуры тела до 40 °C;
- сильная слабость и недомогание;
- плотное болезненное образование в воспалённой железе при пальпации.
Для развивающегося абсцесса характерна стреляющая боль в поражённой слюнной железе, чувство давления и распирания, что свидетельствует о накоплении гноя. Боль может отдавать в ухо, шею и верхнюю челюсть. Если поражаются околоушные слюнные железы, отёк распространяется на щёку, область нижней челюсти и верхнюю часть шеи. Больной при этом ощущает боль при повороте головы и открывании рта. Если абсцесс находится в подъязычной и подчелюстной железе, отёк возникает в области подбородка, ощущается сильная боль при глотании.
В некоторых случаях болезнь протекает очень быстро: за 1–2 дня гнойное воспаление разрушает структуру железы, и начинается некроз. В половине случаев воспаление затрагивает парную железу. Накопление гноя завершается самопроизвольным вскрытием абсцесса, образуется свищ. Если гнойник прорывается в ткани полости рта вокруг железы, возможно образование разлитого воспаления (флегмоны), что может привести к развитию сепсиса.
Наличие гнойного процесса в челюстно-лицевой области крайне опасно, поскольку течение носит стремительный характер и возникает опасность сепсиса, что в свою очередь может привести к летальному исходу.
Диагностика сиалолитиаза
При появлении вышеперечисленных симптомов или подозрении на сиалолитиаз следует обратиться к стоматологу или терапевту. Важное значение имеет внешний осмотр, он помогает оценить размеры слюнных желёз и сравнить их с нормой. Далее проводится пальпация, в ходе которой могут обнаружиться конкременты, а также определяется болезненность и плотность железы.
Подтверждение диагноза проводится с помощью рентгенологического исследования. К сожалению, этот метод малоэффективен для конкрементов небольшой плотности, поскольку они не отображаются на снимке. Дополнительно применяется сиалография — рентген слюнной железы с контрастным веществом. Препараты, содержащие йод, заполняют протоки железы и благодаря контрастности отображают строение протоков и наличие в них инородных тел. Конкременты на снимке выглядят как пустые участки. Данное исследование помогает определить состояние железы и дальнейшую тактику её лечения.
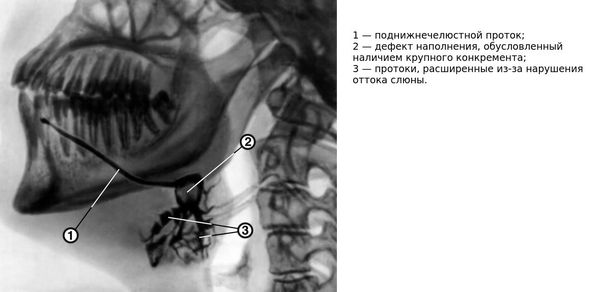
Для диагностики также используют ультразвуковое сканирование — этот метод помогает узнать точное местонахождение камня для его удаления. Показанием к УЗИ является расположение камней в глубине протоков. Также возможно применение компьютерной томографии слюнных желёз и биохимического анализа слюны.
Кр
