Лечение одышки при воспалении легких

Воспаление в лёгких очень часто сопровождается таким опасным симптомом, как одышка. Одышка при пневмонии свидетельствует о возникновении патологических процессов, на которые нужно своевременно обратить внимание. В противном случае могут произойти необратимые осложнения для организма человека.
По каким причина может возникнуть одышка?
Воспалительный процесс начинается после того, как в дыхательные пути попадают пневмококки, синегнойные или кишечные палочки, энтеробактерии или пневмоцисты. Для активного развития этих микроорганизмов необходимо наличие одного или сразу нескольких факторов. К ним относят:
- быстрое и непредвиденное переохлаждение;
- хроническое сердечное или лёгочное заболевание;
- недавнее оперативное вмешательство на сердечно-сосудистой или дыхательной системе;
- ослабленное состояние организма, вызванное тяжёлыми и продолжительными заболеваниями;
- длительное лежачее положение больного человека;
- ослабленный иммунитет у пожилого человека;
- возникшую вирусную инфекцию.
Если не хватает воздуха и тяжело дышать не только во время физических нагрузок, но даже в состоянии покоя, то это свидетельствует о том, что истощены компенсаторные механизмы, насыщающие ткани и клетки кислородом. Если же возник воспалительный процесс, то в альвеолах лёгких накапливается жидкость, которая приводит к прекращению газообмена и поражению отдельного участка. Обмен кислородом и углекислым газом между капиллярами и альвеолоцитами прекращается.
Выяснить причину развития проблем с лёгкими поможет врач-пульмонолог, который назначит нужную диагностику, определит, какая именно одышка при пневмонии: экспираторная или инспираторная, а затем разработает варианты лечения. Это позволит избежать возможных осложнений, возникающих при несвоевременном и неправильном лечении.
Существует три вида одышки, о которых должны знать в первую очередь люди, находящиеся в зоне риска.
- Экспираторная. Возникает на фазе выдоха в результате сужения мелких бронхов в случае проявления хронического бронхита.
- Инспираторная. Возникает на фазе вдоха, сопровождается болью в нижних отделах грудной клетки в результате сужения просветов в области трахеи и бронхов. В дальнейшем осложняется пневмотораксом или плевритом.
- Смешанная. Совмещает в себя одновременно два вида одышки.
Клинические признаки возникновения одышки
Что делать, если при пневмонии тяжело дышать? Ответ на этот вопрос будет зависеть от тяжести заболевания и стадии одышки, которую устанавливает в процессе обследования пульмонолог.
Общие симптомы
На начальном нулевом этапе больной человек фактически не ощущает диспноэ, т.к. проблемы возникают только на фоне больших нагрузок.
Стадия 1
У заболевшего человека наблюдается жёсткое дыхание, слизистые оболочки приобретают синюшный окрас, но кожа пока ещё не синяя.
Стадия 2
Проблемы с дыханием появляются даже в случае небольшого перемещения человека или напряжения его мышц. Возникают учащённое сердцебиение и двигательное беспокойство.
Стадия 3
Одышка возникает в любом состоянии, резко снижается уровень кислорода в крови, имеет место угнетение сознания, без механического притока кислорода к лёгким может наступить кома.
Особенности развития заболевания у пожилых людей
Пожилые люди очень часто замечают, что симптомы молниеносно прогрессируют и после пневмонии стало тяжело дышать. Заболевание сразу переходит во вторую или третью стадию, а лечение затрудняется по причине возможных многочисленных противопоказаний при принятии лекарственных средств.
Как проявляется заболевание у детей?
Одышка при возникновении пневмонии у детей проявляется реже, чем у взрослых, по причине их повышенной физической активности в течение дня.
К основным признакам возникновения воспаления лёгких у детей, кроме повышенной температуры, относят:
- повышенную частоту дыхания;
- наличие шумов во время выдоха
- раздувание крыльев носа во время дыхания.
Выявление заболевания при помощи инструментальной диагностики
Независимо от типа одышки при пневмонии, самым действенным способом выявления заболевания является рентгенография. На компьютерном снимке пульмонолог чётко видит затемнение одного или двух лёгких. После этого врач должен будет определить не только степень, но и причину возникновения одышки. Проблемы с дыханием могут возникнуть при наличии других заболеваний, сопровождающихся удушьем. Это может быть бронхиальная астма или сердечная недостаточность. При заболевании сердца может повышаться давление в малом круге кровообращения. Это приводит к отёку лёгких и затруднению дыхания.
Кроме того, причиной нехватки воздуха может быть оторванный тромб, перекрывающий доступ кислорода к лёгким. В результате возникает инфаркт-пневмония, которая по своим симптомам схожа с обычной пневмонией. Опытный пульмонолог сможет отличить иные заболевания от воспаления лёгких.
При воспалении в большинстве случаев наблюдается средняя или высокая температура, человека лихорадит, его бьёт озноб, он чувствует слабость и головокружение, а дыхание становится хриплым и свистящим.
Если в больных лёгких скапливается воздух, то возникает серьёзное состояние, под названием пневмоторакс. Состояние пациента резко ухудшается, частота дыхания может превышать 20-25 вдохов в течение минуты. В этой ситуации человеку нельзя самостоятельно двигаться, а транспортировка своими силами запрещена. Нужно сразу срочно вызвать бригаду скорой помощи, у которой имеется спецоборудование.
Способы лечения заболевания
Если у человека возникла экспираторная или инспираторная одышка при пневмонии, то ему следует как можно быстрее обратиться к врачу-пульмонологу, который наверняка назначит стационарное лечение. Сильные приступы у больного и низкая сатурация – повод применения врачами кислородной маски или аппарата искусственного дыхания. В это время пациент должен обязательно находиться в стационаре в лежачем положении.
В качестве терапии больному с одышкой 2 или 3 стадии назначают комплексное медикаментозное лечение воспаления лёгких. К основным медпрепаратам, которые должен применять человек, относят:
- антибиотики (их вид зависит от типа пневмонии);
- муколитические (отхаркивающие) средства;
- комплекс витаминов.
Быстрее пациент выздоравливает в случае последующего использования кислородных масок и нахождения на свежем воздухе.
Обратите внимание! Ни в коем случае нельзя заниматься самолечением с использованием исключительно народных методов.
Народные средства можно применять только на начальной стадии, когда одышка возникает периодически и в результате физической нагрузки. Устранить возникающие симптомы можно, используя отвары таких трав, как мята, пустырник, шалфей или мелисса. В том случае, когда пневмония возникла в результате серьёзных воспалительных процессов лёгких, лечить болезнь надо в стационаре, не полагаясь на советы людей и народные рецепты.
Состояние больного будет быстрее улучшаться, если он будет применять продукты питания, богатые витаминами, но максимально нежирные. Нужно есть как можно больше фруктов, пить побольше воды и настойки трав, снимающие симптомы кашля и общий воспалительный процесс.
Возникновение одышки после лечения пневмонии
Если человек прошёл курс терапии и состояние улучшилось, то его выписывают из больницы с рекомендациями по дальнейшему поведению. Но если после выписки периодически возникают приступы диспноэ, то нормой такая ситуация быть не может и должна насторожить человека. Появляющаяся одышка должна стать поводом для обращения к участковому врачу или пульмонологу. Это может свидетельствовать о том, что полностью побороть микроорганизмы не удалось. Бактерии или вирусы продолжают поражать нижние отделы лёгких. Чем быстрее Вы обратитесь к специалисту, тем легче будет справиться с воспалительным процессом, возникшим после непродолжительной ремиссии. В зависимости от обнаруженного в процессе обследования вида и характера одышки при пневмонии, врач назначит правильное комплексное лечение, которое позволит избавиться от болезни в максимально короткие сроки без особых осложнений.
Если хотите, чтобы Ваши родственники, друзья и знакомые были здоровыми, соблюдайте рекомендации врачей и поделитесь этой статьёй в используемых Вами социальных сетях.
Источник
Пневмония является заболеванием, при котором возникает воспаление и поражаются легкие. Врачи относят пневмонию к острым инфекционным заболеваниям. Одышка при пневмонии (диспноэ) и после её лечения является распространенной проблемой, при которой человек испытывает нехватку кислорода. В клинике терапии Юсуповской больницы врачи-пульмонологи осуществляют лечение пациентов с пневмонией и другими заболеваниями дыхательной системы.
Одышка при пневмонии: причины возникновения
В легочной ткани воспаление может развиваться вследствие проникновения в организм микроорганизмов, вызывающих пневмонию: энтеробактерий, кишечной палочки, синегнойной палочки, пневмококка, пневмоцисты. Однако для того, чтобы их жизнедеятельность стала возможной, необходимо наличие нескольких факторов:
- старческий возраст, в котором иммунитет человека наиболее ослаблен;
- переохлаждение;
- оперативные вмешательства, которые были проведены недавно;
- длительное нахождение пациента в лежачем стоянии;
- наличие хронических заболеваний органов дыхательной системы и сердца;
- инфекция вирусного происхождения;
- ослабленное состояние человека способствует тому, что развивается одышка после пневмонии.
Одышка после пневмонии может возникать как в состоянии покоя, так и при физической нагрузке. Причиной дыхательной недостаточности является истощение компенсаторных механизмов для насыщения клеток и тканей кислородом и недостаточная работа органов дыхания.
При пневмонии в альвеолах накапливается воспалительная жидкость, пораженный участок газообмена прекращает свою функцию. Следствием данного нарушения является прекращение обмена между капиллярами и альвеолоцитами углекислого газа и кислорода.
В клинике терапии врач-пульмонолог объясняет пациентам причины развития тех или иных проблем, назначает подходящую диагностику, на основании данных которой разрабатывает пути лечения. Так, одышка при пневмонии успешно лечится без дальнейших осложнений при адекватных терапевтических мероприятиях. В Юсуповской больнице персонал готов к приему пациентов ежедневно 24 часа в сутки, поэтому при плохом самочувствии Вы можете обратиться за помощью к врачам клиник.
Степени и симптомы одышки при воспалении легких
Одышка при воспалении легких начинает проявляться постепенно, вместе с другими легочными проявлениями данного заболевания. Врачи-пульмонологи выделяют несколько стадий одышки:
- на нулевой стадии одышка не беспокоит больного, при интенсивных нагрузках она может проявляться;
- первая стадия характеризуется жестким дыханием и одышкой, синюшная окраска кожи или слизистых оболочек отсутствует или ярко не выражена;
- одышка при пневмонии на второй стадии начинается даже при незначительном напряжении мышц, в данном состоянии может наблюдаться учащенное сердцебиение и двигательное беспокойство;
- третья стадия одышки является наиболее тяжелой, так как одышка появляется в состоянии покоя, глубоко угнетается сознание или наступает кома.
Одышка после пневмонии, лечение которой было прекращено недавно, является распространенным последствием болезни. При дыхательной недостаточности пациент должен постоянно находиться под наблюдением медицинского персонала и выполнять рекомендации врача-пульмонолога. При проблемах с дыханием обратитесь в клинику терапии Юсуповской больницы к опытным и доброжелательным докторам.
Одышка при пневмонии является также симптомом дыхательной недостаточности. Данная патология может иметь и другие проявления, такие как нарушения сердечного ритма, жесткое дыхание, дезориентация, тахикардия. При развитии одышки пациент вынужден оставаться дома и забыть о прогулках на свежем воздухе, которые необходимы после пневмонии. Чтобы избавиться от данной проблемы и восстановить дыхание, необходимо обратиться к врачу-пульмонологу, который помогает устранять нарушения дыхания.
Специалистам Юсуповской больницы удается добиться высоких результатов в лечении пациентов за счет комплексным подходом в лечении, использовании современных методик лечения и высокоточного оборудования. После адекватной терапии одышка после пневмонии перестанет Вас беспокоить.
Одышка после пневмонии: лечение в Юсуповской больнице
Юсуповская больница является современным медицинским учреждением, в котором опытные врачи, владеющие эффективными методами лечения, помогают вылечить заболевания. Одышка после пневмонии является распространенной жалобой пациентов клиники терапии. Проблемы с дыханием являются также одним из симптомов заболевания: по мере того, как оно отступает, одышка слабеет. С целью терапии одышки пациентам назначаются препараты для выведения мокроты и снятия бронхоспазма, а также медикаментозные средства для нормализации сердечного ритма.
Если у больного диагностирована острая дыхательная недостаточность, маркером которой является одышка при пневмонии, необходима срочная госпитализация пациента. При данном состоянии проводится оксигенотерапия, при которой через лицевую маску или назальную канюлю подается кислород.
Одышка после пневмонии, лечение которой было завершено, является опасным осложнением. Оно указывает на то, что в легочной ткани продолжается жизнедеятельность патогенных микроорганизмов. Позднее обращение в клинику может привести к развитию более серьезных заболеваний дыхательной системы.
В клинике терапии Юсуповской больницы одышка при пневмонии успешно лечится, как и другие заболевания. При обращении к врачам-пульмонологам для Вас будет разработан план лечения после диагностики и проведены первые терапевтические мероприятия. Доверьте свое здоровье опытным врачам Юсуповской больницы и запишитесь на приём по телефону.
Источник
Что такое пневмония?
Пневмония – воспаление легких, вызванное бактериальной или вирусной инфекцией. В ходе пневмонии происходит поражение легочных альвеол. Они заполняются гноем или жидкостью, нарушается газообмен. Пневмонию часто сопровождает кашель, одышка, а также жар и озноб.
Пневмония может угрожать жизни. Риск особенно высок для маленьких детей, пожилых людей, для тех, у кого ослаблен иммунитет.
По данным Росстата, в России в 2019 году от пневмонии умерло 23,9 тыс. чел. По данным ВОЗ, пневмония в 15% наблюдений является причиной смертности у детей в возрасте до 5 лет во всем мире.
Причины пневмонии
Воспаление легких почти всегда вызывают вирусы или бактерии (рис. 1). Риск заболеть увеличивается при снижении иммунитета, если человек дышит загрязненным воздухом или курит, если у него есть хронические болезни сердца, эндокринные или другие заболевания.
Пневмония чаще всего бывает внебольничной. Это значит, что человек заболевает ею за пределами медицинских учреждений из-за заражения бактериальной или вирусной инфекцией.
Главными возбудителями бактериальных пневмоний являются:
- Streptococcus pneumoniae – выявляют в 38% случаев;
- Chlamydophila pneumoniae – 21% случаев;
- Haemophilus influenzae – 13% случаев;
- Mycoplasma pneumoniae – 8%.
До 2020 года респираторные вирусы вызывали только 17% от общего числа пневмоний, лечение которых проводилось амбулаторно. После начала распространения новой коронавирусной инфекции доля вирусных пневмоний увеличилась.
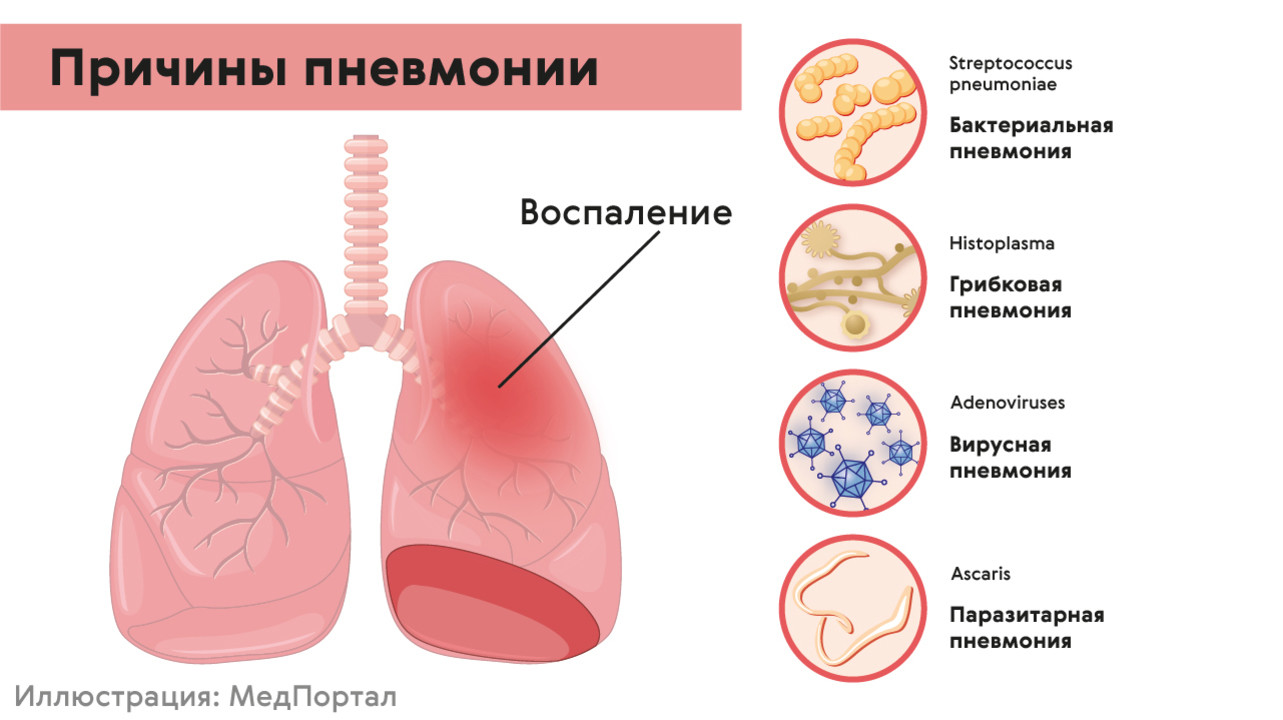 Рисунок 1. Причины пневмонии. Источник: МедПортал
Рисунок 1. Причины пневмонии. Источник: МедПортал
Внебольничную пневмонию также могут вызывать бактериоподобные организмы, грибки. Внутрибольничная пневмония развивается, если человек заболевает во время госпитализации из-за другой болезни или медицинского вмешательства.
Кто в группе риска?
Риск заболеть воспалением легких или столкнуться с его тяжелыми осложнениями выше для следующих групп:
- Дети в возрасте до 5 лет и взрослые старше 65 лет.
- Люди, страдающие от хронической обструктивной болезни легких, бронхиальной астмы, других болезней органов дыхания.
- Курильщики.
- Люди со сниженным иммунитетом (зараженные ВИЧ или проходящие химиотерапию);
- Люди, имеющие тяжелые хронические болезни (включая сердечно-сосудистые заболевания и сахарный диабет), а также те, кто долго соблюдает постельный режим.
После переохлаждения, при переутомлении или стрессе, тяжелом течении респираторных заболеваний вероятность развития пневмонии увеличивается.
Когда обратиться к врачу?
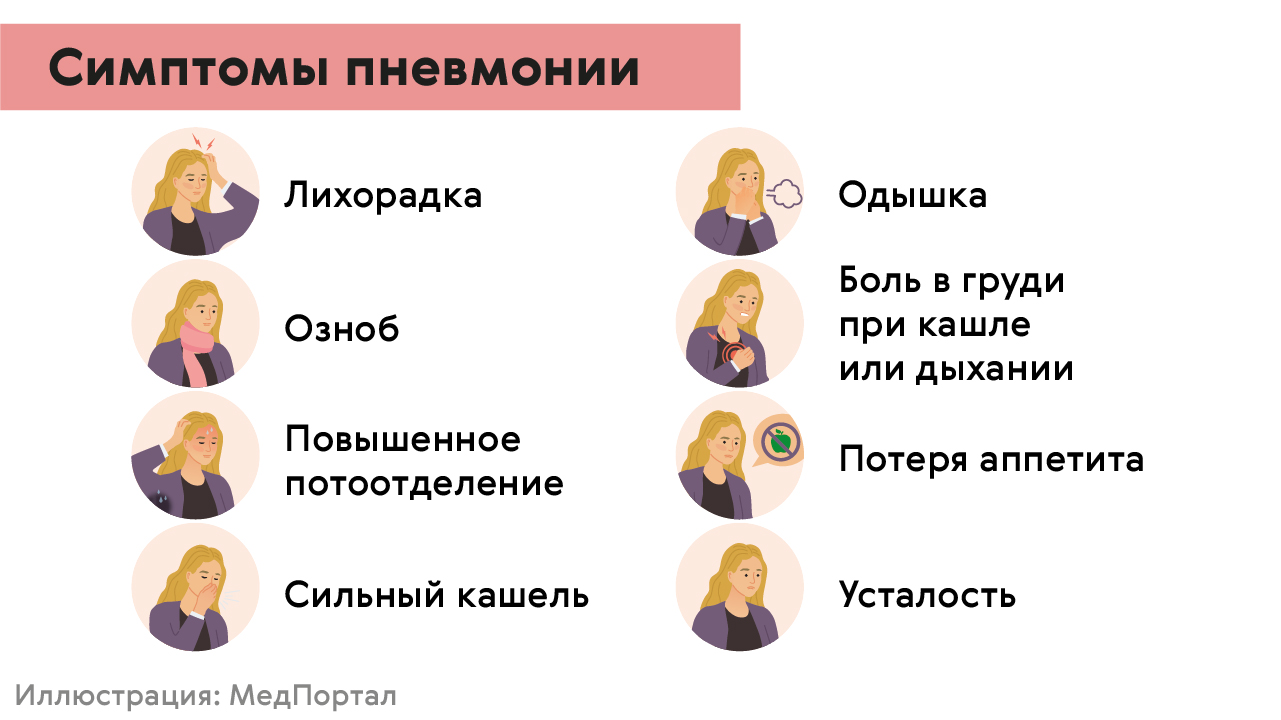
При появлении симптомов пневмонии нужно обращаться к терапевту. Среди признаков воспаления легких могут быть (рис. 2):
- кашель с мокротой;
- боль в груди при кашле или дыхании;
- затруднения дыхания и одышка даже в покое или при небольших нагрузках;
- быстрая утомляемость, слабость;
- температура тела выше 38.5°C (у пожилых людей и у людей с ослабленным иммунитетом возможно понижение температуры).
 Рисунок 2. Признаки воспаления легких. Источник: МедПортал
Рисунок 2. Признаки воспаления легких. Источник: МедПортал
Если состояние быстро ухудшается, температура долго остается повышенной или пониженной, а одышка, кашель и другие признаки воспаления легких нарастают, нужно вызывать скорую медицинскую помощь.
Диагностика
Врач начнет диагностику с опроса и осмотра. Нужно рассказать ему об имеющихся симптомах, а также об общем состоянии здоровья. При осмотре он измерит температуру тела и артериальное давление, обследует грудную клетку, прослушает легкие, чтобы выявить шумы, хрипы, особенности дыхания. За диагностикой нужно обращаться к терапевту. Он может направить пациента на консультацию к узкому специалисту – пульмонологу.
Для диагностики нужен клинический анализ крови, чтобы получить информацию об общих показателях здоровья. При тяжелой пневмонии дополнительно назначают биохимический анализ крови. Отклонения в его результатах могут указывать на нарушения в работе некоторых органов, на развитие осложнений. Результаты биохимического анализа учитывают при определении возможной причины пневмонии (прежде всего – вирусная или бактериальная), выборе лекарственных средств и определении их дозировок.
При осложнениях может проводиться исследование плевральной жидкости, анализ газов артериальной крови, коагулограмма. Чтобы установить возбудителя болезни, может проводиться микробиологическая диагностика (исследование мокроты или крови, ПЦР-диагностика, экспресс-тесты).
При пневмонии может использоваться несколько методов инструментальной диагностики.
- Флюорография или рентгенография органов грудной клетки. Выявляет признаки воспаления в легких, позволяет оценить его локализацию, распространение, наличие осложнений.
- КТ органов грудной клетки. Компьютерная томография позволяет уточнять диагноз, оценивать объем поражения легких при воспалении, видеть изменение тканей. Проводится, если рентгенография или флюорография выявляет изменения, не типичные для пневмонии, если воспаление легких является рецидивирующим или плохо поддается лечению, если при симптомах пневмонии рентгенография не выявляет изменения в легких.
- Если болезнь протекает тяжело, может понадобиться ЭКГ для оценки состояния сердца и трансторакальное УЗИ грудной клетки, если есть подозрение на появление плеврального выпота (скопление жидкости в плевральной полости).
Как и чем лечить пневмонию?
Лечение пневмонии должен назначать терапевт. Оно будет зависеть от причин воспаления легких, от его тяжести, наличия хронических заболеваний, общего состояния здоровья. При пневмонии лечат инфекцию, которая ее вызвала, проводят симптоматическую и поддерживающую терапию, предупреждают появление осложнений. Тем, кто находится в группе риска или тяжело переносит воспаление легких, может требоваться госпитализация. Если развивается дыхательная недостаточность, нужна респираторная поддержка.
Антибактериальная терапия
Назначается только при бактериальной пневмонии и в случаях, когда вирусная пневмония осложняется бактериальной инфекцией. Если воспаление легких вызвано вирусом и протекает без осложнений, антибактериальные препараты не используются, их применение может быть опасным.
Для лечения бактериальной пневмонии могут использоваться антибиотики нескольких видов: макролиды, цефалоспорины, фторхинолоны, аминопенициллины. Чтобы правильно подобрать препарат, врач должен определить возбудителя инфекции – то, какие именно бактерии вызвали воспаление легких.
Противовирусная терапия
Противовирусная терапия применяется, если пневмония вызвана вирусом гриппа, парагриппа, аденовирусом и другими. При развитии вирусной пневмонии на фоне заражения вирусом гриппа могут назначаться ингибиторы нейраминидазы (осельтамивир и занамивир). Антибиотики применяются только в случае присоединения бактериальной инфекции.
Поддерживающее и симптоматическое лечение
Чтобы снизить повышенную температуру и снять боль, терапевт может назначить парацетамол, ибупрофен или другие нестероидные противовоспалительные средства. Возможно назначение муколитических препаратов, которые разжижают мокроту и стимулируют ее выведение: амброксола, ацетилцистеина и др. В период лечения рекомендуют соблюдать постельный режим и пить больше жидкости.
При развитии острой дыхательной недостаточности нужна респираторная поддержка. Способ такой поддержки выбирают по тяжести состояния:
- Кислородотерапия. Предполагает вдыхание чистого кислорода через лицевую маску, помогает увеличить поступление кислорода в кровь.
- Неинвазивная или инвазивная вентиляция легких. Применяется, если кислородотерапия не обеспечивает достаточного поступления кислорода в кровь, если дыхательная недостаточность сопровождается остановками дыхания, нарушением сознания, резким снижением артериального давления (систолическое ниже 70 мм рт. ст.) и частоты сердечных сокращений.
- ЭКМО (рис. 3). Технология насыщения крови кислородом с помощью специального аппарата. Он «забирает» кровь из венозного русла, очищает, насыщает кислородом и направляет ее в венозное или артериальное русло (зависит от способа подключения аппарата). ЭКМО применяется при острой дыхательной недостаточности, если другие способы респираторной поддержки не дают необходимых результатов.
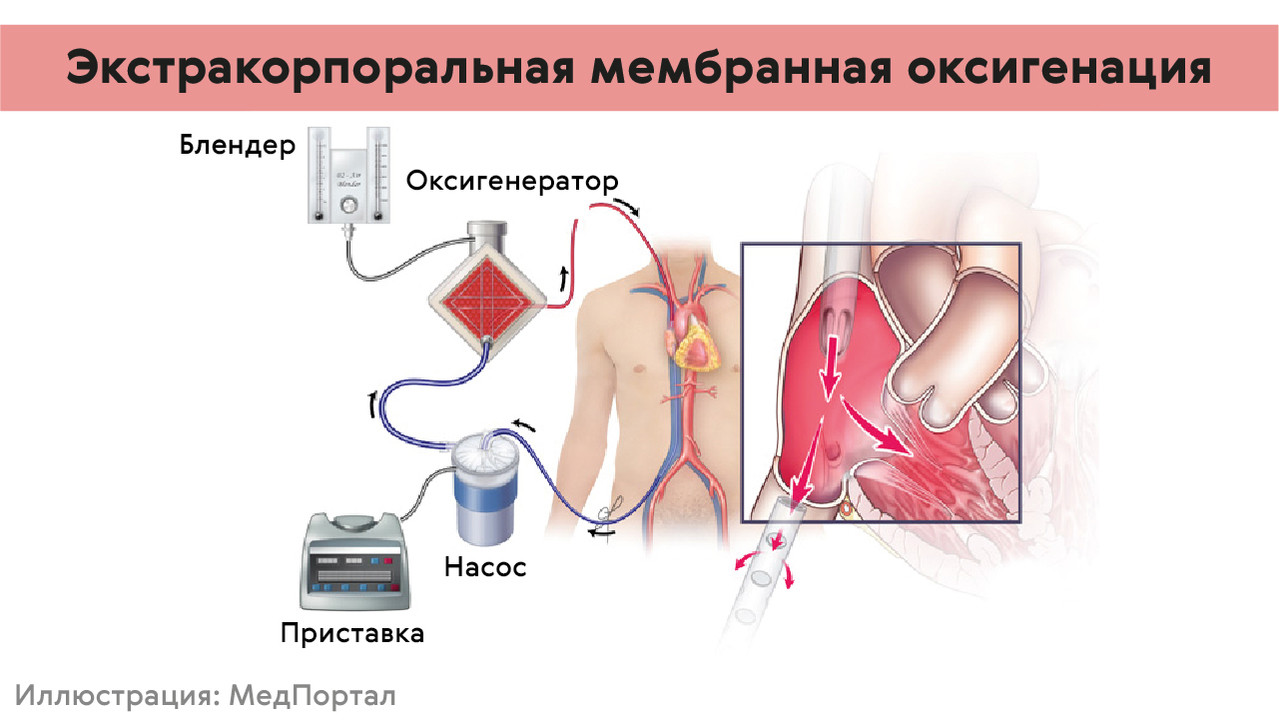 Рисунок 3. ЭКМО – Экстракорпоральная мембранная оксигенация. Источник: МедПортал по consultqd.clevelandclinic.org
Рисунок 3. ЭКМО – Экстракорпоральная мембранная оксигенация. Источник: МедПортал по consultqd.clevelandclinic.org
Можно ли вылечить пневмонию дома?
Лечение пневмонии почти всегда является амбулаторным – то есть проводится в домашних условиях, без госпитализации. При амбулаторном лечении важно, чтобы оно проходило под контролем медика. Нужно прийти на прием к врачу общей практики, терапевту или пульмонологу, чтобы он назначил лечение.
Воспаление легких можно лечить дома, если симптоматическое лечение (прием жаропонижающих, обезболивающих, муколитических препаратов) дает хороший эффект. Еще одно условие – у человека нет дыхательной недостаточности. Можно проверить, достаточно ли кислорода поступает с дыханием, с помощью пульсоксиметра, специального датчика. Также можно оценить частоту дыхания. Если человек делает 20 или больше вдохов в минуту в состоянии покоя, это тревожный признак. При острой дыхательной недостаточности человек делает больше 24 вдохов в минуту.
Важно! Если терапевт разрешает лечиться амбулаторно, нужно строго выполнять его рекомендации и назначения: вовремя принимать лекарства, следить за самочувствием, пить больше жидкости, соблюдать постельный режим.
Лечить пневмонию дома нежелательно людям, находящимся в группе риска. Госпитализация рекомендована:
- пожилым людям,
- маленьким детям,
- беременным женщинам,
- людям с хроническими заболеваниями.
Осложнения
Риск осложнений при воспалении легких зависит и от эффективности лечения, и от общего состояния здоровья. Он выше, если у человека есть хронические заболевания органов дыхания или сердечно-сосудистой системы, эндокринные болезни, если человек курит. Осложнения могут быть легочными (затрагивают органы дыхания) и внелегочными (затрагивают другие органы). К легочным осложнениям пневмонии относят:
- одышку, развитие острой дыхательной недостаточности, гипоксии (кислородного голодания организма);
- плеврит – воспаление из-за скопления жидкости в плевральной полости;
- абсцесс легкого – образование гноя;
- ателектаз – резкое уменьшение объема легкого из-за спадания его тканей.
К внелегочным осложнениям относят:
- Заболевания сердца – миокардит (воспаление тканей сердечной мышцы), перикардит (воспаление с фиброзными изменениями), эндокардит (воспаление эндокарда).
- Вторичный менингит – развивается, если инфекция поражает ткани головного или спинного мозга.
- Инфекционно-токсический шок – развивается как реакция на токсины, если бактерии попадают в кровоток, сопровождается полиорганной недостаточностью.
- ДВС-синдром – образование тромбов и массивное кровотечение из-за нарушений работы противосвертывающей и свертывающей систем крови.
Лечение пневмонии должно предполагать оценку риска осложнений и их профилактику. Для этого может использоваться расширенная антибактериальная терапия, кардиопротекторные, противотромбозные и другие препараты.
Профилактика пневмонии
Есть несколько способов снизить риск воспаления легких:
- Вакцинация. Защититься от воспаления легких помогают прививки от пневмококковой инфекции и гриппа, новой коронавирусной инфекции.
- Меры безопасности и гигиена. Они особенно важны в периоды сезонных эпидемий. Нужно мыть руки чаще, стараться меньше контактировать с заболевшими людьми, при необходимости использовать средства защиты (медицинские маски, перчатки).
- Правильное лечение. Пневмония часто становится осложнением острых респираторных вирусных инфекций. Для ее профилактики необходимо эффективное лечение ОРВИ: нужно вовремя обращаться к терапевту и выполнять его рекомендации.
- Укрепление здоровья. Важно отказаться от вредных привычек: не курить, уменьшить употребление алкоголя. Укрепление иммунитета, физическая активность, правильное питание помогут снизить риск воспаления легких.
Заключение
Лечение пневмонии может проводиться амбулаторно, дома, но важно, чтобы его назначал и контролировал терапевт. Если воспаление легких протекает в тяжелой форме, с осложнениями или если риск осложнений повышен, понадобится госпитализация. Пневмония может быть опасной, и поэтому при ее лечении необходимо соблюдать все рекомендации врачей.
Источники
- Msdmanuals. Внебольничная пневмония.
- Министерство здравоохранения Российской Федерации. Клинические рекомендации. Внебольничная пневмония у взрослых. – 2019
- Healthline. Pneumonia: Symptoms, Causes, Treatment, and More.
Источник
