Лечение воспаления сосудов рук

Почему возникает флебит вены на руке? Лечение, диагностика, причины и симптомы этого заболевания будут рассмотрены ниже.

Основные сведения
Что представляет собой флебит вены на руке (лечение этой патологии должен проводить только доктор)? Согласно утверждениям специалистов, флебитом называют воспаление участка венозных стенок, которое возникает по разным причинам. О них мы расскажем далее.
Что может быть вызвана болезнь?
В медицинской практике воспаление вен чаще встречается на нижних конечностях. Предрасполагающим фактором для развития такой патологии является варикоз. Однако следует отметить, что варикоз никогда не поражает сосуды рук. Поэтому воспаление вен на верхних конечностях возникает по другим причинам.
Врачи утверждают, что к развитию такого патологического процесса приводят нижеследующие нарушения:
- Склонность (повышенная) к тромбообразованию, которая может передаваться не только по наследству, но и развиваться в течение всей жизни пациента.
- Изменение показателей свертываемости крови.
- Понижение иммунитета.
- Замедленное прохождение крови по кровеносным сосудам. Обычно такое состояние отмечается при функциональной недостаточности сердца и его различных патологиях.
Почему еще возникает флебит вены на руке, лечение которого будет описано ниже? Пусковым механизмом для развития такой патологии служит повреждение стенок кровеносного сосуда или же попадание в него инфекционного возбудителя.

Другие причины
Нарушение целостности венозных стенок может носить и травматический характер. Например, постинъекционный флебит. Вероятность развития такой патологии особенно высока при постановке капельницы, игла которой в течение достаточно длительного времени травмирует внутренние слои вены.
Также незначительно вены рук травмируются при заболеваниях костно-суставной системы. Это связано с тем, что многие кровеносные сосуды проходят через узкие отверстия в костных образованиях. Их изменения приводят к тому, что отверстия сужаются или же вену сдавливает какой-либо патологический костный выступ. Продолжительная травматизация в конечном итоге вызывает развитие флебита.
Инфекции
Как устранить флебит вены на руке? Лечение антибиотиками назначается лишь в том случае, если причиной этого патологического состояния служит инфекция. Обычно это происходит в результате проникновения в вену банальной флоры, в том числе гемолитического стрептококка.
Инфицирование сосуда бактериями может произойти прямо перед развитием флебита. Входными вратами для таких микроорганизмов является глотка. Поэтому очень часто воспаление вен развивается сразу же после тонзиллита, ларингита или фарингита.
Согласно мнению специалистов, в организме больного инфекция может присутствовать постоянно в виде пиелонефрита, хронического тонзиллита, кариеса и т. д. При изменении характеристик крови и снижении иммунитета возбудитель начинает искать наиболее уязвимые места, после чего вызывает воспаление.
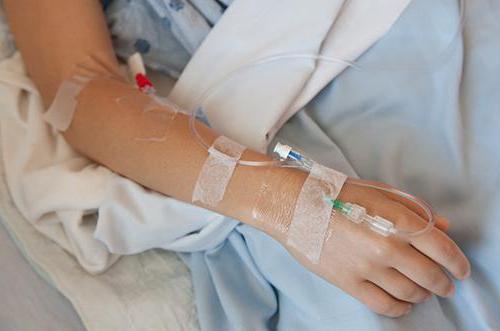
Симптомы болезни
Как распознать флебит вены на руке? Лечение этого заболевания следует начинать только после обращения к доктору и постановки правильного диагноза.
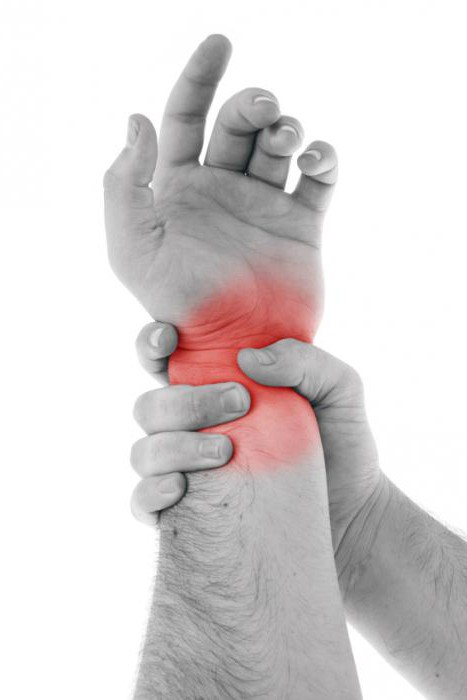
Обычно воспаление венозных стенок сопровождается выраженным отеком, болевым синдромом и покраснением мягких тканей, окружающих его. Также возможно повышение температуры тела больного.
При поражении более глубоких сосудов покраснение может не наблюдаться. Довольно часто флебит на верхних конечностях принимают за воспаление пальцев, суставов кисти, локтя или неврит локтевого нерва. Это обусловлено тем, что стенка вены обычно воспаляется рядом с костно-суставной системой, а покраснение и отек носят разлитой характер.
Другие признаки
Чтобы распознать флебит вены на руке, следует в первую очередь обратить свое внимание на характер боли. Довольно часто она становится интенсивной при опускании верхней конечности вниз. Это связано с притоком крови к пораженной части сосуда. Болевые ощущения при этом носят нарывающий, дергающий и пульсирующий характер, в то время как для неврита и артрита характерна их постоянная интенсивность.
Также следует обратить свое внимание на время усиления боли. Она не затихает при обездвиживании руки и очень часто усиливается ночью.
Нельзя не отметить и то, что при флебите вен изменяются кожные покровы верхней конечности. Область возникшего отека может быть синюшной или багровой. Если воспаление было распространено по ходу вены, то появляются красные полосы. Кстати, температура кожи вокруг очага становится более низкой. Это обусловлено нарушением кровотока.
Последствия болезни
При развитии такого заболевания необходимо помнить о том, что воспаление кровеносного сосуда может вызывать образование тромба. Если последний отслоится от своего места прикрепления, то с током крови он может попасть в полость сердца и закупорить просвет важнейших артерий. Также тромб может препятствовать току крови на участке воспаления, что в конечном итоге приведет к омертвлению тканей и гангрене.
В связи со всем вышесказанным следует отметить, что на борьбу с этой патологией необходимо приложить все усилия. Категорически запрещается лечить флебит народными средствами и тем более игнорировать его.
Если воспаление распространилось по ходу вены, то необходима срочная госпитализация больного.
Благоприятные условия для устранения заболевания (профилактика)
Лечение флебита после катетера, а также других причин, необходимо начинать с создания оптимальных условий для ликвидации воспаления. Для этого необходимо:
- Чаще придавать верхней конечности возвышенное положение. Такая процедура облегчит отток крови и поспособствует снятию болевых ощущений.
- Аккуратно забинтовать конечность эластичным бинтом, что значительно облегчит работу венозной стенки, которая будет прилагать меньшие усилия для того, чтобы протолкнуть кровь. Также следует отметить, что процесс бинтования значительно снижает выраженность отека тканей. Использовать эластичный бинт следует сразу после пробуждения пациента, держа его руку вертикально. Запрещается сдавливать ткани, так как это нарушит кровоток. Время от времени бинт необходимо снимать. Руку при этом следует удерживать в приподнятом положении.
- Постоянно прикладывать к очагу воспаления холод (компресс на руку). Он замедлит развитие воспаления и воспрепятствует распространению инфекции, а также дезактивирует ее.
- Крайне важно при флебите соблюдать питьевой режим, который поможет разжижить кровь и снять проявления интоксикации.
Способ лечения
Лечить флебит грамотно невозможно без правильного выбора фармакологических средств. Как правило, при такой патологии используют лекарственные препараты, принадлежащие следующим группам:
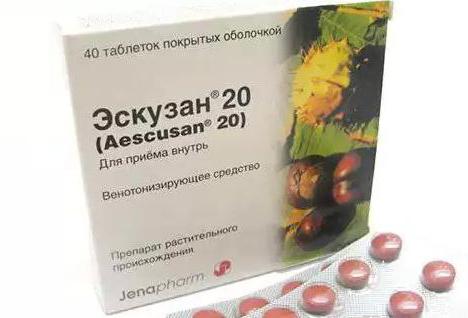
- Венотонизирующие и влияющие на реологические характеристики крови, а также состояние сосудистых стенок. К этой группе относятся такие лекарства, как «Троксевазин», «Трентал», «Эскузан». Цена их вполне приемлема, поэтому приобрести такие препараты сможет практически каждый.
- Противовоспалительные средства, способствующие уменьшению или снятию интенсивности боли, а также купированию воспаления. В качестве такого препарата допускается применение любого НПВС (например, «Ибупрофен», «Мелоксикам», «Диклофенак» и прочее).
- Антибактериальные лекарства. К таким медикаментам относят: сульфаниламиды, цефалоспорины, тетрациклины, макролиды и другие. Их назначают только в том случае, если флебит на руке возник вследствие инфицирования.
Также в условиях стационара активно применяют препараты, которые разжижают кровь и препятствуют образованию сгустков. Делают это под строгим контролем показателей крови (например, «Курантил № 25»).
Использовать «Троксевазин», «Мелоксикам», «Трентал», «Диклофенак» и «Эскузан», цена которых не превышает 500-600 рублей, следует только по назначению флеболога. Следует также отметить, что лечение рассматриваемого заболевания представляет собой довольно продолжительный процесс.
После окончания медикаментозной терапии дискомфорт в пораженном участке руки (вены), а также отек в окружающей области и покраснения могут сохраняться еще очень долго (практически до нескольких недель).

Объективными симптомами улучшения состояния пациента служит уменьшение интенсивности болевых ощущений и выраженности покраснения, а также нормализация температуры тела больного.
Источник
Флебит вены — это что такое?
Флебит вены — это, по сути, ее воспаление. Обычно он развивается вследствие прогрессирования варикозного расширения вен, однако также может наблюдаться после неправильно сделанной инъекции или частой катетеризации одного и того же сосуда. Различают 3 основных типа флебита в зависимости от пораженного «слоя» вены. При перифлебите воспалительный процесс происходит во внешней оболочке сосуда. В этом случае причиной заболевания чаще всего выступает хроническое заболевание, инфекция от которого распространяется по организму и вызывает воспаление.
При эндофлебите, наоборот, поражается внутренняя оболочка сосуда. Чаще всего эндофлебит происходит при повреждении целостности вены, например, после инъекции или катетеризации, ожога либо травм. Панфлебит — наиболее тяжелая и запущенная форма заболевания. При этом типе патологии воспалительный процесс происходит во всех слоях вены. Чаще всего панфлебит является последней стадией других форм заболевания и развивается из-за отсутствия необходимой терапии или неправильного самостоятельного лечения.
Классификация болезни по этиологии
Флебит на руке также классифицируют в зависимости от причин и локализации воспаления. В этом случае речь идет о таких формах как:
- Аллергическая — данный тип воспаления возникает из-за действия аллергенов на рецепторы организма; в этом случае болезнь протекает длительно и вяло, без «вспышек» симптомов.
- Инфекционная — логично, что развитие этой формы заболевания связано с инфекционным поражением тканей, размножением и развитием бактерий, чаще всего некоторых видов кокков.
- Болевая — при этом типе среди причин различают родовую деятельность; протекание болевого флебита сопровождается сильными болевыми ощущениями.
- Мигрирующая — также как и аллергическая форма относится к хроническим разновидностям болезни; протекает с рецидивами — периодически усиливающимся воспалением на определенных участках сосуда.
- Постинъекционная — в данном случае заболевание развивается после медицинских вмешательств: инъекций, катетеризации, капельниц и т. д.; воспаление развивается как реакция организма на химическое и механическое воздействие препарата на ткани человека
.

Причины воспаления вены на руке
Флебит вен руки чаще всего связан с постинъекционной или аллергической формами, так как при воспалении вен нижних конечностей причиной выступает варикозное расширение сосудов. Флебит на верхних конечностях обычно возникает как осложнение после капельницы. Риск развития воспалительного процесса зависит от размера вводимого катетера и места проведения манипуляции. Кроме того, вызывать патологию может и чрезмерно агрессивная жидкость (препарат) либо длительное нахождение катетера в полости вены. В некоторых случаях причиной заболевания выступает недостаточная стерильность процедуры, из-за чего после медицинских манипуляций в организм попадают кандиды, стафилококки и энтерококки. Среди других факторов, влияющих на развитие воспаления и не относящихся к медицинским вмешательствам, следует назвать:
- Курение.
- Злоупотребление физическими нагрузками, при котором на вены действует чрезмерная нагрузка.
- Любые патологии, при которых стенки сосудов растягиваются — расширенные вены являются благоприятной средой для воспалительного процесса.
- Гнойники, фурункулы и другие гнойные кожные заболевания.
- Воспаление внутренних органов.
- Травмы.
- Период вынашивания ребенка и пр.
Симптомы
Различают воспаление поверхностных и внутренних вен. В зависимости от того, какие именно сосуды поражены, будут развиваться определенные симптомы. Флебит поверхностных вен протекает заметно для пациента. Достаточно быстро появляются болевые ощущения и чувство напряжения в месте воспаления. Кожа в районе поражения становится красной и горячей на ощупь. Среди других очевидных симптомов также выделяют общую гипертермию (повышенную температуру тела), слабость и головокружение. При хронической форме болезни симптомы менее ярко выражены и наблюдаются лишь в периоды обострений.
Если у пациента острая форма флебита внутренних вен, то место воспаления становится отечным и горячим на ощупь, что тоже вызывает боль. Основное отличие этих двух видов болезни в плане симптомов — в цвете кожи возле флебита. При поражении глубоких сосудов она не краснеет, а наоборот, становится молочно-белой.
Лечение
Лечение флебита консервативное, с использованием лекарств. Для терапии используют нестероидные противовоспалительные средства, антибактериальные препараты (для предотвращения дальнейшего инфицирования), антикоагулянты (предотвращают чрезмерное сворачивание крови и образование тромбов). В качестве физиотерапевтического мероприятия назначают перематывание рук эластичным бинтом — это помогает восстановить кровоток.
Если пораженная вена все же инфицирована, то необходимы дополнительные методы лечения, направленные на предотвращение спазма и тромбоза сосудов, снятие воспаления и отечности, усиление венозного кровообращения, улучшение показателей густоты крови, восстановление циркуляции лимфы. Назначается местное использование гепариновой и троксевазиновой мази. Если причиной флебита на руке выступает неправильно проведенная инъекция, пациенту назначают нестероидные противовоспалительные препараты. В зависимости от сложности случая их могут применять местно или перорально.
Источник
Воспаление сосудов ‒ это опасное состояние, которое требует своевременного лечения. Патологический процесс, который развивается в стенках кровеносных сосудов, называется васкулитом, лимфатических ‒ лимфангитом. Несмотря на схожесть симптомов, причины воспалительных заболеваний могут отличаться, относиться к заразными либо неинфекционным. Тактика лечения также подбирается индивидуально, в зависимости от масштаба развития болезни, ее возбудителя и индивидуальных особенностей.
Воспалительные болезни кровеносных сосудов
Васкулитами называются любые воспалительные поражения кровеносных сосудов, вне зависимости от их расположения и диаметра, а также от характера течения патологического процесса. Для удобства диагностики их принято классифицировать по разным признакам. В зависимости от типа и диаметра кровеносных сосудов, выделяют несколько видов васкулита:
- артериит ‒ воспаление стенок артерий;
- флебит ‒ воспалительные болезни вен;
- капилляриты и артериолиты ‒ воспаление капилляров и артериол.
Следующая классификация отличает несколько разновидностей артериита, в зависимости от расположения процесса в стенках артерий:
- эндоартериит ‒ воспаление внутреннего слоя сосуда;
- мезоартерииты ‒ опасное воспаление среднего (мышечной) слоя;
- периартерииты ‒ процесс затрагивает наружный слой артерии;
- панартериит ‒ комплексный процесс, который распространяется одновременно на все слои артерии.
По причине возникновения также выделяют две основные разновидности васкулита:
- первичный ‒ развивается в качестве самостоятельного заболевания;
- вторичный ‒ проявляется как симптом или осложнение основной болезни.
СПРАВКА! Наиболее сложной и опасной формой считается системный васкулит. Это состояние, при котором происходит генерализованное воспаление сосудов, вне зависимости от их расположения и диаметра.
Причины васкулита
Причины первичного васкулита часто остаются невыясненными. Вторичное воспаление кровеносных сосудов может быть следствием различных вирусных заболеваний, которые протекают с поражением стенок вен или артерий. Также патология может развиваться вследствие интоксикации либо воздействия некоторых лекарственных средств. Одной из причин васкулита считается вирусный гепатит ‒ воспалительное заболевание печени, при котором возбудитель находится в общем кровотоке.
Воспаление сосудов может быть и аутоиммунного характера. Процесс связан со сбоями в работе иммунной системы, при которых она воспринимает ткани собственных сосудов как чужеродный белок. Это приводит к генерализованной воспалительной реакции и значительному ухудшению самочувствия. После приема средств, которые угнетают работу иммунной системы, состояние пациента стабилизируется.
Клиническая картина
Воспаление сосудистой стенки может возникать на определенном участке либо затрагивать большую часть вен и артерий. В зависимости от масштабности проявления болезни, ее клинические признаки будут отличаться. Так, при системном васкулите пациент жалуется на общую слабость, повышение температуры тела, резкое похудение, ломоту в мышцах и суставах.
Также симптомы будут отличаться в зависимости от локализации поврежденных сосудов. Можно выделить несколько основных симптомокомплексов, которые проявляются при поражении определенных органов.
- Кожа ‒ один из наиболее частых участков проявления васкулита. На ней могут появляться разные виды сыпи, в том числе точечные либо крупные кровоизлияния, узелки, крапивница, выцветание кожи в форме пятен. В запущенных случаях формируются язвы, чаще на поверхности голени.
- Конечности и периферические нервы, которые участвуют в их иннервации ‒ болезнь связана в том числе с поражением мелких капилляров. Она вызывает различные нарушения чувствительности рук и ног, ощущения покалывания и онемения, а также мышечную слабость.
- Головной мозг ‒ снижение интенсивности кровообращения в этом органе опасно для жизни и может стать причиной инсульта. Также возможны приступы судорог, дезориентация в пространстве, ухудшение координации движений, болезненные ощущения в голове и глазах.
- Органы пищеварительного тракта ‒ воспаление сосудов желудка и кишечника сопровождается острой болью в животе. Также наблюдаются различные расстройства пищеварения, тошнота и рвота, примеси крови в кале.
- Сердце ‒ если воспаляются артерии и вены, которые участвуют в кровоснабжении миокарда, это приводит к болезненным ощущениям за грудиной, нарушениям сердечного ритма. Если вовремя не начать лечение, существует риск инфаркта миокарда.
- Нарушение кровообращения в почках опасно для жизни. На начальных стадиях наблюдается отечность, особенно в области нижних конечностей, боли в пояснице. Один из характерных симптомов ‒ постоянное повышение артериального давления из-за задержки оттока жидкости.
- Суставы ‒ при васкулите наблюдается боль разной интенсивности, снижение подвижности. Клиническая картина сопровождается отечностью мелких и крупных суставов.
Важно на начальных стадиях определить причину боли, отечности и других симптомов. Васкулит может протекать как с характерной клинической картиной, так и с менее выраженными симптомами. В некоторых случаях его необходимо дифференцировать от мигрени, гайморита, бронхиальной астмы и других заболеваний.

Воспаленные сосуды часто хорошо просматриваются под кожей
Методы диагностики
Определить васкулит только на основании внешних симптомов невозможно. Кроме того, они могут быть стертыми либо развиваться в течение длительного времени. Для более точной диагностики применяются инструментальные и лабораторные методики, которые позволят оценить состояние сосудов и отличить их воспаление от других заболеваний.
- Общий и биохимический анализы крови ‒ первый этап определения васкулита. Обнаруживаются такие типичные нарушения, как анемия (снижение количества эритроцитов), повышение уровня тромбоцитов и лейкоцитов. Также можно определить увеличение скорости оседания эритроцитов, возрастание уровня С-реактивного белка и фибриногена.
- Иммунологическое исследование крови информативно при диагностике некоторых видов специфического васкулита. В крови определяются антинейтрофильные цитоплазматические антитела, которые указывают на развитие воспаления аутоиммунного характера.
- Анализы крови на определение инфекционных заболеваний ‒ назначаются по показаниям. Так, васкулит может развиваться как симптом вирусных гепатитов.
- Исследование мочи ‒ укажет на состояние почек. При нарушении их работы в образцах обнаруживаются примеси белка и эритроциты, которые в норме отсутствуют.
- Инструментальные методы диагностики (УЗИ, рентгенография) информативны для оценки состояния органов грудной, брюшной и тазовой полостей. Так, при подозрении на повреждение сосудов бронхов и легких назначается рентгенография грудной клетки, сердца ‒ ЭХО-кардиография. Также может потребоваться проведение компьютерной либо магниторезонансной томографии.
- Биопсия ‒ инвазивная процедура, которая заключается в исследовании образца тканей внутренних органов. Она проводится под местной анестезией, а биоптат после специальной подготовки рассматривается под микроскопом. При васкулите можно обнаружить точечные кровоизлияния и другие признаки нарушения целостности сосудов.
ВАЖНО! Симптомы васкулита могут развиваться медленно. Это связано как с особенностями заболеваний, так и со способностью сосудистой системы частично компенсировать нарушения кровообращения.
Лечение васкулита
Лечение подбирается индивидуально и зависит не только от стадии болезни, но и от расположения поврежденных сосудов. Так, при нарушении работы жизненно важных органов (сердца, легких, почек, центральной нервной системы) может потребоваться госпитализация. Наибольшую сложность представляют системные васкулиты, которые развиваются с поражением крупных и мелких сосудов по всему организму. Основная схема включает внутривенное введение глюкокортикостероидов (гормональных противовоспалительных средств) и цитостатиков (иммунодепрессантов). Для стабилизации состояния пациента и достижения ремиссии используют сочетание преднизолона с цииклофосфаном, внутривенным иммуноглобулином и специфической процедурой ‒ плазмаферезом.

Клиническая картина васкулита может отличаться, поэтому его необходимо отличать от других заболеваний со схожей симптоматикой
Многим пациентам удается удерживать состояние стойкой ремиссии в течение длительного времени. После стабилизации можно постепенно уменьшать дозировку препаратов, а в дальнейшем ‒ отказаться от их применения. В случае рецидива (повторного обострения болезни) схему повторяют заново. Важно понимать, что иммунодепрессанты с кортикостероидами могут иметь побочные эффекты. Они угнетают работу иммунной системы, а при длительном применении могут становиться причиной раздражения слизистой оболочки мочевого пузыря, снижения прочности костей (остеопороз) и других нарушений.
СПРАВКА! Лекарственные средства, которые назначаются для лечения хронических васкулитов, со временем вызывают привыкание. Важно соблюдать предписания врача и не принимать их без острой необходимости, а также в состоянии ремиссии.
Воспалительные болезни лимфатических сосудов
Лимфангит ‒ воспаление лимфатических сосудов. Болезнь может протекать в острой либо хронической форме и затрагивать сосуды разного калибра. В зависимости от причин, симптомов, характера течения и других особенностей, выделяют несколько разновидностей лимфангита:
- по типу воспаления ‒ гнойный либо серозный;
- по расположению пораженных лимфатических сосудов ‒ поверхностный или глубокий;
- по диаметру сосудов ‒ ретикулярный (мелкие капилляры) и трункулярный (крупные лимфососуды);
- злокачественный лимфангит ‒ отдельная форма заболевания, при котором сосуды могут воспаляться на фоне злокачественных новообразований.
При своевременном лечении прогноз при лимфангите благоприятный. Шансы на полное выздоровление с сохранением сосудов уменьшаются при гнойных процессах, злокачественных опухолях, а также при генерализованном воспалении.
Причины и симптомы лимфангита
Лимфангит чаще проявляется как вторичное заболевание. Он развивается на фоне травм, абсцессов и флегмон, а также любых других открытых повреждений кожи. Возбудителем часто становятся такая инфекция, как золотистый стафилококк либо гемолитический стрептококк, кишечная палочка либо протей. Бактерии разносятся с током лимфы, достигают крупных сосудов и могут вызывать генерализованное воспаление.
Болезнь проявляется характерным комплексом симптомов:
- общие признаки ‒ головные боли, озноб, тошнота, возможно повышение температуры;
- воспаление мягких подкожных тканей в месте начала патологического процесса;
- возможно появление красных тяжей под кожей в месте нахождения крупных лимфососудов;
- при поражении мелких капилляров ‒ ощущение жжения на коже, появление выраженного сетчатого рисунка.
Запущенный лимфангит опасен своими осложнениями. Воспалительный процесс при отсутствии лечения распространяется на окружающие ткани, при этом происходит присоединение бактериальной инфекции. В результате могут формироваться подкожные абсцессы, а возбудители гнойного воспаления свободно передвигаются с током лимфы и участвуют в формировании новых очагов.

Во время диагностики воспалительных болезней сосудов определяют их расположение, диаметр и состояние, а также сопутствующие симптомы
Методы диагностики и лечения
Большинство симптомов лимфангита обнаруживаются сразу. Дальнейшие этапы диагностики направлены на определение причины болезни и ее стадии. Для лечения воспалительных заболеваний лимфатических сосудов могут быть назначены следующие препараты:
- обезболивающие и противовоспалительные средства;
- антибиотики ‒ для лечения либо профилактики присоединения бактериальной инфекции;
- антигистаминные препараты ‒ для лечения лимфангита аутоиммунного происхождения.
Воспалительные болезни сосудов отличаются своими причинами, скоростью развития и другими особенностями. Важно провести своевременную диагностику и принимать препараты, которые снимают боль и воспаление, нормализуют работу иммунной системы. Прогноз благоприятный только при условии грамотного лечения, в противном случае возможно развитие осложнений.
Источник
