Лимфоузлы отек шеи воспаление у ребенка причины
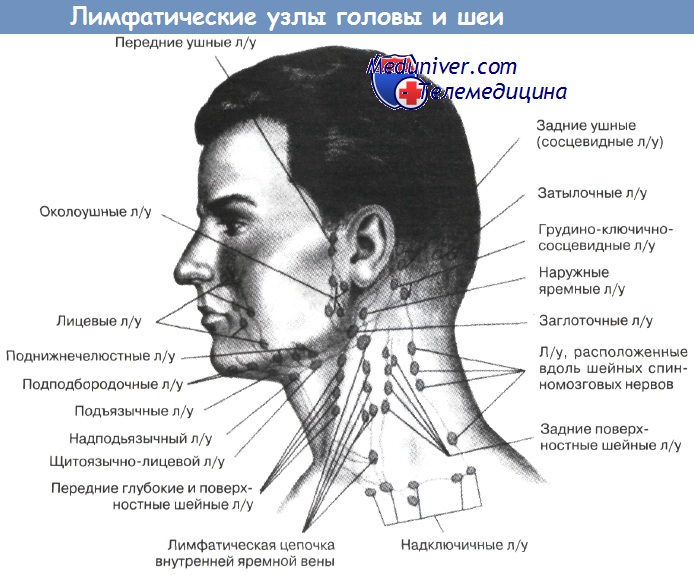
Причины увеличения лимфоузлов шеи у детейа) Анатомия шеи. Нижней границей шеи являются ключицы. Сверху и спереди область шеи ограничена нижней челюстью, сверху и сзади – основанием черепа. На шее выделяют различные треугольники и фасциальные пространства. Каждую половину шеи можно разделить на два больших треугольника, передний и задний, которые разделяет грудинно-ключично-сосцевидная мышца. Далее передний треугольник шеи подразделяется на четыре более мелких треугольника: двубрюшный, сонный, мышечный и подподбородочный. Задний треугольник подразделяется на два меньших треугольника: затылочный и подключичный. Кости, хрящи и мышцы отделяют треугольники друг от друга. Знание содержимого каждого из треугольников помогает в диагностике и планировании лечения при самых различных патологических состояниях шеи, от опухолей до проникающих травм и инфекций. При рассмотрении шеи в поперечном сечении можно выделить несколько клетчаточных пространств, разделенных фасциями. Выделяют две основные фасции шеи: поверхностную и глубокую. Поверхностная фасция шеи окутывает платизму и мимические мышцы. Глубокая шейная фасция разделяется на три листка: поверхностный, средний и глубокий. Поверхностный листок глубокой шейной фасции покрывает трапециевидную, грудинно-ключично-сосцевидную и мышцы, крепящиеся к подъязычной кости. Средний листок глубокой шейной фасции окутывает глотку, гортань, трахею, пищевод, щитовидную и паращитовидные железы, а также глубокие мышцы шеи. Глубокий листок глубокой шейной фасции (предпозвоночная фасция) окутывает позвоночный столб и окружающие его мышцы. Фасциальные влагалища ограничивают распространение инфекционных процессов (например, абсцессов) вдоль шеи. Знание организации клетчаточных пространств шеи позволяет определить этиологию, интерпретировать симптомы и прогнозировать осложнения инфекций глубоких фасциальных пространств шеи. Подробное описание границ и содержимого треугольников и пространств выходит за рамки этой статьи – рекомендуем пользоваться разделом топографической анатомии шеи на сайте. Заинтересованный читатель может обратиться к другим источникам.
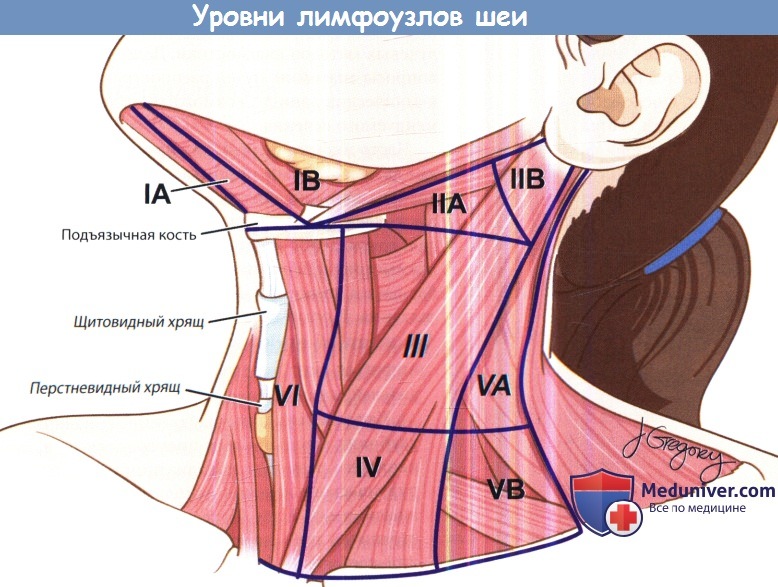
ГКС – грудино-ключично-сосцевидная мышца. Фасциальные пространства шеи. б) Причины увеличения лимфоузлов шеи у детей. Шейные лимфоузлы принято группировать по уровням. Всего на шее выделяют шесть уровней лимфоузлов. Уровень I ограничен сверху нижней челюстью, снизу подъязычной костью, латеральными границами его являются передние края грудинно-ключично-сосцевидных мышц. Уровни II, III и IV располагаются приблизительно вдоль грудинно-ключично-сосцевидной мышцы. Уровень II сверху ограничен сосцевидным отростком, снизу – подъязычной костью. Уровень III расположен между подъязычной костью и перстневидным хрящом, уровень IV между перстневидным хрящом и ключицей. Уровень V расположен позади грудинно-ключично-сосцевидной мышцы. Уровень VI располагается медиальнее грудинно-ключично-сосцевидных мышц и ниже подъязычной кости. Внимательное обследование шеи является ключевым моментом осмотра любого ребенка. Шею следует тщательно осмотреть и пропальпировать. Лимфоузлы могут пальпироваться и в норме. Нормальные лимфоузлы обычно имеют следующие характеристики: безболезненны, смещаются по отношению к коже и глубжележащим тканям, имеют сферическую или овальную форму, не больше 10 мм в диаметре. Обнаружение болезненного лимфоузла или лимфоузла больше 10 мм у ребенка, перенесшего недавно респираторную инфекцию или инфекцию головы и шеи, является нормой. Изолированная шейная лимфаденопатия должна насторожить врача. Тщательный сбор анамнеза и внимательный осмотр часто позволяют найти причинную инфекцию, протекающую субклинически. Насторожить врача должны следующие признаки: если в течение 4-6 недель после разрешения инфекционного заболевания сохраняются узлы больше 10 мм в диаметре и/или болезненные лимфоузлы; узлы, спаянные с окружающими тканями; узлы больше 20 мм вне зависимости от наличия или отсутствия острого заболевания, а также флюктуация, которая может быть признаком некроза или формирования абсцесса. Иногда для постановки диагноза достаточно лишь одного осмотра, но в некоторых случаях показано использование дополнительных методов диагностики. К примеру, лимфоузлы, расположенные глубже грудинно-ключично-сосцевидной мышцы, достаточно сложно пропалъпировать и дифференцировать от других образований шеи. Соответственно, если полностью пропальпировать узел невозможно, то невозможно оценить и его размер. Кроме того, использование лучевых методов диагностики позволяет определить соотношение лимфоузла с другими органами и крупными сосудами, что может быть крайне полезно при планировании хирургического лечения.
При наличии показаний методом выбора является КТ с контрастом. Воздействие ионизирующего излучения всегда должно сводиться к минимуму, особенно для пациентов детского возраста. Разумное использование лучевых методов позволяет снизить риск повреждения хромосом и формирования онкологических заболеваний. Оториноларингологов часто вызывают на консультацию к пациентам с целью определить причину лимфаденопатии или отличить нормальные лимфоузлы от патологических. Пользуясь информацией, приведенной выше, а также данными клиники, необходимо принять решение: наблюдать за пациентом или начинать лечение. Более того, оториноларинголог должен суметь объяснить пациенту, его родителям и педиатру, почему именно он принял то или иное решение. Лечение шейной лимфаденопатии зависит от ее причины. Иногда поначалу этиологию лимфаденопатии установить не удается, поэтому внимание уделяется самим лимфоузлам. В соответствующих случаях можно прибегнуть к выжидательной тактике, например, в случае здорового ребенка с увеличением лимфоузлов не более 20 мм после перенесенной вирусной инфекции. Пациента и членов его семьи нужно убедить в том, что лимфоузлы сами по себе не представляют какой-либо опасности требуют не срочного лечения, а лишь наблюдения до самопроизвольного разрешения. Если лимфаденопатия является вторичной по отношению к какому-либо инфекционному процессу, возможно назначение антибиотиков. Назначается 10-14-дневный курс амоксициллина с клавулановой кислотой (при аллергии на пенициллины антибиотиком выбора является клиндамицин). Если случай является диагностически неясным, возможно выполнение тонкоигольной биопсии узла с цитологическим исследованием биоптата (и/или с выполнением посева). В зависимости от возраста, уровня развития и готовности ребенка сотрудничать, биопсия выполняется либо под местной, либо под общей анестезией. Если тонкоигольной биопсии для постановки диагноза оказалось недостаточно, а у врача все еще сохраняется высокая степень клинической настороженности, выполняется эксцизионная биопсия лимфоузла. В большинстве случаев она выполняется под общей анестезией в условиях операционной. После забора материала хирург может сразу же отправить его на определение грибкового и бактериального состава (аэробные, анаэробные, кислотоустойчивые бактерии). Кроме того, если материал был отправлен в свежем виде, возможно его исследование методом проточной цитометрии (этот метод позволяет патологу диагностировать лимфому).
– Также рекомендуем “Причины воспаления мягких тканей шеи у ребенка” Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021 Оглавление темы “Болезни гортани у детей”:
|
Источник
Увеличение лимфоузлов на шее у ребенка – тревожный симптом, который может говорить о воспалительном процессе в организме. В иммунной системе лимфатические узлы играют роль «фильтра», который реагирует на болезнетворные бактерии и вирусы, участвует в формировании и поддержании иммунитета. В качестве «ответа» на вторжение микроорганизмов в лимфоузле повышается выработка лимфоцитов – клеток иммунной системы, что и вызывает изменение его размера.
При каких заболеваниях лимфоузлы увеличиваются
Чаще всего увеличение шейных лимфоузлов у детей бывает при:
- простудных заболеваниях – ОРВИ, ОРЗ, гриппе;
- гнойно-воспалительных болезнях полости рта и глотки – ангине, скарлатине, тонзиллите и других;
- заболеваниях десен и зубов – кариесе, стоматите, гингивите, а также при прорезывании зубов;
- снижение общего иммунитета после перенесенных заболеваний;
- нарушениях иммунной системы;
- болезнях ЛОР-органов – отите, воспалении слухового нерва, фурункуле в наружном слуховом проходе;
- воспалении миндалин при тонзиллите, ангине, фарингите.
Какой врач лечит увеличение лимфоузлов за ушами у детей
При опухании лимфатических узлов у ребенка следует в первую очередь обратиться к педиатру. Врач проведет осмотр, пальпировав подозрительный лимфоузел, оценит его размер и наличие болезненности. Заподозрив инфекционное заболевание, специалист выпишет направление на анализы и обследования: общий и развернутый анализ крови, общий анализ мочи, УЗИ.
При необходимости педиатр направит на консультацию к профильному специалисту. Например, если увеличение лимфоузлов на шее у детей проявилось на фоне воспаления десен, ребенка направят к стоматологу.
Какое лечение назначают
Терапия должна быть направлена на устранение причины, вызвавшей опухание лимфоузла. Например, при простудных заболеваниях педиатр подбирает препараты и физиопроцедуры для борьбы с вирусом, снятие воспаления, повышение иммунитета. Если причина в кариесе, необходимо залечить больной зуб и устранить очаг инфекции.
Иногда увеличение лифоузлов – это нормальная реакция организма, а иногда – симптом воспалительного процесса. Поэтому выяснять причину всегда должен только специалист. В детском медицинском центре «Здоровье человека» работают опытные педиатры, которые найдут подход даже к самому капризному и пугливому пациенту, помогут разобраться с причинами увеличения лимфоузлов и проведут эффективную терапию.
Популярные вопросы
Можно ли самостоятельно вылечить лимфоузлы дома?
Для выяснения причины требуется обследование и диагностика. Любое самостоятельное лечение без консультации врача может вызвать серьезные осложнения.
Почему лимфоузел отек, а вокруг него покраснение?
Эти симптомы говорят о воспалительном процессе в самом лимфатическом узле. При покраснении тканей вокруг, сильного отека и повышения температуры необходимо немедленно обратиться к врачу.
Почему ребенок перестал болеть, а лимфоузлы все еще увеличенные?
Увеличение лимфоузлов после перенесенной болезни – нормальная реакция организма. Ослабленный иммунитет провоцирует выработку большого количества лимфоцитов для поддержания иммунной системы, что и является причиной изменения размера узлов.
Источник
Лимфаденит у детей – это воспалительная реакция лимфатических узлов в ответ на локальные или общие патологические процессы в организме. Серозный лимфаденит у детей протекает с увеличением, уплотнением, болезненностью лимфоузлов; гнойный лимфаденит сопровождается местными (гиперемией, отеком) и общими симптомами (резким ухудшением самочувствия, лихорадкой). Диагноз лимфаденита у детей устанавливается на основании клинического осмотра, общего анализа крови, УЗИ и пункции лимфоузлов. В лечении лимфаденита у детей применяется консервативная тактика (антибактериальная, десенсибилизирующая, дезинтоксикационная терапия, местные аппликации, УВЧ) или хирургическое вскрытие и дренирование гнойного очага с обязательной ликвидацией первичного источника инфекции.
Общие сведения
Лимфаденит у детей – инфекционный или неинфекционный воспалительный процесс в периферических органах лимфатической системы – лимфоузлах. Лимфадениту принадлежит одно из ведущих мест по частоте встречаемости в педиатрической практике, что обусловлено морфофункциональной незрелостью лимфатической системы ребенка. Чаще всего лимфаденит наблюдается у детей в возрасте от 1 до 6 лет и имеет более бурное течение, чем у взрослых. Лимфаденит у детей развивается вторично, осложняя течение основных инфекционно-воспалительных заболеваний, поэтому увеличение лимфатических узлов у ребенка может обнаруживаться различными детскими специалистами: врачом-педиатром, детским отоларингологом, детским стоматологом, детским хирургом, детским иммунологом, детским ревматологом и др.

Лимфаденит у детей
Причины
Рост и развитие лимфоидных образований у детей продолжается до 6-10 лет; этот период связан с повышенной восприимчивостью к различным инфекционным агентам и недостаточной барьерно-фильтрационной функцией. Лимфоузлы, как элементы иммунной защиты, вовлекаются во все патологические процессы, протекающие в организме: распознавая и захватывая чужеродные частицы (бактерии, токсины, продукты распада тканей), они препятствуют их распространению из местного очага и попаданию в кровь.
Лимфаденит у детей чаще всего имеет неспецифический генез, его основными возбудителями являются гноеродные микроорганизмы, в первую очередь, стафилококки и стрептококки. При лимфадените у детей обычно имеется первичный очаг острого или хронического гнойного воспаления, из которого инфекция попадает в лимфоузлы с током лимфы, крови или контактным путем.
Более 70% случаев лимфаденита у детей связано с воспалительными процессами ЛОР-органов – тонзиллитом, синуситом, отитом. Лимфаденит у детей часто сопутствует инфекциям кожи и слизистых оболочек: фурункулам, пиодермии, гнойным ранам, экземе, стоматиту. Лимфаденит может осложнять течение различных бактериальных и вирусных инфекций у детей – скарлатины, дифтерии, ОРВИ, гриппа, паротита, ветряной оспы, кори. Наибольшее количество лимфаденитов у детей отмечается в осенне-зимний период вследствие увеличения числа инфекционных и обострения хронических заболеваний.
Лимфаденит у детей старше 6-7 лет может быть связан с воспалительными заболеваниями зубо-челюстной системы (пульпитом, периодонтитом, остеомиелитом). При этом нарастание симптомов лимфаденита у детей может происходить после затухания патологического процесса в первичном очаге. Причиной специфического лимфаденита у детей являются инфекционные заболевания с типичным для них поражением лимфатических узлов – туберкулез, инфекционный мононуклеоз, бруцеллез, актиномикоз, сифилис и др.
В некоторых случаях лимфаденит у детей может быть связан с заболеваниями крови (острыми и хроническими лейкозами), опухолями лимфоидной ткани (лимфосаркомой, лимфогрануломатозом), а также травматическим повреждением самих лимфоузлов. Лимфаденит обычно наблюдается у детей с лимфатико-гипопластическим диатезом, часто болеющих ОРВИ, имеющих в анамнезе сопутствующие герпесвирусные инфекции (ЦМВ, вирус Эпштейна-Барра) и хронические заболевания ЖКТ.
Классификация
В зависимости от типа возбудителя выделяют неспецифический и специфический лимфаденит у детей, который может иметь острое (до 2-х недель), подострое (от 2-х до 4-х недель) или хроническое (более месяца) течение. По характеру воспалительных изменений лимфатических желез у детей различают серозные (инфильтрационные), гнойные, некротические (с расплавлением узлов) лимфадениты и аденофлегмоны.
По очагу поражения лимфадениты у детей разделяют на регионарные (шейные, подчелюстные, подмышечные, паховые и т. д.) и генерализованные; по этиологическому фактору – одонтогенные (связанные с патологией зубо-челюстной системы) и неодонтогенные.
Симптомы
Как правило, при лимфадените у детей поражаются лимфоузлы в области лица и шеи (наиболее часто – подчелюстные и шейные с одной или обеих сторон, реже – околоушные, щечные, затылочные, заушные), в отдельных случаях – подмышечные, паховые.
Серозная стадия острого неспецифического лимфаденита у детей (1-3 сутки заболевания) проявляется болезненными, заметно увеличенными в размерах и плотно-эластичными на ощупь регионарными лимфоузлами, без потери их подвижности и развития местной кожной реакции. Общее состояние ребенка не нарушено, температура колеблется от нормальных до субфебрильных значений.
Переход острого лимфаденита в гнойную стадию (3-6 сутки заболевания) протекает с ярко выраженными местными признаками и резким ухудшением самочувствия детей. Наблюдаются признаки интоксикации: озноб, высокая температура (до 40ºС), головная боль, сильная слабость, отсутствие аппетита и нарушение сна. В области пораженных лимфоузлов возникают интенсивные тянущие или стреляющие боли, явления периаденита, местная гиперемия и отек кожи. Возможно развитие аденофлегмоны с появлением очагов флюктуации и выходом гнойного воспаления за пределы лимфоузла. Аденофлегмоны челюстно-лицевой области могут осложниться тромбозом кавернозного синуса, медиастинитом, сепсисом.
Хроническая форма лимфаденита у детей может развиться первично, если возбудителями являются слабовирулентные микроорганизмы, или стать продолжением острой формы заболевания. При хроническом течении вне обострения лимфоузлы увеличены, ограничены в подвижности, достаточно плотные, но безболезненные; самочувствие ребенка не нарушено; нагноение развивается редко. При наличии у ребенка очага хронической инфекции, длительно поддерживающего вялотекущий лимфаденит, лимфоузлы постепенно разрушаются и замещаются грануляционной тканью.
Туберкулезный лимфаденит у детей имеет продолжительное течение, ограничивается обычно шейной группой лимфоузлов, собранных в плотный, безболезненный, значительный пакет, похожий на ошейник. Туберкулезный лимфаденит у детей может осложняться казеозным распадом, образованием свищевых ходов, рубцовыми изменениями кожи.
Специфический лимфаденит, связанный с вакцинацией против туберкулеза («бецежеит»), может развиться у детей с низкой и измененной общей реактивностью, проявляясь хроническим кальцинирующим казеозным поражением подмышечных лимфоузлов. Генерализованный лимфаденит у детей отмечается при диссеминированном туберкулезе легких и хронической туберкулезной интоксикации; сопровождается характерным фиброзированием узлов («железы-камушки»).
Диагностика
Диагностика лимфаденита у детей включает тщательный физикальный осмотр, оценку клинической картины и анамнеза заболевания, исследование клинического анализа крови, УЗИ лимфатических узлов и ряд дополнительных дифференциально-диагностических исследований. Выявление лимфаденита у детей может потребовать обследования у врачей различных специальностей: педиатра, инфекциониста, детского отоларинголога, гематолога, хирурга, фтизиатра.
В ходе диагностики необходимо установить этиологию лимфаденита у детей, выявить первичный очаг гнойного воспаления. Вспомогательными методами выявления туберкулезного лимфаденита у детей служат туберкулиновые пробы, рентгенография грудной клетки, диагностическая пункция и бактериологический посев материала. При подозрении на онкологический процесс выполняется биопсия лимфатических узлов с цитологическим и гистологическим исследованием ткани.
Дифференциальная диагностика лимфаденитов различной локализации у детей проводится с опухолями слюнных желез, метастазами злокачественных новообразований, флегмоной, ущемленной паховой грыжей, остеомиелитом, системными заболеваниями (саркоидоз, лейкоз), диффузными заболеваниями соединительной ткани (ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит).
Лечение лимфаденита у детей
Лечение лимфаденита у детей определяется стадией, типом заболевания, степенью интоксикации и направлено на купирование инфекционно-воспалительных процессов в лимфоузлах и устранение первичного очага инфекции.
При остром серозном и хроническом неспецифическом лимфадените у детей применяют консервативную терапию, включающую антибиотики (цефалоспорины, полусинтетические пенициллины, макролиды), десенсибилизирующие средства, местное лечение (сухое тепло, компрессы с мазью Вишневского, УВЧ). Показаны общеукрепляющие препараты – кальция глюконат, аскорутин, витамины, иммуностимуляторы.
При отсутствии эффекта терапии или переходе лимфаденита в гнойную стадию, ребенка госпитализируют и проводят экстренное вскрытие, дренирование и санацию гнойного очага. В случае некротического лимфаденита у детей выполняют тщательный кюретаж полости, при необходимости производят удаление лимфоузла. В послеоперационном периоде показана комплексная противовоспалительная и дезинтоксикационная терапия. Лечение специфического туберкулезного лимфаденита у детей проводят в специализированных лечебных учреждениях.
Прогноз и профилактика
Прогноз лимфаденита у детей при своевременном адекватном лечении – благоприятный, при длительном хроническом течении возможно замещение лимфоидной ткани на соединительную; иногда в области пораженных лимфоузлов развивается нарушение лимфооттока (лимфостаз).
Предупреждение лимфаденита у детей заключается в устранении источников хронической инфекции, своевременном лечении зубов, травматических и гнойных поражений кожи и слизистых оболочек, повышении общей и местной сопротивляемости организма.
Источник

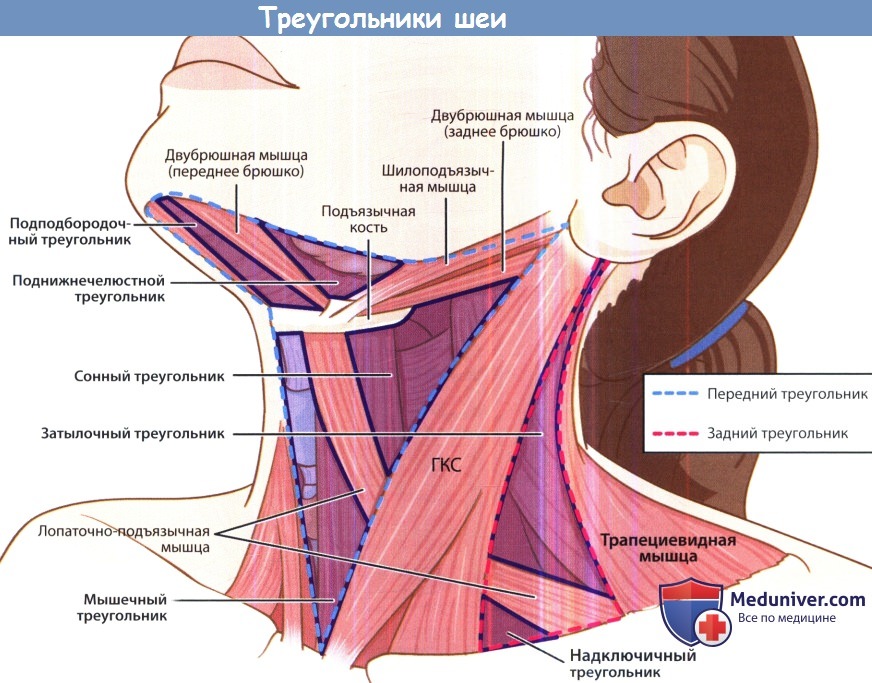 Треугольники шеи.
Треугольники шеи.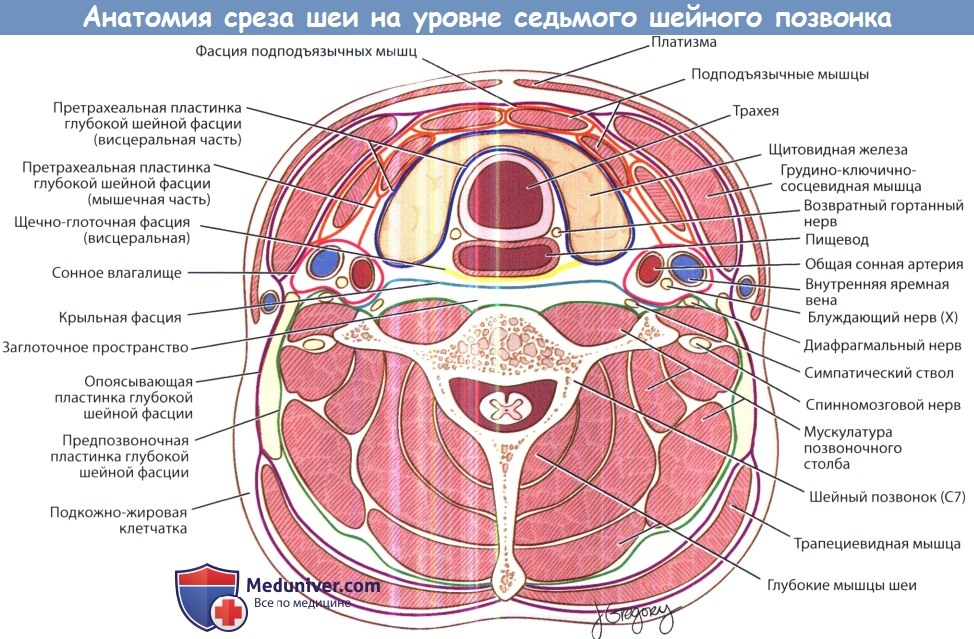 Аксиальный срез шеи на уровне седьмого шейного позвонка.
Аксиальный срез шеи на уровне седьмого шейного позвонка.