Можно ли чай с лимоном при воспалении поджелудочной железы


Панкреатит – это тяжелое воспалительное поражение поджелудочной железы при котором происходит нарушение процесса пищеварения. Причины заболевания могут быть любые, и сама патология протекает в нескольких формах. Чтобы предупредить опасные последствия и купировать симптомы болезни, необходимо начать своевременную терапию, среди которой немаловажное место занимает лечебная диета.
Содержание:
Особенности диеты при панкреатите поджелудочной железы
Что можно есть при панкреатите
Что нельзя есть при панкреатите
Диета при остром панкреатите поджелудочной железы
Режим питания при хронической форме панкреатита
Особенности диеты при панкреатите поджелудочной железы
Поджелудочная железа является главным помощником правильного пищеварения. Без нее невозможен процесс усвоения еды и полезных веществ. Орган вырабатывает особые ферменты, благодаря которым происходит расщепление продуктов на более простые вещества и их успешное всасывание. С такой задачей справляется только здоровая железа. При воспалительных поражениях прием жирной, острой и тяжелой пищи значительно увеличивает нагрузку на орган и переваривание пищи нарушается.
При возникновении панкреатита различной клинической формы важно не только есть разрешенные продукты, а также придерживаться определенных рекомендаций в диете:
Питаться следует маленькими порциями и часто до 5-6 раз. За один прием желательно съедать не более 300 г.
В процессе варки продуктов, их стоит подвергать химическому щажению. Поэтому из рациона больного полностью убирают все, что может вызвать раздражение органа. Пищу рекомендуется варить, выпекать или готовить на пару.
Важно соблюдать механическое щажение желудочно-кишечного тракта. С этой целью всю еду употребляют исключительно в измельченном виде или протирают через терку.
Необходимо контролировать потребление жиров. Их максимально разрешенное количество 50 г. Данный объем равномерно распределяется на все приемы пищи в течение дня. Различные жиры допустимы только в процессе варки, в чистом виде жирные продукты противопоказаны.
Суточная норма белка животного происхождения не выше 60% или приблизительно 200 г в день.
Важно убрать из рациона пищу, которая провоцирует развитие метеоризма.
Диета предполагает ограничение соли и соленых блюд. В сутки допустимо не более 3 г.
Не стоит налегать на сладости и сахар в чистом виде. Его количество в день не должно превышать 40 г. Общее количество углеводистой еды в рационе 350 г. Можно использовать сахарозаменители.
Что можно кушать при панкреатите
Согласно диете, при воспалительном поражении поджелудочной железы можно есть:
Каши, приготовленные исключительно на воде – гречневая, рисовая, манная и с овсяными хлопьями.
Супы – жидкие овощные и суп-пюре.
Обезжиренные молочные продукты – кефир, творог, сыр.
Диетическая рыба и мясо, сваренные на пару или запеченные.
Овощи – картофель, тыква, морковь, помидоры, огурцы, кабачки, капуста.
Фрукты предпочтительны не кислые и не сильно сладкие – яблоки, груши, сливы, банан.
Сладости – мед, галеты, пастила.
Растительное масло в процессе приготовления пищи.
Яйца, сваренные на пару без желтка.
Несвежий хлебобулочные изделия.
Домашние соки из овощей, минеральная вода, чай листовой слабой заварки.
Что нельзя есть при панкреатите
Запрещается при любой форме панкреатита употреблять:
Крупы – бобовые, кукуруза, ячка, являются тяжелыми для переваривания.
Наваристые жирные супы, с добавлением гороха, фасоли и мяса.
Овощи – перец, лук, баклажаны.
Острые и кислые соусы, майонез, кетчуп, хрен и горчица.
Жирные виды мяса и рыбы, копчения, колбаса.
Сладости – дрожжевые изделия, свежий хлеб, крем, шоколад.
Питье – кислые и сладкие соки, любой кофе, черный чай, алкогольные напитки.
Диета при остром панкреатите поджелудочной железы
При остром панкреатите, особенно в стадии обострения важно обеспечить больному полный покой. В этот период рекомендуют голод, чтобы снизить нагрузку с поджелудочной железы. Поэтому в первые 1-3 дня назначают внутривенные вливания для поддержания жизнедеятельности организма. Если отсутствует тошнота и рвота, дают воду Ессентуки, Боржоми или слабый теплый чай, отвар до 1-1,5 л в сутки. В зависимости от состояния, на 2-3 день пациенту разрешают привычно питаться, но небольшими порциями.
Диета при остром воспалении органа предполагает употребление овощных супов, постного мяса и рыбы, пюре из полусладких, некислых фруктов и овощей. Из напитков разрешаются кисели, компоты, отвар из ягод шиповника, чай слабой заварки. Следует исключить жиры и соль при приготовлении блюд.
Режим питания при хронической форме панкреатита
Диета при хронической форме воспаления железы должна соответствовать главным требованиям лечебного питания. Но в данном случае еду вовсе не обязательно измельчать или перетирать.
При таком состоянии важно придерживаться полноценного питания, которое позволит снизить воспаление и улучшит работу органа.
Пациенту запрещается употреблять жирное, острое, продукты, провоцирующие процесс брожения и раздражение железы. Также исключают эфирные масла, специи и приправы с яркими вкусами и экстракты.
Больным назначают диету 1 и 5. Разрешается употреблять здоровую пищу с низким содержанием жиров. Блюда следует готовить на пару, варить или запекать. Есть можно диетические сорта мяса, рыбы, яйца без желтка, некислые овощи – огурцы, помидоры, кабачки, картофель, свекла, свежий зеленый горошек.
Из ягод разрешается рябина, смородина, малина в виде напитков. Фрукты едят обязательно, это главный источник витаминов и микроэлементов. При хронической форме допустимо есть бананы, дыню, сливы, запеченные груши и яблоки без сахара.
Основная пища при воспалении поджелудочной железы – это каши. Их рекомендуется варить на воде, добавляя немного растительного масла и соли. Употреблять можно манную, рисовую, гречневую и овсяную крупу.
Супы должны быть овощными. Хлеб больным дают несвежий. В качестве питья станут полезными отвар шиповника, компот, кисель, минеральная вода.
Следует ограничить сладости, из молочных продуктов предпочтительны обезжиренный творог, сметана, кефир и йогурт без добавок.
Опубликовано: 1 Марта 2021
Автор
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Источник
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
генетическая предрасположенность
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита
Проявления патологии различаются в зависимости от формы – острый или хронический панкреатит. При остром панкреатите наблюдаются:
Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
Анализ мочи
Анализ кала
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1-3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Источник
Гришина Александра Николаевна,
Врач-терапевт
Дата публикации: 06.08.2020
Как понять, что надо лечить печень?
Основная роль печени заключается в фильтрации и очистки крови, выведении вредных и токсических веществ. Кроме того, орган принимает участие в белковом и липидном обмене. Плохая экология, стрессы, некачественное питание, лечение медикаментами и многие другие факторы приводят к загрязнению печени, поэтому требуется принимать меры, способствующие ее очистке и восстановлению. В данной статье пойдет речь о травах, которые полезные для печени. Очень важно восстанавливать печень народными средствами для поддержания функционирования органов, потому что они обладают достаточно качественным терапевтическим эффектом и практически не имеют противопоказаний.
Признаками ослабления работы печени являются:
- постоянное чувство слабости и быстрая утомляемость
- болевой синдром в мышцах
- появление аллергии
- набор веса, от которого трудно избавиться
- склонность к стрессам или депрессиям
- общее недомогание и другие
Для устранения неблагоприятных признаков нужно провести коррекцию рациона (увеличить количество полезных продуктов в меню), отказаться от вредных привычек, использовать методы фитотерапии с целью восстановления печени и профилактики развития заболеваний.
Что вредно для печени?
Поскольку печень – это главный орган по детоксикации организма, то и навредить ему могут очень многие вещества. Все самое вредное, что мы едим или пьем, так или иначе, направляется в печень для обезвреживания, поэтому-то и страдает этот орган больше остальных.
Перед тем, как приступить к обсуждению, что помогает восстановить печень, попробуем понять, что ее разрушает:
- Алкоголь. Пожалуй, самый верный путь к токсическому гепатиту и циррозу – это регулярное и неумеренное употребление спиртного. В наших реалиях вопрос, как восстановить печень после употребления алкоголя, является насущным более чем для половины мужчин. Сказывается и культура потребления преимущественно крепких напитков (в сравнении с Западной Европой, где предпочитают вина), и низкий доход населения, заставляющий пить дешевую водку или вообще суррогаты неизвестного происхождения.
- Жирная пища, полуфабрикаты, фаст-фуд. Если вас интересует, что кушать для восстановления печени, то более эффективным будет поинтересоваться, чего есть не нужно. Самыми вредными для гепатобилиарной системы являются животные жиры и растительные транс-жиры. Причем, если первые находятся в зоне условного риска (то есть их можно употреблять в нативном виде – жирный стейк вместо колбасы), то гидрогенизированные растительные масла или маргарины – это абсолютное зло. Полинасыщенное подсолнечное, рапсовое или пальмовое масло закупоривает сосуды, нарушает выработку желчи и способствует жировому перерождению печени – гепатозу.
- Лекарства. Поскольку медицинские препараты являются чужеродными для нашего организма веществами, то все они метаболизируются в печени. Поэтому ответ на вопрос, как восстановить печень после лекарств прост – нужно перестать принимать эти самые лекарства. По возможности, конечно. Многие люди вынуждены в течение всей жизни проходить то или иное поддерживающее лечение, однако, бесконтрольный прием медикаментов без консультации врача – это удар не только по печени, но и организму в целом.
- Вирусные гепатиты и другие инфекции. В последнее время появилось много вопросов о том, как восстановить печень после коронавируса. Это, конечно, актуально, но COVID-19 является далеко не самым страшным заболеванием для печени. Самый страшный удар по гепатоцитам наносят вирусные гепатиты (особенно В, С и Д), а также вирус Эпштейна-Барра и мононуклеоз. Два последних заболевания могут протекать бессимптомно, особенно у маленьких детей, однако, у взрослых они часто переходят в хроническое состояние и вызывают гепатиты. Вирусные же гепатиты без лечения быстро приводят к развитию фиброза, а затем и цирроза.
Итак, с негативными факторами мы определились, теперь нужно выяснить, что принимать для восстановления печени.
Как восстановить работу печени?
Отвечая на вопрос, чем лучше восстановить печень, важно понимать степень тяжести процесса. Иногда достаточно лишь исключить раздражающий фактор и дать органу отдохнуть. Это работает в том случае, если человек прошел курс лечения медикаментами, не относящимися к гепатотоксичным, или выпил немного спиртного на праздник.
Достаточно устроить себе легкий детокс, состоящий из:
- умеренного питания – пища готовится на пару или отваривается, полуфабрикаты исключены
- никакого алкоголя и газированных напитков
- минимума лекарств (принимаем только те, что являются жизненно необходимыми для вас)
Можно устроить легкий дюбаж, выпивая с утра стакан теплой воды с лимонным соком, а на ночь – ложку нерафинированного оливкового масла.
Рацион лучше составлять из продуктов, что полезны для восстановления печени.
Какие продукты восстанавливают работу печени?
Актуален вопрос, что едят для восстановления печени, например, жители высокогорных районов или стран юго-западной Европы, которые ежедневно пьют вино, редко жалуются на болезни и доживают до преклонных лет. Дело тут не столько в вине, сколько в образе жизни и питании, которое характерно для этих регионов.
Итак, какие продукты полезны для восстановления печени:
- крепкий кофе – настоящий молотый из зерен, 1-2 чашки капучино защищают гепатоциты от перерождения
- кисломолочные продукты – натуральный йогурт без добавок, айран, брынза
- тушеные и запеченные овощи с минимумом приправ
- куриные яйца – но не более 1-2 в день
- виноград
- семена льна и кунжута
- морковь и свекла
- нежирные сорта рыбы
- капуста – будьте осторожны, она может вызывать вздутие живота
Если интересует, что пить для восстановления печени, то лучше отдать предпочтение разбавленным несладким сокам, зеленому чаю и фильтрованной воде без газа.
Как быстро восстановить печень после антибиотиков?
Интересен тот факт, что вопрос, как восстановить печень после антибиотиков, больше волнует тех, кто злоупотребляет спиртным. В противном случае человек редко чувствует негативные последствия одного курса антибиотиков.
Более того, есть куда более токсичные для печени препараты – антигистаминные, противогрибковые и другие. Лучшее, что может сделать пациент для своей печени во время лечения подобными медикаментами – это соблюдать щадящую диету и полностью отказаться от спиртного еще на какое-то время после терапии.
Если курс лечения длительный или состояние печени изначально внушает опасения врачу, то он обязательно назначит гепатопротекторы – лекарства, которые поддержат печень, поставляя «кирпичики» для синтеза новых гепатоцитов и из стенок.
Часто встречается вопрос, как восстановить печень после химиотерапии? Это не секрет, что онкологические препараты крайне токсичны, однако, и их действие можно нивелировать. Нужно соблюдать диету, назначенную вам онкологом в зависимости от основного заболевания, и принимать прописанные гепатопротекторы.
Восстановление печени после алкоголя
Тут важно понимать, что, даже если вы найдете список, какие препараты восстанавливают печень после алкоголя, их прием будет напрасным, если не бросить пить. Только полный отказ от спиртного способен запустить регенерацию тканей.
Итак, какие таблетки пить для восстановления печени:
- Эссенциальные фосфолипиды – улучшают не только работу печени, но и нервной системы, восстанавливая нервные волокна. Эта проблема является не менее актуальной для тех, кто злоупотребляет алкоголем.
- Расторопша и ее экстракт силимарин.
- Витамины группы В.
- Урсодезоксихолевая кислота.
- S-аденозилметионин.
Несмотря на то что все эти препараты отпускаются без рецепта врача, специалист должен подобрать дозировку и исключить тяжелые поражения печени. Кроме того, врач лучше знает, какой препарат лучше восстанавливает печень в каждом конкретном случае. Например, если у пациента алкогольный гепатит или цирроз, то тут перечисленные выше вещества совершенно бессильны.
Сколько времени занимает восстановление печени после алкоголя? Все зависит от «стажа» и изначального состояния печени. Лучшим решением будет полный отказ от спиртного, поскольку безопасно дозы для печени не существует. Минимальные курсы медицинской реабилитации же длятся от 10 дней до месяца.
Как восстановить печень после запоя? После полного отказа от спиртного рекомендуется соблюдать щадящую диету, принимать витамины и пройти курс гепатопротекторов. В тяжелых случаях лучше обратиться к наркологу для того, чтобы он назначил курс капельниц для детоксикации организма.
Приложение Мегаптека.ру найдет для вас недорогие лекарства
Отправить смс со ссылкой на установку?
Чем помочь печени в домашних условиях?
Итак, мы разобрались, что лучше для восстановления печени, и время перейти к конкретным рекомендациям, как восстановить печень в домашних условиях.
- Сбалансированное питание. Отдайте предпочтение необработанной пище, даже если она немного жирная. Ориентируйтесь на свое самочувствие. Некоторые люди жалуются на то, что после жирного стейка чувствуют тяжесть в подреберье, однако, все проходит, если есть мясо не с картофелем и хлебом, а с зеленым салатом или брокколи. Какие продукты восстанавливают печень было описано в статье выше.
- Отказ от спиртного.
- Чай из расторопши – отличная альтернатива аптечным препаратам силимарина.
- Ежедневный дюбаж, описанный выше.
- Укрепление иммунитета – чем меньше вы болеете, тем меньше лекарств токсичных для печени придется принимать.
Как быстро восстановить печень или сколько нужно времени для восстановления печени – эти вопросы встречаются очень часто. На самом деле важна длительность воздействия неблагоприятных факторов. Если 10 лет злоупотреблять алкоголем, то «очиститься» за 2 недели получится вряд ли. Однако в этом деле важна регулярность и решимость. Даже один день помощи печени народными средствами лучше, чем продолжать пить спиртное.
Подписывайтесь на Мегасоветы
и читайте полезные статьи о здоровье каждую неделю
Какие травы восстанавливают печень?
Ниже вы найдете описание самых эффективных трав, которые обладают детоксикационными свойствами, уменьшают воспалительные процессы и положительно влияют на пищеварение.
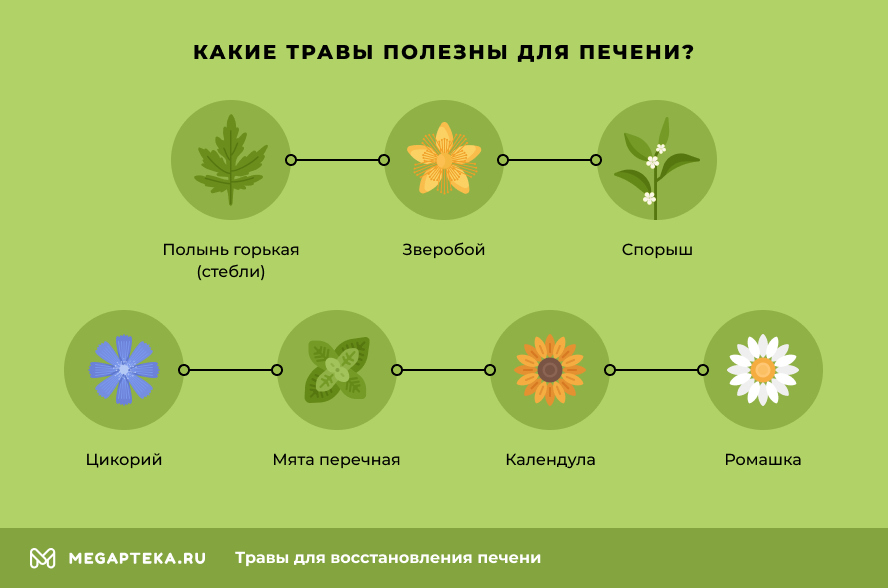
Итак, какие травы восстанавливают печень:
- Полынь горькая (стебли). В них есть витамины С и В6, смолы, эфирные масла, инулин, дубильные вещества и другие полезные компоненты. Благодаря такому составу трава проявляет выраженные детоксикационные, спазмолитические, бактерицидные и противовоспалительные свойства. Для восстановления печени нужно пить отвар. Обратите внимание. Если отвар стеблей полыни будет слишком крепким или пить его часто, то можно спровоцировать эмоциональное перевозбуждение.
- Зверобой используют для профилактики и лечения заболеваний печени (гепатитов, дискинезии желчных путей и др.), при проблемах с желчным пузырем и ЖКТ. В составе зверобоя есть каротины, эфирные масла, смолы, флавоноиды, витамины и минералы. Целебным действием обладает отвар, который активизирует кровообращение в капиллярах, обладает антисептическим и противовоспалительным эффектом. В качестве профилактики рекомендуют пить чай на основе зверобоя.
- Спорыш улучшает фильтрационные способности печени и усиливает диурез. Положительные свойства обуславливаются наличием дубильных веществ, флавоноидов, кумаринов, эфирных масел, пектинов, железа, аскорбиновой и кремневой кислот. Для лечения печени применяют настой.
- Цикорий. В терапевтических целях используют корень растения. Он активизирует отток желчи, обладает мочегонным свойством и улучшает работу органов пищеварения. Основные действующие вещества: инулин, фруктоза, витамины В и С, гликозид интибина. Заметка. Для лечения используют насыщенный настой корней цикория, слабый – полезен в профилактических целях.
- Мята перечная помогает при различных заболеваниях печени, например, холангитах, гепатитах, холецистите и патологиях желчного пузыря (за счет содержания эфирных компонентов, ментола, урсоловой, аскорбиновой и олеаноловой кислот, флавоноидов и обширного ряда микроэлементов). Целебные качества проявляет концентрированный настой. Листья мяты можно добавлять в чай в целях профилактики.
- Календула активизирует метаболические процессы в гепатоцитах (клетках печени), снижает уровень билирубина и холестерина в желчи, а также улучшает секрецию железистых структур. Кроме того, все препараты с календулой являются сильными антисептиками и снимают воспалительные процессы.
- Ромашка характеризуется большим спектром положительного воздействия. Для восстановления печени используют настой. Он обладает противовоспалительным, бактерицидным, антимикробным и обезболивающим эффектом.
Для очищения печени можно пить чай с ромашкой, календулой и мятой.

Все товары по совету
ЗАО «Канонфарма продакшн»
«Северная звезда», Россия
ЗАО «Канонфарма продакшн»
ЗАО «Канонфарма продакшн»
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ВОЗМОЖНЫ ПОБОЧНЫЕ ЭФФЕКТЫ. ПЕРЕД ПРИМЕНЕНИЕМ ПРОКОНСУЛЬТИРУЙТЕСЬ СО СПЕЦИАЛИСТОМ
Установите бесплатное мобильное приложение Megapteka.ru
Мы отправим на ваш номер sms со ссылкой на установку
Источник
