Неспецифические воспаления женских органов

Воспалительные заболевания женских органов неспецифической этиологии на сегодняшний день занимают около 65% от всех гинекологических проблем. Связано это может быть с разнообразными факторами, которые способствуют проникновению микробов в гениталии.
Поэтому хотелось бы обратить внимание и рассмотреть более подробно такие вопросы, как воспалительные заболевания женских органов, лечение и профилактика их появления, классификация и особенности каждого из видов.

Причины возникновения “женских” заболеваний воспалительного характера
Как уже вспоминалось выше, и острые, и хронические воспалительные заболевания женских половых органов связаны с проникновением в гениталии микробов. Произойти это может во время секса вместе со спермой либо смазкой, а также непосредственно из организма самой женщины (к примеру, из кишечника).
Немало способствуют этому процессу такие факторы, как использование внутривлагалищных тампонов, а также различные внутриматочные вмешательства.
Чем сопровождаются воспалительные заболевания женских органов? Симптомы могут быть разнообразные. Поэтому вернёмся к этой теме при рассмотрении каждого с них по-отдельности.
Воспалительные заболевания женских органов: классификация
Существует несколько классификаций женских заболеваний. Разделяют их исходя из разных показателей: течения процесса, вида возбудителя, путей распространения инфекции и так далее.

Исходя из характера протекания бывают острые и хронические воспалительные заболевания женских половых органов. Первые отличаются выраженной симптоматикой, в то время как признаки второго вида могут быть не столь заметны.
В зависимости от возбудителя, женские заболевания принято разделять на две группы:
- Специфические воспалительные заболевания женских половых органов. Их возникновение вызвано патогенной флорой, которая обычно передаётся половым путём. Наиболее известные специфические воспалительные заболевания женских органов: гонорея, трихомониаз, сифилис, ВИЧ, туберкулёз, папилломавирусная и герпетическая инфекции. Как видим, в большинстве случаев к этой группе относятся венерические заболевания.
- Неспецифические воспалительные заболевания женских половых органов. Эта группа заболеваний вызвана эндогенной флорой, которая присутствует в каждом организме. В норме она находится в неактивном состоянии, а при активизации вызывает воспалительные процессы (речь идет о стафилококках, кишечной палочке, стрептококках и т. д.).
Основные неспецифические воспалительные заболевания женских органов: вульвит, кольпит, цервицит, эндометрит (острая и хроническая формы), сальпингоофорит, пельвиоеритонит. Рассмотрим более подробно каждое из них.
Вульвит
Воспалительные заболевания женских органов начнём рассматривать с такого заболевания, как вульвит. Спровоцировать его появление могут следующие факторы:
- игнорирование правил интимной гигиены;
- гельминтоз;
- наличие цистита или эндокринных болезней;
- наличие термических, механических и химических воздействий;
- неправильное, бесконтрольное применение медицинских препаратов (антибиотиков).
Существует ещё и вторичная форма вульвита. Появляется она из-за воздействия на половые органы большого числа выделений при молочнице, эндоцервиците, трихомониазе, эндометрите.
Во время острой формы обычно наблюдаются:
- зуд;
- жжение и боли в области наружных половых органов;
- которые становятся сильнее при мочеиспускании и ходьбе;
- обильные выделения;
- повышение температуры;
- слабость в теле.
Кроме этого, появляются отёчность, гиперемия, а также гнойный налёт и кровоточащие изъязвления на слизистой оболочке вульвы. В некоторых случаях может наблюдаться увеличение паховых узлов.
Хроническая форма отличается менее выраженными симптомами вплоть до возникновения обострения болезни.
Кольпит
Следующая проблема, которую относят к группе “воспалительные заболевания женских органов”, – кольпит. Это воспаление слизистой оболочки влагалища. Главной причиной его возникновения выступает инфекция, вызванная болезнетворными микроорганизмами (гонококками, трихомонадами, вирусами генитального герпеса, грибами кандида, цитомегаловирусом, кишечной флорой и т. д.). Этому могут способствовать как общие (нарушения менструального цикла, проблемы с обменом веществ, инфекционные заболевания), так и местные факторы (зияние половой щели, игнорирование правил интимной гигиены, выпадение либо опущение стенок матки или влагалища и т. д.).

Как уже вспоминалось выше, существуют острые и хронические воспалительные заболевания женских органов. Кольпит в этом плане заслуживает отдельного внимания.
Острая форма воспалительного процесса сопровождается появлением белей, чувства тяжести и дискомфорта во влагалище и внизу живота, зуда и жжения. Кроме этого, может наблюдаться появление болезненных ощущений, усиливающихся во время мочеиспускания. При тяжёлой форме острого кольпита может повышаться температура, ухудшаться общее самочувствие.
Во время острой стадии заболевания наблюдаются отёчность стенок влагалища и гиперемия. Кроме этого, кольпит сопровождается появлением точечных кровоизлияний и красноватых узелков (инфинтратов, у которых отсутствует эпителиальный покров) на слизистой оболочке.
При хронической форме заболевания основным видимым симптомом является изменение характера выделений на гнойные либо серозные.
Эндометрит
Заболевание является воспалительным процессом на мышечной и слизистой оболочках матки. Он сопровождается отёком слизистой оболочки, появлением на ней гнойного налёта, а позже – некрозом и отторжением функционального слоя.
Способствующими развитию эндометрита факторами являются:
- проведения абортов;
- выскабливания матки;
- использование внутриматочных контрацептивов;
- недавние роды.
Сопровождается заболевание повышением температуры, недомоганием, появлением гнойно-кровянистых или серозно-гнойных выделений, а также болей в низу живота.
Острая форма длится от 4 до 10 дней и при наличии правильно подобранного лечения не оставляет последствий, а эпителиальный слой быстро восстанавливается.
Хроническая форма эндометрита встречается очень редко. Она развивается в результате отсутствия необходимой терапии для лечения острой формы либо после повторных внутриматочных вмешательств. Ещё реже причиной появления хронического эндометрита является нахождение в матке шовного материала после проведённого кесарева сечения, частей плода при позднем аборте и так далее.
Главными симптомами заболевания выступают:
- ноющие боли;
- появление белей и кровотечений с влагалища;
- уплотнение и увеличение матки.
После перенесённого хронического эндометрита часто наблюдаются нарушения в функциональности яичников, что приводит к самопроизвольным выкидышам и бесплодности.
Цервицит
Цервицит является воспалительным процессом в цервикальном канале. Причиной этому являются те же бактерии, которые вызывают и остальные воспалительные заболевания женских органов: стрептококки, стафилококки, трихомонады, хламидии, гонококки, кишечная флора.

А неустановленные размеры или опущение шейки матки, неправильное применение противозачаточных средств – это те факторы, которые способствуют проникновению возбудителей в организм. Кроме этого, спровоцировать появление цервицита могут и воспалительные процессы в других частях половой системы, и экстрагенитальные заболевания.
Острая стадия воспалительного процесса характеризуется изменением выделений из влагалища, которые становятся слизистыми либо гнойными. Кроме этого, некоторые случаи проявления заболевания сопровождаются тупыми болями внизу живота.
Хроническую форму цервицита можно выявить с появлением мутно-слизистых выделений из влагалища.
Сальпингоофорит
Воспаление придатков матки носит название сальпингоофорит.

В зависимости от способа и пути проникновения в организм инфекции, заболевание может быть первичным и вторичным. В первом случае возбудитель воспаления может попасть в придатки с нижних половых органов, при использовании внутриматочных контрацептивов, половым путём, а также во время терапевтических либо диагностических процедур (продувание труб, выскабливание матки и т. д.).
При вторичном сальпингоофорите инфекция может переноситься метастатическим путём (во время пневмонии, ангины, гриппа) либо из внутренних органов, которые находятся рядом с маткой (прямая и сигмовидная кишка, аппендикс).
Острая форма воспаления сопровождается постоянными, достаточно сильными болями в низу живота. Они могут распространяться также на прямую кишку и поясницу. Кроме этого, обычно наблюдаются:
- тошнота (иногда с однократной рвотой);
- вздутие кишечника;
- общая слабость;
- озноб;
- сухость во рту;
- учащение пульса и повышение температуры.
Живот при пальпации становится болезненным, в особенности его нижняя часть, а мышцы брюшной стенки могут быть напряжёнными.
Хронический сальпингоофорит обычно проявляется в результате неполного выздоровления после перенесённой острой формы заболевания. При этом на первых этапах его развития могут отсутствовать какие-либо специальные симптомы. Только спустя некоторое время появляются ноющие боли в низу живота. Они могут распространяться на влагалище, паховые складки и область крестца. Они имеют свойство усиливаться во время менструации, а также при охлаждении либо наличии экстрагенитальных заболеваний.
Хронический сальпингоофорит может привести к бесплодию, нарушениям менструальной и половой функций, эктопической беременности и невынашиванию. Помимо этого, оно может спровоцировать нарушения функций мочевыделительной, гепатобилиарной и пищеварительной систем.
Течение болезни обычно характеризуется наличием частых обострений, которые сопровождаются болями, перепадами настроения, снижением трудоспособности, эндокринными и сосудистыми нарушениями, а также ухудшением общего самочувствия.
Пельвиоперитонит
Существуют такие воспалительные заболевания женских органов, которые затрагивают не только влагалище, матку либо придатки, но и всю брюшину малого таза. Одним их них является пельвиоперитонит. Он может быть как диффузным, так и частичным.
Возбудителями пельвиоперитонита являются те же микроорганизмы, которые вызывают и другие неспецифические женские заболевания, поэтому не будем ещё раз повторяться с их перечислением. Названный недуг также может быть острым и хроническим.
Развивается пельвиоперитонит в качестве вторичного заболевания при проникновении инфекции в матку, придатки, яичники, аппендикс и остальные органы брюшной полости.
При острой форме наблюдается ярко выраженная симптоматика в виде:
- внезапного ухудшения состояния;
- тахикардии;
- сильных болей в низу живота.
Последние сопровождаются тошнотой, рвотой, ознобом, вздутием живота, сухостью во рту и напряжением мышц брюшной полости.
Во время хронической стадии заболевание происходит образование спаек, которые могут повлиять на правильность положения матки и её придатков.
Лечение воспалительных заболеваний женских органов
Сразу стоит отметить, что при появлении неспецифических воспалительных заболеваний женских органов категорически запрещено заниматься самолечением! Поставить правильный диагноз может только опытный врач-гинеколог после проведения осмотра и получения результатов анализов. Он же назначит и необходимые медикаменты, которые помогут быстро избавиться от возникшей проблемы.

Терапия может отличаться в зависимости от вида заболевания. Как правило, она подразумевает применение антибиотиков для того, чтобы не допустить прогрессирование воспалительного процесса. При наличии раздражений на внешних половых органах могут быть назначены ванночки с лечебными антисептическими и успокаивающими травами, а также специальные интимные мази и кремы.
Кроме этого, в некоторых случаях может понадобиться хирургическое вмешательство и специальные фармацевтические препараты. Углубляться в изучение этой темы не стоит, так как необходимое лечение может подбирать только врач исходя из характера протекания и симптоматики заболевания.
Профилактика появления воспалительных заболеваний
Мы рассмотрели, какие бывают воспалительные заболевания женских органов, симптомы каждого с них и возможные способы лечения. Но существуют ли способы, чтобы избежать их? Как уберечь себя от такой проблемы, как воспалительные заболевания женских органов? Профилактика включает в себя несколько простых советов. При этом важно постоянное соблюдение каждого из перечисленных ниже правил.

Стоит начать с того, что прививать способы профилактики возникновения женских воспалительных заболеваний нужно всем девочкам уже с детского возраста. В первую очередь, это соблюдение интимной гигиены. Девушек постарше нужно обязательно ознакомить с возможными последствиями беспорядочных половых отношений и частой смены половых партнёров.
Необходимо следить и за общим состоянием здоровья, вовремя лечить другие инфекционные и воспалительные заболевания (тонзиллит, аппендицит, холецистит и другие).
Обязательным является регулярное посещение гинеколога, который по результатам осмотра и взятого мазка может обнаружить проблему ещё до появления видимых симптомов. Таким способом можно будет победить болезнь на этапе её зарождения.
Важную роль играет и иммунитет. Поэтому стоит укреплять его всеми возможными способами, начиная с приёма витаминов и заканчивая, к примеру, закаливаниями.
Ещё один важный момент касается тех, кто не смог уберечь себя от воспалительного процесса. Благодаря специальному механизму работы женского иммунитета и своевременному надлежащему лечению острые симптомы заболевания быстро стихают, исчезает болевой синдром и улучшается общее самочувствие. Но это совсем не значит, что женщина выздоровела! Поэтому очень важно пройти полный курс назначенного лечения и реабилитационной терапии – только так можно избежать повторных обострений и перехода болезни в хроническую форму, которая отличается уже более серьёзными последствиями.
Как видим, в способах профилактики нет ничего сложного, поэтому и придерживаться этих простых правил не составит труда.
Будьте здоровы!
Источник
Воспалительные и инфекционные заболевания женских половых органов являются основной причиной обращения за гинекологической помощью. С данной патологией встречается около 60% всего женского населения, при чем 80% из них – женщины репродуктивного периода, а для них запущенный недуг становится причиной не только всевозможных осложнений, но и невынашивания плода. Инфекционно-воспалительные процессы, локализованные в репродуктивной системе, подлежат своевременном диагностическом поиске причины и незамедлительной фармакотерапии.
Причины воспалительных заболеваний женских половых органов
Заболевания наружных и внутренних половых органов у женщин развиваются при контаминации эпителиальных оболочек и подлежащих тканей инфекционными возбудителями бактериальной или вирусной этиологии.
 В этиопатогенезе инфекций органов малого таза ведущая роль принадлежит следующим микроорганизмам:
В этиопатогенезе инфекций органов малого таза ведущая роль принадлежит следующим микроорганизмам:
- группа возбудителей ЗППП – хламидии, трихомонады, уреа- и микоплазмы, диплококки;
- вирусные агенты – герпесвирус 2-ого типа, вирус Эбштейна-Барр, ЦМВ, более 20 штаммов ВПЧ;
- условно-патогенная флора наружных и внутренних половых органов – эпидермальный, зеленящий и золотистый кокки, фузобактерии, стрептококки;
- специфические возбудители – коринебактерия дифтерии, микобактерия туберкулеза;
Хронические инфекционные и воспалительные заболевания женских половых органов являются последствием имевшейся в прошлом инфекции женской половой системы, перешедшей в хроническое рецидивирующее течение из-за неадекватного лечения или поздней диагностики.
Неспецифические воспалительные заболевания
Неспецифические воспалительные и инфекционные заболевания женских половых органов проявляются при размножении флоры, в норме колонизирующей урогенитальный тракт в небольших количествах. В гинекологии на долю этих болезней приходится 45 % всей инфекционной патологии.
Общепринятой является классификация по стадиям и клиническому течению, согласно которой воспалительные заболевания неспецифической этиологии делятся на:
- острые воспалительные болезни наружных или внутренних органов (до 2-ух месяцев);
- подострые ( более двух месяцев, но менее полугода);
- хронические заболевания (более 6-ти месяцев).
Неспецифическое воспаление может вызвать патологический рост колоний штаммов стрептококков, стафилококков, клебсиелл, протеев, фузобактерий или кишечной палочки. Реже встречается поражение вирусной этиологии. Основной причиной является снижение местных факторов иммунной резистентности и изменение естественного микробоценоза.
Вульвит
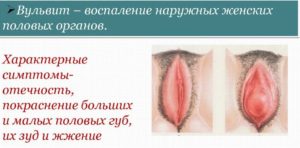 Вульвит представляет собой воспалительную реакцию, локализованную только в пределах наружных половых и уретрального канала. При вовлечении в патологическую реакцию нижних отделов влагалища недуг носит название «вульвовагинит». Вульвит и вульвовагинит – самые распространенные воспалительные заболевания женских половых органов неспецифической или гноеродной этиологии.
Вульвит представляет собой воспалительную реакцию, локализованную только в пределах наружных половых и уретрального канала. При вовлечении в патологическую реакцию нижних отделов влагалища недуг носит название «вульвовагинит». Вульвит и вульвовагинит – самые распространенные воспалительные заболевания женских половых органов неспецифической или гноеродной этиологии.
Симптомокомплекс инфекционно-воспалительного поражения внешних половых органов женщины характеризуется гиперемированностью (покраснением) и отечностью вульвы, часто сочетающиеся с упорным зудом в промежности. Патологические выделения с резким запахом встречаются у 70% женщин. При острой инфекции болезнь характеризуется наличием расстройства мочеотделения: боли режущего типа при каждом посещении туалета. Хронические заболевания наружных половых органов имеет частые рецидивы, но в период затухания практически не беспокоит.
Кольпит
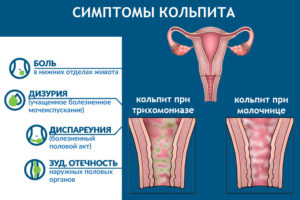 Кольпит – воспаление эпителиальных стенок вагины. Как и все воспалительные заболевания наружных половых органов, кольпит возникает после бактериальной или вирусной инвазии в эпителиальный слой влагалища. Предрасполагающей причиной является нарушение микробоценоза и кислотности, что в дальнейшем приводит к снижению местного иммунитета.
Кольпит – воспаление эпителиальных стенок вагины. Как и все воспалительные заболевания наружных половых органов, кольпит возникает после бактериальной или вирусной инвазии в эпителиальный слой влагалища. Предрасполагающей причиной является нарушение микробоценоза и кислотности, что в дальнейшем приводит к снижению местного иммунитета.
Острый кольпит характеризуется резкой болезненностью во время сексуальной связи, дискомфортом в паховой зоне и выделениями различной интенсивности. Стойкий зуд может привести даже к расстройству сна и раздражительности. Кольпит редко сочетается с общими проявлениями интоксикации. Хронический кольпит в подавляющем большинстве случаев протекает латентно, а редкие рецидивы имеют скудную симптоматику.
Бартолонит
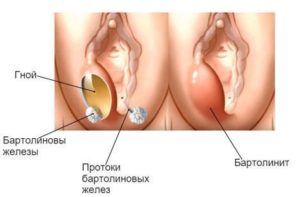 Бартолонит представляет собой поражение желез вагины и их выводных протоков. Воспалительные заболевания специфических желез половых органов наблюдаются при попадании бактерий в выводной канал, а затем и в железистую строму. Бартолонит имеет одно- или двухсторонний характер поражения. Клиническая картина начинается с легкой болезненности в области малых половых губ, которая постепенно нарастает.
Бартолонит представляет собой поражение желез вагины и их выводных протоков. Воспалительные заболевания специфических желез половых органов наблюдаются при попадании бактерий в выводной канал, а затем и в железистую строму. Бартолонит имеет одно- или двухсторонний характер поражения. Клиническая картина начинается с легкой болезненности в области малых половых губ, которая постепенно нарастает.
Слизистые покровы в проекции железы становятся отечными и краснеют, а сама железа становится плотной и крайне болезненной при пальпации. Со временем бартолиновая железа увеличивается в размерах из-за нарушения выведения секрета. Состояние сопровождается паховой лимфоаденопатией и повышением температуры на фоне инфекционного процесса. Тяжелым осложнением является возникновение абсцесса бартолиновой железы – ограниченного гнойного очага. Такое состояние требует хирургического вмешательства.
Аднексит
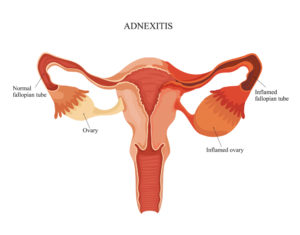 Под аднекситом понимают одновременное воспалительное поражение всех придатков матки – яичника, фаллопиевой трубы и связочного аппарата. Этиопатогенез заболевания связан с первичным инфекционным поражением маточной трубы, откуда возбудитель диссеминируется на эпителий яичника и прилежащие связки.
Под аднекситом понимают одновременное воспалительное поражение всех придатков матки – яичника, фаллопиевой трубы и связочного аппарата. Этиопатогенез заболевания связан с первичным инфекционным поражением маточной трубы, откуда возбудитель диссеминируется на эпителий яичника и прилежащие связки.
Менструальный цикл благоприятно влияет на дальнейшее распространение инфекционного агента – фолликул после овуляции становится новыми входными вратами для патогена, и воспаление проникает в толщу яичника. Прогрессирование болезни приводит к образованию спаек между трубами и яичниками, а затем возникает тубоовариальный абсцесс. На первое место в клинике выходит болевой и инфекционно-токсический синдромы: спастические боли внизу живота сочетаются с высокой температурой и ознобом. При обследовании наблюдается резкая болезненность и напряжение мышц живота.
Цервицит
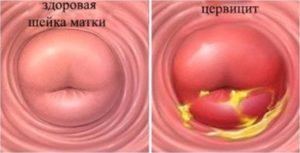 Под цервицитом понимают инфекционно-воспалительную реакцию во влагалищном отделе шейки матки. Как правило, острый и хронический цервицит становятся следствием попадания патогенной микрофлоры из влагалища в верхние части репродуктивной системы при массивной контаминации наружных органов. Острый эндо- и эктоцервицит имеет характерные клинические проявления: тупые боли распирающего или давящего характера, дизурический синдром, большое количество слизисто-гнойных выделений. Хронический эндо- и эктоцервицит может иметь стертую симптоматику и протекать субклинически, а обнаружить его можно только при акушерско-гинекологическом осмотре. Опасность цервицита заключается в возможном инфицировании стенок и просвета матки, а при хроническом поражении ВПЧ увеличивается риск онкогенной трансформации слизистой оболочки.
Под цервицитом понимают инфекционно-воспалительную реакцию во влагалищном отделе шейки матки. Как правило, острый и хронический цервицит становятся следствием попадания патогенной микрофлоры из влагалища в верхние части репродуктивной системы при массивной контаминации наружных органов. Острый эндо- и эктоцервицит имеет характерные клинические проявления: тупые боли распирающего или давящего характера, дизурический синдром, большое количество слизисто-гнойных выделений. Хронический эндо- и эктоцервицит может иметь стертую симптоматику и протекать субклинически, а обнаружить его можно только при акушерско-гинекологическом осмотре. Опасность цервицита заключается в возможном инфицировании стенок и просвета матки, а при хроническом поражении ВПЧ увеличивается риск онкогенной трансформации слизистой оболочки.
Сальпингоофорит
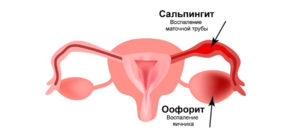 Сальпингоофорит – сочетанное инфицирование маточных труб и стромы яичников. Диссеминация возбудителя по маточным трубам вызывает повреждение их эпителиальной выстилки, а в яичниках поражается как наружный слой, так и стромальный компонент. При остром недуге мучают нестерпимые боли в лобково-паховой зоне сжимающего или схваткообразного характера и значительное гнойное отделяемое. Болевой синдром сопровождается фебрильной температурой и сильным недомоганием. Хронические воспалительные и инфекционные заболевания внутренних половых органов имеют склонность к частому рецидивированию, а осложнением недуга становится бесплодие и нарушение регулярности менструальных кровотечений. Воспалительные и инфекционные заболевания верхнего отдела женских половых органов представляют серьезную угрозу для здоровья представительниц женского населения, потому что имеется высокий риск абсцедирования.
Сальпингоофорит – сочетанное инфицирование маточных труб и стромы яичников. Диссеминация возбудителя по маточным трубам вызывает повреждение их эпителиальной выстилки, а в яичниках поражается как наружный слой, так и стромальный компонент. При остром недуге мучают нестерпимые боли в лобково-паховой зоне сжимающего или схваткообразного характера и значительное гнойное отделяемое. Болевой синдром сопровождается фебрильной температурой и сильным недомоганием. Хронические воспалительные и инфекционные заболевания внутренних половых органов имеют склонность к частому рецидивированию, а осложнением недуга становится бесплодие и нарушение регулярности менструальных кровотечений. Воспалительные и инфекционные заболевания верхнего отдела женских половых органов представляют серьезную угрозу для здоровья представительниц женского населения, потому что имеется высокий риск абсцедирования.
Пельвиоперитонит и эндометрит
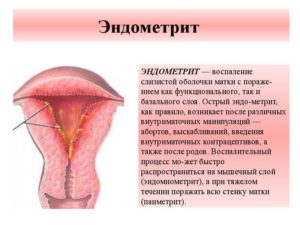 Эндометрит характеризуется поражением наружного слоя матки – эндометрия, а при пельвиоперитоните инфицируются клетчаточные пространства и листки брюшины малого таза. Причиной эндометрита в 78% случаев становятся роды, аборты и диагностические выскабливания. Хронический эндометрит характеризуется гиперполименореей – увеличением продолжительности и объема менструальной кровопотери. Острая форма болезни имеет типичную симптоматику поражения верхних отделов репродуктивной системы: резкие боли внизу живота, фебрильная температура, озноб и общая слабость. Пельвиоперитонит протекает с тяжелой эндогенной интоксикацией, поэтому возникает тошнота, неукротимая рвота, и диспепсия, а температура приближается к фебрильным цифрам. Ниже пупка наблюдается выраженная болезненность при пальпации и сильное напряжение мышц.
Эндометрит характеризуется поражением наружного слоя матки – эндометрия, а при пельвиоперитоните инфицируются клетчаточные пространства и листки брюшины малого таза. Причиной эндометрита в 78% случаев становятся роды, аборты и диагностические выскабливания. Хронический эндометрит характеризуется гиперполименореей – увеличением продолжительности и объема менструальной кровопотери. Острая форма болезни имеет типичную симптоматику поражения верхних отделов репродуктивной системы: резкие боли внизу живота, фебрильная температура, озноб и общая слабость. Пельвиоперитонит протекает с тяжелой эндогенной интоксикацией, поэтому возникает тошнота, неукротимая рвота, и диспепсия, а температура приближается к фебрильным цифрам. Ниже пупка наблюдается выраженная болезненность при пальпации и сильное напряжение мышц.
Специфические воспалительные заболевания женских половых органов
Специфические воспалительные и инфекционные заболевания женских половых органов возникают при поражении репродуктивной системы рядом микроорганизмов:
- микобактерия туберкулеза;
- дифтерийная палочка;
- группа возбудителей ЗППП – гонококк, хламидия или трихомонада;
- вирус простого герпеса 2-ого типа.
При этих воспалительных заболеваниях отмечается поражение только одним возбудителем, который и вызывает характерные патологические изменения. Инфекционно-воспалительный процесс может быть локализован в любом отделе репродуктивной системы, часто инфицирование имеет комбинированный характер.
Гонорея
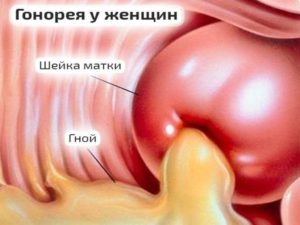 Гонорейная инфекция представлена несколькими специфическими заболеваниями наружных и внутренних женских половых органов: гонококковый вульвовагинит, кольпит, эндометрит. В 73% случаев гонорея поражает нижние отделы репродуктивной системы, запуская каскад воспалительных реакций вульвы, вагины и цервикального канала. При отсутствии антибиотикотерапии микроорганизм заселяет просвет матки и может перейти на трубы и яичники. У 30% женского населения гонорея может себя никак не выявлять, а болезнь диагностируется уже в запущенной стадии. При острой гонорее гонококк размножается на эпителиальной выстилке, вызывая гибель эпителиальных клеток и сильное воспаление. Характерной особенностью гонореи считается обильное гнойное отделяемое из половых путей с резким запахом.
Гонорейная инфекция представлена несколькими специфическими заболеваниями наружных и внутренних женских половых органов: гонококковый вульвовагинит, кольпит, эндометрит. В 73% случаев гонорея поражает нижние отделы репродуктивной системы, запуская каскад воспалительных реакций вульвы, вагины и цервикального канала. При отсутствии антибиотикотерапии микроорганизм заселяет просвет матки и может перейти на трубы и яичники. У 30% женского населения гонорея может себя никак не выявлять, а болезнь диагностируется уже в запущенной стадии. При острой гонорее гонококк размножается на эпителиальной выстилке, вызывая гибель эпителиальных клеток и сильное воспаление. Характерной особенностью гонореи считается обильное гнойное отделяемое из половых путей с резким запахом.
Дифтерия
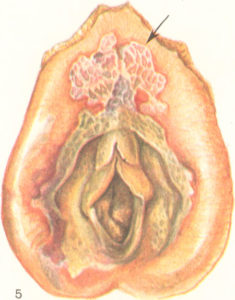 Дифтерия половых органов вызывается облигатными патогенными микроорганизмами – коринебактериями дифтерии. Поражение слизистых характеризуется образованием пленок грязно-серого цвета на поверхности вульвы и влагалища. Пленки с трудом отделяются, а на их месте остаются глубокие и болезненные язвочки, которые слегка кровоточат. Отторжение пленок сопровождается выделениями негнойного характера с резко зловонным запахом. Наблюдается гиперемия и отечность вульвы, а болезненные язвы мешают посещению туалета и нормальной половой жизни. В редких случаях возможно возникновение реактивно протекающей язвенно-некротической дифтерии, при которой эпителиальная выстилка некротизируется и отторгается. Последующее восстановление слизистой стенки приводит к стенозу влагалища и даже к его сращению.
Дифтерия половых органов вызывается облигатными патогенными микроорганизмами – коринебактериями дифтерии. Поражение слизистых характеризуется образованием пленок грязно-серого цвета на поверхности вульвы и влагалища. Пленки с трудом отделяются, а на их месте остаются глубокие и болезненные язвочки, которые слегка кровоточат. Отторжение пленок сопровождается выделениями негнойного характера с резко зловонным запахом. Наблюдается гиперемия и отечность вульвы, а болезненные язвы мешают посещению туалета и нормальной половой жизни. В редких случаях возможно возникновение реактивно протекающей язвенно-некротической дифтерии, при которой эпителиальная выстилка некротизируется и отторгается. Последующее восстановление слизистой стенки приводит к стенозу влагалища и даже к его сращению.
Туберкулез половых органов
 Туберкулез репродуктивной системы не относится к числу распространённых заболеваний. Он возникает только у лиц, уже имеющих инфекционные очаги: у больных туберкулезом легких, костей или других локализаций. Непосредственная контаминация слизистой выстилки палочкой Коха не приводит к болезни. Гематогенная диссеминация микобактерии туберкулеза может привести к заносу патогена половые органы с током крови. Генитальный туберкулез преимущественно поражает матку и фаллопиевы трубы. Процесс имеет хроническое течение, а единственными проявлениями недуга становятся аномальные маточные кровотечения различной степени выраженности и длительный субфебрилитет. Со временем в просвете матки и ее труб начинается некротическое отторжение эпителия и возникает активный спаечный процесс. Туберкулез, локализованный в полости малого таза, выступает одним из факторов женского бесплодия.
Туберкулез репродуктивной системы не относится к числу распространённых заболеваний. Он возникает только у лиц, уже имеющих инфекционные очаги: у больных туберкулезом легких, костей или других локализаций. Непосредственная контаминация слизистой выстилки палочкой Коха не приводит к болезни. Гематогенная диссеминация микобактерии туберкулеза может привести к заносу патогена половые органы с током крови. Генитальный туберкулез преимущественно поражает матку и фаллопиевы трубы. Процесс имеет хроническое течение, а единственными проявлениями недуга становятся аномальные маточные кровотечения различной степени выраженности и длительный субфебрилитет. Со временем в просвете матки и ее труб начинается некротическое отторжение эпителия и возникает активный спаечный процесс. Туберкулез, локализованный в полости малого таза, выступает одним из факторов женского бесплодия.
Виды анализов для выявления проблемы
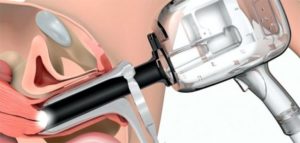 После сбора анамнестических данных и общего осмотра приступают к наружному и внутреннему гинекологическому исследованию. Пальпаторно оценивают болезненность органов репродуктивной системы, выявляют увеличение органов или наличие гнойных инфильтратов в малом тазу. Визуально оценивается отечность и покраснение, наличие патологического отделяемого и его количество. Слизистая оболочка внутренних половых органов детально осматривается при помощи кольпоскопа. Трансвагинальное и трансабдоминальное исследование также является обязательной диагностической процедурой для каждой пациентки. На УЗИ можно выявить очаги гнойной инфекции, наличие инфекционного выпота в полости маточных труб, дугласовом пространстве или полости матки.
После сбора анамнестических данных и общего осмотра приступают к наружному и внутреннему гинекологическому исследованию. Пальпаторно оценивают болезненность органов репродуктивной системы, выявляют увеличение органов или наличие гнойных инфильтратов в малом тазу. Визуально оценивается отечность и покраснение, наличие патологического отделяемого и его количество. Слизистая оболочка внутренних половых органов детально осматривается при помощи кольпоскопа. Трансвагинальное и трансабдоминальное исследование также является обязательной диагностической процедурой для каждой пациентки. На УЗИ можно выявить очаги гнойной инфекции, наличие инфекционного выпота в полости маточных труб, дугласовом пространстве или полости матки.
Общие анализы крови и анализ на биохимический состав крови позволяют определить воспалительные изменения в кровяном русле. При воспалении выявляется лейкоцитоз с появлением юных форм лейкоцитов, увеличивается скорость оседания эритроцитов, изменяется белковая фракция крови: появляется С-реактивный белок и другие белковые маркеры воспаления.
«Золотым стандартом» для постановки диагноза является выявление и идентификация возбудителя, который способствовал развитию инфекционного процесса.
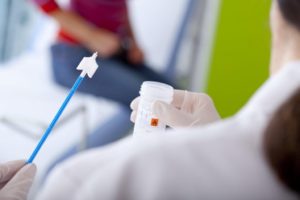 Для этого используются все методы современной микробиологической и лабораторной диагностики:
Для этого используются все методы современной микробиологической и лабораторной диагностики:
- общий вагинальный и уретральный мазок на определение состава микрофлоры;
- онкоцитологический мазок – определение клеточной атипии, присущей для неопластических и онкологических процессов;
- культуральное исследование – посев отделяемого из половых органов на питательные среды, определение штамма микроорганизма и спектра его восприимчивости к антибактериальному лечению;
- серологические реакции – выявление строго специфичных иммуноглобулинов (Ig типа A, M, G) и антигенов, которые возникают в ответ на инфицирование организма;
- ПЦР-исследование – выявление участков генетического аппарата патогена.
Каждый из методов находит свое применение в диагностике инфекционно-воспалительного процесса. При неясной диагностической картине могут одновременно назначать несколько микробиологических анализов. Дифференциальная диагностика острого или хронического процесса проводится только на основании клинической картины и результатов серодиагностики.
В исключительных случаях может потребоваться хирургическая манипуляция – диагностическая лапароскопия. На передней брюшной стенке выполняют несколько проколов, затем вводят специальный инструмент, снабжённый оптической визуализирующей системой – лапароскоп. При помощи лапароскопа выявляют на поверхности слизистой оболочки матки, внутри фаллопиевых труб, в параметрии и дугласовом кармане патологические признаки, присущие той или иной болезни.
Методы лечения
 Лечение воспалительных заболеваний женских половых органов проводится комплексно, а схема терапии разрабатывается лечащим врачом. При поражении наружных репродуктивных органов лечение может осуществляться на дому. Острые гнойные инфекции верхних отделов репродуктивной системы требуют стационарного лечения под тщательным контролем медицинского персонала.
Лечение воспалительных заболеваний женских половых органов проводится комплексно, а схема терапии разрабатывается лечащим врачом. При поражении наружных репродуктивных органов лечение может осуществляться на дому. Острые гнойные инфекции верхних отделов репродуктивной системы требуют стационарного лечения под тщательным контролем медицинского персонала.
Для ликвидации бактериальной или вирусной причины заболевания назначают противомикробные и противовирусные медикаменты. Применение антибиотиков с учетом чувствительности возбудителя позволяет быстро избавиться от патогенного микроорганизма. Стандартная фармакотерапия антибиотиками зависит от индивидуального течения болезни или от наличия противопоказаний и составляет от 7 до 14 дней. При тяжелых и распространенных инфекциях и наличии гнойных очагов показана внутривенная капельная инфузия препаратов. Туберкулез половых органов требует назначения специальной схемы антибиотикотерапии, которая направлена на элиминацию микобактерии из всех очагов инфекции. Продолжительность противотуберкулезного лечения может составлять несколько месяцев.
В состав терапевтических мероприятий входит местное и физиотерапевтическое лечение. Местно используют мазевые формы и крема, которые снимают признаки воспалительной реак?
