Обезболивающие при воспалении нервных корешков
Уточнить
Фармацевтические препараты, применяемые по показанию корешковый синдром
Ацеклофенак: нестероидный противовоспалительный препарат (НПВП). Таблетки, покрытые пленочной оболочкой.
Бинавит (пиридоксин+тиамин+цианокобаламин+лидокаин): Поливитамин.
Пиридоксин + тиамин + цианокобаламин: витамины группы В. Таблетки, покрытые пленочной оболочкой.
Декскетопрофен: нестероидный противовоспалительный препарат (НПВП). Раствор для внутривенного и внутримышечного введения.
нестероидный противовоспалительный препарат (НПВП). Раствор для внутривенного и внутримышечного введения.
Торговое название: Диалрапид Международное непатентованное наименование: диклофенак Лекарственная форма порошок для приготовления раствора для приема внутрь 50 мг Состав 1 саше содержит:…
Димексид – местное противовоспалительное средство диметилсульфоксид в виде концентрата для приготовления раствора при воспалительных и инфекционно-воспалительных заболеваниях от российского производителя
Дипроспан (бетаметазон, суспензия для инъекций). ГКС с противовоспалительным, противоаллергическим и иммунодепрессивным действием; оказывает выраженное и разнообразное действие на различные виды обмена веществ. Производитель: «Шеринг-Плау» (Бельгия).
Нестероидный противовоспалительный препарат (НПВП), суппозитории ректальные.
Камфорное масло (камфора): Местнораздражающее. Раствор для наружного применения. 0,1
Кетонал Актив Плюс (лизиновая соль кетопрофена, для приема внутрь). Быстрорастворимый НПВП с улучшенной переносимостью для симптоматической терапии различных болевых синдромов от слабого до выраженного. Производитель: «Сандоз д.д.» (Словения).”
Тиамин + пиридоксин + цианокобаламин + лидокаин. Поливитамин. Раствор.
Пиридоксин + Тиамин + Цианокобаламин: витамины группы В. Раствор для внутримышечного введения.
Тиамин + пиридоксин + цианокобаламин + лидокаин. Поливитамин. Таблетки.
Комплигам В (тиамин+пиридоксин+цианокобаламин+лидокаин): Поливитамин. Раствор.
Пиридоксин + Тиамин + Цианокобаламин + [Лидокаин]: витамины группы В + прочие препараты. Раствор для внутримышечного введения.
Пиридоксин + Тиамин + Цианокобаламин + [Лидокаин]: Витамины группы В + прочие. Раствор для внутримышечного введения.
Нестероидный противовоспалительный препарат (НПВП). Гель для наружного применения.
Нимесулид: нестероидный противовоспалительный препарат (НПВП). Спрей для наружного применения.
Нейробион для инъекций (тиамин+пиридоксин+цианокобаламин): Поливитамин.
Нейробион таблетки (тиамин+пиридоксин+цианокобаламин): Поливитамин. Таблетки. Нейротропные витамины В1, В6, В12 в высоких дозах
Диклофенак + орфенадрин: нестероидный противовоспалительный препарат. Раствор для инфузий.
Анальгезирующее средство комбинированное (нестероидное противовоспалительное средство + анальгезирующее ненаркотическое средство + психостимулирующее средство). Таблетки, покрытые пленочной оболочкой.
Толперизон + [Лидокаин]: миорелаксант центрального действия. Раствор для внутривенного и внутримышечного введения.
Декскетопрофен: нестероидный противовоспалительный препарат. Таблетки, покрытые пленочной оболочкой.
Пиридоксин + тиамин + цианокобаламин + [лидокаин]: витамины группы В + прочие препараты. Раствор для внутримышечного введения.
Мелоксикам. Нестероидный противовоспалительный препарат (нпвп). ООО “Гротекс” (Россия)
Регистрационный номер:ЛП-006814 Торговое наименование:Элокс-Солофарм Международное непатентованное или группировочное наименование:Мелоксикам Лекарственная форма:таблетки Читать в формате pdf…
Бенфолипен (бенфотиамин+пиридоксин+цианокобаламин): Поливитамин. Таблетки.
Пиридоксин + тиамин + цианокобаламин + [лидокаин], витамины группы В + прочие препараты. Раствор для внутримышечного введения.
Декскетопрофен: нестероидный противовоспалительный препарат. Раствор для внутривенного и внутримышечного введения.
Мелоксикам: нестероидный противовоспалительный препарат (НПВП). Таблетки.
Нестероидный противовоспалительный препарат (НПВП). Таблетки, покрытые пленочной оболочкой.
Нейромультивит (тиамин+пиридоксин+цианокобаламин): Поливитамин. Таблетки.
Нимесулид: нестероидный противовоспалительный препарат (НПВП). Таблетки.
Нестероидный противовоспалительный препарат (НПВП). Гранулы для приготовления суспензии для приема внутрь.
Пиридоксин + Тиамин + Цианокобаламин + [Лидокаин]: витамины группы В + прочие. Раствор для внутримышечного введения.
Пиридоксин + тиамин + цианокобаламин: поливитаминное средство. Таблетки покрытые пленочной оболочкой.
Бенфотиамин + пиридоксин: витамины группы В. Таблетки, покрытые пленочной оболочкой.
Источник
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
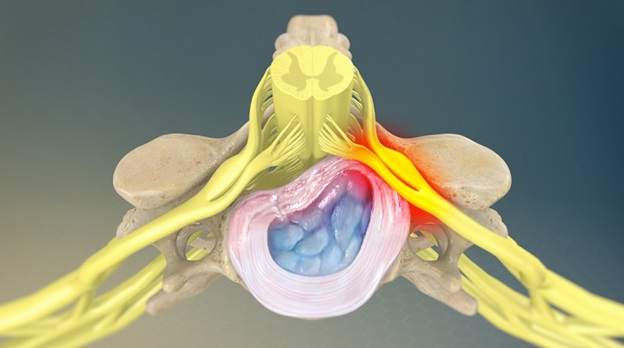
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
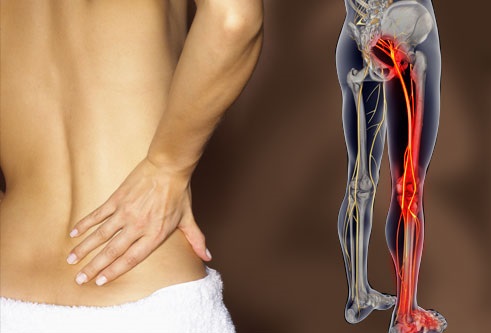
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу – интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
Паттерны боли
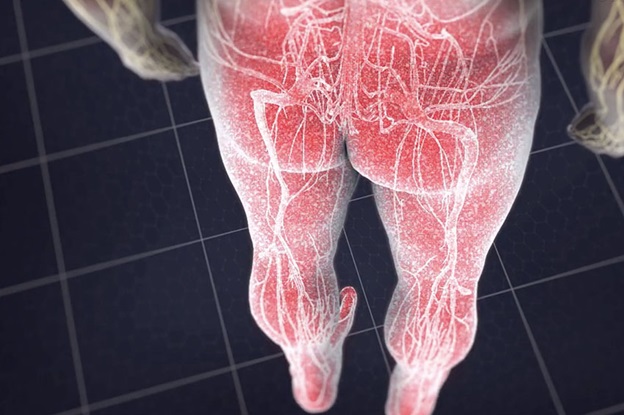
- L1 – задняя, передняя и внутренняя поверхность бедра.
- L2 – задняя, передняя и внутренняя поверхность бедра.
- L3 – задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 – задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины – диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ – ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.

Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
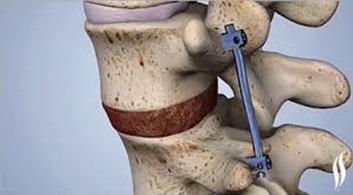
- Фиксация позвонков (спондилодез – передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник
Нервные окончания расположены по всему телу. При травмах, инфекционных болезнях, интоксикации, метаболических нарушениях может произойти защемление, воспаление или их повреждение. Невралгия – это поражение периферических нервов с характерной приступообразной болью и жжением. Она коварна в своем проявлении, маскируясь под другие болезни. В момент приступа ее можно спутать с остеохондрозом, почечной коликой, сердечным приступом. Внезапно возникающие боли при невралгии доставляют существенный дискомфорт. Опасность представляет длительное состояние патологического процесса, что может привести к атрофии мышц. Приступы мучительной боли могут длиться от нескольких секунд до нескольких минут. Помочь себе рядовыми аптечными обезболивающими лекарствами не получится. В данном случае они не способны оказать должное воздействие.
Симптомы и признаки невралгии
Общее клиническое проявление – боль. В зависимости от локализации определяют разновидность заболевания. Наиболее часто встречается вертеброгенная, межреберная невралгия (торакалгия) у мужчин и женщин, а также тройничного нерва. Интенсивность проявления зависит от причин возникновения. Различают первичную и вторичную по характеру. Они отличаются взаимосвязью с другими состояниями организма. Первичная (эссенциальная) невралгия возникает сама по себе из-за механического повреждения нервных стволов. Вторичная не является самостоятельной, развиваясь в виде побочного симптома от основного заболевания. Невралгия симптомы проявляет следующие:
- ощущение скованности и подергивание мышц;
- дискомфорт при пальпации основного места боли;
- зуд и жжение перед началом приступа;
- усиленное потоотделение в подмышечной зоне;
- появление и пропадание неприятных ощущений;
- припухлость и покраснение кожи;
- изменение чувствительности кожи.
Причины возникновения невралгии
Появиться невралгия нерва может по разным причинам. Лидирующие позиции занимает переохлаждение и длительные физические нагрузки. В комплексе все это приводит к микротравмам нервных корешков. В тяжелых случаях – целого нервного ствола. Отсюда и различная интенсивность болевых ощущений. Причиной возникновения могут стать инфекционные токсины. Употребление крепких алкогольных напитков тоже находится в группе провоцирующих факторов. Негативное влияние на нервные корешки имеет контакт со свинцом, ртутью, а также прием некоторых лекарств. Проявлять межреберная невралгия симптомы может в любое время суток, а в списке причин ее возникновения находятся:
- воспалительные заболевания опорно-двигательного аппарата;
- опухоли разной этимологии;
- наличие заболеваний в виде сахарного диабета, атеросклероза;
- нарушение кровоснабжения нервной ткани и ее гипоксия;
- гормональные нарушения в позвоночнике;
- простудные заболевания (ОРЗ, грипп);
- длительное нахождение в неудобной позе;
- хирургические вмешательства в области нерва и др.
Факторы риска невралгии
Факторы риска обусловлены состоянием здоровья и причинами развития патологического состояния. Например, невралгия тройничного нерва запускает свой механизм из-за его сдавливания в черепной коробке. И это лишь один из возможных факторов. В списке также находятся травмы черепа и челюстно-височного сустава, врожденные аномалии развития костей, болезни нервной системы (рассеянный склероз, ДЦП, менингиты), недостаток питательных веществ в организме. Значительно повышает риски возраст, хотя невралгия тройничного может появиться аналогично межреберной невралгии у любого человека. Психоэмоциональные перегрузки, стрессы, эндокринные патологии, хроническая усталость и гельминтозы – все это тоже находится в списке факторов риска. Невралгия симптомы проявиться может с большой долей коварности, поэтому не стоит ее недооценивать.
Какие могут быть осложнения
Любая болезнь несет в себе потенциальную опасность развития осложнений. Риск есть всегда, но в данном случае он прямо пропорционален усилиям к устранению возникшей патологии. При воспалении тройничного нерва можно потерять слух, получить воспаление мозжечка, атаксию (повреждение нервной системы), а также парез лицевых мышц. Межреберная невралгия справа и слева симптомы проявляет интенсивные, поэтому игнорировать их не получится. От терпимых приступообразных болей ситуация может кардинально перейти в другую фазу – хроническую. На фоне этого человек постоянно находится в стрессовом состоянии. Ожидание приступов боли изматывает не меньше, чем собственно ее проявление. Если невралгия лечение не получает, фатальным осложнением может стать нарушение дыхательной функции, вплоть до полной остановки дыхания.
Когда следует обратиться к врачу
Если возникла грудная невралгия, межреберная или другого типа – не теряйте время в ожидании самоизлечения. Навредить здоровью, усугубить ситуацию легко, а вот помочь устранить причину и последствия – нет. Если появились боли, с которыми невозможно справиться с помощью обезболивающих, нужно обращаться к неврологу за медицинской помощью в АО «Медицина» (клиника академика Ройтберга) в ЦАО. Места воспалительного поражения обычно имеют измененный цвет кожи, они горячие при прикосновении. Такие явления нужно купировать, чтобы не допустить разрушение нервных стволов. Острая боль при прощупывании межреберной области, ее усиление при кашле, вдохе и движениях сигнализирует о проблеме. Межреберная невралгия лечение требует квалифицированное.
Подготовка к посещению врача
Невралгия сердца и спины – не признаки их болезни. Убедиться в этом поможет врач. Специально готовиться не нужно. Достаточно рассказать доктору о самочувствии, длительности проявления симптомов и их характере. Если вы имеете в анамнезе какие-то хронические заболевания или проходите сейчас лечение, подготовьте об этом сведения. Какие именно межреберная невралгия симптомы и лечение имеет, детальнее расскажет доктор на приеме.
Диагностика разных видов невралгий
Тщательное обследование – обязательное условие при клинических проявлениях заболевания. В центре Москвы в АО «Медицина» (клиника академика Ройтберга) есть все необходимое современное оборудование для диагностики, применяются новейшие методы для исследований. В первую очередь нужно исключить потенциально возможные инфаркт, воспаление легких, пневмоторакс, остеохондроз и др. Методы диагностики включают такие позиции:
- КТ, МРТ или рентген позвоночника;
- лабораторные анализы крови (общий и биохимический);
- ультразвуковую диагностику;
- миелографию (определение состояния нервных корешков);
- магнитно-резонансную томографию сосудов головного мозга.
Лечение и основные методы
Как лечить межреберную невралгию – вопрос для невролога. Возможно два варианта: терапевтическое и хирургическое. Медикаментозное лечение – основной метод для подавления болевого синдрома и устранения причин его возникновения. Задача состоит и в восстановлении функции нерва. В списке назначения: анальгетики, нестероидные противовоспалительные препараты, миорелаксанты, антиконвульсанты. Может потребоваться блокада воспаленного нервного ствола. Она выполняется инъекционным методом. Кортикостероиды и анестетики вводятся непосредственно в нужную локацию – невралгия левой стороны или правой не имеет в данном случае значения. Хирургическое вмешательство выполняется при наличии опухолей, анатомических дефектов, когда есть выраженный фактор сдавливания корешка. Для воздействия и восстановления функциональности применяются физиопроцедуры: инфракрасное тепло, магнитотерапия, лазерная терапия. Невралгия лечение требует комплексное, поэтому включает и прием курса витаминов группы В.
Домашние средства лечения
Как лечить невралгию в домашних условиях – направление самолечения, которое врачи могут порекомендовать для дополнения основной терапии. Народная медицина предлагает 3 раза в день принимать по полстакана отвара лекарственной ромашки. Она обладает противовоспалительными и успокаивающими свойствами при проблемах с тройничным нервом. Если беспокоит седалищный, можно прикладывать к больным местам листья свежего хрена. Для лучшего эффекта надо укутать теплым шарфом. Наряду с ромашкой можно принимать отвар мяты по 2 раза в день по полстакана. Возникшая левая межреберная невралгия быстрее пройдет, если выполнять самомассаж. Дополнить терапевтический эффект можно принятием ванн с шалфеем. Но помните, что подобные мероприятия необходимо согласовать с лечащим врачом.
Мифы и опасные заблуждения в лечении невралгии
Самое опасное заблуждение – это возможность вылечиться самостоятельно. Невралгия симптомы и лечение имеет взаимосвязанные по медицинским критериям. Если неправильно подобрать терапию, можно потерять время, и получить заболевание в хронической стадии.
Еще одно заблуждение, что подобные патологии появляются у людей старше 40-50 лет. Действительно, возраст является фактором риска, да, но попасть под влияние общих причин может каждый. Речь идет о банальном переохлаждении, стрессах, усталости, поднятии тяжестей и др.
Профилактика появления невралгии
Предупредить болезнь всегда легче, чем ее лечить – известное правило медицины. Меры предосторожности состоят в своевременном обращении к неврологу при любых проявлениях заболевания. Возникла невралгия слева или с другой стороны – болеть будет одинаково. Не допускайте переохлаждения, избегайте стрессов и старайтесь не заниматься физическими нагрузками в длительном периоде. Занятия спортом должны быть умеренными. С учетом того, что алкоголь имеет токсическое влияние на организм и здоровье, постарайтесь минимизировать дозы употребления. При желании и возможности откажитесь от него полностью. Закаляйтесь, придерживайтесь здорового питания, тогда грудная невралгия симптомы проявлять не будет.
Как записаться на прием к неврологу
Как лечить невралгию знает невролог в АО «Медицина» (клиника академика Ройтберга), записаться к которому на прием можно по телефону: +7 (495) 775-73-60. Для удобства пациентов на сайте предоставлена форма для обратной связи. Оставив заявку, вы сможете принять звонок из клиники для согласования удобного времени приема.
Межреберная невралгия лечение получает после исключения серьезных заболеваний, угрожающих жизни, поэтому может дополнительно потребоваться консультация терапевта или кардиолога.
Месторасположение клиники удобное – центр Москвы: 2-й Тверской-Ямской переулок, дом 10. Рядом находятся станции метро «Маяковская», «Белорусская», «Тверская», «Новослободская» и «Чеховская». Берегите себя и свое здоровье!
Источник
