Ободочная кишка симптомы воспаления фото
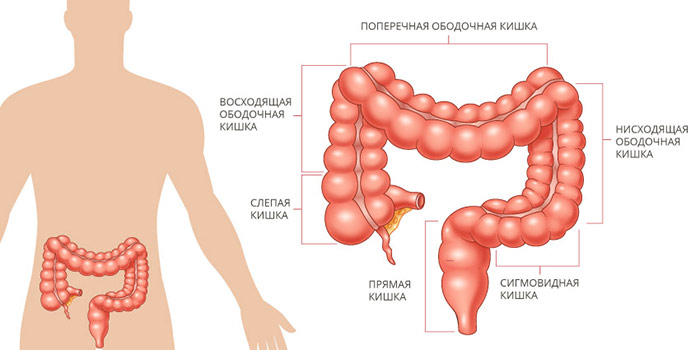
Ободочная кишка составляет примерно 4/5 от общей длины толстой кишки. В ней выделяют четыре отдела: восходящую, поперечную, нисходящую и сигмовидную ободочную кишку. Последняя переходит в прямую кишку.
Рак ободочной кишки входит в число наиболее распространенных онкологических заболеваний. Обычно эту патологию обозначают термином «рак толстой кишки». Опухолевые новообразования толстой и прямой кишки объединяют в одну группу онкологических заболеваний и называют колоректальным раком.
Обычно возникновению злокачественной опухоли ободочной кишки предшествует возникновение доброкачественного новообразования – полипа. Существуют разные типы полипов, они обладают различным потенциалом к озлокачествлению. Риски повышаются с возрастом, поэтому всем, кому 50 лет и больше, рекомендуется проходить скрининговое эндоскопическое исследование – колоноскопию.
В зависимости от того, в каком анатомическом отделе возникла опухоль, выделяют рак в поперечной ободочной кишке, восходящей и нисходящей, сигмовидной.
Причины развития рака ободочной кишки
Нельзя точно сказать, почему у конкретного человека в ободочной кишке возникла злокачественная опухоль. Рак всегда является результатом определенного набора мутаций в клетке, но что к этим мутациям привело – вопрос, на который сложно ответить.
Выделяют некоторые факторы риска, которые повышают вероятность развития колоректального рака:
- Возраст. Риск заболеть возрастает после 50 лет. Видимо, это связано с тем, что со временем в клетках тела человека накапливается всё больше генетических дефектов.
- Наследственность. Если у ваших близких родственников (родители, сестры, братья, дети) были диагностированы злокачественные опухоли ободочной кишки, ваши риски также повышены.
- Нездоровое питание. Развитию рака способствует «западный» рацион, в котором присутствует много красного и переработанного мяса, фастфуда, полуфабрикатов, мало фруктов, овощей и клетчатки. Особенно много канцерогенов в пище, приготовленной путем жарки, на гриле, барбекю.
- Низкая физическая активность. В группе повышенного риска люди, которые ведут «сидячий» образ жизни.
- Лишний вес. Люди, которые имеют избыточную массу тела или ожирение, чаще болеют раком ободочной кишки, и у них хуже прогноз.
- Курение. Развитию злокачественных опухолей в кишечнике способствует курение, чрезмерное увлечение алкоголем.
- Наследственные болезни. Родители могут передавать детям некоторые мутации, которые делают их более предрасположенными к развитию рака. Наиболее распространенные наследственные заболевания из этой группы: синдром Линча, а также семейный аденоматозный полипоз.
- Хроническое воспаление ободочной кишки: язвенный колит, болезнь Крона.
Ни один из этих факторов не вызовет рак ободочной кишки со стопроцентной вероятностью. Каждый из них лишь в определенной степени повышает риски. На некоторые из этих факторов можно повлиять, например, начать правильно питаться, отказаться от алкоголя и сигарет, заняться спортом.
На другие факторы, такие как наследственность, воспалительные заболевания кишки, возраст, повлиять нельзя. Нужно знать о своих рисках и регулярно проверяться. Вы можете пройти скрининг на современном оборудовании в Европейской клинике.
Классификация
Самая распространенная разновидность рака ободочной кишки и вообще колоректального рака – аденокарцинома. Она развивается из железистых клеток, которые находятся в слизистой оболочке. Аденокарциномами представлено более 96% злокачественных новообразований толстой кишки. В этой группе опухолей выделяют ряд подгрупп. Наиболее агрессивные из них – муцинозный и перстневидноклеточный рак. Такие пациенты имеют самый неблагоприятный прогноз.
Стадии рака ободочной кишки
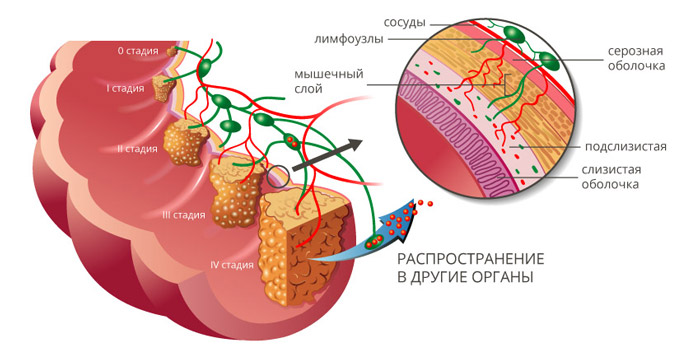
Рак ободочной кишки классифицируют по стадиям, в зависимости от размеров и глубины прорастания первичной опухоли (T), наличия очагов в регионарных лимфатических узлах (N) и отдаленных метастазов (M). Выделяют пять основных стадий:
- Стадия 0 – «рак на месте». Небольшая опухоль, которая находится в пределах слизистой оболочки, не прорастает глубже.
- Стадия I – опухоль, которая проросла в подслизистую основу или в мышечный слой стенки кишки.
- Стадия II – опухоль, которая проросла в глубокие слои стенки ободочной кишки (IIA), проросла ее насквозь и распространилась в соседние органы (IIB), либо есть небольшая опухоль, как на стадии I, и очаги в 1-3 близлежащих лимфатических узлах (IIIC).
- Стадия III делится на три подстадии: IIIA, IIIB и IIIC, в зависимости от того, насколько глубоко опухоль проросла в стенку кишки, и сколько затронуто лимфатических узлов.
- Стадия IV: имеется метастаз в одном органе (например, печени или легких) или в группе лимфоузлов, которая находится далеко от кишечника (IVA), либо имеются метастазы более чем в одном органе или группе лимфатических узлов (IVB), либо рак распространился по поверхности брюшины (IVC). При этом не важен размер первичного новообразования, и насколько глубоко оно проросло в стенку ободочной кишки.

Как происходит метастазирование рака из ободочной кишки?
Рак ободочной кишки может распространяться в другие органы разными способами:
- Имплантационный путь – когда раковые клетки проникают в соседние органы, которые контактируют с кишкой, «расползаются» по поверхности брюшины.
- Некоторые раковые клетки отделяются от первичной опухоли, проникают в кровеносные или лимфатические сосуды, мигрируют по ним в лимфатические узлы или в другие органы. Такие пути метастазирования называются гематогенным и лимфогенным.
Чаще всего метастазы при раке толстой кишки обнаруживаются в легких и печени, реже – в костях, головном мозге.
Симптомы
Рак толстой ободочной кишки зачастую существует длительное время, не вызывая каких-либо симптомов. Но даже когда симптомы возникают, они неспецифичны и напоминают признаки многих других заболеваний. Если вас беспокоят расстройства из этого списка, скорее всего, у вас не рак, но нужно обязательно посетить врача и пройти обследование:
- запоры или диарея, которые сохраняются в течение нескольких дней;
- изменение внешнего вида стула: если он стал темным, как деготь, или тонким, как карандаш;
- примеси крови в стуле;
- после посещения туалета возникает ощущение, что кишка опорожнилась не полностью;
- боли, спазмы в животе;
- беспричинная слабость, чувство усталости, необъяснимая потеря веса.
Осложнения рака ободочной кишки
Если опухоль блокирует просвет ободочной кишки, у больного развивается кишечная непроходимость. Это состояние проявляется в виде отсутствия стула, сильных болей в животе, тошноты, рвоты, сильного ухудшения общего состояния. Больному немедленно требуется медицинская помощь, иначе может произойти некроз (гибель) участка кишки, разовьется перитонит.
Если опухоль приводит к постоянным кровотечениям, развивается анемия. Пациент становится бледным, постоянно испытывает слабость, его беспокоят головные боли, головокружения. В тяжелых случаях требуется переливание крови.
Метастазирование рака кишки в печень грозит нарушением оттока желчи и развитием механической желтухи – состояния, при котором кожа и слизистые оболочки приобретают желтоватый оттенок, беспокоит кожный зуд, боли в животе, ухудшается общее состояние. Пока не восстановлен отток желчи, становится невозможным проведение активного противоопухолевого лечения.
Состояние, при котором раковые клетки распространяются по поверхности брюшины, называется канцероматозом, при этом развивается асцит – скопление жидкости в животе. Это осложнение развивается при раке ободочной кишки стадии IVC. Асцит ухудшает состояние пациента, затрудняет лечение и резко негативно сказывается на прогнозе.
В Европейской клинике есть всё необходимое для эффективной борьбы с осложнениями злокачественных опухолей ободочной кишки. При неотложных состояниях пациенты получают лечение в полном объеме в отделении интенсивной терапии. Наши хирурги выполняют паллиативные операции, устанавливают стенты при кишечной непроходимости. При механической желтухе мы проводим дренирование, стентирование желчевыводящих путей. При асците наши доктора выполняют лапароцентез (эвакуацию жидкости через прокол), устанавливают перитонеальные катетеры, проводят системную и внутрибрюшинную химиотерапию.
При IVC стадии рака ободочной кишки, когда развивается канцероматоз брюшины, хирурги в Европейской клинике применяют инновационный метод лечения – гипертермическую интраперитонеальную химиотерапию (HIPEC). Удаляют все крупные опухоли, затем брюшную полость промывают раствором химиопрепарата, подогретым до определенной температуры – это помогает уничтожить мелкие очаги. Согласно результатам мировой практики, HIPEC может продлить жизнь онкологического больного до нескольких лет.
Методы диагностики
Если пациента беспокоят симптомы, которые могут указывать на рак ободочной кишки, врач первым делам назначит УЗИ органов брюшной полости и колоноскопию. Эти исследования помогут обнаружить опухоль, а во время колоноскопии можно провести биопсию – получить фрагмент патологически измененной ткани и отправить в лабораторию. Биопсия – самый точный метод диагностики рака.
Колоноскопия – эффективный скрининговый метод. Она помогает обнаружить полипы и рак кишки на ранних стадиях. Её рекомендуется проходить всем людям старше 50 лет. В Европейской клинике колоноскопию выполняют врачи экспертного уровня на новейшем оборудовании от ведущих производителей. У нас процедура проходит в состоянии «медикаментозного сна», поэтому вы не будете испытывать неприятных ощущений.
После того, как рак диагностирован, нужно установить его стадию. Для этого применяют КТ, МРТ, ПЭТ-сканирование. Метастазы в легких выявляют с помощью рентгенографии грудной клетки. Если имеются метастазы в печени, применяют ангиографию – рентгенологическое исследование, во время которого в кровеносные сосуды вводят контрастный раствор.
Дополнительно врач может назначить анализ стула на скрытую кровь, общий и биохимический анализ крови, чтобы выявить анемию, оценить функции печени. Анализы крови на онкомаркеры обычно проводят в процессе лечения, чтобы проконтролировать его эффективность.
Дифференциальная диагностика
Симптомы, возникающие при раке ободочной кишки, могут беспокоить при многих других патологиях. Чаще всего злокачественную опухоль приходится дифференцировать с такими заболеваниями, как кишечные инфекции, хронические воспалительные процессы, геморрой, синдром раздраженного кишечника.
Методы лечения
При раке ободочной кишки возможны разные варианты лечения. Врач выбирает оптимальную тактику, в зависимости от стадии злокачественной опухоли, ее локализации, общего состояния пациента, наличия у него тех или иных осложнений, сопутствующих заболеваний. Выполняют хирургические вмешательства, применяют разные типы противоопухолевых препаратов, проводят курсы лучевой терапии.
Химиотерапия
Химиотерапия при злокачественных опухолях ободочной кишки может преследовать разные цели:
- Неоадъювантную химиотерапию назначают до хирургического вмешательства, чтобы сократить размеры опухоли и упростить ее удаление.
- Адъювантная химиотерапия проводится после хирургического вмешательства, чтобы уничтожить оставшиеся раковые клетки и снизить риск рецидива.
- В качестве основного метода лечения химиотерапию применяют при поздних стадиях рака, в паллиативных целях.
При злокачественных новообразованиях толстой кишки применяют разные типы химиопрепаратов: капецитабин, 5-фторурацил, оксалиплатин, иринотекан, трифлуридин/типирацил (комбинированный препарат). Чаще всего одновременно используют два или более препаратов, это помогает повысить эффективность лечения.

Таргетные препараты воздействуют более прицельно по сравнению с классическими химиопрепаратами: они направлены на определенные молекулы-мишени, которые помогают раковым клеткам бесконтрольно размножаться и поддерживать свою жизнедеятельность. Чаще всего при злокачественных опухолях кишки применяют две группы таргетных препаратов:
- Ингибиторы VEGF – вещества, с помощью которого раковые клетки стимулируют ангиогенез (образование новых кровеносных сосудов). К этой группе относятся: Зив-афлиберцепт (Залтрап), Рамуцирумаб (Цирамза), Бевацизумаб (Авастин). Их применяют при прогрессирующем раке ободочной кишки, вводят внутривенно раз в 2 или 3 недели, обычно сочетают с химиотерапией.
- Ингибиторы EGFR – белка-рецептора, который находится на поверхности раковых клеток и заставляет их бесконтрольно размножаться. В эту группу входят такие препараты, как Цетуксимаб (Эрбитукс), Панитумумаб (Вектибикс). Ингибиторы EGFR вводят внутривенно раз в неделю или через неделю.
В некоторых случаях применяют препараты из группы ингибиторов контрольных точек. Они блокируют молекулы, которые мешают иммунной системе распознавать и атаковать раковые клетки. К этой группе препаратов относятся: Пембролизумаб (Кейтруда), Ниволумаб (Опдиво), Ипилимумаб (Ервой). Обычно их применяют при неоперабельном, метастатическом раке, когда неэффективна химиотерапия, если произошел рецидив.
Для того чтобы разобраться, какие препараты будут эффективны у конкретного пациента, нужно понимать, какими свойствами обладают раковые клетки, какие в них произошли мутации, и за счет каких веществ они приобрели способность к бесконтрольному размножению. В этом помогает молекулярно-генетический анализ – составление «молекулярного портрета» рака. Благодаря нашему сотрудничеству с ведущими зарубежными лабораториями, в Европейской клинике может быть выполнено такое исследование. Мы знаем, как повысить эффективность противоопухолевого лечения и что делать, если оно перестало помогать.
Хирургия
В некоторых случаях (стадия 0 – «рак на месте», иногда стадия I) рак ободочной кишки можно удалить во время колоноскопии. К сожалению, такая возможность имеется редко. Чаще всего приходится выполнять колэктомию – частичное или полное удаление ободочной кишки. Объем хирургического вмешательства зависит от локализации, и размеров опухоли. Обычно одновременно удаляют не менее 12 близлежащих лимфатических узлов. Оставшиеся концы кишки сшивают – накладывают анастомоз.
Колэктомия может быть выполнена открытым способом (через разрез) или лапароскопически (через проколы в брюшной стенке).
Иногда анастомоз не получается наложить сразу. В таких случаях накладывают временную колостому или илеостому – участок ободочной или подвздошной кишки подшивают к коже и формируют отверстие для отхождение стула. В дальнейшем стому закрывают.
Если опухоль блокирует просвет кишечника, и ее нельзя удалить, накладывают постоянную колостому. Проходимость кишечника можно восстановить с помощью стента – металлического каркаса в виде полого цилиндра с сетчатой стенкой. Такие операции называются паллиативными: они направлены не на удаление рака, а на борьбу с симптомами, улучшение состояния пациента.
Хирурги в Европейской клинике выполняют различные типы радикальных и паллиативных вмешательств. Специалисты нашего отделения эндоскопии имеют большой опыт установки стентов в кишке, желчных протоках и других полых органах. В отделении интервенционной хирургии выполняется радиочастотная абляция, химиоэмболизация при метастазах в печени.
Лучевая терапия
Лучевая терапия может быть назначена до (неоадъювантная), после (адъювантная) операции на кишке или в качестве основного метода лечения при метастатическом раке, для борьбы с симптомами.
Если лучевую терапию сочетают с химиотерапией, то такое лечение называется химиолучевой терапией.
Прогноз
Основной показатель, с помощью которого определяют прогноз при онкологических заболеваниях ободочной кишки и других органов – пятилетняя выживаемость. Он показывает процентную долю пациентов, которые остались живы спустя пять лет после того, как им был установлен диагноз.
Пятилетняя выживаемость при колоректальном раке зависит от стадии:
- При локализованном раке (не распространился за пределы кишечной стенки – стадии I, IIA и IIB) – 90%.
- При раке, распространившемся на соседние органы и регионарные лимфатические узлы (стадия III) – 71%.
- При метастатическом раке (стадия IV) – 14%.
Как видно из этих цифр, наиболее успешно лечатся злокачественные опухоли ободочной кишки на ранних стадиях, а при возникновении метастазов прогноз резко ухудшается. Однако, данные показатели носят лишь ориентировочный характер. Они рассчитаны на основе статистики среди пациентов, у которых рак в толстой кишке был диагностирован пять лет назад и ранее. За это время в онкологии произошли некоторые изменения, появились новые технологии, препараты.
Никогда нельзя опускать руки. Даже при запущенном раке с метастазами больному можно помочь, продлить его жизнь, избавить от мучительных симптомов. Врачи Европейской клиники берутся за лечение любых пациентов. Мы знаем, как помочь.
Источник
Дата публикации 13 декабря 2019Обновлено 29 января 2021
Определение болезни. Причины заболевания
Сигмоидит – это изолированный процесс воспаления в конечном отделе толстого кишечника, который называется сигмовидным из-за своей формы в виде буквы “сигма” (ϛ). Может быть острым или хроническим.
Краткое содержание статьи – в видео:
Согласно данным Всемирной организации здравоохранения, сигмоидитом чаще болеют женщины, чем мужчины. Зачастую он развивается после 40 лет. У людей с хроническими заболеваниями кишечника после 60 лет сигмовидная кишка периодически воспаляется – это нормальное явление в этом возрасте.
Причины сигмоидита весьма разнообразны. Их можно разделить по группам:
- Ишемический сигмоидит – вызван атеросклерозом сосудов, питающих кишечник. Это касается хронических заболеваний артерий эластического и мышечно-эластического типа, которые возникают из-за нарушения жирового и белкового обмена и сопровождаются отложением холестерина в просвете сосудов. Эти отложения формируются в атероматозные бляшки. При разрастании соединительной ткани в стенке сосуда и отложении в ней солей кальция просвет сосуда деформируется и сужается вплоть до полной закупорки.
- Инфекционный сигмоидит – связан с инфекциями и глистными инвазиями (дизентерией, сальмонеллёзом, лямблиозом и др.). Клетки слизистой оболочки сигмовидной кишки поражаются токсинами, которые выделяет возбудитель болезни.
- Сигмоидит при дисбактериозе – вызван изменением микрофлоры кишечника. Нарушенный баланс микробиоты создаёт условия для развития и размножения болезнетворных и условно патогенных микроорганизмов. Они способствуют воспалению сигмовидной кишки.
- Неспецифический сигмоидит – связан с неспецифическим язвенным колитом и болезнью Крона. При этих заболеваниях образуются множество язв и эрозий на слизистой сигмовидной кишки, из-за чего в этих участках возникают очаги воспаления. Причём воспалительный процесс может распространиться и на другие участки сигмовидной кишки.
- Лучевой сигмоидит – появляется в результате лучевой терапии. Ионизирующее излучение разрушает часть клеток слизистой кишки, что может поспособствовать развитию воспаления [1][10].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы сигмоидита
Проявления сигмоидита многообразны. Они зависят от варианта течения болезни (острого или хронического), возникших повреждений кишечной стенки, особенностей моторики (сокращения) кишки. К основным симптомам болезни относят:
- болевой синдром;
- изменение плотности и частоты стула – он становится более частым, каловые массы – неоформленными;
- повышение температуры тела;
- тошнота, рвота;
- изменение общего состояния больного.
При острой форме болезни эти проявления могут быть наиболее выраженными. При хроническом течении некоторые из вышеперечисленных симптомов или не выражены, или вообще отсутствуют.
В подавляющем большинстве случаев болевой синдром располагается в левой нижней части живота (в левой подвздошной области). Интенсивность боли варьируется от умеренной до достаточно интенсивной. В некоторых случаях она бывает схваткообразной из-за особенности расположения сигмовидной кишки и отдаёт в поясницу или левую ногу.
Помимо тошноты и рвоты у больных может возникать вздутие живота, интенсивное урчание, нарушение стула (чередование запоров с диареей) в сочетании с частыми ложными позывами, слабость, снижение аппетита, похудение, увеличение температуры тела. Стул может содержать примеси слизи и крови, запах каловых масс становится зловонным [2][11].
Патогенез сигмоидита
Механизм развития заболевания отчасти связан с особенностями расположения и функциями сигмовидной кишки. В этом отделе кишечника формируются каловые массы. Там же они уплотняются благодаря интенсивному всасыванию жидкости. Поэтому при воспалении сигмовидной кишки возникают нарушения стула: изменяется его плотность и появляется слизь.
Если каловые массы застаиваются или становятся чересчур плотными, риск повреждения изгибов кишки увеличивается. Когда слизистая оболочка всё же повреждается, в неё проникают микроорганизмы, находящиеся в кишечнике, которые провоцируют воспаление.
Острый сигмоидит в основном вызывают такие патогенные микроорганизмы, как амёбы, протеи, дизентерийные бактерии, сальмонеллы, стафилококки и др. Также воспаление может возникнуть из-за воздействия пищевых аллергенов, некоторых медикаментов, инфекционных и вирусных заболеваний.
Хронический сигмоидит, как правило, является следствием недостаточно эффективного лечения острого сигмоидита (об этом говорят рецидивы болезни) и низкой сопротивляемости организма. К бактериям, которые чаще всего вызывают развитие хронического сигмоидита, относят дизентерийную палочку, сальмонеллы, амёбы, балантидии, лямблии, стафилококки, протеи, трихомонады. Из-за возникшей инфекции нарушаются секреторная и двигательная функции кишечника. Это усугубляет дисбактериоз и изменяет строение слизистой оболочки [3][9].
Гельминтозы также нередко принимают участие в развитии сигмоидита. Потребляя из организма хозяина все необходимые для себя вещества, гельминты приводят к пищеварительным расстройствам, нарушают всасывание витаминов, минеральных веществ, углеводов, белков и жиров. В то же время продукты жизнедеятельности глистов угнетают нормальную микрофлору кишечника, снижают иммунные силы организма и травмируют стенки слизистой кишечника, что в дальнейшем приводит к воспалению.
Иногда сигмоидит развивается при наличии очагов инфекции в органах, расположенных рядом с симговидной кишкой, т. е. при воспалительных процессах в органах малого таза, например, в женских половых органах.
Классификация и стадии развития сигмоидита
По своему течению сигмоидит бывает острым и хроническим. Острый сигмоидит отличается внезапным и бурным течением. Боли бывают очень интенсивными и напоминают признаки острого аппендицита, почечной колики, острых гинекологических заболеваний и др. Хронический сигмоидит протекает скрыто и вяло. Периоды ремиссии и обострения периодически сменяют друг друга.
При классификации сигмоидита также необходимо учитывать типы поражения стенок кишки и локализацию воспаления:
- Катаральный сигмоидит – воспалительный процесс, который затрагивает только поверхность слизистой. Она становится умеренно отёчной, незначительно покрасневшей. Часто сопровождается выделением большого количества слизи.
- Эрозивный сигмоидит – разрушение участков слизистой. Образуются эрозии, которые не распространяются на более глубокие стенки кишки.
- Язвенный сигмоидит – появление язв на поражённом участке. Изменения проникают в более глубокие слои слизистой.
- Перисигмоидит – воспаление серозной оболочки, покрывающей внутреннюю полость кишечника. Кишку окутывает воспалительный инфильтрат, может вовлекаться брыжейка, с помощью которой полые органы брюшной полости прикреплены к задней стенке живота. В процессе воспаления образуются спайки между петлями кишечника, соседними органами и тканями. В дальнейшем образование спаек может привести к развитию кишечной непроходимости.
- Геморрагический сигмоидит – появление точечных кровоизлияний на слизистой оболочке.
- Ишемический сигмоидит – нарушение кровообращения в сосудах брюшной полости. Чаще возникает у пожилых людей на фоне атеросклероза сосудов толстой кишки.
- Спастический сигмоидит – воспаление сигмовидной кишки с нарушением моторики толстой кишки. Отличается появлением спазмов.
- Ректосигмоидит – воспаление сигмовидной и прямой кишки. Помимо основных симптомов сигмоидита, возникает анальный зуд и чувство, будто кишечник опорожняется не полностью.
- Проктосигмоидит – воспаление сигмовидной, прямой кишки и других отделов кишечника. Отличается сильным анальным зудом, кровавой диареей и гнойными выделениями из анального отверстия [4].
Осложнения сигмоидита
Не леченная вовремя патология сигмовидной кишки может привести к распространению воспалительного процесса на соседние участки кишечника. Это приводит к развитию проктита, ректосигмоидита, проктосигмоидита. Эти заболевания в дальнейшем могут стать причиной воспалительных и язвенных поражений кишечника. В таком случае появятся схваткообразные болевые ощущения в области живота, периодическая тошнота, рвота, усиленное газообразование, диарея, постоянное желание сходить в туалет по-большому, примесь в каловых массах виде гноя или крови, повышенная температура тела, слабость.
Также прогрессирование сигмоидита может осложнится нарушением целостности кишки и, как следствие, воспалением брюшной полости – перитонитом. При данном осложнении лечение только хирургическое [5].
На перитонит указывают следующие симптомы:
- резкая, усиливающаяся боль в животе (иногда возникает при надавливании);
- лихорадка (выше 38°C);
- тошнота и рвота, которые не приносят облегчения;
- напряжённые мышцы живота.
Диагностика сигмоидита
Диагноз заболевания можно установить, основываясь на истории болезни, клинических проявлениях, лабораторных и инструментальных обследованиях. При этом важно отличить сигмоидит от других заболеваний с похожими симптомами – опухолей толстой кишки (при раке просвет сигмовидной кишки обычно сужается), заболеваний мочевых путей и женских половых органов, воспаления атипично расположенного аппендикса или дивертикула Меккеля.
Для постановки и подтверждения диагноза проводятся следующие исследования:
- Обязательная консультация, опрос и осмотр проктологом и гастроэнтерологом с пальпацией органов брюшной полости. Выяснив сроки начала болезни, симптомы и локализацию боли, врач может определить расположение очага воспаления. При прощупывании можно почувствовать утолщение, уплотнение и болезненность в районе сигмовидной кишки. На перисигмоидит будет указывать неподвижность сигмовидной кишки.
- Общий анализ крови. Это исследование позволяет судить о тяжести воспалительного процесса.
- Копрограмма (анализ кала) и его бакпосев. Помогают подтвердить наличие воспаления в толстом кишечнике и определить, какой возбудитель стал причиной инфекционного сигмоидита.
- Рентгенография. Данное исследование проводится, чтобы исключить кишечную непроходимость, выявить уплощение контуров и деформацию кишки, уменьшение или отсутствие складок слизистой, нарушение подвижности кишечной стенки и др.
- Ультразвуковое исследование (УЗИ). Показано женщинам для исключения гинекологических патологи – эндометриоза (воспаления внутренней оболочки матки), аднексита (воспаления яичников и маточных труб), трубной беременности и других заболеваний, способных вызвать схожую клиническую картину.
- Ректороманоскопия – визуальный осмотр слизистой сигмовидной кишки с оценкой моторики кишечника. Позволяет установить форму заболевания (хроническую или острую) и площадь воспаления. Также помогает исключить онкологические патологии [5][6].
Лечение сигмоидита
Выбор тактики лечения зависит от причины и вида сигмоидита. Однако в любом случае восстановление будет длительным и сложным. Пациент должен строго следовать назначенному лечению, чтобы добиться положительного результата. Основу терапии составляет приём препаратов и витаминов, соблюдение специальной диеты, а также постельного режима (при обострении).
При лечении инфекционного сигмоидита назначают антибактериальную терапию (цирфан, тетрациклин, бисептол, ампициллин) под прикрытием противопротозойных, воздействующих на простейшие микроорганизмы, и бактериальных препаратов для защиты от дисбактериоза (метронидазол, лактофильтрум, лактобактерин, хилак форте и др.). При хроническом течении могут быть назначены такие препараты, как интетрикс или смекта. Они помогают устранить диарею. При наличии боли назначают спазмолитики и обезболивающие препараты.
При лечении хронического неязвенного сигмоидита сначала необходимо нормализовать микрофлору кишечника. Для этого используют сульфаниламидные препараты (фталазол, бисептол) или кишечные антисептики (интерикс). Перед назначением антибиотиков необходимо провести тест на чувствительность патогенных микроорганизмов к препаратам. Курс антибиотикотерапии длится 7-10 дней. При этом желательно принимать поливитаминные комплексы. Также назначаются противовоспалительные средства, не всасывающиеся в кишечник. При спазмах, нарушающих моторику кишечника, назначают спазмолитики (папаверин, но-шпа). Также при лечении неязвенного сигмоидита применяются лекарственные травы (пустырник, мяту, шалфей, зверобой) в виде настоек и микроклизм. Они оказывают противовоспалительное, болеутоляющее действие, улучшают моторику кишечника. В период ремиссии назначается физиотерапия, массаж, лечебная физкультура. Они способствуют улучшению моторики и кровообращения кишечника.
При хроническом язвенном сигмоидите на фоне болезни Крона и неспецифического язвенного колита показан приём противовоспалительных препаратов, воздействующих на механизм развития болезни. К ним относятся невсасывающиеся лекарства (сульфасалазин, салазопиридазин, салофальк) и стероидные противовоспалительные средства (преднизолон). Эти препараты желательно принимать в виде клизм или свечей, чтобы снизить возможные побочные эффекты: головную боль, слабость, нарушение сна, аллергическую сыпь, лихорадку и др. Для устранения нарушений обменных процессов при тяжёлом и среднетяжёлом хроническом язвенном сигмоидите нужно внутривенно вводить плазму крови, растворы глюкозы, аминокислот и электролитов. Это поможет снизить уровень интоксикации и улучшить общее состояние организма.
Кишечные кровотечения при сигмоидите могут вызвать анемии. Для их лечения вводят препараты железа внутривенно (полифер) или внутримышечно (феррум лек). При более тяжёлых анемиях показано переливание крови.
При угрозе вторичной гнойной инфекции и сепсиса назначаются антибактериальные препараты. Когда патогенная микрофлора подавлена, рекомендованы длительный курс бактериальной терапии (бификол, колибактерин). Обычно он продолжается 2-3 месяца.
Лечение ишемического сигмоидита зависит от степени поражения сосудов. При тяжёлой острой ишемии, которая привела к некрозу кишечника, рекомендовано проведение левосторонней колэктомии – удаление толстой кишки. При хронической сосудистой недостаточности кровообращения проводится пластика сосудов или лечение сердечной недостаточности. Если выражен воспалительный процесс и образуются язвы, лечение ишемического сигмоидита проводится по схеме лечения неспецифического язвенного колита.
Лучевой сигмоидит лечится также, как и язвенные колиты – с помощью сульфасалазина в форме клизм или свечей.
Местное лечение сигмоидита назначается при проктосигмоидитах и хрончиеских сигмоидитах. Отличается целенаправленным действием и минимальными побочными эффектами. Используются микроклизмы с вяжущим и адсорбирующим действием с добавлением ромашки, зверобоя, танина. Также назначаются микроклизмы с раствором фурацилина, эмульсией синтомицина. Масляные, бальзамические микроклизмы с облепихой снимают раздражение, помогают быстрее заживлять эрозии и язвы. Микроклизмы солкосерила также ускоряют заживление дефектов кишечника.
Хирургическое лечение показано при перфорации язв, выраженных сужениях кишки, внешних или внутренних свищах, токсическом расширении кишечника, кровотечениях, не поддающихся лечению, образовании злокачественных опухолей.
При сигмоидите должна соблюдаться диета № 4. Пациенту нужно получать достаточное количество микроэлеметов, белков, витаминов, электролитов. Пища должны быть тщательно обработана – протёрта, сварена или приготовлена на пару. Пищу следует принимать в тёплом виде (не в горячем), тщательно пережёвывая.
В день следует потреблять не больше 2000 калорий. Меню на неделю рассчитывается врачом с учётом возраста пациента, тяжести болезни и сопутствующей патологии.
Разрешённые продукты:
- обезжиренные кисломолочные продукты;
- сваренные на воде каши из риса, овсянки, манки;
- травяные чаи и сборы;
- варёные или печёные овощи и фрукты;
- прокрученные нежирные сорта мяса, приготовленные на пару;
- омлет, приготовленный на пару.
Запрещённые продукты:
- хлебобулочные изделия;
- жирные сорта мяса, колбасы, полукопченые мясные изделия;
- любые консервы;
- газированные напитки;
- кофе и крепкий чай;
- алкоголь;
- конфеты, торты, шоколад;
- все бобовые;
- свежая зелень, ягоды, фрукты.
Соблюдение режима и дробности питания помогает избавлять кишечник от воспаления и процессов брожения. Исключение жирной пищи улучшает переваривание, увеличивает скорость усваивания и переработки [7][12].
Прогноз. Профилактика
Прогноз при вовремя начатом лечении достаточно благоприятный. Если сигмоидит имеет острое начало, то при своевременной терапии наступает полное выздоровление в течение нескольких недель. Хронический сигмоидит чаще протекает безрецидивно. При наличии заболеваний, провоцирующих воспаление в сигмовидной кишке (язвенном колите и болезни Крона) прогноз будет зависеть от основных патологий.
Меры профилактики сигмоидита:
- Соблюдать диету – не злоупотреблять острой, жирной, жаренной пищей.
- Принимать антибиотики строго по назначению врача и под прикрытием препаратов, защищающих от дисбактериоза (метронидазол).
- Снизить факторы, негативно влияющие на иммунную систему – курение, злоупотребление алкоголем, малоподвижный образ жизни.
- Проводить гигиену аноректальной области – после туалета подмываться прохладной или тёплой водой, не пользоваться туалетной бумагой.
- Лечить острые кишечные заболевания.
- Избегать переохлаждения.
- Не менее 1-2 раз в год проходить профилактический осмотр у проктолога.
- Не допускать и устранять запоры [8][11].
Источник
