Операция при воспалении желчного пузыря и камнях

Холецистэктомия – это операция по удалению желчного пузыря. В настоящее время разработано много техник проведения данной операции. Предпочтение отдается малоинвазивным (лапароскопическим) вмешательствам, поскольку они снижают риски послеоперационных осложнений и минимизируют время реабилитации. Однако в некоторых стационарах рутинной операцией до сих пор является лапаротомическая холецистэктомия, которая проводится через разрезы брюшной стенки.
Почему проводится операция
Желчный пузырь является важной частью пищеварительной системы. В нем собирается желчь, и при поступлении пищи в тонкий кишечник пузырь сокращается и выбрасывает 40-60 мл своего содержимого. Желчь способствует активации пищеварительных ферментов, эмульгирует и гидролизирует жиры, выводит из организма избыток холестерина и билирубина.
При возникновении патологии желчный пузырь может быть причиной тяжелых нарушений, от болевого синдрома до повреждения печени, поджелудочной железы и даже развития тяжелых септических осложнений. Вовремя проведенная по показаниям операция позволяет избежать развития тяжелых осложнений и в то же время существенно не ухудшает качество жизни пациента в дальнейшем.
Показания и противопоказания к холецистэктомии
Наиболее распространенным показанием к проведению данной операции является развитие осложнений желчнокаменной болезни (далее ЖКБ) и некоторые острые патологии желчного пузыря (ЖП):
- Острый холецистит. При отсутствии лечения он может вызывать тяжелые осложнения, вплоть до развития перитонита, абсцессов и сепсиса. Если нет конкрементов, возможно ведение пациента консервативным путем. Но при калькулезном остром холецистите показана экстренная операция.
- Холедохолитиаз – наличие камней в желчных протоках. В этом случае возможна обструкция (закупорка) протоков и развитие тяжелого осложнения – механической желтухи. Помимо этого, развивается холангит и панкреатит. Во время операции не только удаляют желчный пузырь, но и санируют желчные протоки. В ряде случаев устанавливаются дренажи.
- Симптомная ЖКБ. Абсолютным показанием к проведению оперативного вмешательства являются печеночные колики на фоне ЖКБ. Также удалять пузырь рекомендуют и при других симптомах: горечь во рту, а также тяжесть или ноющие боли в правом подреберье.
- Бессимптомная ЖКБ. Раньше считалось, что при наличии камней холецистэктомия показана в любом случае, поскольку врачи опасались развития на этом фоне злокачественного новообразования. Но дальнейшие наблюдения показали, что вероятность малигнизации невысока. Сейчас удаление рекомендуют только по следующим показаниям: если размер камней превышает 2,5-3 см, и если ожидаемая продолжительность жизни пациента составляет 20 лет и более. В последнем случает вероятность и тяжесть долгосрочных осложнений выше, чем риски операции.
- Кальциноз желчного пузыря – отложения солей кальция. Осложняется развитием злокачественного новообразования чуть ли не в 25% случаев.
- Холестероз ЖП – отложение холестерина в стенке пузыря. Холецистэктомия проводится при калькулезном холестерозе, и/или при нарушении его функциональности.
- Полипы желчного пузыря. Операция показана, если полипы превышают по размерам более 1 см, или если он имеет сосудистую ножку. В остальных случаях проводится динамическое наблюдение.
Плановые операции не проводятся, если у пациента имеются острые инфекционные заболевания или декомпенсация хронических патологий. При необходимости экстренного вмешательства оценка соотношения польза/риски производится индивидуально.
Типы оперативного вмешательства
В России практикуется два типа холецистэктомии:
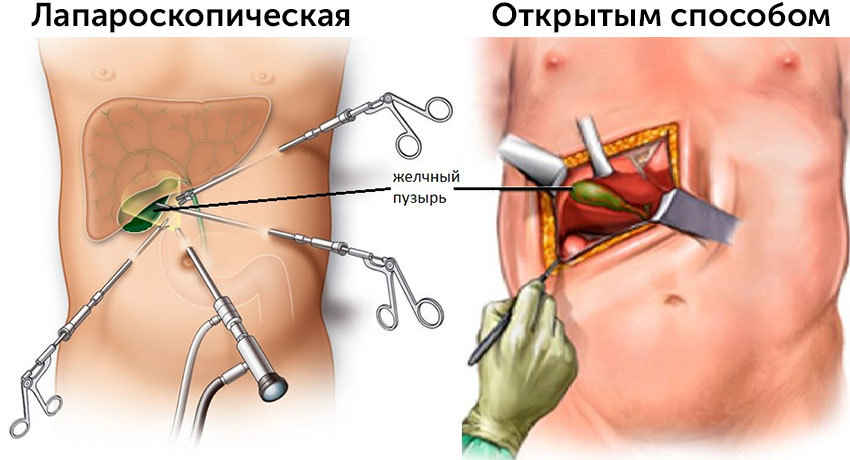
- Лапароскопическая – все манипуляции проводятся через небольшие проколы с помощью эндоскопического оборудования. В настоящее время эта технология является золотым стандартом при проведении плановых вмешательств в отсутствии выраженного воспаления и спаек.
- Лапаротомическая, или традиционная открытая. Проводится при спаечном процессе и выраженном воспалении.
Рассмотрим каждую из методик подробнее.
Лапароскопическая холецистэктомия
Техника данной операции заключается в выполнении на брюшной стенке 3-4 проколов, через которые в брюшную полость вводят полые трубки (троакары), а через них инструменты – видеокамеру, манипуляторы, зажимы, электроды и др. Современные видеокамеры позволяют получать высококачественное детализированное увеличенное изображение, которое транслируется на монитор. Это позволяет получить визуализацию, лучше, чем при открытых полостных операциях.
Для того, чтобы был достаточный обзор и пространство для манипуляций, брюшную полость расширяют с помощью газа. Его инсуффляция (накачивание) осуществляется на всем протяжении операции через отдельный троакар. Далее выделяют желчный пузырь и его структуры. Перевязывают его артерию, шейку, пузырь отсекают и извлекают через один из троакаров. После этого проводят ревизию, отсасывают газ и извлекают трубки. В рану устанавливается дренаж, проколы ушиваются и заклеиваются стерильным пластырем и повязкой.
Преимущества лапароскопической операции:
- Очень низкий риск травматизации брюшной стенки.
- Послеоперационный болевой синдром практически отсутствует.
- Очень быстрое восстановление и малый срок пребывания в стационаре.
Традиционная холецистэктомия
Такая операция (лапаротомическая холецистэктомия) выполняется через разрез в области правого подреберья или по срединной линии живота. Она обеспечивает хороший доступ ко всей гепатобилиарной системе – внепеченочным протокам, поджелудочной железе, двенадцатиперстной кишке. Это позволяет произвести все виды ревизии – от зондирования протоков и интраоперационного УЗИ до холедохоскопии. Чаще всего такие операции проводят при серьезных воспалительных процессах, в частности, при перитонитах и абсцессах.
Бывают ситуации, когда изначально планируется лапароскопическая операция, но в процессе ее выполнения хирурги видят серьезные осложнения и вынуждены переходить на открытый доступ. Такая ситуация называется конверсией.
Операционные риски
Холецистэктомия, как и любая другая операция, может сопровождаться развитием осложнений и нежелательных реакций. Их можно разделить на несколько групп:
Осложнения со стороны раны:
- Гематомы и кровоизлияния.
- Раневая инфекция. Сопровождается покраснением кожи, уплотнениями и выделением патологического отделяемого. Требует срочного медицинского вмешательства.
Осложнения со стороны брюшной полости:
- Резидуальный холедохолитиаз. Как мы знаем, желчные камни могут образовываться не только в желчном пузыре, но и в протоках. На дооперационном этапе их стараются обнаружить и решить эту проблему во время холецистэктомии. Но у некоторых пациентов обнаружить камни не удается ни дооперационно ни интраоперационно. Оставшиеся конкременты могут вызывать осложнения, например, механическую желтуху. Тогда требуется повторное вмешательство.
- Желчеистечение. В раннем послеоперационном периоде возможно отделение желчи из ложа желчного пузыря. Чтобы ее отвести, в конце операции в рану вставляется дренаж. Обычно эта ситуация длится 2-3 дня и самостоятельно прекращается. Единственное что здесь требуется, это наблюдение в стационаре.
- Повреждение желчных протоков. В результате этого может развиться истечение желчи. Тогда отделяемое по дренажам сохраняется более 2-3 дней. В этом случае требуется повторная операция и длительная реабилитация.
Несмотря на то, что любое хирургическое вмешательство может сопровождаться развитием осложнений, все же стоит отметить, что их риск ничтожно мал, когда операцию выполняет опытный хирург в хорошо оснащенной операционной.
Послеоперационный период
Особенности восстановительного периода после операции определяются техникой ее проведения. При лапароскопическом вмешательстве он протекает сравнительно легко. Уже через 6 часов можно присаживаться на кровати и постепенно вставать под присмотром медперсонала. На следующий день можно спокойно передвигаться по отделению. Что касается еды, то принимать легкую пищу начинают на вторые сутки после холецистэктомии. В этот же день может быть удален дренаж. В среднем, восстановление занимает около месяца, но сроки могут увеличиваться, в зависимости от общего состояния пациента. При открытых операциях иногда требуется более длительный постельный режим и обезболивание.
Диета
Важным моментом восстановительного периода является соблюдение диеты. На этот период рекомендуется отказаться от алкоголя, тяжелой пищи (жиры, маринады, копчености), легких углеводов. Рекомендуется дробное питание по 4-6 раз в сутки.
В федеральной сети клиник экспертной онкологии «Евроонко» холецистэктомия проводится лапароскопически, если нет противопоказаний. Мы используем оборудование экспертного класса, на котором работают высококвалифицированные специалисты.
Источник
Холецистэктомия – хирургическое вмешательство, во время которого удаляют желчный пузырь. В современных клиниках ее обычно выполняют лапароскопическим способом – без разреза, через небольшие проколы в брюшной стенке. Для хирурга, обладающего соответствующим опытом, это рутинная операция, не представляющая сложности. Пациенты хорошо переносят лапароскопическую холецистэктомию, риск осложнений невысок. Выписка из стационара может осуществляться уже на следующий день после вмешательства.

Наш эксперт в этой сфере:
Торако-абдоминальный хирург, онколог, заведующий отделением хирургии
Позвонить врачу
Открытая холецистэктомия через разрез сопровождается несколько более высокими рисками, после нее длиннее восстановительный период. В настоящее время этот вид операции применяют лишь в определенных случаях.
Показания к холецистэктомии
Желчный пузырь – небольшой орган в виде мешочка, который находится на нижней поверхности печени. Его объем у взрослого человека достигает 50-60 см³. Анатомически в нем различают дно, тело и шейку, которая переходит в пузырный желчный проток. Последний соединяется с общим печеночным протоком, и вместе они образуют общий желчный проток. Соединяясь с протоком поджелудочной железы, он впадает в двенадцатиперстную кишку.
Желчный пузырь нужен для того, чтобы хранить желчь. Когда пища поступает из желудка в двенадцатиперстную кишку, он сокращается и выделяет 40-60 мл желчи. Это необходимо для нормального пищеварения. Однако, желчный пузырь, пораженный патологическим процессом, перестает нормально выполнять свою работу и становится лишь источником проблем: вызывает боли, превращается в резервуар для инфекции, нарушает функцию желчевыводящих путей и поджелудочной железы. Холецистэктомия помогает полностью избавиться от всех симптомов в 90-95% случаев.
Одно из наиболее распространенных показаний к холецистэктомии – желчнокаменная болезнь. К хирургическому лечению прибегают, когда в желчном пузыре имеются камни, которые вызывают симптомы:
- Приступы желчной колики – острой, резкой, очень сильной боли под правым ребром. У 2/3 пациентов после первого такого приступа в течение двух лет происходит повторный. У некоторых впоследствии развиваются серьезные осложнения. Если эпизоды острых болей повторяются – это однозначное показание к операции.
- «Малые» симптомы: привкус горечи во рту, ощущение дискомфорта, тяжести под правым ребром после еды, ноющие боли. У 6-8% таких пациентов ежегодно возникают состояния, требующие неотложного хирургического лечения, поэтому врач может предложить плановую холецистэктомию.
Если желчнокаменная болезнь не вызывает симптомов, то хирургическое лечение может быть рекомендовано при крупных камнях (2,5-3 см – из-за риска пролежней), гемолитической анемии, операциях по поводу ожирения (течение желчнокаменной болезни может усугубиться после резкой потери веса), при ожидаемой продолжительности жизни больного более 20 лет (так как со временем растет риск осложнений).
Другие показания к холецистэктомии в плановом порядке:
- Хронический калькулезный холецистит – образование камней в желчном пузыре и воспаление его стенки. Заболевание чаще всего встречается у женщин старшего возраста.
- Полипы – аномальные разрастания на стенке желчного пузыря. Причины их возникновения до конца не изучены, зачастую они не вызывают симптомов и являются случайной находкой во время УЗИ.
- «Фарфоровый» желчный пузырь – состояние, при котором стенка органа покрывается слоем кальция. Его основная причина – длительное воспаление. У таких пациентов повышен риск развития злокачественной опухоли.
- Перенесенный приступ острого холецистита. Плановую холецистэктомию рекомендуется выполнить в течение ближайших 4-6 недель, максимум – в течение 12 недель.
- Перенесенный приступ острого билиарного панкреатита – воспаления в поджелудочной железе, вызванного проблемами с желчным пузырем. Обычно причинами являются желчные камни, воспаление, анатомические особенности. Пациента готовят к операции сразу, как только стихают проявления панкреатита.
- Акалькулезная холецистопатия (дискинезия желчного пузыря) – нарушение моторики желчного пузыря, которое сопровождается мучительными симптомами. Это показание не является абсолютным. В России при нем проводят холецистэктомию только в определенных случаях, когда неэффективна медикаментозная терапия.
- Рак желчного пузыря. При злокачественных опухолях обычно выполняют расширенную радикальную холецистэктомию. Зачастую желчный пузырь удаляют по другому поводу, и уже после операции по результатам биопсии в нем обнаруживают опухолевые клетки.
Срочное удаление желчного пузыря – в течение ближайших 48-72 часов – показано при остром холецистите, когда не помогают лекарственные препараты или развились осложнения. Это опасная патология, при которой погибают до 1-6% пациентов. Острый холецистит может осложниться такими угрожающими для жизни состояниями, как некроз (гибель), перфорация (образование сквозного отверстия) стенки желчного пузыря и развитие перитонита (воспаления в брюшной полости), внутрибрюшинный абсцесс (гнойник), сепсис (системное воспаление – «заражение крови»).
Противопоказания
Если речь идет о спасении жизни пациента, то холецистэктомия через разрез может быть выполнена практически всегда. Лапароскопические вмешательства имеют больше противопоказаний.
К основным абсолютным противопоказаниям относят очень плохое, терминальное, состояние пациента, тяжелые нарушения со стороны внутренних органов, неконтролируемую коагулопатию (ухудшение свертываемости крови), грозящую опасным кровотечением во время операции.
В некоторых случаях холецистэктомия может быть выполнена только открытым способом:
- рубцовые изменения или выраженный воспалительный процесс в желчном пузыре;
- спайки в брюшной полости;
- сопутствующие патологии, которые требуют полноценного осмотра брюшной полости;
- затрудненный обзор во время лапароскопии из-за анатомических особенностей;
- кровотечение во время операции;
- пороки развития желчевыводящей системы;
- распространенный перитонит.
Технологии совершенствуются, поэтому показания к лапароскопической холецистэктомии в последние годы существенно расширились. Так, этот вид операции стало возможным выполнять у людей пожилого возраста, беременных женщин (наиболее безопасно во II триместре), лиц, страдающих ожирением, при циррозе печени (но не всегда), остром холецистите, ранее перенесенных операциях на органах брюшной полости. Запишитесь на прием к хирургу в клинике Медицина 24/7: врач оценит вашу ситуацию и определит оптимальную хирургическую тактику.

Подготовка к хирургическому вмешательству
Чтобы принять решение о необходимости холецистэктомии, нужно провести обследование желчевыводящей системы. Врач может назначить УЗИ, эндоультрасонографию (ультразвуковое исследование с помощью датчика, находящегося на конце эндоскопа), магнитно-резонансную холангиографию, эндоскопическую ретроградную холангиопанкреатографию (РХПГ) и другие диагностические процедуры.
Затем, во время предварительной консультации, хирург объясняет пациенту, какой вид вмешательства планируется выполнить, для чего это нужно, каков ожидаемый результат. Пациент должен рассказать врачу о своих сопутствующих заболеваниях, аллергических реакциях, препаратах, которые он постоянно принимает.
Далее доктор назначает дату госпитализации и хирургического вмешательства, выдает список исследований и анализов, которые нужно пройти в рамках предоперационного обследования. Обычно он включает общие анализы крови и мочи, биохимический анализ крови, исследование свертываемости крови, тесты на ВИЧ, сифилис и вирусные гепатиты, определение группы крови и резус-фактора, ЭКГ, флюорографию, консультацию терапевта и при необходимости других врачей-специалистов.
Накануне перед операцией рекомендуется легкий ужин до 19.00. Потом нельзя ничего есть и пить, потому что вмешательство проводится под общей анестезией. Вечером и с утра делают очистительную клизму. Утром необходимо принять душ.
При остром холецистите предоперационную подготовку проводят в ускоренном порядке, ограничиваются минимальным необходимым набором процедур.
Как выполняют холецистэктомию?
Существуют разные техники выполнения холецистэктомии, каждая из которых имеет свои преимущества и недостатки, является оптимальной в определенных случаях.
Лапароскопическая холецистэктомия
В настоящее время удаление желчного пузыря чаще всего выполняют лапароскопическим способом. Обычно операцию выполняют через 3-4 прокола в брюшной стенке, в некоторых случаях может потребоваться большее количество. Один из проколов делают в области пупка, через него вводят лапароскоп – инструмент с видеокамерой и источником света. Также к лапароскопу подключен инсуффлятор, через который брюшную полость заполняют углекислым газом. Это нужно, чтобы обеспечить для хирурга хороший обзор и пространство для манипуляций.
Через остальные проколы вводят специальные хирургические инструменты. С помощью них аккуратно выделяют пузырный проток и артерию, пережимают их клипсами и пересекают. После того как желчный пузырь выделен, его удаляют через один из проколов.
Когда операция завершена, инструменты извлекают, и на проколы накладывают швы.
Операция через один прокол
В последние годы активно развивается усовершенствованный метод лапароскопического удаления желчного пузыря – однопортовая холецистэктомия. При этом делают всего один прокол в области пупка. В него устанавливают лапаропорт, через который можно ввести сразу несколько инструментов. Такие вмешательства оптимальны при неосложненном хроническом калькулезном холецистите. Их главное преимущество – отличный косметический эффект, отсутствие заметного рубца.
Холецистэктомия открытым способом
При холецистэктомии открытым способом хирург делает вертикальный разрез посередине живота (срединная лапаротомия) или разрез в косом направлении под правой нижней реберной дугой. Желчный пузырь выделяют, перевязывают (или накладывают клипсы) и пересекают так же, как и во время лапароскопического вмешательства.
Как уже было отмечено выше, в некоторых случаях открытая операция является оптимальным вариантом, потому что во время нее хирург может полноценно осмотреть желчный пузырь и соседние органы, а также провести интраоперационные исследования:
- зондирование желчных протоков и измерение их ширины;
- холангиографию;
- холедохотомию (вскрытие желчных протоков) и эндоскопическое исследование;
- ультразвуковое исследование.
Малоинвазивная открытая холецистэктомия
В некоторых случаях можно выполнить малоинвазивную операцию, ограничившись небольшим разрезом длиной 3-5 см в правом подреберье. Такое вмешательство имеет многие преимущества открытой холецистэктомии, но сопровождается меньшей травматизацией тканей, после него короче сроки госпитализации и восстановительный период.
Расширенная радикальная холецистэктомия
Это наиболее сложная операция, к которой прибегают при злокачественных опухолях. Если при раке убрать только желчный пузырь, то впоследствии высок риск рецидива. Минимальный объем операции предполагает удаление желчного пузыря, нескольких сантиметров прилегающей печеночной ткани, всех ближайших лимфатических узлов.
В некоторых случаях могут быть удалены: часть печени, общий желчный проток, поджелудочная железа, дополнительные группы лимфатических узлов, двенадцатиперстная кишка и другие органы, пораженные злокачественной опухолью.
Мы вам перезвоним
Оставьте свой номер телефона
Реабилитационный период
Через 4-6 часов после лапароскопической холецистэктомии пациенту разрешается вставать с кровати и пить воду небольшими порциями. На следующий день пациент уже может свободно передвигаться, ему разрешается принимать жидкую пищу. Многих пациентов выписывают домой после одной ночи, проведенной в стационаре, некоторых оставляют еще на сутки.
Обычно после удаления желчного пузыря в брюшной полости оставляют дренаж – трубку для оттока жидкости. Ее удаляют на следующий день. В первые дни могут беспокоить боли, их снимают обезболивающими препаратами. У некоторых пациентов применяют спазмолитики в течение недели. Также врач может назначить препараты, улучшающие свойства желчи.
В течение месяца после операции нужно придерживаться диеты. Запрещается чай и кофе, жирная, жареная пища, сладкое, любые напитки, содержащие алкоголь. Потом пациент постепенно возвращается к привычному рациону под контролем врача-гастроэнтеролога. Также в течение месяца нужно ограничить физические нагрузки: избегать напряжения мышц брюшного пресса, не поднимать грузы тяжелее 3-4 кг.
После открытой холецистэктомии пациент проводит в стационаре больше времени, реабилитационный период продолжается дольше.
Возможные осложнения
Холецистэктомия, как и любое хирургическое вмешательство, сопровождается риском некоторых осложнений:
- Желчеистечение – состояние, когда из дренажной трубки выделяется желчь. Зачастую оно не опасно и прекращается самостоятельно, как только происходит заживление тканей в области ложа желчного пузыря. При этом несколько увеличивается срок госпитализации. Но иногда желчеистечение свидетельствует о серьезном осложнении – повреждении желчных протоков. При этом требуется повторное хирургическое вмешательство.
- Кровотечение.
- Инфекционные осложнения.
- Повреждение печени, кишки.
- Тромбоэмболия – состояние, при котором в венах, обычно нижних конечностей, образуется тромб, от которого затем может оторваться фрагмент. Он способен мигрировать с током крови в другие сосуды и вызывать их закупорку. Например, так развивается опасное для жизни осложнение – тромбоэмболия легочной артерии.
- Реакции на препараты для наркоза.
- Пневмония – воспаление легких. Это осложнение может быть вызвано общей анестезией, попаданием содержимого желудка в дыхательные пути.
- Обострение язвенной болезни желудка и двенадцатиперстной кишки.
В большинстве случаев после удаления желчного пузыря в долгосрочной перспективе не развивается проблем с пищеварением. Этот орган не играет критической роли. У некоторых пациентов стул становится жидким, со временем он нормализуется.
В 5-40% случаев развивается так называемый постхолецистэктомический синдром. Природа этого состояния до конца не ясна. Есть предположения, что оно является продолжением заболевания, из-за которого пришлось удалить желчные пути. Не исключено также, что это последствие самой операции. Постхолецистэктомический синдром проявляется в виде периодических ноющих болей в правом подреберье, тошноты, отрыжек, вздутия живота, жидкого стула, снижения аппетита. Лечение этого состояния медикаментозное: обезболивающие препараты, ферменты, препараты, подавляющие секрецию в желудке.
В большинстве случаев для хирурга, имеющего соответствующий опыт, холецистэктомия не представляет особой сложности. В клинике Медицина 24/7 работают ведущие врачи, они проводят вмешательства в операционной, оснащенной новейшим лапароскопическим оборудованием. Это позволяет добиваться отличного эффекта хирургического лечения, минимизировать риски для пациента и сократить восстановительный период.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Источник
