Опухоли кишки с перифокальным воспалением
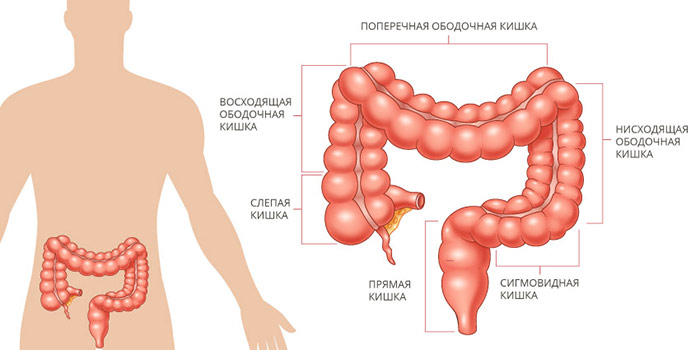
Ободочная кишка составляет примерно 4/5 от общей длины толстой кишки. В ней выделяют четыре отдела: восходящую, поперечную, нисходящую и сигмовидную ободочную кишку. Последняя переходит в прямую кишку.
Рак ободочной кишки входит в число наиболее распространенных онкологических заболеваний. Обычно эту патологию обозначают термином «рак толстой кишки». Опухолевые новообразования толстой и прямой кишки объединяют в одну группу онкологических заболеваний и называют колоректальным раком.
Обычно возникновению злокачественной опухоли ободочной кишки предшествует возникновение доброкачественного новообразования — полипа. Существуют разные типы полипов, они обладают различным потенциалом к озлокачествлению. Риски повышаются с возрастом, поэтому всем, кому 50 лет и больше, рекомендуется проходить скрининговое эндоскопическое исследование — колоноскопию.
В зависимости от того, в каком анатомическом отделе возникла опухоль, выделяют рак в поперечной ободочной кишке, восходящей и нисходящей, сигмовидной.
Причины развития рака ободочной кишки
Нельзя точно сказать, почему у конкретного человека в ободочной кишке возникла злокачественная опухоль. Рак всегда является результатом определенного набора мутаций в клетке, но что к этим мутациям привело — вопрос, на который сложно ответить.
Выделяют некоторые факторы риска, которые повышают вероятность развития колоректального рака:
- Возраст. Риск заболеть возрастает после 50 лет. Видимо, это связано с тем, что со временем в клетках тела человека накапливается всё больше генетических дефектов.
- Наследственность. Если у ваших близких родственников (родители, сестры, братья, дети) были диагностированы злокачественные опухоли ободочной кишки, ваши риски также повышены.
- Нездоровое питание. Развитию рака способствует «западный» рацион, в котором присутствует много красного и переработанного мяса, фастфуда, полуфабрикатов, мало фруктов, овощей и клетчатки. Особенно много канцерогенов в пище, приготовленной путем жарки, на гриле, барбекю.
- Низкая физическая активность. В группе повышенного риска люди, которые ведут «сидячий» образ жизни.
- Лишний вес. Люди, которые имеют избыточную массу тела или ожирение, чаще болеют раком ободочной кишки, и у них хуже прогноз.
- Курение. Развитию злокачественных опухолей в кишечнике способствует курение, чрезмерное увлечение алкоголем.
- Наследственные болезни. Родители могут передавать детям некоторые мутации, которые делают их более предрасположенными к развитию рака. Наиболее распространенные наследственные заболевания из этой группы: синдром Линча, а также семейный аденоматозный полипоз.
- Хроническое воспаление ободочной кишки: язвенный колит, болезнь Крона.
Ни один из этих факторов не вызовет рак ободочной кишки со стопроцентной вероятностью. Каждый из них лишь в определенной степени повышает риски. На некоторые из этих факторов можно повлиять, например, начать правильно питаться, отказаться от алкоголя и сигарет, заняться спортом.
На другие факторы, такие как наследственность, воспалительные заболевания кишки, возраст, повлиять нельзя. Нужно знать о своих рисках и регулярно проверяться. Вы можете пройти скрининг на современном оборудовании в Европейской клинике.

Классификация
Самая распространенная разновидность рака ободочной кишки и вообще колоректального рака — аденокарцинома. Она развивается из железистых клеток, которые находятся в слизистой оболочке. Аденокарциномами представлено более 96% злокачественных новообразований толстой кишки. В этой группе опухолей выделяют ряд подгрупп. Наиболее агрессивные из них — муцинозный и перстневидноклеточный рак. Такие пациенты имеют самый неблагоприятный прогноз.
Стадии рака ободочной кишки
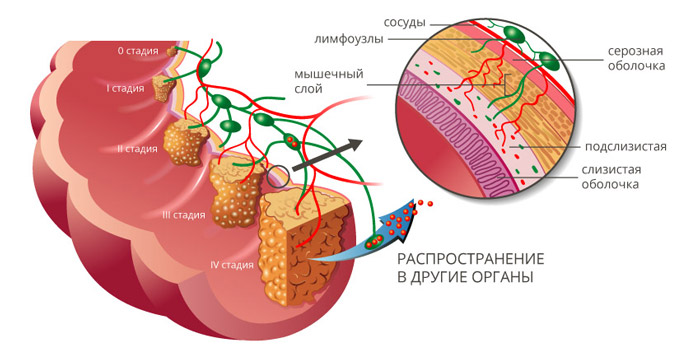
Рак ободочной кишки классифицируют по стадиям, в зависимости от размеров и глубины прорастания первичной опухоли (T), наличия очагов в регионарных лимфатических узлах (N) и отдаленных метастазов (M). Выделяют пять основных стадий:
- Стадия 0 — «рак на месте». Небольшая опухоль, которая находится в пределах слизистой оболочки, не прорастает глубже.
- Стадия I — опухоль, которая проросла в подслизистую основу или в мышечный слой стенки кишки.
- Стадия II — опухоль, которая проросла в глубокие слои стенки ободочной кишки (IIA), проросла ее насквозь и распространилась в соседние органы (IIB), либо есть небольшая опухоль, как на стадии I, и очаги в 1–3 близлежащих лимфатических узлах (IIIC).
- Стадия III делится на три подстадии: IIIA, IIIB и IIIC, в зависимости от того, насколько глубоко опухоль проросла в стенку кишки, и сколько затронуто лимфатических узлов.
- Стадия IV: имеется метастаз в одном органе (например, печени или легких) или в группе лимфоузлов, которая находится далеко от кишечника (IVA), либо имеются метастазы более чем в одном органе или группе лимфатических узлов (IVB), либо рак распространился по поверхности брюшины (IVC). При этом не важен размер первичного новообразования, и насколько глубоко оно проросло в стенку ободочной кишки.
Как происходит метастазирование рака из ободочной кишки?
Рак ободочной кишки может распространяться в другие органы разными способами:
- Имплантационный путь — когда раковые клетки проникают в соседние органы, которые контактируют с кишкой, «расползаются» по поверхности брюшины.
- Некоторые раковые клетки отделяются от первичной опухоли, проникают в кровеносные или лимфатические сосуды, мигрируют по ним в лимфатические узлы или в другие органы. Такие пути метастазирования называются гематогенным и лимфогенным.
Чаще всего метастазы при раке толстой кишки обнаруживаются в легких и печени, реже — в костях, головном мозге.
Симптомы
Рак толстой ободочной кишки зачастую существует длительное время, не вызывая каких-либо симптомов. Но даже когда симптомы возникают, они неспецифичны и напоминают признаки многих других заболеваний. Если вас беспокоят расстройства из этого списка, скорее всего, у вас не рак, но нужно обязательно посетить врача и пройти обследование:
- запоры или диарея, которые сохраняются в течение нескольких дней;
- изменение внешнего вида стула: если он стал темным, как деготь, или тонким, как карандаш;
- примеси крови в стуле;
- после посещения туалета возникает ощущение, что кишка опорожнилась не полностью;
- боли, спазмы в животе;
- беспричинная слабость, чувство усталости, необъяснимая потеря веса.
Осложнения рака ободочной кишки
Если опухоль блокирует просвет ободочной кишки, у больного развивается кишечная непроходимость. Это состояние проявляется в виде отсутствия стула, сильных болей в животе, тошноты, рвоты, сильного ухудшения общего состояния. Больному немедленно требуется медицинская помощь, иначе может произойти некроз (гибель) участка кишки, разовьется перитонит.
Если опухоль приводит к постоянным кровотечениям, развивается анемия. Пациент становится бледным, постоянно испытывает слабость, его беспокоят головные боли, головокружения. В тяжелых случаях требуется переливание крови.
Метастазирование рака кишки в печень грозит нарушением оттока желчи и развитием механической желтухи — состояния, при котором кожа и слизистые оболочки приобретают желтоватый оттенок, беспокоит кожный зуд, боли в животе, ухудшается общее состояние. Пока не восстановлен отток желчи, становится невозможным проведение активного противоопухолевого лечения.
Состояние, при котором раковые клетки распространяются по поверхности брюшины, называется канцероматозом, при этом развивается асцит — скопление жидкости в животе. Это осложнение развивается при раке ободочной кишки стадии IVC. Асцит ухудшает состояние пациента, затрудняет лечение и резко негативно сказывается на прогнозе.
В Европейской клинике есть всё необходимое для эффективной борьбы с осложнениями злокачественных опухолей ободочной кишки. При неотложных состояниях пациенты получают лечение в полном объеме в отделении интенсивной терапии. Наши хирурги выполняют паллиативные операции, устанавливают стенты при кишечной непроходимости. При механической желтухе мы проводим дренирование, стентирование желчевыводящих путей. При асците наши доктора выполняют лапароцентез (эвакуацию жидкости через прокол), устанавливают перитонеальные катетеры, проводят системную и внутрибрюшинную химиотерапию.
При IVC стадии рака ободочной кишки, когда развивается канцероматоз брюшины, хирурги в Европейской клинике применяют инновационный метод лечения — гипертермическую интраперитонеальную химиотерапию (HIPEC). Удаляют все крупные опухоли, затем брюшную полость промывают раствором химиопрепарата, подогретым до определенной температуры — это помогает уничтожить мелкие очаги. Согласно результатам мировой практики, HIPEC может продлить жизнь онкологического больного до нескольких лет.
Методы диагностики
Если пациента беспокоят симптомы, которые могут указывать на рак ободочной кишки, врач первым делам назначит УЗИ органов брюшной полости и колоноскопию. Эти исследования помогут обнаружить опухоль, а во время колоноскопии можно провести биопсию — получить фрагмент патологически измененной ткани и отправить в лабораторию. Биопсия — самый точный метод диагностики рака.
Колоноскопия — эффективный скрининговый метод. Она помогает обнаружить полипы и рак кишки на ранних стадиях. Её рекомендуется проходить всем людям старше 50 лет. В Европейской клинике колоноскопию выполняют врачи экспертного уровня на новейшем оборудовании от ведущих производителей. У нас процедура проходит в состоянии «медикаментозного сна», поэтому вы не будете испытывать неприятных ощущений.
После того, как рак диагностирован, нужно установить его стадию. Для этого применяют КТ, МРТ, ПЭТ-сканирование. Метастазы в легких выявляют с помощью рентгенографии грудной клетки. Если имеются метастазы в печени, применяют ангиографию — рентгенологическое исследование, во время которого в кровеносные сосуды вводят контрастный раствор.
Дополнительно врач может назначить анализ стула на скрытую кровь, общий и биохимический анализ крови, чтобы выявить анемию, оценить функции печени. Анализы крови на онкомаркеры обычно проводят в процессе лечения, чтобы проконтролировать его эффективность.
Дифференциальная диагностика
Симптомы, возникающие при раке ободочной кишки, могут беспокоить при многих других патологиях. Чаще всего злокачественную опухоль приходится дифференцировать с такими заболеваниями, как кишечные инфекции, хронические воспалительные процессы, геморрой, синдром раздраженного кишечника.
Методы лечения
При раке ободочной кишки возможны разные варианты лечения. Врач выбирает оптимальную тактику, в зависимости от стадии злокачественной опухоли, ее локализации, общего состояния пациента, наличия у него тех или иных осложнений, сопутствующих заболеваний. Выполняют хирургические вмешательства, применяют разные типы противоопухолевых препаратов, проводят курсы лучевой терапии.
Химиотерапия
Химиотерапия при злокачественных опухолях ободочной кишки может преследовать разные цели:
- Неоадъювантную химиотерапию назначают до хирургического вмешательства, чтобы сократить размеры опухоли и упростить ее удаление.
- Адъювантная химиотерапия проводится после хирургического вмешательства, чтобы уничтожить оставшиеся раковые клетки и снизить риск рецидива.
- В качестве основного метода лечения химиотерапию применяют при поздних стадиях рака, в паллиативных целях.
При злокачественных новообразованиях толстой кишки применяют разные типы химиопрепаратов: капецитабин, 5-фторурацил, оксалиплатин, иринотекан, трифлуридин/типирацил (комбинированный препарат). Чаще всего одновременно используют два или более препаратов, это помогает повысить эффективность лечения.

Таргетные препараты воздействуют более прицельно по сравнению с классическими химиопрепаратами: они направлены на определенные молекулы-мишени, которые помогают раковым клеткам бесконтрольно размножаться и поддерживать свою жизнедеятельность. Чаще всего при злокачественных опухолях кишки применяют две группы таргетных препаратов:
- Ингибиторы VEGF — вещества, с помощью которого раковые клетки стимулируют ангиогенез (образование новых кровеносных сосудов). К этой группе относятся: Зив-афлиберцепт (Залтрап), Рамуцирумаб (Цирамза), Бевацизумаб (Авастин). Их применяют при прогрессирующем раке ободочной кишки, вводят внутривенно раз в 2 или 3 недели, обычно сочетают с химиотерапией.
- Ингибиторы EGFR — белка-рецептора, который находится на поверхности раковых клеток и заставляет их бесконтрольно размножаться. В эту группу входят такие препараты, как Цетуксимаб (Эрбитукс), Панитумумаб (Вектибикс). Ингибиторы EGFR вводят внутривенно раз в неделю или через неделю.
В некоторых случаях применяют препараты из группы ингибиторов контрольных точек. Они блокируют молекулы, которые мешают иммунной системе распознавать и атаковать раковые клетки. К этой группе препаратов относятся: Пембролизумаб (Кейтруда), Ниволумаб (Опдиво), Ипилимумаб (Ервой). Обычно их применяют при неоперабельном, метастатическом раке, когда неэффективна химиотерапия, если произошел рецидив.
Для того чтобы разобраться, какие препараты будут эффективны у конкретного пациента, нужно понимать, какими свойствами обладают раковые клетки, какие в них произошли мутации, и за счет каких веществ они приобрели способность к бесконтрольному размножению. В этом помогает молекулярно-генетический анализ — составление «молекулярного портрета» рака. Благодаря нашему сотрудничеству с ведущими зарубежными лабораториями, в Европейской клинике может быть выполнено такое исследование. Мы знаем, как повысить эффективность противоопухолевого лечения и что делать, если оно перестало помогать.
Хирургия
В некоторых случаях (стадия 0 — «рак на месте», иногда стадия I) рак ободочной кишки можно удалить во время колоноскопии. К сожалению, такая возможность имеется редко. Чаще всего приходится выполнять колэктомию — частичное или полное удаление ободочной кишки. Объем хирургического вмешательства зависит от локализации, и размеров опухоли. Обычно одновременно удаляют не менее 12 близлежащих лимфатических узлов. Оставшиеся концы кишки сшивают — накладывают анастомоз.
Колэктомия может быть выполнена открытым способом (через разрез) или лапароскопически (через проколы в брюшной стенке).
Иногда анастомоз не получается наложить сразу. В таких случаях накладывают временную колостому или илеостому — участок ободочной или подвздошной кишки подшивают к коже и формируют отверстие для отхождение стула. В дальнейшем стому закрывают.
Если опухоль блокирует просвет кишечника, и ее нельзя удалить, накладывают постоянную колостому. Проходимость кишечника можно восстановить с помощью стента — металлического каркаса в виде полого цилиндра с сетчатой стенкой. Такие операции называются паллиативными: они направлены не на удаление рака, а на борьбу с симптомами, улучшение состояния пациента.
Хирурги в Европейской клинике выполняют различные типы радикальных и паллиативных вмешательств. Специалисты нашего отделения эндоскопии имеют большой опыт установки стентов в кишке, желчных протоках и других полых органах. В отделении интервенционной хирургии выполняется радиочастотная абляция, химиоэмболизация при метастазах в печени.
Лучевая терапия
Лучевая терапия может быть назначена до (неоадъювантная), после (адъювантная) операции на кишке или в качестве основного метода лечения при метастатическом раке, для борьбы с симптомами.
Если лучевую терапию сочетают с химиотерапией, то такое лечение называется химиолучевой терапией.
Прогноз
Основной показатель, с помощью которого определяют прогноз при онкологических заболеваниях ободочной кишки и других органов — пятилетняя выживаемость. Он показывает процентную долю пациентов, которые остались живы спустя пять лет после того, как им был установлен диагноз.
Пятилетняя выживаемость при колоректальном раке зависит от стадии:
- При локализованном раке (не распространился за пределы кишечной стенки — стадии I, IIA и IIB) — 90%.
- При раке, распространившемся на соседние органы и регионарные лимфатические узлы (стадия III) — 71%.
- При метастатическом раке (стадия IV) — 14%.
Как видно из этих цифр, наиболее успешно лечатся злокачественные опухоли ободочной кишки на ранних стадиях, а при возникновении метастазов прогноз резко ухудшается. Однако, данные показатели носят лишь ориентировочный характер. Они рассчитаны на основе статистики среди пациентов, у которых рак в толстой кишке был диагностирован пять лет назад и ранее. За это время в онкологии произошли некоторые изменения, появились новые технологии, препараты.
Никогда нельзя опускать руки. Даже при запущенном раке с метастазами больному можно помочь, продлить его жизнь, избавить от мучительных симптомов. Врачи Европейской клиники берутся за лечение любых пациентов. Мы знаем, как помочь.
Источник
Воспалительные процессы нередко осложняют клиническое течение рака ободочной кишки.
По данным Н.Н. Александрова и соавт. (1980) воспалительные изменения в опухоли составляют 0,8%.
Многие авторы указывают на более высоким процент периканкрозного воспаления от 6% до 17%.
В.С. Григорян (1970) на основании клинико-статистического анализа результатов 1111 аутопсий в 17 прозектурах г.Москвы, приходит к выводу, что гнойная инфекция при раке толстой кишки является конкурирующим с опухолевым процессом фактором, негативно влияющим на больного, и приводит к смерти больных раньше, чем успевают развиться метастазы. Мы наблюдали перифокальное воспаление v 75 из 558 больных с осложненным раком ободочной кишки, что составило 13,4%.
Этиопатогенез воспаления при опухолях ободочной кишки
Этиопатогенез воспаления при опухолях ободочной кишки разными авторами трактуется неодинаково. В.Н. Голод (1972) считает, что наряду с микрофлорой кишечника ведущее значение имеет степень распространения опухолевого процесса в глубину и за пределы кишечной стенки.
А.М. Ганичкин (1970) подчеркиват роль вирулентности микрофлоры ободочной кишки и степень распространенности ракового процесса в глубину кишечной стенки и указывает на возможность распространенния микрофлоры по лимфатическим и венозным сосудам и периневральным пространствам. Н.Н. Александров с соавт, (1980) отмечает важное значение всех этих факторов в развитии воспалительных осложнений, придавая все же основное нарушениям микроциркуляции в стенке кишки.
Большинство авторов отмечают, что наиболее часто воспалительный процесс осложняет рак правой половины ободочной кишки. Наш опыт также свидетельствует об этой закономерности. Воспалительные процессы среди всех больных с правосторонней локализацией опухоли составили 18,1% , при левосторонней — в 10,4% случаев. Не одинакова частота возникновения этого осложнения в различных отделах ободочной кишки (рис. 19.2).

Рис. 19.2. Локализация рака ободочной кишки, осложнившегося воспалительным процессом
Наиболее часто воспалительный процесс локализовался в сигмовидной (40%) и слепой (25,3%) кишках, реже в восходящей и правом изгибе ободочной кишки (соответственно, 10,7 и 12%). Значительно реже это наблюдалось в области левого изгиба и нисходящей кишке и совсем не отмечено в поперечно ободочной кишке.
Характер периканкрозного воспаления может быть разнообразным. Следует выделять воспаление в самой опухоли, перифокальное воспаление, воспаление вокруг прикрытой перфорации опухоли.
Как правило воспалительный процесс возникает при больших размерах опухоли, распространяющейся по всей окружности кишки и прорастающей на всю глубину кишечной стенки. Очень часто при этом опухоль распространяется на окружающие органы и ткани. Несмотря на значительную местную распространенность опухолевого процесса метастазы в регионарных лимфатических узлах были обнаружены у 37,1% пациентов, что определяет частую возможность радикальной операции.
У всех больных с воспалительным процессом наблюдалась III и IV стадия рака ободочной кишки, которые составляли соответственно 83,1% и 16,9%. При этом осложнении преобладали эндофитные формы рака (56,9%).
Наиболее частой микроскопической формой рака у больных с этим осложнением был солидный рак (24,1%), что существенно превышает его частоту при других осложненных формах. Встречаются также смешанные формы. Эти особенности роста и строение опухоли, по-видимому, являются факторами, способствующими проникновению инфекции в глубину кишечной стенки с последующим распространением воспалительного процесса за ее пределы.
Чаще всего распространение инфекции идет по лимфатической системе, что проявляется воспалительным увеличением регионарных лимфатических узлов, которые нередко ошибочно расцениваются как метастазы. Наш опыт свидетельствует, что у больных раком ободочной кишки, осложненным воспалительным процессом, увеличение лимфатических узлов имело место у 71 больного (94,6%). У 25 из них (35,2%) была обнаружена воспалительная гиперплазия, а у 46 (64,8%) — метастатическое поражение.
Таким образом, увеличение регионарных лимфатических узлов является характерным признаком рака ободочной кишки, осложненного воспалительным процессом, но более, чем у 1/3 больных это увеличение обусловлено лимфаденитом.
Наличие воспалительных изменений в лимфатической системе обычно не характеризуется выраженными клиническими проявлениями. Они могут наблюдаться только в случаях нагноения или абсцедирования в лимфатических узлах и в зависимости от степени распространения воспалительного процесса принимают ограниченный или разлитой характер.
Развитие ограниченного или разлитого перитонита, причиной которого явились бы лимфангоит или лимфаденит мы не встречали. У одного больного мы наблюдали развитие абсцессов в забрюшинной клетчатке в удалении от опухолевого очага на 6-8 см.
Клинический пример
Больной Б., 46 лет (история болезни №5972) поступил в клинику 13.12.1972 г. с диагнозом “рак сигмовидной кишки, осложненный обтурационной кишечной непроходимостью”. При лапаротомии диагноз подтвержден. Больному произведена аппендэктомия и наложение цекостомы (первый этап операции Цейдлера-Шлоффера).
Послеоперационное течение гладкое. Через 3 недели больной подвергнут повторной операции, во время которой вокруг опухолевого очага обнаружен воспалительный инфильтрат с вовлечением стенки мочевого пузыря и брыжейки сигмодвидной кишки Сигмовидная кишка с опухолью и инфильтрированными тканями мобилизована и удалена единым блоком с наложением анастомоза конец в конец с забрюшинным его расположением.
Во время дренирования забрюшинного пространства был вскрыт абсцесс, содержащий до 10,0 мггноя. При гистологическом исследовании удаленного препарата микроабсцесс был обнаружен также в клетчатке окружающей резецированный семявыносящий проток. Гистологическое исследование опухоли выявило железистый рак, прорастающий все слои стенки кишки. Послеоперационное течение гладкое, больной выписан через 37 дней после госпитализации.
Воспалительные осложнения чаще наблюдаются у больных пожилого и старческого возраста. Больных старше 60 лет было 47 из 75 (62,7%). По данным Н.Н. Александрова с соавт. (1980) большинство больных с воспалительным процессом были в возрасте до 60 лет. Среди наших больных было 33 мужчины и 42 женщины. По-видимому пол и возраст больных не играют существенной роли в возникновении воспаления при раке ободочной кишки равно как и в клиническом течении этого осложнения.
Клинические проявления периканкрозного воспаления
Клинические проявления периканкрозного воспаления зависит от степени выраженности и характера воспалительной реакции тканей. Поданным Н.Н. Блохина с соавт. (1981) воспаление сопутствовало опухолевому процессу у 115 из 3704 больных, но только у 48 (12,5%) из них оно проявлялось всеми признаками острого воспалительного процесса. Клиническая картина также зависит от стадии развития опухолевого процесса, локализации опухоли, реактивности организма больного.
Клинические проявления воспаления в самой опухоли и перифокальном характере в стадии серозного инфильтрата характеризуются малой выраженностью симптомов. Однако в большинстве случаев отмечаются постоянные боли в животе, обычно в зоне локализации опухоли, которую удается прощупать при глубокой пальпации. Температура тела обычно нормальная или субфебрильная. Показатели периферической крови демонстрируют умеренный лейкоцитоз и увеличение скорости оседания эритроцитов (СОЭ).
Флегмонозная форма воспаления и тем более перифокальные абсцессы проявляются более ярко: постоянные интенсивные боли в животе, значительное повышение температуры тела, выраженный лейкоцитоз со сдвигом лейкоцитарной формулы влево. У большинства больных определяется болезненная и малоподвижная опухоль.
Нередко в клинической картине рака ободочной кишки, осложненного воспалительным процессом, на первый план выступают симптомы различных острых хирургических заболеваний органов брюшной полости или забрюшинного пространства. При этом устанавливаются диагнозы острого аппендицита, аппендикулярного инфильтрата или периаппендикулярного абсцесса, острого холецистита, паранефрита, пионефроза, гнойного псоита, ограниченного или разлитого перитонита.
При распространении воспалительного процесса на брюшную стенку возникают флегмоны последней. Хирургическое и самопроизвольное вскрытие флегмоны приводит к возникновению гнойных и каловых свищей, при длительном существовании которых в ране появляются признаки опухолевого роста.
В клинической картине осложненного воспалением рака ободочной кишки наиболее характерным является болевой синдром. Боли наблюдались у 89,3% больных, и отсутствовали лишь у 10,7%. Характер их был различным.
Преобладали постоянные боли (40,3%). У 17 больных (25,4%) боли отмечались периодически, а в 23 случаях (34,3%) они имели схваткообразный характер. Схваткообразные боли наблюдаются в тех случаях, когда имеется сочетание воспалительного процесса и кишечной непроходимости. Такое сочетание ухудшает состояния больных, затрудняет диагностику и выбор хирургической тактики. Локализация болей часто соответствует расположению опухоли. При этом у 58,6% больных опухоль прощупывается.
Симптом пальпируемой опухоли часто был обусловлен распространением воспалительного процесса далеко за пределы самой опухоли. Почти у половины больных (48%) имели место задержка стула и газов, а в 37,3% — вздутие живота. Эти признаки частичной кишечной непроходимости нередко сопутствуют воспалительному процессу и могут носить не только механической, но и динамический характер.
Нарушения общего состояния выявляются у большинства больных. У 14,6% больных отмечается анемия. Несмотря на относительно невысокую частоту этого признака, диагностическая значимость его высока. Во всех наших наблюдениях наличие анемии позволило заподозрить, а затем и подтвердить диагноз рака ободочной кишки.
Диагностика
Важное диагностическое значение имеют также такие симптомы, как недомогание, слабость, снижение массы тела, снижение аппетита и др. Чаще всего они являются характерными признаками раковой интоксикации и приобретают особую диагностическую ценность при изучении анамнеза заболевания. Они наблюдаются у 20% больных.
Из анамнеза у большинства больных удается установить, что продолжительность основного заболевания с момента Появления начальных симптомов у 46 больных (61,3%) составила от 3 до 6 месяцев, у 9 (12%) — от 7 до 12 месяцев и у 4 (5,3%) — более 12 месяцев. У 16 больных не удалось выявить анамнестические признаки рака, воспалительные осложнения явились первым признаком опухолевого поражения ободочной кишки.
Таким образом, в клинической картине рака ободочной кишки, осложненного воспалительным процессом, преобладают местные и общие проявления воспалительного процесса. В этих условиях диагностика основного заболевания представляет большие трудности.
Установлению правильного диагноза в большинстве случаев способствует адекватная оценка анамнестических, клинических и лабораторных данных. Их сопоставление и интерпретация требуют знаний особенностей клинического течения воспалительного процесса, как осложнения рака ободочной кишки.
В диагностике этой осложненной формы рака ободочной кишки также применяются описанные выше методы специального обследования. Следует учитывать, что большинство больных поступают в хирургический стационар по экстренным показаниям. И не всегда в связи с тяжестью общего состояния можно использовать все имеющиеся диагностические методы.
Большое значение имеет рентгенологическое исследование: ирригография, фистуллография, уро- и цистография
Лечение больных с воспалительными осложнениями рака ободочной кишки
Лечение больных с воспалительными осложнениями рака ободочной кишки представляет собой трудную задачу. Наиболее сложными и ответственными моментами являются выбор правильной лечебной тактики, характера и объема оперативного вмешательства. Решение этих вопросов во многом определяется характером воспалительного процесса и его распространенностью, а также локализацией опухоли. Немаловажное значение имеет обстоятельство, связанное с тем, экстренно или планово выполняется операция.
У ряда больных возможна выжидательная тактика, позволяющая выполнить операцию в плановом порядке после купирования воспалительного процесса. Стихания воспаления можно добиться проведением курса антибактериальной и детоксикаицонной терапии. Иногда прогрессирование воспаления, признаки нарастающей кишечной непроходимости заставляют прибегать к экстренным и неотложным операциям.
Из 75 больных этой группы оперированы 72. По неотложным показаниям операция выполнена у 24 больных (33,3%), у 48 (66,6%) операция выполнялась в плановом порядке. Двое больных отказались от операции, а у одного при обследовании была выявлена IV стадия опухолевого процесса.
Воспалительный процесс не является основанием к отказу от радикальной операции. Радикальные операции были выполнены у 57 больных, что составило 79,2%. Паллиативные и симптоматические операции — у 15 больных (20,8%). О характере радикальных операций можно судить поданным таблицы 19.7.
Таблица 19.7. Характер радикальных операций при раке ободочной кишки. осложненном воспалительным процессом
| Характер операций | абс. число | % |
| Одномоментная правосторонняя гемиколэктомия | 21 | 36.8 |
| Одномоментная расширенная гемиколэктомия | 5 | 8.8 |
| Двух- или трехмоментная правосторонняя гемиколэктомия с предварительной колостомой | 2 | 3.5 |
| Одномоментная левосторонняя гемиколэктомия | 4 | 7.0 |
| Одномоментная внутрибрюшная резекция сигмовидной кишки с разгрузочной колостомой | 2 | 3.5 |
| Обструктивные операции типа Гартмана | 19 | 33.3 |
| Брюшно-анальная резекция по Нисневичу-Петрову-Холдину | 1 | 0.2 |
| Операция Цейдлера-Шлоффера | 3 | 5.3 |
| Всего | 257 | 100 |
Как видно, независимо от локализации опухоли, у большинства больных осуществляли одномоментные операции. Техника выполнения этих операций обычная, однако ход операции должен иметь четкую последовательность.
При локализации опухоли в правой половине ободочной кишки операцию следует начать с перевязки сосудов правой половины ободочной кишки, а после пересечения подвздошной и поперечной ободочной кишки следует наложить илеотрансверзоанастомоз.
Брюшная полость отграничивается полотенцем, пропитанным антисептиком (диоксидин, хлоргексидин и др.) и лишь после этого следует приступить к мобилизации и удалению правой половины ободочной кишки с опухолью. Раневую поверхность после удаления препарата тщательно отрабатывается антисептиком и дренируется забрюшинно через контрапертуру в правой поясничной области. Формировать илеотрансверзоанастомоз следует по типу “бок в бок” изоперистальтически.
В последнее время шире стали использовать илеотрансверзоанастомоз “конец в бок” с помощью аппаратного механического шва в нашей модификации. Применяются два аппарата, Илеотрансверзоанастомоз накладывается с помощью аппарата СПТУ, а культя поперечной ободочной кишки ушивается аппаратом УКЛ или УТО.
Для введения головки аппарата СПТУ используется открытая культя поперечной ободочной кишки. Головка аппарата вводится в просвет и проецируется на taenia на расстоянии 5-6 см от края пересеченной поперечной ободочной кишки. Проколом стенки кишки стержень аппарата выводится наружу в месте будущего соустья.
Стержень выводится на 6-7 см и на него навинчивается головка аппарата, которая затем вводится в просвет конечного отрезка подвздошной кишки. Формируется анастомоз. Культя поперечной ободочной кишки ушивается с помощью аппаратов УКЛ или УТО. Линии механических швов дополнительно перитонизируются одним рядом узловых швов. Обязательным считаем наложение анастомоза вне брюшной полости.
При локализации опухоли в области правого изгиба ободочной кишки или в правой трети поперечной ободочной кишки, особенно в случаях распространения воспалительной инфильтрации на брыжейку, показано расширение объема резекции. Следует руководствоваться принципом: вовлеченные в воспалительный процесс ткани должны быть удалены единым блоком вместе с препаратом.
При переходе воспалительного процесса при раке слепой или восходящей кишки на переднюю брюшную стенку с образованием в ней воспалительного инфильтрата или гнойника показано выполнение одномоментной расширенной гемоколэктонии с созданием “малой брюшной полости” по методике А.М. Ганичкина.
Выполнение двух- и трехмоментных операций при осложненном воспалением раке правой половины ободочной кишки следует считать необоснованным. Единственным показанием к их осуществлению является сочетание двух осложнений: воспалительного процесса и кишечной непроходимости.
В этих случаях первоочередной задачей является наружное отведение кишечного содержимого. В последующем, после ликвидации непроходимости осуществляется правосторонняя гемиколэктомия по двух- или трехмоментному способам.
При левосторонней локализации рака предпочтение следует отдавать обструктивным операциям типа операции Гартмана. При наличии воспалительных изменений непосредственно в опухоли с умеренн?
