Острое гнойно некротическое воспаление

Елена Марченко, дерматовенеролог
Содержание
Абсцесс мягких тканей представляет собой патологический процесс, при котором в мышечных структурах или в подкожно-жировой клетчатке формируется полость, содержащая в себе гнойные массы и имеющая четкие границы. Такое заболевание встречается довольно часто. Оно может развиваться у любого человека, независимо от его возраста и пола.
Абсцесс может возникать не только в мягких тканях, но и во многих других органах человеческого организма. В качестве примера можно привести гнойное поражение легких, головного мозга, предстательной железы и так далее. Однако мягкие ткани все же страдают от этой болезни в несколько раз чаще.
Основной причиной развития абсцесса является гноеродная флора, проникнувшая в мягкие ткани. Согласно статистике, наиболее часто в качестве провоцирующего фактора выступают стафилококки. Однако стрептококки, клостридии, протеи и другие бактериальные микроорганизмы также нередко провоцируют возникновение такого патологического процесса.
В подавляющем большинстве случаев при абсцессе бактериальная флора проникает в мягкие ткани за счет нарушения целостности кожного покрова. В этом случае свою роль могут играть как самые незначительные ссадины, так и крупные раневые поверхности. Существует большая вероятность развития такого заболевания даже после ожога или обморожения. Кроме этого, в некоторых случаях могут реализовываться гематогенный и лимфогенный пути распространения. В этом случае в группе риска находятся те люди, у которых имеются какие-либо очаги гнойного воспаления, например, при ангине или фурункулах.
Существует такое понятие, как асептический абсцесс. Он подразумевает под собой возникновение симптомов вследствие введения в мягкие ткани веществ, не предназначенных для этого. В этом случае такие вещества приводят к некрозу и гнойному расплавлению окружающих структур.
Если подвести итог, то предрасполагающими факторами для формирования данной болезни являются:
- Имеющиеся очаги гнойного воспаления в организме;
- Различные воспалительные патологии со стороны желудочно-кишечного тракта;
- Обменные и эндокринные нарушения;
- Заболевание, сопровождающиеся нарушением периферического кровообращения;
- Частое травмирование поверхности кожного покрова.
Симптомы, говорящие об абсцессе
Как было сказано выше, абсцесс подразумевает под собой формирование полости, внутри которой находятся гнойные массы. По своей сути такой патологический процесс выполняет защитную роль, препятствуя дальнейшему распространению патогенной флоры за счет образовавшейся капсулы. Однако его опасность заключается в том, что без необходимой медицинской помощи он может приводить к распространению бактерий в кровь с развитием сепсиса, к флегмоне, к поражению рядом расположенных нервных и сосудистых структур, а также к остеомиелиту.
Симптомы данного заболевания складываются из местных и общесоматических проявлений. К местным проявлениям относятся локальная болезненность и припухлость в месте поражения. Кожный покров над патологическим очагом становится гиперемированным, отмечается местное повышение температуры тела. Характерным признаком является усиление болезненности при пальпации пораженной области. Степень выраженности местных проявлений напрямую зависит от глубины залегания гнойного очага. Чем ближе к поверхности кожи он расположен, тем более выраженными будут местные симптомы. Кроме этого, в случае поверхностного расположения абсцесса с течением времени появляется флуктуация, говорящая о скоплении в полости гноя.
Общесоматические признаки такой болезни не являются специфичными. Они характеризуются повышением температуры тела, общей слабостью, недомоганием и головными болями. Лихорадка в некоторых случаях может достигать фебрильных значений. Степень выраженности интоксикационного синдрома напрямую зависит от площади патологического очага. Здесь стоит заметить, что в некоторых случаях усиление интоксикации может свидетельствовать о распространении болезнетворной флоры в кровеносную систему.
Диагностика и лечение болезни
Диагностикой и лечением абсцесса, как правило, занимается врач-хирург. В первую очередь необходимо тщательно собрать анамнез, и сделать вывод о наличии предрасполагающих факторов к данному патологическому процессу. Заподозрить эту патологию можно уже на основании общего осмотра. Однако в некоторых случаях требуется инструментальное подтверждение данного диагноза. Это наиболее актуально для глубоко расположенных гнойных очагов. С этой целью используются ультразвуковой метод и диагностическая пункция. Проведение диагностической пункции подразумевает под собой дальнейшее выявление бактериальной флоры в полученном материале.
Основным способом лечения данного заболевания является хирургическое вскрытие и дренирование патологического очага. Однако на ранних стадиях его развития могут использоваться физиотерапевтические методы лечения и противовоспалительная терапия. Большинству пациентов показано назначение антибактериальных препаратов. В некоторых случаях это способствует рассасыванию гноя без оперативного вмешательства.
В зависимости от размера абсцесса и степени его нагнаивания могут прибегать как к маленькому разрезу, так и к его полному рассечению. И в том, и в другом случае опорожненная полость обязательно промывается антисептическими растворами.
Профилактика абсцесса мягких тканей
Первоочередным методом профилактики такого патологического процесса является избегание травматизации кожного покрова. Однако, в связи с тем, что сделать это практически невозможно, следует уделять особое внимание первичной обработке раневых поверхностей. Кроме этого, необходимо повышать уровень своей иммунной защиты и своевременно лечить возникающие инфекционные заболевания. Рекомендуется следить за правильной техникой выполнения инъекционных процедур.
- Клиническая хирургия. Национальные руководства. / Под ред. В.С. Савельева, А.И. Кириенко. – 2013
- Хирургические болезни. Учебгик в 2-х томах / Мерзликин Н.В., Альперович Б.И., Цхай В.Ф.. – 2012
Источник
Карбункул представляет собой гнойное некротическое воспаление кожи. При этом одновременно поражается несколько волосяных фолликул, расположенных рядом друг с другом. После удаления содержимого карбункула образуется достаточно глубокая язва, которая может доходить до мышечной ткани. У людей пожилого возраста, ослабленных и истощенных больных, а также у тех, кто страдает сахарным диабетом, воспаление может носить злокачественный характер. В подобных случаях заболевание осложняется кровотечением или сепсисом. Для устранения карбункула назначается антибактериальная терапия, местное использование антисептических составов, физиотерапия. Если образовался некротический очаг, то осуществляется хирургическое вмешательство.
Где может образоваться
Карбункул – это воспаление тканей кожных покровов, которое может возникнуть на:
- лице;
- спине;
- задней части шеи;
- ягодицах;
- пояснице.
У молодых людей подобное явление может возникнуть на лице. Образуется очаг воспалительного процесса в том месте, где был выдавлен комедон или пустула. У людей пожилого возраста карбункул может появиться на туловище, шее и конечностях при сильном трении одежды о кожные покровы.
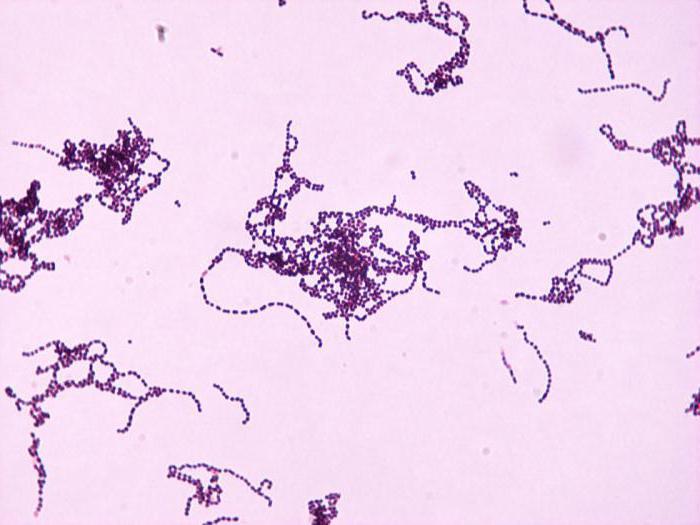
Возбудители заболевания
Карбункул – это недуг, который развивается в результате попадания на поврежденные участки кожи таких болезнетворных микроорганизмов, как:
- бактерии, относящиеся к семейству протеев;
- палочка кишечная;
- стрептококк;
- стафилококк;
- энтерококки.
Поэтому следует тщательно следить за чистотой кожных покровов, а также не нарушать их целостность, выдавливая прыщи и черные угри.
Почему появился карбункул
Это заболевания возникает при создании благоприятных для возбудителя условий. Чаще всего это происходит при:
- усиленной потливости;
- повышенной секреции сальных желез;
- несоблюдении правил личной гигиены;
- загрязнении кожных покровов продуктами нефтяной промышленности, маслами, цементом, углем, известью, песком и так далее;
- повышенной влажности и температуре воздуха;
- повреждении кожных покровов, например, при выдавливании прыщей или укусах насекомых.
Кто находится в группе риска
Чаще всего карбункул путают с большим фурункулам. Однако это ошибочное мнение. Фурункул и карбункул имеют явные отличия. Первый вид новообразований возникает во множеством числе. При этом фурункул имеет стержень. А карбункул – это отдельные гнойнички, которые постепенно объединяются в один большой. Чаще всего такое заболевание возникает у тех, кто страдает от:
- избыточного веса;
- анемии;
- переутомления нервно-психического характера;
- истощения;
- сахарного диабета.
Нередко карбункулы появляются у людей, перенесших тяжелый недуг. Ведь именно в этот период иммунная система организма практически перестает выполнять свои функции.
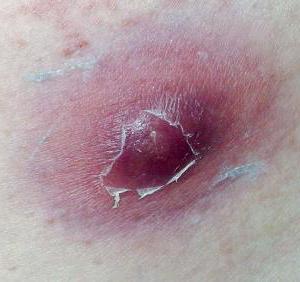
Развитие заболевания и его симптомы
Карбункул возникает на теле не сразу. Развивается он постепенно. Чтобы своевременно обратиться за помощью к специалистам, стоит знать основные признаки недуга:
- на начальной стадии образуется небольшой по размерам бугорок;
- он постепенно растет и вызывает боль при его касании;
- инфильтрат постепенно краснеет, а вокруг него начинается воспалительный процесс, при котором кожа синеет, багровеет;
- со временем поверхность покрывается маленькими гнойниками, схожими внешне с сальными пробками;
- возникают дергающие болевые ощущения, отеки тканей, а гиперемия усиливается;
- наощупь место, где образовался нарыв, становится горячим, а из его отверстия начинает вытекать гной;
- после вскрытия гнойника образуется кратер с язвенно-некротической поверхностью;
- края раны становятся неровными, а гной продолжает выходить небольшими порциями;
- пораженный участок медленно заживает;
- по краям раны возникает область грануляции.
После заживления карбункула образуется рубец, который заметен невооруженным глазом. Особенно при поражении большого участка. Стоит отметить, что локальное нагноение будет заживать очень долго без соответствующей терапии. При этом из раны медленно будет вытекать жидкость.
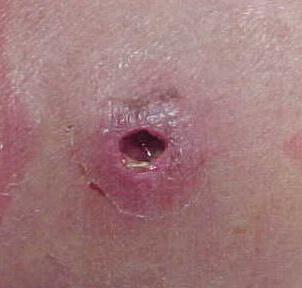
Если состояние ухудшилось
При отсутствии необходимого лечения состояние больного может ухудшиться. На это могут указывать следующие симптомы:
- повышение температуры тела до 40˚С;
- появление головной боли, тошноты, рвоты;
- общая слабость;
- учащенное сердцебиение;
- развитие сепсиса при интоксикации.
Появление первых признаков заболевания – это повод незамедлительно обратиться к дерматологу. Отсутствие требуемой терапии может привести к нежелательным последствиям, вплоть до заражения крови.
Диагностика
Диагностируется заболевания быстро. Чаще всего врач обнаруживает карбункул при визуальном осмотре. В некоторых случаях требуется анализ для дифференциации от сибирской язвы. При таком заболевании, в отличие от некротического образования, болезненные ощущения не возникают. Для подтверждения диагноза проводится бактериальное исследование содержимого карбункула.
В некоторых случаях может потребоваться развернутый анализ состава крови больного.

Отчего зависит метод терапии
Проводить вскрытие гнойника в домашних условиях не рекомендуется, так как это может привести к увеличению площади пораженного участка. Лучше всего обратиться к врачу. Выбор метода терапии при этом зависит от места локализации нарыва.
Если карбункул образовался в области подмышек, шеи и лица, то требуется наблюдение врача. В таких случаях терапия заболевания осуществляется в условиях гнойно-хирургического отделения. Если же нарыв возник на туловище или на конечностях, то его лечение может проводиться амбулаторно.
Кроме того, выбор метода терапии зависит от состояния иммунной системы, самочувствия пациента, желания больного лечиться, а также от санитарно-гигиенической обстановки. Те, кто ведет асоциальный образ жизни, зачастую попадают в больницу уже с запущенной формой недуга.
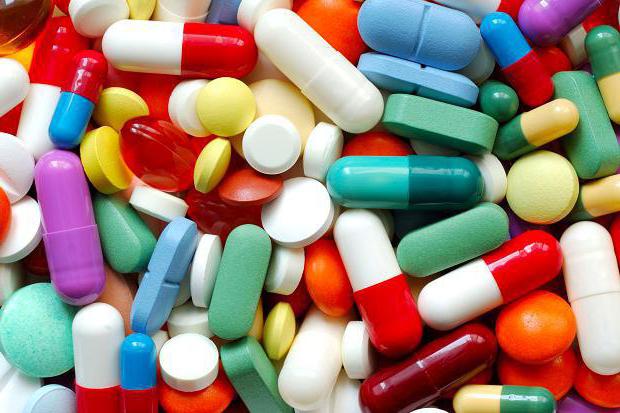
Терапия медикаментами
Гнойники на теле можно вылечить специальными препаратами при условии, что пациент своевременно обратился за помощью к дерматологу. При легкой форме заболевания назначаются:
- Антибиотики. Врач может прописать «Биомицин», «Стрептомицин», «Пенициллин». Курс терапии – от 7 до 10 суток.
- Инъекции препарата «Пенициллин». Суточная доза лекарственного средства при тяжелой форме может составлять до 1 миллиона единиц. Инъекции делаются в пораженную область.
- Назначаются препараты, способные регулировать сердечную деятельность.
- Антибактериальный «Норсульфазол». Дозировка составляет 1 грамм 4 раза в день.
- «Стрептоцид», противомикробный препарат. Применяется по 0,5 грамма каждые 4-6 часов.
- Средства с обезболивающим эффектом, например, «Солпадеин», «Кетанов».
- Препараты, способные усилить выход гноя и ускорить процесс созревания нарыва. К таким относится мазь Вишневского и метилурациловая мазь.
- Инфильтрат можно протирать этиловым спиртом (70%). Без проведения дезинфекции возрастает риск повторного заражения.
- Физиотерапия. Ускорить процесс заживления позволяет УФ-облучение и УВФ-терапия.

Хирургическое вмешательство
В некоторых случаях требуется вскрытие карбункула. Чаще всего хирургическое вмешательство проводится при тяжелой форме заболевания, быстром ухудшении состояния пациента, плохом отхождении гноя. Также процедура требуется при локальном нагноении. Дренаж обеспечивает быстрое выведение гнойных выделений. После проведения хирургического вмешательства требуется:
- консервативное лечение;
- смена повязок дважды в сутки;
- прием препаратов с антибактериальным эффектом;
- выполнение физиотерапевтических процедур;
- прием общеукрепляющих средств.
Курс антибиотиков нужно пройти полностью. Это предотвратит повторное заражение тканей. Но прерванное лечение вызовет устойчивость бактерий к воздействию препарата. При рецидиве потребуется более сильное средство, которое может нанести вред иммунной системе, кишечнику, желудку.
Компрессы с травами
Убрать нагноение могут помочь и народные средства. Перед применением любого из них стоит проконсультироваться с врачом. Чаще всего для борьбы с заболеванием применяются компрессы. Лучшим средством является подорожник. Листья этого растения нужно сорвать, вымыть, измельчить, завернуть в кусок марли, а затем приложить к пораженному участку. Повязку рекомендуется зафиксировать пластырем. Продолжительность процедуры не менее получаса. Ежедневно нужно проводить до 6 процедур.

Точно такие же компрессы можно делать с листьями свежего зверобоя. В течение дня надо сменить до 4 таких повязок.
Черный хлеб рекомендуется поместить в отвар ромашки, размягчить, слегка отжать, поместить в кусок мари, а затем приложить к пораженному участку. Такое средство быстро и эффективно вытягивает гной.
Из цветов календулы нужно выжать сок. Получить его можно путем перетирания свежего сырья в блендере. Соком календулы рекомендуется обрабатывать пораженный участок несколько раз в течение суток.
Профилактика
Профилактика такого заболевания сводится к нескольким правилам:
- укрепляйте иммунную систему;
- соблюдайте правила личной гигиены;
- не расчесывайте укусы;
- принимайте душ в жаркую погоду;
- не выдавливайте прыщи;
- принимайте ванну с чередой, ромашкой, шалфеем и корой дуба при повышенной потливости.
Помимо вышеперечисленных мер профилактики, стоит пройти тщательное обследование и строго следить за хроническими патологиями, по возможности предупреждая рецидивы.
Источник
Как и любое другое, гнойное воспаление – это ответ организма на воздействие какого-либо раздражителя, направленный на ограничение патологического участка, уничтожение провоцирующих агентов и восстановление повреждения. Реакция воспаления состоит из трех последовательных фаз: повреждение, отек, восстановление. Именно характер отека определяет вид воспаления.
Развиваются гнойные воспаления при преобладании в отечной жидкости (экссудате) болезнетворных гноеродных бактерий. Это могут быть синегнойная и кишечная палочки, стафило-, гоно-, стрептококки, клебсиеллы, протей. Степень обсеменения бактериями очага повреждения определяет вероятность и характер воспалительной реакции.
Гной представляет собой жидкую среду, содержащую в своем составе погибшие форменные элементы крови (лейкоциты, фагоциты, макрофаги), микробы, ферменты (протеазы), разрушенные и омертвевшие ткани, жиры, белковые фракции. Именно протеазы ответственны за растворение тканей (лизис) в очаге повреждения.
Выделяют следующие виды гнойного воспаления:
- эмпиема – скопление гноя в полости, представленной стенками органа;
- абсцесс – полость, возникшая в результате расплавления тканей, заполненная гнойным экссудатом;
- флегмона – разлитое гнойное поражение подкожной клетчатки на протяжении сосудов, нервов, в фасциях.
Воспаление атеромы
Одна из часто встречающихся доброкачественных опухолей в подкожных тканях – атерома. Образуется она в местах наибольшего распространения сальных желез: голова, область копчика, лицо, шея. Атерома имеет вид округлого образования, представляет собой полость, заключенную в капсулу, с содержанием жира, холестерина, клеток кожи.
Возникает она в результате того, что выводной проток сальной железы закупоривается. Атерома может быть единичной, но в большинстве случаев встречается множественное распространение этих образований различных размеров. Опухоль эта безболезненна и, кроме косметического дискомфорта, не доставляет неудобств.
Выделяют первичные (врожденные) и вторичные атеромы, которые возникают при себорее. При пальпации они плотные, умеренно болезненны, имеют синюшный оттенок. Локализуются вторичные опухоли на лице, груди, спине, шее. После их вскрытия образуются язвы с подрытыми краями.
В амбулаторной хирургии воспаление атеромы – распространенная проблема. Предрасполагающими факторами к этому являются такие состояния:
- недостаточная гигиена;
- самостоятельное выдавливание прыщей, особенно при несоблюдении правил антисептики;
- микротравмы (царапины и порезы);
- гнойничковые заболевания кожи;
- снижение местного иммунитета;
- гормональные нарушения;
- злоупотребление косметикой.
Нагноившаяся атерома характеризуется болезненностью, локальным покраснением и отечностью. При больших размерах может отмечаться флюктуация – ощущение перетекания жидкости в эластичной полости. Иногда образование самостоятельно прорывается наружу и выделяется салообразный гной.
Лечится воспаление атеромы только хирургически. Выполняется разрез кожи, вылущивание содержимого с обязательным удалением капсулы. Когда она убрана не полностью, после операции возможен рецидив. Если повторно образовалась атерома, воспаление может развиться в этой же области.
Нагноение ран
Раны возникают по многочисленным причинам: бытовые, производственные, криминальные, боевые, после операции. Но воспаление раны не всегда бывает гнойным. Зависит это от характера и места повреждения, состояния тканей, возраста, обсемененности микробами.
Факторы, предрасполагающие к воспалению раневой поверхности, следующие:
- ранение загрязненным предметом;
- несоблюдение правил гигиены;
- применение стероидных гормонов и/или цитостатиков;
- избыточный вес тела;
- недостаточность питания;
- дефицит витаминов;
- пожилой возраст;
- снижение местного и общего иммунитета;
- хронические кожные заболевания;
- тяжелые соматические болезни;
- жаркая, влажная погода;
- недостаточный дренаж раны после операции.
Обычно нагноение раны характеризуется тем, что в тканевом дефекте скапливается гнойный воспалительный экссудат. При этом вокруг краев появляется гиперемия (покраснение) и «теплый» отек, обусловленный расширением сосудов. В глубине раны преобладает «холодная» отечность, связанная с нарушением лимфатического оттока из-за сдавления сосудов.
На фоне перечисленных признаков появляется распирающая, давящая боль, в области поражения локально повышена температура. Под слоем гноя определяется некротизированная масса. Всасываясь в кровь, продукты распада, токсины вызывают симптомы интоксикации: лихорадка, слабость, боли в голове, понижение аппетита. Поэтому, если возникло воспаление раны, лечение должно быть незамедлительным.
Нагноение послеоперационных швов
Процесс воспаления послеоперационного шва происходит, как правило, на 3-6 день после хирургических манипуляций. Связано это с попаданием в место повреждения тканей гноеродных микроорганизмов. Бактерии в рану могут быть занесены первично (предметом ранения, плохо обработанным инструментарием, руками медицинского персонала и/или самого больного) и косвенно из очага хронической инфекции: кариес, тонзиллит, синусит.
Предрасполагающие факторы к развитию патологического процесса в области шва:
- недостаточная дезинфекция медицинского инвентаря;
- несоблюдение правил асептики, антисептики;
- сниженный иммунитет;
- плохой дренаж отделяемого раны;
- повреждение подкожной клетчатки (гематомы, некрозы);
- некачественный шовный материал;
- несоблюдение гигиены пациентом;
- участки ишемии (недостатка кровоснабжения) из-за пережатия лигатурой сосудов.
Если развилось воспаление шва, то будут наблюдаться такие симптомы, как покраснение и отек кожи вокруг, болезненность. Сначала из шва может отделяться серозная жидкость с примесью крови, а затем происходит нагноение.
При выраженном процессе воспаления появляются лихорадка с ознобом, вялость, отказ от еды.
Лечить загноившийся операционный шов следует только под контролем врача. Неправильные самостоятельные действия могут привести к распространению инфекции, углублению воспаления и развитию грозных осложнений вплоть до сепсиса. При этом образуется грубый извитой рубец.
Гнойное поражение кожи и подкожной клетчатки
Патологические процессы в коже и нижележащих слоях встречаются в хирургической практике очень часто. Кожа и ее придатки – первый защитный барьер организма от различных неблагоприятных воздействий.
Негативными факторами, провоцирующими развитие воспаления кожи, являются такие:
- механические повреждения (царапины, ссадины и порезы, расчесы);
- воздействие высоких и низких температур (ожог, обморожение);
- химические агенты (бытовые щелочи, кислоты, злоупотребление антисептическими и моющими средствами);
- избыточное пото- и салоотделение могут вызвать гнойное воспаление кожи;
- плохая гигиена (особенно у тучных людей);
- заболевания внутренних органов (патологии эндокринной, пищеварительной систем;
- врастание ногтя.
Вызывать гнойное воспаление кожи и подкожной клетчатки могут микробы, занесенные извне, и/или представители условно-патогенной флоры. Нагноения кожи разнообразны по месту локализации и клиническому течению.
Фурункул
Нагноение волосяного фолликула и сальной железы – фурункул. Он может быть локализован в областях кожи, где есть волосы. Возникает в любом возрасте. Наиболее часто встречается у больных сахарным диабетом и/или ожирением.
Клинические проявления выражаются в типичном воспалении: гиперемия, боль, повышение местной температуры, припухлость. Иногда это состояние сопровождается реакцией близко расположенных лимфатических узлов.
Осложнениями фурункулеза могут стать лимфаденит, абсцесс, тромбофлебит (воспаление вен), флегмона, реактивный гнойный артрит, сепсис, менингит.
Карбункул
Карбункул – острое инфекционное воспаление одновременно нескольких волосяных луковиц с сальными железами. Встречается чаще у лиц зрелого и пожилого возраста. Большую роль в развитии этого воспаления играют эндокринные нарушения. Типичная локализация – задняя часть шеи, спина, живот, ягодицы.
На месте инфицирования возникает плотный разлитой отек, кожа становится багровой и болезненной. Происходит некротическое расплавление тканей. Вскрывается карбункул в нескольких местах, выделяется сливкообразный гной. Поражение при таком воспалении кожи имеет вид пчелиных сот.
Гидраденит
Воспаление потовых желез возникает преимущественно при нечистоплотности, опрелостях, расчесах. На первое место среди провоцирующих факторов выступает бритье подмышек. Возникают микротравмы кожи, а использование дезодоранта способствует закупорке выводных протоков желез.
В области подмышечной впадины образуется плотный болезненный бугорок, кожа становится багрово-синюшной. По мере развития воспаления боль усиливается, мешает движениям. Возникает флюктуация, кожа в центре истончается, и наружу прорывается густой гной.
При распространении воспаления на другие участки благодаря обилию лимфатической ткани образуется конгломерат узлов с выступающими сосочками кожи – «сучье вымя». Если лечения не проводится, процесс может распространиться – образуется абсцесс или флегмона. Грозным осложнением гидраденита является сепсис.
Абсцесс
Полость гнойно-некротического характера, ограниченная капсулой, – абсцесс. Чаще возникает как осложнение воспалений, гнойничковых заболеваний на коже.
Причиной развития гнойной полости может стать воспаление колотой раны или места инъекции, когда отток гноя нарушен.
Клинически абсцесс проявляется отеком и гиперемией кожи в области поражения. В глубине тканей пальпируется плотноэластичное болезненное образование. Кожа над абсцессом горячая на ощупь. Появляются симптомы интоксикации.
При вскрытии абсцесса и неполном опорожнении или наличии в полости инородного тела стенки капсулы не до конца смыкаются, и образуется свищ. Прорыв гноя может произойти на кожу, в окружающие ткани, в полость органов.
Флегмона
Гнойно-некротический процесс воспаления, располагающийся в клетчаточном пространстве, не имеющий четких границ. Причины возникновения флегмоны такие же, как при абсцессе.
В связи с развитием эстетической медицины, образование флегмоны могут спровоцировать корригирующие процедуры: липосакция, введение различных гелей. Места локализации могут быть любыми, но чаще воспаляться склонны области живота, спины, ягодиц, шеи. Не редкость – поражение тканей ноги.
Постепенно расплавляя ткани, флегмона распространяется по клетчатке, фасциальным пространствам, разрушая сосуды и провоцируя некроз. Часто флегмоной осложняется абсцесс, гидраденит, фурункул.
Паронихий и панариций
Панариций – воспаление мягких тканей, костей и суставов пальцев кисти, реже стопы. Боль при панариции может быть нестерпимой, лишать сна. В месте воспаления – гиперемия и отек. При развитии процесса нарушается функция пальца.
В зависимости от локализации поражения панариций может быть разных типов:
- кожным – образование нагноения между эпидермисом и следующими слоями кожи с образованием «пузыря»;
- подногтевым – затек гноя под ногтевую пластину;
- подкожным – гнойно-некротический процесс мягких тканей пальца;
- суставным – поражение фалангового сустава;
- сухожильным – нагноение сухожилия (тендовагинит);
- костным – переход гнойного процесса на кость, протекающий по типу остеомиелита.
Паронихий – повреждение валика около ногтя. Воспалиться ногтевое ложе может после маникюра, обрезания кутикулы. Отмечается при этом состоянии пульсирующая боль, покраснение, отделение гноя.
Лечение
Гнойными воспалениями мягких и других тканей организма занимается хирургия. При появлении симптомов, указывающих на гнойное поражение, обязательно нужно проконсультироваться с врачом. Самостоятельное лечение чревато распространением процесса и усугублением ситуации. Основные направления лечения:
- антибактериальная терапия с применением местных средств от воспаления (мазей, растворов) и системных препаратов (Пенициллин, Цефтриаксон, Клиндамицин, Ванкомицин);
- противотоксическая терапия (введение внутривенных растворов глюкозы, солевых, форсированный диурез);
- лечение сопутствующих хронических патологий;
- иммунокоррекция (введение вакцин, сывороток, анатоксинов);
- диетическое питание с исключением простых углеводов, мучного, жирного, жареного и соленого;
- витаминотерапия;
- первичная и вторичная хирургическая обработка ран (иссечение и удаление омертвевших тканей, промывание и дренирование);
- физиотерапия после операции (УФО, лазеротерапия, лечение магнитным полем).
Для хирургического лечения ран используются следующие методы:
- физические (лазерное излучение, плазменные потоки, вакуумная обработка зоны воспаления);
- химические (различные ферментные препараты: Трипсин, Химотрипсин, Лизосорб);
- биологические (удаление некротических тканей личинками зеленых мух).
При консервативной терапии используют такие препараты:
- антисептики (Повидон-йод, Мирамистин, Этакридин, Хлоргексидин);
- водорастворимые мази (Диоксидин, Метилурацил);
- кремы (Фламазин, Аргосульфан);
- дренирующие сорбенты (Коллагеназа);
- аэрозоли (Лифузоль, Нитазол).
В периоде регенерации (заживления) после операции используют следующие средства:
- повязки с антибактериальными мазями (Левомеколь, Тетрациклин, Пимафуцин), стимулирующими веществами (Винилин, Актовегин, Солкосерил);
- специальные раневые покрытия против воспаления и для заживления (Воскопран);
- препараты на основе природных полимеров (Альгипор, Комбутек).
Гнойное воспаление различных частей тела распространено и имеет множество различных форм. Течение процесса может быть гладким или приносить грозные осложнения, приводящие к летальному исходу. Поэтому к лечению нужно подходить комплексно и проводить весь спектр назначенных терапевтических мероприятий, профилактических мер по предотвращению вторичного возникновения болезни.
Источник
