Острое воспаление кишечника это

Из-за чего возникает колит кишечника
Главной причиной острого состояния являются различные патогенные бактерии, стафилококки или стрептококки. Слизистая оболочка кишечника чувствительна, и может воспалиться в результате:
- Пищевого отравления.
- Аллергической реакции.
- Воздействия некоторых медикаментов.
- Тяжелого инфекционного заболевания.
Хроническая форма возникает в результате отсутствия или неэффективного лечения острого колита. Чаще всего хроническое воспаление сохраняется из-за низкого иммунитета. Поддерживать патологию может наличие в организме других патологических очагов в соседних с кишечником органах.
Другие распространенные причины хронического колита:
- Глистная инвазия.
- Заболевания органов малого таза у женщин.
- Бесконтрольное употребление антибиотиков.
- Алкоголизм.
- Хронический дисбактериоз.
- Злоупотребление пряностями, острой пищей.
- Врожденные дефекты кишечника.
К провоцирующим болезнь факторам врачи относят однообразное питание, употребление тяжелой пищи.
У детей колит – это частое явление. Причина заключается в том, что защитный барьер внешней оболочки кишечника еще недостаточно сформирован. В результате орган не может справиться с различными патогенными микроорганизмами и возникает воспалительный процесс.
В зрелом возрасте могут встречаться ишемические колиты. Они формируются из-за нарушения нормального кровообращения в брыжеечных артериях (сосуд, с помощью которого кишечник прикрепляется к брюшине). Это опасное состояние, которое требует срочной медицинской помощи.
Классификация заболевания
В зависимости от того, какие отделы кишечника затронул очаг воспаления выделяют:
- тифлит;
- трансверзит;
- сигмоидит;
- панколит;
- проктит.
Наиболее распространенной формой является панколит. Он затрагивает весь толстый кишечник.
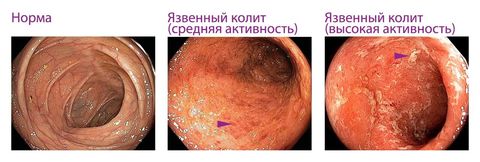
По причине возникновения выделяют:
- инфекционный;
- лекарственный или токсический;
- ишемический – характерен для пациентов после 55-60 лет;
- радиационный или лучевой;
- язвенный – самый распространенный вид.
Патология может протекать с образованием эрозий, язв, некроза и кровоизлияний. Так проявляется катаральный и эрозивно-язвенный колит.
Основные признаки колита
Симптоматика различается в зависимости от вида заболевания. Острый колит характеризуется резким началом. Человек жалуется на следующие проявления:
- диарею;
- обширную боль в животе;
- рвоту;
- метеоризм;
- режущие или жгучие боли в области прямой кишки;
- лихорадочное состояние.
Кал при колите обычно с кровью или слизью. Из-за частой рвоты возникают симптомы обезвоживания: слабость, гипотония, бледность кожи, жажда.
Хроническое воспаление имеет вялотекущее течение. Проявления слабо выражены. Характерны периоды обострения и затишья. О наличие воспаление в толстом кишечнике могут сказать следующие признаки:
- нарушение стула;
- ноющие боли, преимущественно сбоку и внизу живота;
- характерно усиление дискомфорта после еды или при активных движениях;
- постоянное вздутие;
- отрыжка;
- неприятный привкус во рту;
- изжога.
Отличительным признаком является то, что тепловые процедуры (грелка, ванна, грязевые процедуры) приводят к усилению интенсивности болей. У 80% пациентов с таким диагнозом отмечается снижение аппетита.
Какие могут быть осложнения
Без соответствующего и своевременного лечения воспаление на слизистой оболочке может привести к функциональным нарушениям. Самыми распространенными являются:
- возникновение рубца, который приводит к сужению просвета толстого кишечника;
- внутреннее кровотечение;
- некроз тканей, что влечет развитие перитонита;
- нетравматическое прободение или разрыв кишечника;
- острая непроходимость из-за образования спаек.
Эти состояния представляют угрозу для жизни человека. Важно при первых проявлениях болезни обратиться к врачу.
Диагностика патологии
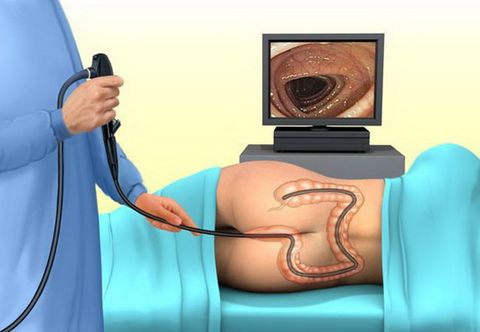
Поставить правильный диагноз может только врач-гастроэнтеролог. Для этого обязательным является назначение копрологического исследования. Оно включает химическое, микроскопическое и бактериологическое изучение кала в лаборатории. Также проводят тест на реакцию Грегерсена. Этот анализ направлен на обнаружение крови в кале.
Врач также направляет на следующие инструментальные исследования:
- Рентген брюшной полости.
- Эндоскопию кишечника (колоноскопию).
- Ирригоскопию – рентген с введение контраста в толстую кишку. Позволяет точно обнаружить воспалительный процесс и границы его распространения.
Обязательно следует исключить такие заболевания, как полипоз и онкопатологию кишечника. Настораживающим признаком является кровь во время и после дефекации. Это состояние требует комплексного и тщательного исследования. Рекомендуется консультация врачей смежных специальностей.
Как лечить колит кишечника
В период обострения, а также при тяжелом течении острого колита человека необходимо госпитализировать. Лечение амбулаторно проводится только после снятия острых проявлений, и отсутствия осложнений.
Терапия направлена не только на борьбу с воспалением, а также на снижение чувствительности слизистой оболочки кишечника. На первом этапе усилия врачей сконцентрированы на устранении признаков обезвоживания и нормализации работы всех отделов кишечника.
При хроническом течении важным методом лечения является соблюдение специальной лечебной диеты.
Диетотерапия

Питание корректируется на любой стадии болезни. В острой фазе необходимо помочь кишечнику, поэтому из рациона исключаются вся тяжелая, трудно усвояемая пища. В список запрещенных продуктов входят:
- копчености;
- сахар, сладости;
- мясо, включая бульоны;
- бобовые;
- соль, уксус;
- овощи, фрукты;
- все продукты, которые направлены на улучшение перистальтики кишечника.
Количество соли в день должно не превышать 8-10 грамм. Блюда нужно подавать в тушеном, вареном или протертом виде. Разрешается приготовление на пару, без добавления жира. Питание должно быть частым, небольшими порциями. Ограничений в приеме воды нет.
В период обострения следует максимально щадить ЖКТ. Для этого нужно строго соблюдать все рекомендации лечащего врача. В среднем специальная диета назначается на 3-5 дней. Этого достаточно для снятия острых симптомов.
Консервативное лечение
При неэффективности лечебного питания, а также при выявлении сопутствующих заболеваний ЖКТ необходим курс антибактериальных препаратов.
Доза и продолжительность курса подбирается врачом индивидуально. Цель антибиотиков уменьшить количество патогенных микроорганизмов. При усилении дисбактериоза проводится восстановление микрофлоры при помощи пробиотиков и пребиотиков.
При согласовании с врачом, в качестве дополнительного лечения могут использоваться лечебные растительные сборы. Они помогают справиться с воспалением, уменьшить боль и справиться с диареей.
При обнаружении в анализах глистов и простейших, рекомендуется курс противопаразитарной терапии. Иногда целесообразно применение сорбентов и кишечных антисептиков.
Воспалительный процесс в нижних отделах кишечника хорошо купируется при помощи местного противовоспалительного лечения. С этой целью назначаются анальные свечи и микроклизмы. Они помогают не только отрегулировать моторную функцию кишечника, но и оказывают местное обезболивающее и бактерицидное действие.
Если пациент жалуется на запоры, показаны слабительные препараты, свечи или клизмы. Для улучшения местных иммунных сил могут назначаться витамины, иммуностимулирующие препараты.
Оперативный метод лечения
Операция рекомендуется только в исключительных случаях, когда существует риск для жизни человека. К ним относятся все осложнения колита – развитие перитонита, разрыв кишечника, внутреннее кровотечение.
Относительными показаниями к оперативному лечению может стать частичная непроходимость кишечника или отсутствие положительной динамики при проведении медикаментозной терапии.
Часто оперативное вмешательство проводится при запущенном язвенном колите. Для этого проводится колопроктэктомия – радикальное удаление толстой кишки.
Кишечный колит: прогноз и профилактика
При своевременном обращении за медицинской помощью и соблюдение предписанной диеты и лечения прогноз благоприятный. После снятия острого периода полностью восстанавливается работоспособность и улучшается самочувствие.
Но для увеличения продолжительности периода ремиссии человеку с колитом нужно правильно питаться на протяжении всей жизни. Исключено долгое голодание или соблюдение жестких диет. Следует забыть про перекусы на бегу, фастфуд, а также жирную, острую и копченую пищу.
Также необходимо вовремя пролечивать все заболевания ЖКТ. Женщинам важно посещать ежегодно гинеколога, чтобы выявить на начальной стадии воспалительные заболевания в органах малого таза.
Рекомендовано проходить санаторно-курортное лечение в оздоровительных учреждениях, которые специализируются на патологиях ЖКТ.
Повышайте иммунитет, исключите вредные привычки. Старайтесь избегать длительных стрессов. Если вы подозреваете у себя колит, лечение должен назначать только гастроэнтеролог после тщательного обследования.
Источник
Лечение воспалительных заболеваний кишечника
Несколько классов медицинских препаратов эффективны при лечении воспалительных заболеваний кишечника. Детали их выбора и использования обсуждаются в отношении каждого заболевания.
5-аминосалициловая кислота
(5-АСК, месаламин). 5-АСК блокирует продукцию простагландинов и лейкотриенов и оказывает другие благоприятные эффекты на воспалительный каскад. Поскольку 5-АСК активна только внутри просвета кишечника и быстро абсорбируется в проксимальных отделах тонкой кишки, это должно быть учтено для создания условий замедленной абсорбции при пероральном приеме. Сульфасалазин, оригинальный препарат в этом классе, задерживает абсорбцию комплекса 5-АСК с сульфагруппой сульфапиридина. Комплекс расщепляется бактериальной флорой в терминальных отделах подвздошной и толстой кишки, освобождая 5-АСК. Сульфагруппа, однако, вызывает многочисленные нежелательные эффекты (напр., тошноту, диспепсию, головную боль), нарушает абсорбцию фолиевой кислоты и, иногда, вызывает тяжелые неблагоприятные реакции (напр., гемолитическую анемию и агранулоцитоз и, редко, гепатит или пневмонит).
Обратимое снижение в сперме количества сперматозоидов и их подвижности наблюдается у 80 % мужчин. При использовании сульфасалазина его необходимо принимать с пищей, первоначально в низкой дозировке (напр., 0,5 г перорально 2 раза в день) и постепенно увеличивать дозу в течение нескольких дней до 1-2 г 2-3 раза в день. Пациенты должны дополнительно ежедневно принимать перорально 1 мг фолата и контролировать общий анализ крови и печеночные тесты каждые 6-12 месяцев.
Более современные препараты, состоящие из комплекса 5-АСК с другими транспортными средствами, также эффективны, но обладают меньшими неблагоприятными эффектами. Олсалазин (димер 5-АСК) и балсалазин (5-АСК, конъюгированная с неактивным компонентом) расщепляются бактериальной азоредуктазой (как и сульфасалазин). Эти препараты активируются главным образом в толстой кишке и менее эффективны при поражениях проксимальных отделов тонкой кишки. Дозировка олсалазина составляет 500-1500 мг 2 раза в день и балсалазина – 2,25 г 3 раза в день. Олсалазин иногда вызывает диарею, особенно у пациентов с панколитом. Эта проблема минимизируется постепенным увеличением дозы и приемом препарата с пищей.
Другие формы 5-АСК предусматривают покрытия для задержки выхода препарата. Асакол (обычная доза 800-1200 мг 3 раза в день) представляет собой 5-АСК, покрытую акриловым полимером, рН растворимость которого задерживает выход препарата до дистального отдела подвздошной и толстой кишки. Пентаза (1 г 4 раза в день) представляет собой 5-АСК, заключенную в капсулу из микрогранул этилцеллюлозы, и в тонкой кишке освобождается только 35% препарата. Вторичный острый интерстициальный нефрит из-за применения месаламина развивается редко; желателен периодический контроль функции почек, так как в большинстве случаев нарушения обратимы при своевременном выявлении осложнения.
При проктитах и поражении левой половины толстой кишки возможно применение 5-АСК в форме суппозиториев (500 мг 2-3 раза в день) или в виде клизм (4 г перед сном или 2 раза в день). Ректальное применение препарата эффективно при остром течении заболевания и длительном использовании и может быть целесообразным в комбинации с пероральным приемом 5-АСК.
[27], [28], [29], [30], [31], [32], [33], [34], [35], [36], [37], [38], [39], [40]
Глюкокортикоиды
Глюкокортикоиды показаны в острых случаях большинства форм воспалительных заболеваний кишечника, если препаратов 5-АСК недостаточно, но они не предназначены для поддерживающего лечения. В тяжелых случаях используется внутривенно гидрокортизон 300 мг/день или метилпреднизолон 60-80 мг/день непрерывно капельно или разделенными дозами; при средней степени тяжести можно применять перорально преднизолон или преднизолон 40-60 мг 1 раз в день. Лечение воспалительных заболеваний кишечника продолжается до исчезновения симптомов (обычно 7-28 дней) и доза снижается постепенно с 5 до 10 мг еженедельно до 20 мг 1 раз в день с последующим снижением с 2,5 до 5 мг еженедельно с назначением поддерживающей терапии 5-АСК или иммуномодуляторами. Неблагоприятные эффекты кратковременной терапии глюкокортикоидами в высоких дозах включают гипергликемию, гипертонию, бессонницу, повышенную активность и острые эпизоды психотических расстройств.
Клизмы с гидрокортизоном или орошения могут использоваться при проктитах и поражении левого фланга толстой кишки; в виде клизмы вводится 100 мг препарата в 60 мл изотонического раствора 1-2 раза в день. Этот состав следует задержать в кишке как можно дольше; инстилляции перед сном при положении пациента на левом боку с приведенными к животу бедрами позволяют пролонгировать время задержки раствора и увеличить зону воздействия. В случае эффективности ежедневное лечение должно быть продлено приблизительно на 2-4 недели, затем через день в течение 1-2 недель с последующей постепенной отменой в течение более чем 1-2 недель.
Будезонид – глюкокортикоид с высоким (> 90%) метаболизмом в печени в течение первого цикла; таким образом, пероральное применение может иметь существенный эффект на заболевание ЖКТ, но минимальный супрессивный эффект на надпочечники. Пероральное применение будезонида имеет меньше неблагоприятных эффектов, чем преднизолон, но он не столь эффективен и обычно используется в менее тяжелых случаях заболевания. Его дозировка – 9 мг 1 раз в день. Его применение также доступно за пределами США, как и клизма. Как и другие глюкокортикоиды, будезонид не рекомендован при длительном применении.
Иммуномодулирующие препараты
Азатиоприн и его метаболит 6-меркаптопурин ингибируют функцию Т-клеток. Они эффективны при длительном применении и могут уменьшать потребность в глюкокортикоидах и поддерживать ремиссию в течение многих лет. Для достижения клинического эффекта часто необходимо применение этих препаратов в течение 1-3 месяцев, поэтому глюкокортикоиды не могут быть исключены из лечения, по крайней мере, 2 месяца. Обычная дозировка азатиоприна 2,5-3,0 мг/кг перорально 1 раз в день и 6-меркаптопурина 1,5-2,5 мг/кг перорально 1 раз в день, но дозировка индивидуально может варьировать в зависмости от метаболизма. Признаки супрессии костного мозга должны регулярно контролироваться подсчетом лейкоцитов (каждые две недели в 1-м месяце, затем каждые 1-2 месяца). Панкреатит или высокая лихорадка наблюдаются приблизительно у 3-5% пациентов; любое из них является абсолютным противопоказанием к повторному применению. Гепатотоксичность развивается более редко и может контролироваться биохимическими анализами крови каждые 6-12 месяцев.
У ряда пациентов, нечувствительных к глюкокортикоидам, может быть успешным применение метотрексата перорально, внутримышечно или подкожно в дозе 15-25 мг, и даже у тех пациентов, которые были нечувствительны к азатиоприну или 6-меркаптопурину. Характерны тошнота, рвота и бессимптомные изменения функциональных печеночных тестов. Пероральное применение фолата 1 мг 1 раз в день может уменьшить некоторые из неблагоприятных эффектов. Употребление алкоголя, тучность и диабет являются факторами риска развития гепатотоксичности. Пациентам с этими факторами риска необходимо выполнить биопсию печени после полной дозы 1,5 г.
Циклоспорин, который блокирует активацию лимфоцитов, может быть эффективным у пациентов с тяжелым течением язвенного колита, нечувствительного к глюкокортикоидам и требующего колэктомии. Его применение абсолютно показано у пациентов с болезнью Крона и неподдающимися лечению свищами или пиодермией.
Начальная доза – 4 мг/кг внутривенно 1 раз в день; при эффективности пациентов переводят на пероральный прием 6-8 мг/кг 1 раз в день и затем быстро переводят на азатиоприн или 6-меркаптопурин. Многочисленные неблагоприятные эффекты (напр., почечная токсичность, приступы эпилепсии, оппортунистические инфекции) являются противопоказанием к длительному применению препарата (> 6 месяцев). В целом пациентам не предлагают лечение циклоспорином, если нет причины избежать более безопасного метода лечения, чем колэктомия. При применении препарата его уровни в крови должны сохраняться между 200-400 нг/мл и при этом рассматриваться как профилактика Pneumocystis jiroveci (ранее именовалась P. carinii). Такролимус – иммунодепрессант, используемый в трансплантологии, так же эффективен, как и циклоспорин.
Антицитокиновые препараты
Инфликсимаб, CDP571, CDP870 и адалимумаб являются антителами против TNF. Натализумаб является антителом против молекулы адгезии лейкоцита. Эти вещества могут быть эффективными при болезни Крона, но их эффективность при ЯК неизвестна.
Инфликсимаб применяется в режиме отдельной внутривенной инфузии в дозе 5 мг/кг в течение 2 часов. Некоторые клиницисты начинают лечение с параллельного назначения 6-меркаптопурина, используя инфликсимаб в качестве поддерживающего препарата, пока эффективность основного медикамента не достигнет наибольшей активности. Плавное снижение дозы глюкокортикоида можно начать через 2 недели. При необходимости повторные введения инфликсимаба можно повторять каждые 8 недель. Неблагоприятные эффекты включают отсроченные реакции гиперчувствительности, головную боль и тошноту. Несколько пациентов погибли от сепсиса после использования инфликсимаба, поэтому генерализованная бактериальная инфекция является противопоказанием к применению препарата. Кроме того, на фоне применения этого препарата зарегистрирована реактивация туберкулеза; поэтому перед назначением препарата необходимо выполнение туберкулиновой пробы с PPD и рентгенографии органов грудной клетки.
Талидомид снижает продукцию aTNF и интерлейкина 12 и в некоторой степени подавляет ангиогенез. Препарат может быть эффективным при болезни Крона, но тератогенность и другие неблагоприятные эффекты (напр., сыпь, гипертония, нейротоксичность) ограничивают его применение пока только научными исследованиями. Изучается эффективность других антицитокинов.антиинтегриновых антител и факторов роста.
[41], [42], [43], [44], [45], [46], [47], [48], [49], [50], [51]
Антибиотики и пробиотики
Антибиотики эффективны при болезни Крона, но их применение ограничено при язвенном колите. Метронидазол в дозе 500-750 мг перорально 3 раза в день в течение 4-8 недель купирует проявления заболевания при средней степени тяжести и достаточно эффективен при развитии свищей. Однако неблагоприятные эффекты (особенно нейротоксичность) могут препятствовать полному курсу лечения. Ципрофлоксацин в дозе 500-750 мг перорально 2 раза в день оказывается менее токсичным. Некоторые эксперты рекомендуют комбинированное применение метронидазола и ципрофлоксацина.
Различные непатогенные микроорганизмы (напр., комменсал Escherichia coli, Lactobacillus species, Saccharomyces) каждодневно используются как пробиотики и могут быть эффективными в профилактике синдрома воспаления илео-анального резервуара (pouchitis syndrom), но все же должна быть ясно определена и другая их роль в лечении.
[52], [53], [54], [55], [56], [57], [58], [59], [60], [61], [62], [63], [64], [65], [66]
Заместительная терапия
Большинство пациентов и их семьи волнует режим питания и влияние стресса. Хотя имеются единичные сообщения о клиническом эффекте определенных диет, включая одну с жестким ограничением углеводов, контрольные исследования не доказали какой-либо эффективности. Исключение стрессовых перегрузок может быть эффективным.
Источник
