Острое воспаление поджелудочной железы скопление жидкости в брюшной полости
Поджелудочная железа является одним из самых важных органов в организме человека, отвечающим за расщепление пищеварительных ферментов.
При ее воспалении (панкреатите) процесс такого расщепления нарушается, что приводит к выбросу ферментов в желудок и кишечный тракт.
Они становятся очень активными и провоцируют повреждение сосудов железы и кишечника, проникают в кровь, разрушают ткани органов. В результате в брюшине больных может скапливаться жидкость, которая иногда имеет большой объем. Такая патология называется острый панкреатогенный асцит.
Надо отметить, что тяжелая форма заболевания встречается довольно редко и требует немедленной госпитализации. По сути, это внутренний свищ разных размеров, лечение которого проходит сложно, а диагностика порой затруднена.
Если он небольшой, жидкость накапливается медленно, и люди чувствуют дискомфорт, недомогание, но не придают этому особого значения. И обращаются за экстренной помощью только тогда, когда появляется невыносимая боль, живот становится очень большим, и ситуация превращается в критическую. Лучше не допускать этого и тщательно следить за тем, не появились ли признаки заболевания.
Симптомы асцита при панкреатите выражаются в таких явлениях, как:
- Вздутие живота;
- Одышка;
- Снижение веса;
- Побледнение кожных покровов;
- Нарушение свертываемости крови;
- Диабет;
- Боль в животе.
Больным показана операция, но если они не могут перенести хирургическое вмешательство, врачами определяется способ консервативной терапии. Оно подразумевает назначение препаратов, подавляющих секреторную активность поджелудочной железы и восстанавливающих водно-солевой баланс, и парентеральный или энтеральный метод ввода питательных веществ. Если появляется острая дыхательная недостаточность, проводят эндоскопию.
Что собой представляет асцит при хроническом панкреатите
В целом, при асците экссудат через протоки попадает в забрюшинную полость и скапливается в ней в небольших количествах. В этом случае он обычно достаточно быстро рассасывается после того, как проходит воспаление поджелудочной железы, и представляет большой опасности.
 При длительном течении болезни жидкость копится и остается в полости долгое время. Это может вызвать некроз тканей и привести к нарушению целостности протоков.
При длительном течении болезни жидкость копится и остается в полости долгое время. Это может вызвать некроз тканей и привести к нарушению целостности протоков.
Жидкость постоянно собирается, однако процесс часто заканчивается образованием флегмоны либо псевдокисты.
Если у людей, страдающих панкреатогенным асцитом, в крови наблюдается повышенный уровень амилазы, разрывы протоков случаются редко и могут обнаруживаться только при хирургическом вмешательстве.
Что касается вялотекущего панкреатита, то при нем концентрация амилазы значительно снижается, жидкость накапливается и удаляется путем повторения пунктирования брюшной полости.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Прогноз после него в большинстве случаев бывает хорошим, и в дальнейшем асцит не появляется.
Диагностика асцита
Присутствие у пациентов панкреатогенного асцита определяется по ряду исследований. К ним относятся:
- Сбор анамнеза, основывающийся на жалобах больного и наличия у него каких-то болезней;
- Рентген и УЗИ поджелудочной железы;
- Осмотр пациента.
Обследования помогают выяснить объем скопившейся жидкости и установить причину сложившейся ситуации. Также при них при местном обезболивании проводится лапароцентез.
Специальным инструментом прокалывают брюшную стенку больного и забирают часть жидкости. Ее отправляют в лабораторию, где определяется процент лейкоцитов, нейтрофилов, уровень белка, глюкозы, определенных ферментов. Кроме того, жидкость подвергается исследованию на наличие микроорганизмов, опухолевых клеток, туберкулезной палочки.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Лапароцентез проводится быстро и значительно облегчает состояние людей, страдающих асцитом.
Основные причины того, почему возникает асцит поджелудочной железы
Самыми частыми причинами возникновения асцита поджелудочной железы являются:
- Наличие кисты поджелудочной железы;
- Блокировка лимфатических узлов, расположенных в забрюшинной полости;
- Гипертензия грудных лимфатических протоков;
- Белковая недостаточность.
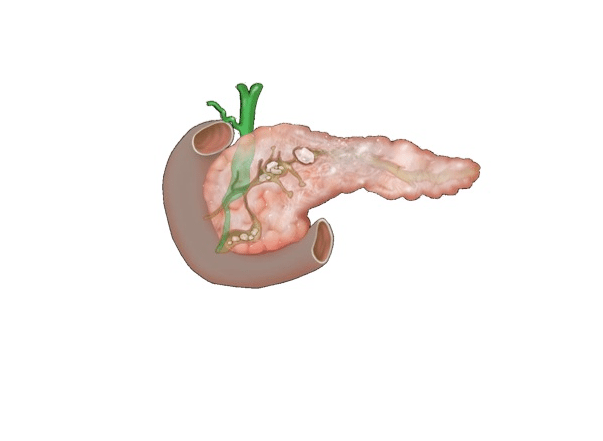 Надо сказать, что полный патогенез асцита до конца пока не выяснен. Что касается клиники течения заболевания, ее можно разделить на два типа. В первом варианте стразу ощущается сильная боль, жидкость быстро поступает в брюшную полость и накапливается в ней. Развивается панкреонекроз, поражающий часть протоков поджелудочной железы, формируется псеводикиста, выходящая в забрюшинное пространство.
Надо сказать, что полный патогенез асцита до конца пока не выяснен. Что касается клиники течения заболевания, ее можно разделить на два типа. В первом варианте стразу ощущается сильная боль, жидкость быстро поступает в брюшную полость и накапливается в ней. Развивается панкреонекроз, поражающий часть протоков поджелудочной железы, формируется псеводикиста, выходящая в забрюшинное пространство.
При втором типе клиника выражена не так явно. Жидкость собирается постепенно и образуется на фоне деструктивных процессов, протекающих на небольшом участке кисты. Заболевание выявляется при рентгенологическом обследовании и после проведения лапароцентеза.
Объем экссудата, выходящего в брюшную полость при асците, может достигать десяти литров. Лапароцентез в данном случае помогает удалить жидкость, но стойкого эффекта не имеет. Через короткое время она вновь накапливается, а каждое последующее проведение лапароцентеза приводит к существенной потере белка. Поэтому врачи отдают преимущество хирургическому вмешательству, которое происходит после двух недель терапии фармакологическими средствами. Лечение асцита подразумевает соблюдение насыщенной белками диеты с низким содержанием соли.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Медики назначают мочегонные препараты, антибиотики, средства, снижающие давление в воротной вене (если оно повышено).
Осложнения асцита и его профилактика
Осложнения асцита бывают различными. Он может стать причиной развития перитонита, дыхательной недостаточности, нарушения работы внутренних органов и прочих патологий, вызванных увеличением объема жидкости в брюшине и сдавливанием диафрагмы, печени, желудка. При частом проведении лапароцентезе нередко появляются спайки, мешающие полноценно функционировать кровеносной системе.
Все это является причиной несвоевременного или неверно проводимого лечения. Асцит нуждается в срочных медицинских мерах, иначе он будет прогрессировать и приведет к нежелательным последствиям. Поэтому при первых подозрениях на возникновение болезни следует немедленно обращаться за помощью к специалистам.
Для исключения заболевания важно регулярно проходить профилактическое обследование и своевременно приступать к лечению воспаления поджелудочной железы. Из рациона питания необходимо исключить жареную, соленую, жирную пищу, ограничить потребление кофе, газированных сладких напитков, крепкого чая. Следует полностью отказаться от вредных привычек, как можно больше времени проводить на свежем воздухе и постараться не нервничать по любому поводу. При панкреатите и асците противопоказаны чрезмерные физические нагрузки, поэтому тем, кто занимается спортом, придется довольствоваться легкой зарядкой.
Что такое асцит рассказано в видео в этой статье.
Источник
Жидкость в поджелудочной железе начинает скапливаться на ранних стадиях развития острого панкреатита. Такие скопления не образуют четко ограниченную полость и постепенно рассасываются самостоятельно по мере устранения воспаления. Однако в 1-2% случаев через 5-6 недель после начала заболевания этого не происходит, и формируются ложные кисты, представляющие собой фибринозные полости, заполненные панкреатическим секретом. При инфицированном панкреатите в паренхиме пораженного органа формируются абсцессы, содержимым которых является гной и расплавленные некротические ткани самой железы.

Причиной скопления жидкости в поджелудочной железе часто становится острый панкреатит
Что такое жидкость в поджелудочной железе
Скопление жидкости в поджелудочной железе свидетельствует о развитии кисты органа. Развитие происходит на фоне опухолей, паразитарной инвазии, травматических повреждений. Сама по себе киста представляет собой ограниченную полость, заполненную серозным или геморрагическим содержимым. На УЗИ определяется как анэхогенное образование с четкими краями. Различают истинные и псевдокисты. Внутренняя поверхность кисты истинного типа изнутри выстлана эпителием, ложной – представлена плотной фиброзной капсулой.
По длительности течения кисты разделяются на острые (до 3 месяцев с момента образования), подострые (3-6 месяцев) и хронические (более полугода). По течению могут быть простыми и осложненными. В последнем случае отмечается нагноение содержимого, перфорация кистозной стенки или ее перерождение с обретением свойств злокачественной опухоли.

Клинически заболевание проявляется тупой болью в эпигастральной области, диспепсическими явлениями. Пальпаторно определяется плохо, так как поджелудочная железа прикрыта желудком. Диагноз ставится на основании клинической картины, имеющихся предрасполагающих заболеваний, данных УЗИ, компьютерной томографии, рентгенографического обследования. Лечение оперативное, проводится путем вскрытия или тотального удаления кисты. При малигнизации очага проводится субтотальная резекция ПЖ в соответствии с принципами онкологической терапии.
Причины отека поджелудочной железы
Отек поджелудочной железы является свидетельством развития острого панкреатита в легком варианте его течения. Встречается в 80-85% случаев. Развивается при неумеренном потреблении алкоголя, рефлюксе желчи в билиарные протоки, травмах, аутоиммунных процессах, острых инфекционных заболеваниях, употреблении токсичных лекарств и химических веществ. В некоторых случаях возникает без видимых причин.
Отек носит воспалительный характер, является результатом поражения ткани ПЖ собственными ферментами (трипсин, химотрипсин). Развивается и при панкреонекрозе, однако здесь на первое место выходит глубокое поражение железистой ткани с ее отмиранием. Ферменты железы переваривают ее саму. Скопление жидкости при отеке является диффузным, распространяющимся на всю площадь органа. Пролиферация жидких фракций происходит за счет изменения проницаемости сосудов на фоне воспалительного процесса.

Отдельно следует рассматривать перипанкреатический инфильтрат, возникающий как следствие острого панкреатита (в IВ фазе). При этом жидкость скапливается как в тканях самой железы, так и около нее. Инфильтрат не имеет стенок из фиброзной ткани, располагается свободно, может преобразовываться в кисту или псевдокисту.
Причины появления псевдокист
Все специалисты едины во мнении, что скопление жидкости в поджелудочной железе происходит, прежде всего, при наличии острого воспаления органа, спровоцированного значительной дозой алкоголя или чрезмерным потреблением жирной и острой пищи.
Важно! Острый панкреатит может развиться при одноразовом поедании большого количества пищи, содержащей много жиров и углеводов, после продолжительной диеты или голодания. Особенно часто такое явление наблюдается на праздники, которым предшествуют длительные посты. Неграмотный выход из диеты является сильнейшим стрессом для организма, приводящим к молниеносному развитию патологических процессов в органах пищеварения, а иногда — к летальному исходу.
Незначительный процент случаев формирования ложных кист связан со следующими факторами:
- закрытые травмы верхней части живота (удары, падения, резкое сдавливание);
- патологические процессы в печени и желчном пузыре;
- закупорка панкреатических протоков гельминтами;
- сдавливание протоков железы злокачественными или доброкачественными новообразованиями;
- обострение хронической формы панкреатита;
- осложнения после хирургических операций на органах брюшной полости, находящихся в непосредственной близости к поджелудочной железе.

Жирная пища и алкоголь являются главными виновниками возникновения псевдокист
Клиницисты отмечают, что в группу риска также попадают пациенты с избыточной массой тела, страдающие сахарным диабетом.
Стадии формирования ложных кист
Формирование полости псевдокисты является достаточно длительным процессом, проходящем в 4 стадии. В течение этого времени организм пытается блокировать развитие патологии и купировать процесс разрастания данного образования.
- На первой стадии происходит формирование в зоне инфильтрации паренхимы органа начальной полости, не имеющей четких границ. Эта фаза продолжается около шести недель.
- На второй стадии стенки полости начинают выстилаться соединительной тканью, формирующей капсулу, внутри которой продолжаются процессы расплавления пораженных клеток. Продолжительность фазы составляет от 2 до 3 месяцев.
- Третья стадия характеризуется обволакиванием соединительнотканной капсулы волокнами фибрина, формирование которой заканчивается через 6 месяцев с начала заболевания.
- Для четвертой стадии характерно отвердение фибринозной ткани и ее отделение от окружающей паренхимы.

Псевдокисты различаются по месту локализации, стадии формирования и внутреннему содержимому
На любом этапе развития ложных кист может произойти их нагноение, перфорация, образование свищей, а также перерождение в злокачественное образование.
Клиника заболевания
Основным симптомом, по которому врач ставит предварительный диагноз «псевдокиста поджелудочной железы», является сильный болевой синдром в эпигастральной зоне. Наиболее интенсивны его проявления в начальный период, когда идет массовое разрушение клеток железы под действием панкреатических ферментов, и наблюдается сильный отек тканей.
Постепенно интенсивность боли стихает, изменяется ее формат — вместо резких приступов, не устраняемых нестероидными анальгетиками, она приобретает тупой и давящий характер.
На третьем этапе болевой синдром сменяется постоянным чувством дискомфорта, перемежающимся с периодами обострения во время сдавливания кистой протоков. Появляется ощущение кома в горле.
Резкий приступ боли может указывать на разрыв образования, развитие в нем гноеродной микрофлоры, а также на другие осложнения.
Локализация боли помогает установить дислокацию ложной кисты:
- при поражении головки ПЖ — правое подреберье;
- при поражении тела и хвоста — левое подреберье или область солнечного сплетения.
Болезненность может возрастать при физических нагрузках, резких наклонах или поворотах корпуса, сдавливании данной области тесной одеждой или поясом. Устраняется симптом путем небольшого наклона тела вперед.
Важно! Регистрируются случаи, когда кисты, диаметр которых не превышает 5 см, не оказывают давления на прилежащие внутренние органы и нервные волокна, тем самым никак не проявляя своего наличия. Обнаружить их помогает УЗИ, МРТ или компьютерная диагностика.

Боли в эпигастральной области и постоянная тошнота являются основными признаками ложных кист в ПЖ
К другим признакам развития кистозных образований относятся:
- тошнота;
- стойкое снижение аппетита;
- диарея, чередующаяся с метеоризмом и запором;
- рвота;
- сильная слабость.
Важно! Характерным симптомом заболевания является отсутствие облегчения после приступа рвоты.
Повышение общей температуры тела свидетельствует об инфицировании кистозного образования.
Диагностика
После сбора анамнестических данных, осмотра и пальпации, при которой может быть выявлена крупная псевдокиста, врач выписывает пациенту на правление в лабораторию на сдачу анализов.
Повышенный уровень амилазы в моче и крови подтверждает наличие воспалительного процесса в поджелудочной железе. Но обнаружить ложные кисты, определить место их локализации и стадию развития можно только проведя диагностические процедуры с использованием специального оборудования:
- Эзофагогастродуоденоскопия. Введение зонда с закрепленной на конце камерой позволяет обнаружить эрозии слизистой желудка и двенадцатиперстной кишки в месте их сдавливания увеличенной поджелудочной железой и ложными кистами.
- Рентгенография внутренних органов, расположенных в брюшной полости, дает возможность выявить тени псевдокист и смещение органов, прилегающих к ПЖ.
- УЗИ поджелудочной железы позволяет визуализировать новообразование, оценить его состояние и определить точное место локализации.
- Эндоскопическая ретроградная холангиопанкреатография проводится только перед проведением хирургической операции для выбора способа лечения.
- МРТ железы помогает наиболее полно оценить состояние органа и поставить окончательный диагноз.

УЗИ является наиболее распространенным и точным методом диагностики патологий поджелудочной железы
По результатам проведенного обследования врач разрабатывает схему консервативного лечения или принимает решение о целесообразности хирургического вмешательства.
Лечебные мероприятия при образовании псевдокист
Существует несколько ведущих принципов лечения любых патологий поджелудочной железы, к которым относятся:
- диета по Певзнеру (стол №5);
- снятие болевого синдрома;
- снятие явлений интоксикации;
- применение фармакологических препаратов, подавляющих активность функции пораженного органа.
При осложнении процесса проникновением патогенной микрофлоры назначаются антибиотики.
На данном этапе может быть принято решение о проведении наружного чрескожного дренирования кисты и установки катетера, через который осуществляется аспирация содержимого и промывание полости растворами антисептиков.

Чрескожное дренирование ложной кисты
При значительном разрастании новообразования и сдавливании им соседних органов применяется внутреннее дренирование или удаление пораженной части железы.
В случае сращений ложной кисты с задней стенкой желудка проводится эндоскопическая цистогастростомия.
В большинстве случаев врачи не прогнозируют исход заболевания до полного восстановления пациента после операции, так как летальность при данной патологии составляет не менее 50%.
Профилактика

Отказ от вредных продуктов и алкоголя способен минимизировать возможность образования псевдокист в поджелудочной железе
Минимизировать риск образования ложных кист можно, придерживаясь принципов здорового питания и избегая травм брюшной полости. Если же панкреатит будет спровоцирован другими факторами, то, зная, что это такое, можно по первым признакам предположить начало формирования ложной кисты и вовремя обратиться к специалисту. Это поможет сократить сроки лечения и повысить шансы на выздоровление.
Понравился материал: оцени и поделись с друзьями
Источник
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
Общие сведения
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.

Острый панкреатит
Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
Патогенез
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Классификация
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Осложнения
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

КТ ОБП. Признаки острого панкреатита: отек, диффузная неоднородность структуры поджелудочной железы.
Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз и профилактика
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
Источник
