Папаверин при воспалении поджелудочной железы

Медицинский эксперт статьи
Алексей Портнов, медицинский редактор
Последняя редакция: 11.04.2020
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одной из составляющих комплексного лечения воспаления поджелудочной железы является медикаментозная терапия, и своевременно примененные эффективные лекарства от панкреатита играют ключевую роль в прекращении патологического процесса и сохранении функций всей гастро-энтеро-панкреатической эндокринной системы.
Поскольку острый и хронический панкреатит имеют некоторые этиологические и морфологические отличия, а их клинические проявления могут видоизменяться в зависимости от степени нарушения секреторных функций железы, существуют определенные проблемы с выбором правильной лечебной тактики и применением фармакологических средств.
Лечение панкреатита лекарствами
Следует иметь в виду, что острый панкреатит относится к ургентным состояниям, и его лечение проводится только в условиях клинического стационара, куда пациенты, в большинстве случаев, срочно госпитализируются бригадой скорой помощи. При тяжелом течении, которое бывает у 20-25% больных, может наблюдаться состояние, близкое к абдоминальному болевому шоку, а при обусловленной рвотами резкой потере жидкости – и гиповолемии.
Поэтому лекарства при остром панкреатите, в первую очередь, должны снять острую боль, сопровождаемую тошнотой, рвотой, учащением пульса и падением АД, а также восстановить водно-электролитный баланс в организме. Боль купируют парентеральным введением анальгетиков (Новокаина с глюкозой, Анальгина, Кетанова) или спазмолитических средств: Но-шпы, Папаверина гидрохлорида, Платифиллина гидроартата, Метацина или Ганглефена гидрохлорида.
Одновременно проводится восстановление жидкости и стабилизация гемодинамики: неоднократно ставится капельница при панкреатите – с физраствором, глюкозой и другими компонентами, поддерживающими работу различных систем и органов. Синдром системного воспалительного ответа, сепсис и множественная органная недостаточность развиваются при тяжелом остром панкреатите у пациентов из-за того, что активированные ферменты поджелудочной железы переваривают мембраны ее собственных клеток.
Поэтому меры интенсивной терапии сочетают с профилактикой инфицирования пораженных тканей поджелудочной железы или борьбой с уже имеющейся бактериальной инфекцией, и для решения этой задачи в гастроэнтерологии используют антибиотики (чаще всего, это Амоксиклав или цефалоспорины третьего поколения). Об особенностях их использования в педиатрической гастроэнтерологии см. – Острый панкреатит у детей
Еще одна задача – подавить секреторные функции железы, чтобы не только максимально ограничить ее нагрузку, но и остановить необратимое разрушение клеток, ведущее к панкреонекрозу. Для этого имеются препараты, ингибирующие синтез панкреатических ферментов. Их основные названия:
- Апротинин (синонимы – Контрикал, Гордокс, Трасколан);
- Октреотид (Октрид, Октретекс, Сандостатин, Серакстал).
Как правило, они используются только при остром панкреатите у взрослых. Подробнее о них – далее.
Лекарства при хроническом панкреатите
Важнейший пункт, который включает схема лечения панкреатита лекарствами, состоит в том, чтобы затормозить функциональную активность поджелудочной железы, то есть снизить выработку ее ферментов. Общепризнано, что клетки паренхимы железы повреждаются синтезируемыми ею протеазами, и повреждение инициируется в ацинарных клетках после преждевременной внутриклеточной активации пищеварительных ферментов.
При хронической форме заболевания для снижения выработки протеолитических ферментов может применяться Пирензепин (Гастроцепин) или Прифиния бромид (Риабал). Также назначаются данные лекарства при обострении панкреатита: если пациента госпитализируют – Пирензепин применяют парентерально.
С хроническим воспалением и повреждением секреторных клеток поджелудочной железы связано состояние дефицита пищеварительных панкреатических ферментов. Для его покрытия гастроэнтерологи назначают ферментные препараты, содержащие протеазы (расщепляющие белки), амилазу (для гидролиза сложных углеводов) и липазу (чтобы организм мог усваивать жиры). К ним относится Панкреатин, имеющий множество торговых названий: Панцитрат, Пангрол, Панкреазим, Пензитал, Микразим, Креон, Мезим, Гастенорм форте, Вестал, Эрмиталь и др. Кроме панкреатита, показания к применению ферментов включают проблемы с работой пищеварительной системы различной этиологии, диспепсию, метеоризм, муковисцидоз, погрешности питания.
С целью подавления выработки соляной кислоты в желудке, повышенная выработка которой активизирует и синтез панкреатического сока, в схему лечения хронического панкреатита вводятся препараты еще трех фармакологических групп:
- антисекреторные Н2-антигистаминные средства: Ранитидин (Ранигаст, Ацилок, Зантак и т.д.) или Фамотидин (Пепсидин, Квамател, Гастросидин);
- ингибиторы фермента водородно-калиевой АТФазы (протонной помпы): Омепрпазол (Омез, Гастрозол, Промез), Рабепразол или Лансопрол (Ланзол, Клатинол и др.);
- антациды с гидроокисями алюминия и магния – Алмагель (Алюмаг, Гастрацид, Маалокс), нейтрализующий кислоту в желудке.
Механизм действия, форма выпуска, способ применения и дозы и другие фармакологические характеристики препаратов этих трех групп подробно описаны в материале – Таблетки от язвы желудка
О том, какие нужны лекарства при панкреатите детям, и об особенностях их применения в детском возрасте читайте в публикации – Лечение хронического панкреатита
А лекарства при панкреатите, тормозящие выработку панкреатических ферментов (Апротинин, Октреотид, Пирензепин, Прифиния бромид) и восполняющие их недостаток, возникающий впоследствии (Панкреатин), детально рассмотрены ниже.
Код по АТХ
A16A Прочие препараты для лечения заболеваний ЖКТ и нарушения обмена веществ
Форма выпуска
Антиферментное средство Апротинин выпускается в форме раствора для инъекций (в ампулах по 10 мл) и порошка для его приготовления (во флаконах различной емкости, к которым прилагается изотонический раствор NaCl).
Форма выпуска Контрикала – лиофилизат в ампулах (по 2 мл) для приготовления раствора (растворитель также прилагается). А Гордокс и Трасколан – готовые инъекционные растворы (в ампулах по 10 мл).
Препарат Октреотид (Сандостатин) имеет форму раствора для инфузий и подкожных инъекций (в ампулах по 1 мл или флаконах по 5 мл); Серакстал – в одноразовых шприцах.
Пирензепин (Гастроцепин) могут быть как в форме раствора для парентерального введения (в ампулах по 2 мл), так и в виде таблеток (по 25 мг).
Прифиния бромид – раствор для перорального приема (флаконы по 50 мл), а Риабал имеет еще и форму сиропа (флаконы по 60 мл).
Панкреатин – таблетки, но некоторые из его дженериков имеют форму капсул или драже.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Фармакодинамика
Ингибитор протеолитических ферментов Апротинин (и др. препараты-синонимы) нейтрализует их активность, в том числе и синтезируемых поджелудочной железой трипсина и химотрипсина, которые при панкреатите взаимодействуют с внеклеточным матриксом паренхимы железы, вызывая необратимый фиброз ее структур.
Октреотид является синтезированным аналогом эндогенного пептидного гормона соматостатина (вырабатываемого поджелудочной железой и гипоталамусом), и его фармакодинамика базируется на функции данного гормона – подавлении соматотропного гормона; желудочного фермента гастрина; энтерокиназы, секретина и холецистокинина тонкого кишечника, а также протеазных проферментов поджелудочной железы (трипсино- и химотрипсиногенов, калликреиногена и др.). Это происходит благодаря связыванию Октреотида с соматостатиновыми рецепторами (SRIF) поджелудочной железы, локализованными в ее экзокринной части.
Фармакологическое действие препаратов-холинолитиков Пирензепина (производного бензодиазепина) и Прифиния бромида – избирательное воздействие на рецепторы ацетилхолина, которое проводит к блокированию их возбуждения и парасимпатической иннервации желез пищеварительной системы, в число которых входит и поджелудочная железа. В результате сокращается не только выработка панкреатических ферментов, но и синтез соляной кислоты, пепсина и химозина в желудке.
Результатом воспаления поджелудочной железы является ее частичная или полная секреторная дисфункция, которая делает невозможным нормальное переваривание пищи. Именно для обеспечения пищеварения применяю такие лекарства при хроническом панкреатите, как Панкреатин, содержащий ферменты поджелудочной железы свиней и коров (протеазу, амилазу и липазу), заменяющие эндогенные компоненты панкреатического сока.
[11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
Фармакокинетика
Полипетидное вещество апротинин (активный компонент Апротинина, Контрикала и Гордокса) после попадания в системный кровоток доходит до тканей и остается в их внеклеточном матриксе, больше всего – в ЖКТ и печени. Из плазмы крови полностью выводится в среднем через пять часов после введения. Биотрансформация части препарата протекает в печени, но место его основного метаболизма – почки, откуда с мочой он выводится примерно за 48 часов.
Фармакокинетика Октреотида отличается быстрой абсорбцией с достижением максимального плазменного уровня через полчаса после введения препарата под кожу, а связывание октреотида ацетата с протеинами крови доходит до 65%. Так же быстро – в течение 1,5 часов – половина введенной дозы выводится из организма. Две трети препарата элиминируется кишечником (с калом), остальная часть в первоначальном виде выводится с мочой.
Абсорбция Пирензепина не превышает 50%, и в плазме крови наивысший уровень активного вещества отмечается через 120 минут. Метаболизм происходит с помощью ферментов печени, половина препарат не повергается расщеплению; метаболиты экскретируются через почки и кишечник.
Ферменты Панкреатина высвобождаются в начале тонкого кишечника, обеспечивая пищеварительный процесс и расщепление потребляемых с пищей белков, углеводов и жиров. Ферменты начинают действовать примерно через полчаса после приема препарата.
[21], [22], [23], [24], [25], [26]
Использование лекарств при панкреатите во время беременности
Согласно инструкциям к указанным препаратам, использование во время беременности
Апротинина запрещено в первом и третьем триместрах, а в течение второго триместра допустимо только в случае угрозы жизни пациентки.
Октреотид при беременности и в период лактации противопоказан.
Использование Пирензепина и Прифиния бромида запрещено в первые три месяца беременности; далее допускается, если результаты их применения перевешивают возможные негативные последствия для развития плода.
Подробнее см. – Панкреатин при беременности
Противопоказания
Рассматриваемые лекарства при панкреатите имеют следующие противопоказания к применению:
Апротинин – нарушение свертываемости крови, период грудного вскармливания.
Октреотид – возраст пациентов младше 18-ти лет.
Пирензепин и Прифиния бромид – высокое внутриглазное давление и глаукома в анамнезе, увеличение простаты любой этиологии, холецистит и/или холелитиаз, почечные камни, дизурия в острой форме, снижение кишечной перистальтики и воспаление толстого кишечника.
Панкреатин – острый панкреатит, обострение хронического панкреатита, ранний детский возраст.
[27], [28], [29], [30], [31], [32], [33], [34], [35]
Побочные действия лекарств при панкреатите
Применение Апротинина может вызывать тошноту и рвоту, появление тромба в месте введения; сосудистую гипотонию и нарушения ЧСС; мышечные боли; аллергию с воспалением конъюнктивы, слизистой носа и спазмом бронхов; нарушения сознания (до появления галлюцинаций и психоза).
Основные побочные действия препарата Октреотид выражаются головной болью и головокружениями; ухудшением работы печени и повышением уровня билирубина в крови; гипер- или гипогликемией; уменьшением тиретропных гормонов; аллергическими реакциями. При длительном применении Октреотида существует угроза развития желчнокаменной болезни.
Возможные побочные эффекты лечения Пирензепином или Прифиния бромидом включают: крапивницу, сухость слизистых ротоглотки, тошноту, ухудшение работы кишечника, артериальную гипертензию, повышение внутриглазного давления, расширение зрачков и снижение зрения.
Поскольку при хронической дисфункции поджелудочной железы Панкреатин принимается длительно, то может возникать аллергия и проблемы с работой ЖКТ. Кроме того, побочные действия ферментных препаратов могут проявляться повышением содержания мочевой кислоты в моче (гиперурикозурией) и в крови (гиперурикемией).
[36], [37], [38], [39], [40], [41]
Способ применения и дозы
Апротинин применяется внутривенно; доза рассчитывается индивидуально. Чаще всего капельница при панкреатите в острой форме ставится в дозировке 300000-500000 ЕД/сут. с постепенным снижением в течение 10-15 дней. Максимальная суточная доза для детей -14000 ЕД на каждый килограмм массы тела.
Способ применения Октреотида также парентеральный, но он вводится подкожно: по 0,1-0,25 мг трижды в течение суток.
Пирензепин в растворе применяется инъекционно, в таблетках – принимают внутрь за полчаса до еды: взрослые – по 50 мг (по две таблетки) дважды в день; дети старше шести лет – по одной таблетке три раза в день.
Суточная доза раствора Прифиния бромида определяется по весу тела: на каждый килограмм – 1 мг; полученное количество делится на три приема в течение 24-х часов.
Эти лекарства при обострении панкреатита (после консультации с гастроэнтерологом) могут приниматься в повышенной дозировке.
А дозировка Панкреатина, принимаемого перорально во время еды, вычисляется лечащим врачом по уровню дефицита панкреатических ферментов у конкретного пациента. Для взрослых суточная доза может колебаться в диапазоне 50000-150000 ЕД (по липазе). Максимально допустимая доза (если поджелудочная совсем не производит ферментов) – 400000 ЕД/сут.
[42], [43], [44], [45], [46]
Передозировка
При превышении дозы Пирензепина возникает головокружение, учащение пульса, падение артериального давления и общая слабость. Необходимо промыть желудок и принять слабительное средство. Значительная передозировка может вызвать серьезное психотическое расстройство и угнетение дыхательной функции. В таких случаях может потребоваться искусственная вентиляция легких.
Панкреатин при передозировке дает более выраженные побочные действия, особенно касающиеся работы кишечника и задержки мочекислых солей в почках и плазме крови.
[47], [48], [49], [50], [51], [52], [53], [54], [55], [56]
Взаимодействия с другими препаратами
Согласно официальной инструкции, ингибитору протеаз Апротинину свойственна практически полная несовместимость с любыми другими медпрепаратами.
Пирензепин и Прифиния бромид потенцируют действие опиоидных обезболивающих, м-холиноблокаторов, нейролептиков, а также препаратов для лечения болезни Паркинсона (в частности, агонистов дофамина и антихолинэргиков).
Следует учитывать взаимодействия с другими препаратами Панкреатина, который: снижает абсорбцию железа; инактивирует многие антацидные средства; снижает терапевтический эффект ацетилсалициловой кислоты и усиливает воздействием м-холиноблокаторов.
[57], [58], [59], [60], [61], [62], [63], [64], [65], [66]
Какие лекарства нельзя при панкреатите?
К числу лекарственных противопоказаний при хронической форме панкреатита относятся такие препараты:
- настойки на спирту;
- системные антибиотики группы пенициллина, тетрациклина, фторхинолонов;
- сульфаниламиды (сульфадимезин, сульфазолин и др.);
- диуретические средства (петлевые, тиазидные и салуретические);
- Варфарин и другие непрямые антикоагулянты;
- препараты, содержащие трансретиноевую кислоту;
- средства на основе вальпроевой кислоты;
- глюкокортикостероиды;
- адренокортикотропные гормоны
- любые гормональные средства с эстрогенами;
- атипичные нейролептические препараты.
Кроме того, нужно иметь в виду, что при остром панкреатите и обострении хронического нельзя принимать средства, замещающие ферменты поджелудочной железы, то есть Панкреатин (и любой из его синонимов).
Код по МКБ-10
K85 Острый панкреатит
K86.1 Другие хронические панкреатиты
Внимание!
Для простоты восприятия информации, данная инструкция по применению препарата “Эффективные лекарства при панкреатите: схемы лечения” переведена и изложена в особой форме на основании официальной инструкции по медицинскому применению препарата. Перед применением ознакомьтесь с аннотацией, прилагающейся непосредственно к медицинскому препарату.
Описание предоставлено с ознакомительной целью и не является руководством к самолечению. Необходимость применения данного препарата, назначение схемы лечения, способов и дозы применения препарата определяется исключительно Лечащим врачом. Самолечение опасно для Вашего здоровья.
Источник
Консервативное лечение острого панкреатита. Лекарства
Опыт показывает, что острый панкреатит – одно из самых коварных, нередко почти неуправляемых заболеваний, часто с непредсказуемым прогнозом.
Один из существенных факторов неудовлетворительных исходов и большого числа осложнений при лечении деструктивных форм панкреатита – неадекватная комплексная консервативная терапия этого заболевания с первых часов лечения.
Хотя проблеме консервативной терапии острого панкреатита посвящено очень много публикаций, подробно разработаны различные схемы лечения, на практике отмечается игнорирование многих основополагающих принципов лечения, не учитывается многоликость заболевания.
Только комплексный подход с первоначальной интенсивной консервативной терапией может дать удовлетворительные результаты при лечении осложненных деструктивных форм панкреатита.
Эти больные с момента поступления, независимо от клинических проявлений, должны рассматриваться как реанимационный контингент, и консервативная терапия должна быть начата незамедлительно. Проведение обследования этих больных не должно прерывать интенсивного лечения.
При деструктивном панкреатите в первый же день поступления необходимо установить подключичный катетер для внутривенных инфузий. Целесообразно установление назоэнтерального зонда с проведением его за связку Трейтца. Зонд необходим не сколько для парентерального питания, сколько для дезинтоксикационной терапии и вымывания химуса, так как панкреатит всегда сопровождается парезом ЖКТ или динамическим илеусом.
Для иммобилизации активной липазы при установленной или ожидаемой гиперлипаземии необходимы внутривенные вливания жировых эмульсий (интралипида, липофундина). Введение жировых эмульсий сочетают с одновременным вливанием 20% раствора глюкозы, что необходимо для исключения использования организмом жировых эмульсий в качестве основного энергетического компонента.
С противоотечной целью и для форсирования диуреза 1 -2 раза в сутки вводят 40-60 мг фуросемида (лазикса). В последующем переходят на калийсберегающие диуретики (верошпирон, триампур).
Чем раньше в острой стадии заболевания (обычно на 2-3-й день) больные начинают принимать пищу через рот, тем медленнее у них отмечается регресс деструктивных очагов. Поэтому голод и сохранение «пустого желудка» традиционно считаются одним из кардинальных условий предоставления функционального покоя ПЖ, необходимого для оптимального течения процессов реституции паренхимы.
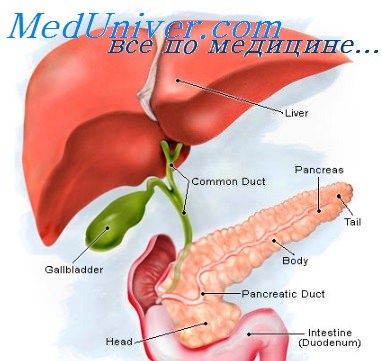
Искусственная локальная гипотермия как компонент интенсивной терапии создает новые проблемы при ведении таких больных, так как необходимо поддерживать устойчивость зонального охлаждения, предупреждать реакции организма на холодовой фактор. Кроме того, больные этой категории уже имеют расстройства кровообращения, и часто при деструкции ПЖ отмечаются рассеянные дисковидные ателектазы в легких, что резко повышает риск присоединения пневмонии при гипотермии. Поэтому целесообразно ограничиться наружной гипотермией живота, используя резиновые емкости со льдом.
В целях борьбы с болью применяют анальгин, баралгин в сочетании со спазмолитическими препаратами (но-шпа, папаверин), а также ненаркотические анальгетики (кетонал, трамал).
Учитывая существенную роль в патогенезе острого панкреатита и, в частности, боли гистамина и гистаминоподобных веществ, проводимую терапию всегда дополняют антигистаминными препаратами (димедрол, супрастин).
Основными препаратами для выключения секретинового механизма стимуляции панкреатической секреции служат блокаторы Н2-гистаминовых рецепторов или M1-холинорецепторов. Ранитидин и его аналоги применяют в дозе 150 мг 2 раза в сутки, гастроцепин в дозе 50 мг 2 раза в сутки. Угнетение секреции желудка всегда дополняют применением антацидов.
Часто рекомендуемый в предыдущие годы раствор атропина в связи с его сложной фармакодинамикой, центральным эффектом и неселективностью действия на холинорецепторы в настоящее время практически не используют.
В качестве селективного миметика, расслабляющего сфинктер Одди, применяют одестон, дицетел.
Очень важна в лечении острого панкреатита регуляция моторики желудочно-кишечного тракта. С этой целью применяют метоклопрамид (реглан, церукал), однако последний в 3-5% наблюдений может сопровождаться центральным действием в виде гиперкинето-дистонических явлений. Поэтому преимущество следует отдавать препаратам, не оказывающим центрального действия (мотилиум).
К применению антипротеаз следует относиться очень осторожно. Помимо повышения при необоснованном применении чувствительности к ним и возможности тяжелых аллергических реакций рутинное их использование в рекомендуемых дозировках внутривенно капельно малоэффективно.
Следует учитывать, что антиферментные препараты эффективны в самом начале заболевания только на фоне так называемого «кининового взрыва» при выраженной гиперферментемии и очень быстро (в течение нескольких минут) связываются и инактивируются белками крови, поэтому при внутривенном капельном их введении не успевает создаваться необходимая для лечебного эффекта концентрация в крови. Поэтому целесообразность их использования в обычных дозах сомнительна, и в случаях их применения они должны вводиться в больших дозах медленно струйно внутривенно в первые двое суток от начала заболевания.
Учитывая избирательное накопление цитостатиков-антиметаболитов (в основном производных пиримидина) в активированных панкреоцитах и угнетение ими синтеза белков, в комплексную терапию включают 5-фторурацил в дозе 10-15 мг/кг/сутки.
Немаловажную роль в лечении панкреатита играют регуляторные полипептиды – даларгин в суточной дозе 0,002-0,005г. Даларгин вводят внутривенно капельно в максимальной дозе 0, 005 г при тяжелом панкреонекрозе либо применяют его внутримышечно в дозе по 0, 002 г 2-3 раза в сутки.
Хорошо зарекомендовал себя в последние годы пролонгированный аналог соматостатина – сандостатин (октреотид) в дозе 300-1000 мг/сут. Кроме того, сандостатин служит также блокатором желудочной секреции (преимущественно за счет гастриновых рецепторов).
При проведении заместительной ферментативной терапии следует учитывать, что в остром периоде для обеспечения более полного функционального покоя ПЖ нецелесообразно назначать препараты, в состав которых входят экстракты желчи. Заместительную ферментативную терапию проводят с началом приема пищи через рот препаратами типа креона, панкреатина, панцитрата.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
– Также рекомендуем “Клиника острого панкреатита. Признаки”
Оглавление темы “Гепаторенальный синдром. Панкреатит”:
- Трансплантация печени при гепатоцеллюлярном раке. Принципы
- Трансплантация печени лицам старше пятидесяти лет. Особенности
- Хирургический гепаторенальный синдром. Прогнозирование
- Классификация гепатопротекторов. Коррекция коагулопатических нарушений
- Коррекция почечной дисфункции при гепаторенальном синдроме. Лекарства
- Коррекция белково-энергетической недостаточности при гепаторенальном синдроме. Принципы
- Принципы лечения деструктивного панкреатита. Лекарства
- Консервативное лечение острого панкреатита. Лекарства
- Клиника острого панкреатита. Признаки
- Лабораторная диагностика острого панкреатита. Анализы
Источник
