Патогенез воспаления тканей пародонта
Местный врожденный и приобретенный специфический иммунитет поддерживает здоровье тканей пародонта. Компоненты врожденного иммунного ответа – это эпителиальные клетки и неспецифические клетки, расположенные в пределах эпителия, а также муцин, лизоцим, лактоферрин, лактопероксидаза и различные антимикробные пептиды, такие как гистатины, бета-дефензины и ингибиторы протеаз. Эпителиальные клетки (кератиноциты) сами по себе являются реактивными и имеют различные рецепторы, включая Toll-подобные рецепторы, вырабатывают различные цитокины при активации. Патологические изменения при гингивите инициируются реакцией хозяина на микроорганизмы, прикрепленные к зубу и, возможно, расположенные в десневой борозде или около неё. Эти микроорганизмы способны синтезировать вещества (например, коллагеназу, гиалуронидазу, протеазу, хондроитинсульфатазу, эндотоксин), которые вызывают повреждение клеток эпителия и соединительной ткани, а также межклеточных компонентов, таких как коллаген, основное вещество и гликокаликс (оболочка клеток). В результате, расширение промежутков между клетками эпителия прикрепления во время раннего гингивита создаются условия для того, чтобы самим бактерии или выделяемые ими веществам получили доступ к соединительной ткани.
Продуцируемые микроорганизмами вещества заставляют клетки, включая моноциты и макрофаги, выделять вазоактивные вещества, такие как простагландин E2, интерферон, фактор некроза опухоли и интерлейкин-1.
Кроме того, интерлейкин-1β изменяет свойства фибробластов десны, задерживая их гибель посредством механизма, блокирующего апоптоз. Это стабилизирует популяцию фибробластов десны во время воспаления. Морфологические и функциональные изменения десны во время накопления зубного налета были тщательно исследованы, особенно у собак и людей. Полезная основа для организации и изучения этих данных была разработана на основе гистопатологических, рентгенографических и ультраструктурных особенностей и биохимических измерений.
Последовательность событий, которая заканчивается клинически выраженным гингивитом, -это начальная, ранняя и резвившаяся стадии заболевания. Пародонтит- это поздняя стадия. Одна стадия перетекают в другую, без четких границ. Несмотря на обширные исследования, все еще невозможно однозначно провести различие между нормальной тканью десны и начальной стадией гингивита. Большинство биопсий клинически нормальной десны человека содержат воспалительные клетки; они состоят преимущественно из Т-клеток, с очень небольшим количеством В-клеток или плазматических клеток. Эти клетки не вызывают повреждения тканей, но они, по-видимому, важны в повседневной реакции хозяина на бактерии и другие вещества, которым подвергается десна. Следовательно, в нормальных условиях постоянный поток нейтрофилов мигрирует из сосудов десневого сплетения через эпителий прикрепления к краю десны, в десневую борозду и полость рта.
Воспаление тканей пародонта, стадия I- начальное повреждение
Первыми проявлениями воспаления десны являются сосудистые изменения, которые включают в себя расширение капилляров и усиление кровотока. Эти начальные воспалительные изменения происходят в ответ на микробную активацию оседлых тканевых лейкоцитов и последующую стимуляцию эндотелиальных клеток. Клинически этот первоначальный ответ десны на бактериальный налет (то есть субклинический гингивит) не виден. Микроскопически некоторые классические признаки острого воспаления можно увидеть в соединительной ткани под эпителием прикрепления. Изменения в морфологических признаках кровеносных сосудов (например, расширение мелких капилляров или венул) и адгезия нейтрофилов к стенкам сосудов (краевое стояние) происходят в течение 1 недели, а иногда и через 2 дня после накопления зубного налета. Этиопатогенез заболеваний пародонта связан с местным или системным иммунным ответом, с врожденным или приобретенным иммунитетом, а также с клеточными или секреторными факторами. Лейкоциты – в основном полиморфноядерные нейтрофилы (PMN) – покидают капилляры, мигрируя через стенки путём диапедеза и эмиграции. Их можно увидеть в повышенном количестве в соединительной ткани, эпителии прикрепления и десневой борозде. Также присутствует экссудация десневой жидкости и внесосудистых белков. Однако эти результаты не сопровождаются проявлениями повреждения тканей, которые заметны на микроскопическом или ультраструктурном уровне; они не образуют инфильтрат, и их присутствие не считается признаком патологических изменений.
Небольшие изменения на этой ранней стадии также могут быть обнаружены в эпителии прикрепления и периваскулярной соединительной ткани. Например, матрикс периваскулярной соединительной ткани подвергается альтерации, и в пораженной области наблюдается экссудация и отложение фибрина.
Кроме того, лимфоциты вскоре начинают накапливаться. Увеличение миграции лейкоцитов и их накопление в десневой борозде может быть связано с увеличением поступления десневой жидкости в борозду. От характера и интенсивности реакции организма зависит: разрешится ли это первоначальное поражение быстро с восстановлением ткани до нормального состояния, или же приведёт к хроническому воспалению. При втором варианте развития процесса инфильтрат макрофагов и лимфоидных клеток появляется в течение нескольких дней.
Образец биопсии человека, экспериментальный гингивит. После 4 дней накопления зубного налета, кровеносные сосуды, непосредственно прилегающие к соединительнотканному эпителию, расширяются и заполняются полиморфноядерными лейкоцитами (нейтрофилы PMN).Нейтрофилы также мигрируют между клетками эпителий (JE).OSE-эпителий борозды (увеличение, ×500)
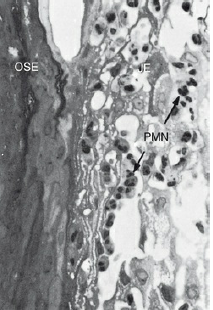
Биопсия человека, экспериментальный гингивит.
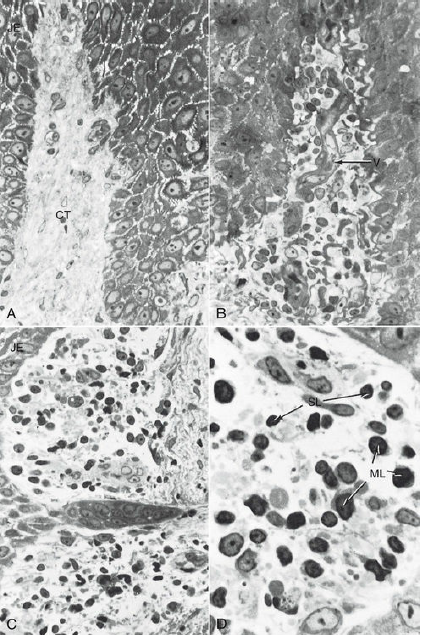
(А) Контрольный образец биопсии от пациента с хорошей гигиеной полости рта и отсутствие зубных отложений. Соединительный эпителий находится слева. Соединительная ткань (СТ) имеет небольшое католичество клеток фибробластов, имеются кровеносные сосуды, и некоторое уплотнение коллагеновых волокон (увеличение, ×500.)
(B) Образец биопсии выполнен после 8 дней накопления зубного налета.
Соединительная ткань инфильтрирована воспалительными клетками,которые вытесняют коллагеновые волокна. Расширенные сосуды (V) виден в центре (увеличение, ×500).
(C)После 8 дней накопления зубного налета,соединительная ткань рядом с соединительным эпителием основания борозды имеет большое количество моноцитов и признаки дегенерации коллагена (увеличение ×500).
(D) Клетки воспалительного инфильтрата при более высоком увеличении (×1250). После 8 дней накопления отложений, многочисленные малого (SL) и среднего размера (ML) лимфоциты видны в пределах соединительной ткани. Большинство коллагеновых волокон вокруг этих клеток исчезли, предположительно, в результате действия энзимов.
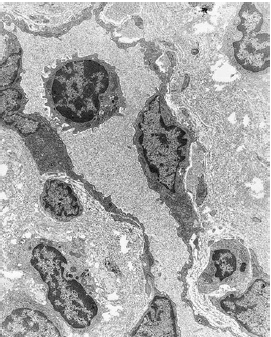
Электронная микрофотография, показывающая как лейкоцит пересекает стенку сосуда для того чтобы войти в десневую соединительную ткань

Раннее поражение гингивитом. Область собственной пластинки, прилегающей к эпителию борозды. Отмечается капилляр с несколькими внесосудистыми лимфоцитами и одним лимфоцитом в просвете сосуда. Отмечается значительная потеря периваскулярной плотности коллагена (увеличение×2500).
Воспаление тканей пародонта, стадия II- раннее повреждение
Раннее поражение развивается из первоначального поражения в течение примерно 1 недели после начала накопления зубного налета. Клинически раннее поражение может проявляться как ранний гингивит. Оно наслаивается на стадию первоначального повреждения без чёткой границы. Со временем могут появиться клинические признаки эритемы, в основном из-за разрастания капилляров и увеличения образования капиллярных петель между ветвящимися эпидермальными тяжами или гребнями. Также может наблюдаться кровотечение при зондировании. Количество десневой жидкости и трансмигрирующих лейкоцитов достигают максимума через 6-12 дней после начала клинического гингивита. Микроскопическое исследование десны выявляет инфильтрацию соединительной ткани под эпителием прикрепления лейкоцитами, которые состоят в основном из лимфоцитов (75%, большинство из которых составляют Т-клетки), но также включают некоторые мигрирующие нейтрофилы, а также макрофаги, плазматические клетки и тучные клетки. Все изменения, наблюдаемые в стадию начального поражения, продолжают усиливаться в стадию раннего поражения.
Эпителий прикрпеления плотно инфильтрируется нейтрофилами, так же как и десневая борозда, и в нём может начаться развитие ветвящихся эпидермальных тяжей и гребней. Разрушение коллагена также увеличивается; 70% коллагена разрушается вокруг клеточного инфильтрата. Главным образом затрагиваются круговые и зубодесневые волокна. Также были описаны морфологические изменения кровеносных сосудов и рисунка сосудистого русла.
Полиморфноядерные нейтрофилы, которые покинули кровеносные сосуды в ответ на хемотаксические раздражители компонентов зубного налета, перемещаются в эпителий и пересекают базальную пластинку; они обнаруживаются в эпителии, возникающем в области кармана. PMN притягивают бактерии и поглощают их в процессе фагоцитоза.
PMN высвобождают лизосомы в связи с поглощением бактерий. Фибробласты повреждаются, снижается содержание коллагена. Между тем, деградация коллагена связана с матриксными металлопротеиназами (ММР). Различные MMPs ответственны за ремоделирование внеклеточного матрикса в течение 7 дней после воспаления, что напрямую связано с продукцией и активацией MMP-2 и MMP-9
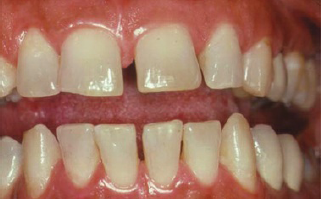
Маргинальный гингивит, отмечается неровный контур десны.
Электронная микрофотография лейкоцита, проникающего в стенку кармана, а также бактерий и внеклеточных лизосом. B- бактерия; ЕС -эпителиальные клетки; L -лизосомы.

Воспаление тканей пародонта, стадия III- развившееся повреждение
Со временем повреждение развивается. Для него характерно преобладание плазматических клеток и В-лимфоцитов, и, вероятно, это связано с созданием небольшого десневого кармана, выстланного эпителием. В-клетки преимущественно относятся к подклассам иммуноглобулина G1 и G3. При хроническом гингивите, который возникает через 2-3 недели после начала накопления бляшек, кровеносные сосуды переполняются, нарушается венозный возврат, и кровоток становится вялым.
Результатом является локализованная гипоксемия десны, которая накладывает несколько синюшный оттенок на покрасневшую десну. Выделение эритроцитов в соединительную ткань и расщепление гемоглобина на составляющие его пигменты также могут усилить цвет хронически воспаленной десны. Развившееся поражение можно описать как воспаление десны от умеренного до сильного. В гистологических срезах наблюдается интенсивная и хроническая воспалительная реакция. Несколько подробных цитологических исследований были выполнены на хронически воспаленной десне.
Ключевой особенностью, которая дифференцирует развившееся поражение, является увеличение количества плазматических клеток, которые становятся преобладающим типом воспалительных клеток. Плазматические клетки проникают в соединительную ткань не только непосредственно под эпителием соединения, но также глубоко в соединительную ткань, вокруг кровеносных сосудов и между пучками коллагеновых волокон. Соединительный эпителий выявляет расширенные межклеточные пространства, которые заполнены зернистыми клеточными остатками, включая лизосомы, полученные из разрушенных нейтрофилов, лимфоцитов и моноцитов. Лизосомы содержат кислотные гидролазы, которые могут разрушать тканевые компоненты. В соединительном эпителии появляются крючки или выступы, которые выпячиваются в соединительную ткань, и базальная пластинка разрушается в некоторых областях. В соединительной ткани коллагеновые волокна разрушаются вокруг инфильтрата интактных и разрушенных плазматических клеток, нейтрофилов, лимфоцитов, моноцитов и тучных клеток. Считается, что преобладание плазматических клеток является основной характеристикой развившихся поражений. Тем не менее, несколько исследований экспериментального гингивита человека не смогли продемонстрировать преобладание плазматических клеток в пораженных соединительных тканях, в том числе одно исследование продолжительностью 6 месяцев.
Увеличение доли плазматических клеток было очевидно при длительном гингивите, но время для развития классических «развившихся повреждений» может превышать 6 месяцев. По-видимому, существует обратная зависимость между количеством интактных коллагеновых пучков и количеством воспалительных клеток.
Коллагенолитическая активность увеличивается в воспаленной десневой ткани с помощью фермента коллагеназы. Коллагеназа обычно присутствует в тканях десны; она вырабатывается некоторыми бактериями полости рта и PMNs. Исследования ферментативной гистохимии показали, что хронически воспаленные десны имеют повышенные уровни кислой и щелочной фосфатазы, β-глюкуронидазы, β-глюкозидазы, β-галактозидазы, эстераз, аминопептидазы и цитохромоксидазы.
Нейтральные уровни мукополисахаридов снижаются, по-видимому, в результате разложения основного вещества. Развившееся повреждение может быть двух типов; некоторые остаются стабильными и не прогрессируют месяцами или годами, а другие, по всей видимости, становятся более активными и переходят в прогрессирующие деструктивные поражения. Кроме того, развившиеся поражения, по-видимому, обратимы в том смысле, что последовательность событий, происходящих в тканях в результате успешной пародонтальной терапии, по-видимому, противоположна последовательности событий, наблюдаемых по мере развития гингивита. По мере того, как флора превращается из той, что характерно для деструктивных поражений, в ту, что характерная для поражения пародонта, процент плазматических клеток значительно уменьшается, а количество лимфоцитов увеличивается пропорционально.
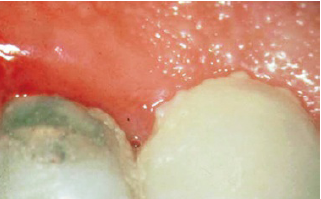
Гингивит, скопление наддесневых зубных отложений
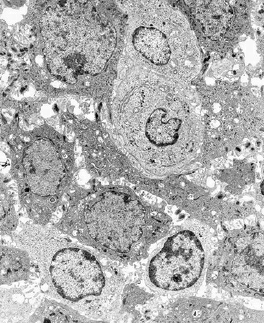
Развившейся гингивит. Область эпителия борозды расширена за счет увеличения межклеточных пространств, видны микроворсинки и десмосомные соединения. Несколько лимфоцитов, оба маленький и большой, мигрируют через слой эпителия(увеличение, ×3000).
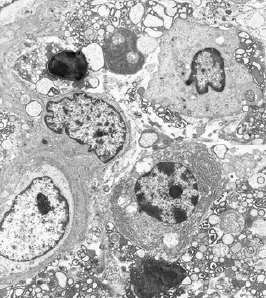
Прогрессирующий гингивит. Образец собственной пластинки, дегенерация плазматических клеток, большое количество клеточных частиц в поле зрения.(увеличение, ×3000).
Воспаление тканей пародонта, стадия IV- прогрессирующее повреждение
Распространение поражения в альвеолярную кость характеризует четвертую стадию, которая известна как прогрессирующее поражение или фаза пародонтального разрушения.
Микроскопически фиброз десны присутствует и широко распространены проявления воспалительных и иммунопатологических повреждений тканей. На поздней стадии присутствие плазматических клеток доминирует над соединительной тканью, а нейтрофилы продолжают доминировать над эпителием соединения. Пациенты с экспериментальным гингивитом имели значительно большее накопление бляшки, более высокие уровни интерлейкина-1 и более низкие концентрации интерлейкина-8 через 28 дней. Гингивит прогрессирует до пародонтита только у людей, которые восприимчивы к нему. Пациенты, у которых были участки с постоянным кровотечением (ИГ = 2), имели на 70% большую потерю прикрепления по сравнению с участками, которые не были постоянно воспалены (ИГ= 0). Зубы с неповрежденными участками имели 50-летний коэффициент выживаемости 99,5%, тогда как зубы с постоянно воспаленной десной имели выживаемость 63,4% в течение 50 лет. На основании этого продолжительного исследования развития пародонтита у хорошо контролируемой группы пациентов мужского пола можно сделать вывод, что постоянный гингивит представляет собой фактор риска потери прикрепления тканей пародонта и потери зубов. Однако в настоящее время неизвестно, может ли пародонтит возникать без предшественника гингивита.
Материал «Gingival Inflammation» Joseph P. Fiorellini, David M. Kim, Marcelo Freire, Panagiota G. hopoulou, Hector L. Sarmiento переведен специально для проекта «Современная пародонтология»
Источник
ЗАДАТЬ ВОПРОС РЕДАКТОРУ РАЗДЕЛА (ответ в течение нескольких дней) 15 ноября 2004 14:40 | Татьяна ЛЕМЕЦКАЯ, профессор кафедры госпитальной терапевтической стоматологии Московского государственного медико-стоматологического университета В настоящее время заболевания пародонта представляют наиболее сложную и актуальную проблему, которая приобретает не только медицинскую, но и социальную значимость. Это обусловлено, прежде всего, широкой распространенностью и интенсивностью поражения этим недугом всех возрастных групп населения нашей страны. Так, у подростков те или иные признаки заболевания пародонта (кровоточивость десен, зубной камень и др.) выявлены почти у 90 % обследованных. В старшем возрасте (30−40 лет и более) преобладают выраженные воспалительно-деструктивные изменения пародонтального комплекса с образованием карманов, гноетечением, расшатанностью зубов и их выпадением. Удаление на вид неизмененных зубов вследствие патологии пародонта почти в пять раз превышает потерю зубов от кариеса и его осложнений. Классификация болезни построена на основе общепатологических процессов (воспаление, дистрофия, опухоль) с выделением следующих разделов: Гингивит катаральный, язвенно-некротический, гипертрофический, то есть по преобладанию того или иного клинико-морфологического признака воспаления (альтерация, экссудация, пролиферация). Гингивит – воспаление десны, обусловленное неблагоприятным воздействием местных и общих факторов и развивающееся без нарушения целостности зубодесневого соединения. Пародонтит – воспаление тканей пародонта, характеризующееся деструкцией периодонта, костной ткани альвеолы. Пародонтит, как правило, является следствием гингивита, поэтому гингивит и пародонтит – стадии развития воспаления в пародонте. Это положение важно, так как профилактика гингивита или его излечение – это и профилактика пародонта. Пародонтоз – дистрофическое поражение тканей пародонта. Пародонтолиз – тяжелое поражение пародонта, сопровождающееся прогрессирующим лизисом костной ткани альвеолярного отростка, воспалением десны и деструкцией всех тканей пародонта. В основе такого поражения могут лежать наследственные заболевания (синдром Папийона – Лефевра), иммунодефицитные состояния (агаммаглобулинемия), нейтропения, ксантоматоз и др. В последние годы отдельные зарубежные и отечественные авторы выделяют так называемый быстропрогрессирующий пародонтит (БПП) (препубертатный, юношеский и взрослый), который укладывается в понятие пародонтолиза. Пародонтомы – опухоли и опухолевидные процессы (эпулис, фиброматоз, пародонтальная киста и др.). Этиология В практической деятельности врача наиболее часто наблюдаются пациенты с гингивитом и пародонтитом. Основным этиологическим фактором, индуцирующим воспаление в тканях пародонта, являются микроорганизмы так называемой зубной бляшки, которая плотно прилежит к поверхности зуба. Состав бляшки или микробного налета сложен: белки, углеводы, неорганические компоненты (кальций, фосфор и др.). При этом более 70 проц. органического состава представлено микроорганизмами, которые отличаются высокой патогенностью, адгезией к тканям зуба за счет гелеобразных продуктов (белки слюны, декстраны и др.), некоторых компонентов десневой жидкости. Микроорганизмы зубной бляшки выделяют эндотоксины, способные проникать через эпителий десневой борозды и соединительно-тканный эпителий, таким образом, нарушая барьерную функцию эпителия десневой борозды и создавая условия для нарушения целостности зубодесневого соединения и поражения подлежащих тканей пародонта. В динамике формирования микробной бляшки происходят значительные изменения микробиоценоза с общей тенденцией – от преобладания аэробных и факультативно анаэробных бактерий над облигатными анаэробами, грамотрицательными палочками и извитыми формами. В последнее время выделяют так называемые, пародонтопатогенные формы микроорганизмов, среди них – грамотрицательные анаэробные бактерии группы бактероидов (porphyromonas gingivalis, prevotella melanogenica, спирохеты, спириллы, а также грамположительные бактерии группы актиномицетов (actinomyces naeslundii, actinomyces viscosus и др.). На формирование микробной бляшки оказывают влияние многие факторы местного и общего характера: неудовлетворительная гигиена полости рта, снижение местного иммунитета полости рта, изменение кислотно-основного равновесия слюны в сторону ацидоза, что способствует колонизации микроорганизмов. Кроме того, несомненно, важное значение имеет повышение вязкости смешанной слюны, уменьшение слюноотделения (гипосаливация, ксеростомия), сопровождающееся снижением уровня иммуноглобулинов и особенно секреторного иммуноглобулина А, лизоцима, других защитных факторов. Известно, что секреторный иммуноглобулин А препятствует адгезии микроорганизмов к поверхности десны и зуба. Гипосаливация может быть обусловлена нарушением носового дыхания, действием некоторых лекарственных препаратов (гипотензивные, психотропные и др.). Кроме того, сухость в полости рта может быть одним из первых симптомов сахарного диабета, некоторых коллагенозов (синдром Шегрена) и др. Среди местных факторов, способствующих ретенции микробного налета, колонизации микроорганизмов, важное значение имеют наличие кариозных полостей; материалы, из которых изготовлены пломбы и протезы. Помимо микробного фактора развитию воспалительных и дистрофических изменений пародонта способствуют некоторые аномалии развития зубочелюстной системы: патология прикуса, аномалии положения зубов (тесное положение зубов в переднем отделе нижней челюсти), дистопия, а также аномалия развития мягких тканей преддверия рта (мелкое преддверие, прикрепление уздечек губ и языка, выраженные тяжи слизистой оболочки). На развитие гингивита у детей, кроме того, в период полового созревания влияют нарушения физического развития, гормональный дисбаланс в системе гипофиз – кора надпочечников, половых желез и др. Несомненно, помимо местных факторов в этиологии заболеваний пародонта имеют значение некоторые общие патологии, прежде всего сахарный диабет (некомпенсированный) Несомненно, важна роль гиповитаминоза С, Е, А и других витаминов. Заболевания желудочно-кишечного тракта, сердечно-сосудистой системы, эндокринопатии и др. способствуют возникновению или прогрессированию воспалительных или других изменений пародонта. Следует заметить, что в клинике обычно наблюдается сочетание нескольких этиологических факторов (микробный налет, аномалия положения зубов и т.д.). Патогенез Начало воспаления регистрируется в области десневой борозды и эпителиального прикрепления. Продукты метаболизма микроорганизмов бляшки способствуют хемотаксису полиморфно-ядерных лейкоцитов (ПМЯЛ), альтерация которых сопровождается выделением лизосомальных ферментов (протеолитических, гидролитических и др.). Под влиянием коллаганезы, эластазы, гиалуронидазы происходит нарушение основного вещества соединительной ткани десны, волокнистых структур. Разрушение зубодесневого соединения сопровождается образованием пародонтального кармана. Это важный этап в развитии воспаления пародонта. Большую роль играют простагландины класса Е (ПГЕ ), уровень которых резко возрастает в сыворотке крови, смешанной слюне и десне. Известно, что ПГЕ способствуют вазодилатации сосудов, повышению проницаемости, замедлению кровотока, агрегации эритроцитов и тромбоцитов. Кроме того, наряду с остеокластактивирующим фактором выделяемыми бактериями бляшки стимулируют резорбцию костной ткани альвеолы. В последние годы большое значение в развитии воспаления пародонта придают процессам свободного радикального окисления (СРО), нарушениям антиоксидантной защиты (АОЗ). Ведущими звеньями патогенеза являются нарушения микроциркуляции, сопровождающиеся повышением сосудисто-тканевой проницаемости с инсудацией белков плазмы крови в стенки сосудов и периваскулярную ткань. Иммуноморфологическим методом в десне идентифицированы альбумины, фибрин-фибриноген, иммуноглобулины А, М, G (возможен их внутриклеточный синтез). Значительно выражена клеточная инфильтрация десны. При гингивите инфильтраты очаговые, периваскулярные, преимущественно лимфомакрофагальные. С прогрессированием воспаления определяются плотные инфильтраты с преобладанием плазматических клеток, лаброцитов в разных стадиях развития. Обострение хронического процесса сопровождается усилением лейкоцитарной инфильтрации. Наблюдаются явления флебэктазии, редукции капиллярного русла. Отражением выраженных сосудисто-стромальных нарушений являются дистрофические изменения эпителия (вакуольная, баллонная дистрофия), акантоз. Гистоэнзиматические исследования десны свидетельствуют о значительных метаболических нарушениях. С разрушением зубодесневого соединения и образованием кармана наблюдается отложение микробной бляшки на корне зуба, развитие патологической инфицированной грануляционной ткани, рассасывание цемента корня зуба. В костной ткани альвеолярного отростка преобладают процессы остеокластической, пазушной и гладкой резорбции с очагами стабилизации, то есть приостановки рассасывания, реже – образование костной ткани (преимущественно у лиц молодого возраста). В происхождении пародонтоза большое значение имеют общие (системные) заболевания. Дистрофические изменения в тканях пародонта развиваются преимущественно как местное проявление системной дистрофии. Это эндокринные нарушения, дистрофические изменения, вызванные заболеваниями внутренних органов и систем (гипертоническая болезнь, атеросклероз и др.), нейрогенные дистрофии, а также проявления системной остеопении при экстремальных воздействиях (гипоксия, гиподинамия и др.). Медицинская газета, № 29 2000 Поделиться: 23 ноября 2004 | 11:11 Болезни пародонта. Часть II. Клиника, диагностика. Для гингивита характерно сохранение целостности зубодесневого соединения, отсутствие изменений в костной ткани альвеолярного отростка. Клинические проявления различных видов гингивита отличаются некоторыми признаками. 12 ноября 2004 | 15:11 Dental Market: новости стоматологического рынка Вышел в свет очередной, пятый номер журнала “Dental Market: новости стоматологического рынка”. Поскольку с ростом конкуренции вопросы внешнего и внутреннего маркетинга становятся все более актуальными, в этом номере Dental Market мы постарались подобрать материалы, которые иллюстрировали все аспекты современного маркетинга. 02 ноября 2004 | 14:11 Антибиотики в стоматологии: благо или зло? По данным Medical Advertising News (США) врачи-стоматологи ежедневно назначают от 2 до 10 антибиотиков, особенно часто антибиотики используются у пациентов с жалобами на боль и припухание. Рекомендации о необходимости применения антибиотиков при заболеваниях периодонта грозит еще большим ростом потребления антибиотиков в стоматологии. В то же время, практически отсутствуют данные, подтверждающие целесообразность антибиотикотерапии при многих манипуляциях в стоматологии. 30 октября 2004 | 18:10 Юбилей компании Юнидент Празднование десятилетия компании – это ведь первая действительно юбилейная дата в истории ее существования. Поэтому именно к этому празднику готовятся самым тщательным образом. Так что не удивительно, что к своему десятилетнему юбилею ЮНИДЕНТ подошел так же, как и к работе – безукоризненная организация, восторг посетителей и счастливые улыбки именинников. |
Источник
