Периодонтит это воспаление надкостницы

Периодонтит — это заболевание, вызванное бактериями, травмой или лекарственными препаратами, в результате которого происходит воспаление комплекса соединительной ткани (периодонта), расположенной между цементом зуба и зубной альвеолой.[9][20]
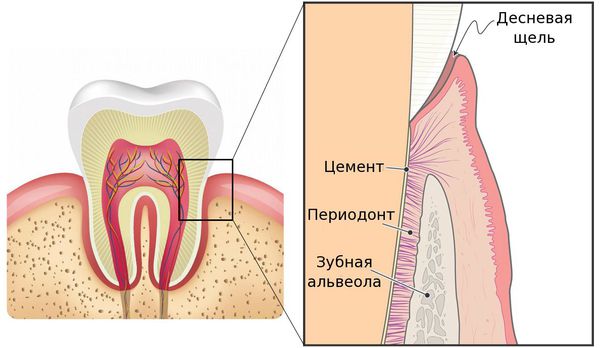
В общей структуре стоматологических заболеваний периодонтит встречается во всех возрастных группах пациентов и составляет 25–30% от общего числа обращений в стоматологические учреждения.[3]
В зависимости от причин возникновения выделяют три типа периодонтита:
- Травматический периодонтит — может развиться как при однократном сильном механическом воздействии (ушиб, удар, попадание косточки), так и при неоднократных небольших механических повреждениях (например, при постоянном откусывании нитей швеёй).
- Медикаментозный периодонтит — возникает в результате выхода сильнодействующих препаратов из корневого канала в ткани периодонта (например, когда в зубе было оставлено лекарство, а следующий приём состоялся позже, чем это было показано по инструкции безопасного периода нахождения препарата в канале).[11]
- Инфекционный периодонтит — его возникновение провоцируют бактерии, преимущественно стрептококки, среди которых негемолитический стрептококк составляет 62%, зеленящий — 26%, а гемолитический — 12%. Кроме того, чаще всего кокковую флору дополняют вейлонеллы, лактобактерии и дрожжеподобные грибы.[1][4][18]
Пути инфицирования тканей периодонта:
- внутризубной — выход токсинов и бактерий через систему корневого канала после инфицирования пульпы и её некротизации в ткани периодонта;
- внезубной — переход воспаления из окружающих тканей (остеомиелит, остит, гайморит, пародонтит и т. д.).
Крайне редко возможно инфицирование тканей периодонта гематогенным (через кровь) и лимфогенными путями.
Проявления заболевания напрямую зависят от его формы.
Хронические формы периодонтита в большинстве случаев протекают бессимптомно и выявляются во время рентгенологического исследования либо при обострении.
Признаки острого периодонтита и обострения его хронической формы:
- боль в зубе (причём чаще всего можно точно указать, какой именно зуб болит) — в начале заболевания боль слабо выраженная, ноющая, но позднее она становится более интенсивной, рвущей и пульсирующей;
- боль при жевании и прикосновении к зубу;
- чувство “выросшего зуба” — ощущение, что зуб стал длиннее других и первым смыкается с зубами-антагонистами;
- наличие большой кариозной полости в больном зубе или его предшествующее лечение по поводу глубокого кариеса или пульпита;
- иногда возникает отёк мягких тканей в области поражённого зуба — связано с выходом воспалительного экссудата (жидкости) из очага, находящегося в периодонте, в поднадкостничное пространство или мягкие ткани;
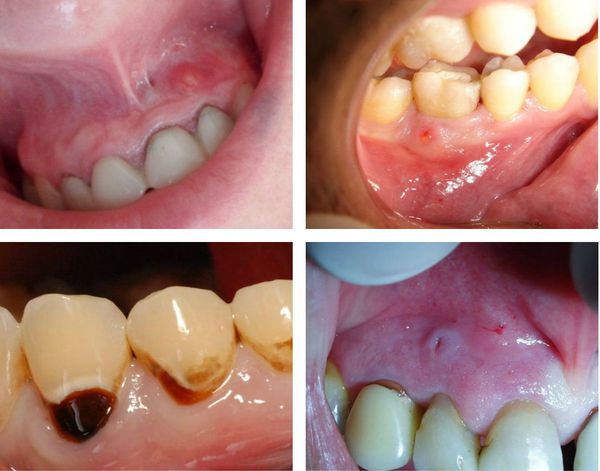
- открытие свищевого хода, чаще всего располагающегося на десне в проекции корня поражённого зуба (может возникнуть при обострении хронического периодонтита);
- отсутствие реакции больного зуба на холодное, горячее, сладкое или кислое;
- возможная подвижность зуба, связанная с инфильтрацией периодонта.
Острый верхушечный периодонтит
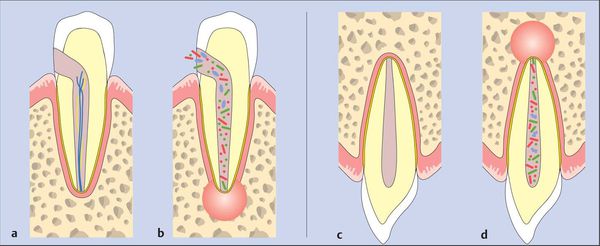
После повреждения периодонта по одной из указанных выше причин возникает кратковременный интенсивный тканевый ответ. Этот процесс сопровождается клиническими симптомами острого периодонтита.[7]
Ответ ткани, как правило, ограничен периодонтальной связкой. Он приводит к типичным нервно-сосудистым реакциям воспаления, которые проявляются гиперемией (переполнением кровью), застоем сосудов, отёком периодонтальной связки и экстравазацией (вытеканием в ткани) нейтрофилов. Поскольку целостность кости, цемента и дентина ещё не нарушена, периапикальные изменения на этом этапе не обнаруживаются при рентгенологическом исследовании.
Если воспаление было вызвано неинфекционными раздражителями, то поражение может исчезнуть, а структура апикального периодонта восстанавливается.[13][14]
Когда происходит инфицирование, нейтрофилы не только борются с микроорганизмами, но также выделяют лейкотриены и простагландины. Первые привлекают больше нейтрофилов и макрофагов в область поражения, а вторые активируют остеокласты — клетки, участвующие в разрушении костной ткани. Так, через несколько дней кость, окружающая периодонт, может резорбироваться (раствориться), тогда в области верхушки корня рентгенологически обнаруживается расширение периодонтальной щели.[15]
Нейтрофилы погибают в месте воспаления и высвобождают из своих гранул ферменты, которые вызывают разрушение внеклеточных матриксов и клеток. Такое “расщепление” тканей предотвращает распространение инфекции в другие части тела и обеспечивает пространство для проникновения защитных клеток.
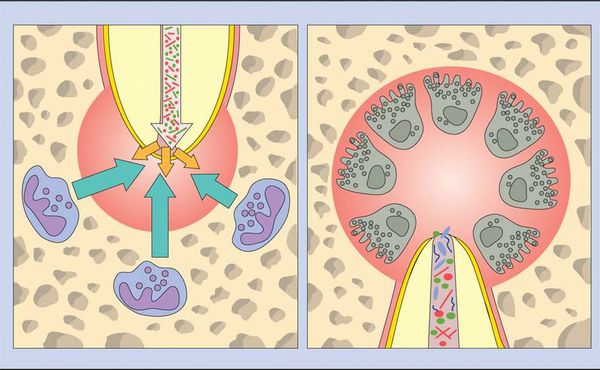
Во время острой фазы макрофаги также появляются в периодонте. Они продуцируют провоспалительные и хемотаксические (аллергические) цитокины. Эти молекулы усиливают местный сосудистый ответ, разрушение кости и деградацию внеклеточных матриц, а также могут заставить гепатоциты повысить выработку белков острой фазы.
Острый первичный периодонтит имеет несколько возможных исходов:
- самопроизвольное заживление;
- дальнейшее усиление и распространение в кости (альвеолярный абсцесс);
- выход наружу (образование свищей или синусового тракта);
- хронизация процесса.[19]
Хронический периодонтит
Длительное присутствие микробных раздражителей приводит к сдвигу в сторону макрофагов, лимфоцитов (Т-клеток) и плазматических клеток, которые инкапсулировуются в коллагеновой соединительной ткани.
Провоспалительные цитокины (клетки иммунной системы) являются мощными стимуляторами лимфоцитов. Активированные Т-клетки продуцируют множество цитокинов, которые снижают выработку провоспалительных цитокинов, что приводит к подавлению процесса разрушения кости. Напротив, полученные из Т-клеток цитокины могут одновременно усиливать выработку факторов роста соединительной ткани, что оказывает стимулирующее и пролиферативное воздействие на фибробласты и микроциркуляторное русло.
Возможность подавления деструктивного процесса объясняет отсутствие или замедленную резорбцию кости и восстановление коллагеновой соединительной ткани во время хронической фазы заболевания. Следовательно, хронические поражения могут оставаться бессимптомными в течение длительного времени без существенных изменений на рентгенограмме.[21]
Равновесие, существующее в периодонте, может быть нарушено одним или несколькими факторами, например, микроорганизмами, «размещёнными» внутри корневого канала. Они продвигаются в периодонт, и поражение самопроизвольно становится острым с повторным появлением симптомов.
В результате во время этих острых эпизодов микроорганизмы могут быть обнаружены в костной ткани, окружающей периодонт, с быстрым увеличением рентгенологических проявлений. Эта рентгенографическая картина обусловлена разрушением апикальной кости, которое происходит быстро во время острых фаз и относительно неактивно на протяжении хронического периода. Следовательно, прогрессирование заболевания не является непрерывным, а происходит прерывистыми скачками после периодов “стабильности”.
Цитологические исследования показывают, что около 45% всех хронических периодонтитов эпителизированы. Когда эпителиальные клетки начинают разрастаться, они могут делать это во всех направлениях случайным образом, образуя неправильную эпителиальную массу, в которую попадают сосудистая и инфильтрированная соединительная ткань. При некоторых поражениях эпителий может врастать во вход корневого канала, образуя пломбоподобное уплотнение на апикальном отверстии.
Классификация периодонтитов главным образом отображает причину воспаления, и что именно происходит в тканях пародонта. Самой распространённой классификацией, используемой на практике, является классификация И.Г. Лукомского:[17]
- Острый верхушечный (апикальный) периодонтит:
- серозный;
- гнойный.
- Хронический верхушечный (апикальный) периодонтит:
- фиброзный;
- гранулирующий;
- гранулематозный.
- Обострение хронического периодонтита.
Также при постановке диагноза используется классификация по МКБ-10:
K04.4 Острый апикальный периодонтит пульпарного происхождения:
- острый апикальный периодонтит БДУ.
K04.5 Хронический апикальный периодонтит:
- апикальная или периапикальная гранулема;
- апикальный периодонтит БДУ.
K04.6 Периапикальный абсцесс с полостью:
- зубной (дентальный) абсцесс с полостью;
- дентоальвеолярный абсцесс с полостью.
K04.7 Периапикальный абсцесс без полости:
- зубной (дентальный) абсцесс БДУ;
- дентоальвеолярный абсцесс БДУ;
- периaпикальный абсцесс БДУ.
K04.8 Корневая киста:
- апикальная (периодонтальная) киста;
- периaпикaльная киста;
- остаточная корневая киста.
Осложнения периодонтита зависят от причинного зуба, локализации воспалительного очага, формы и стадии заболевания. Условно можно разделить все осложнения на несколько групп.[8]
Осложнения, вызванные распространением инфекции из периодонтального очага:
- Одонтогенный периостит — распространение воспалительного процесса на надкостницу альвеолярного отростка и тела челюсти из периодонтального (одонтогенного) очага.
- Одонтогенный абсцесс — формирование ограниченного полостного гнойного очага, возникающего в результате гнойного расплавления подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани или кости. Формирование абсцессов преимущественно происходит в околочелюстных мягких тканях.
- Одонтогенная флегмона — формирование разлитого гнойного воспаления клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
- Одонтогенный гайморит — формирование воспаления в гайморовой пазухе, вызванное распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный лимфаденит — формирование воспаления в регионарных лимфатических узлах, вызванного распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный остеомиелит — гнойное воспаление челюстной кости (одновременно всех её структурных компонентов) с развитием участков остеонекроза.
Осложнение, вызванное деструктивными изменениями в перерадикулярной кости:
- Вторичная адентия — потеря одного или нескольких зубов, причиной которой служит разрушение костной ткани, окружающей корень зуба, препятствующее дальнейшему функционированию такого зуба.
Осложнение, вызванное формированием свищевого хода:
- Кожные свищи — образование свищевого хода, открывающегося на поверхность кожи.
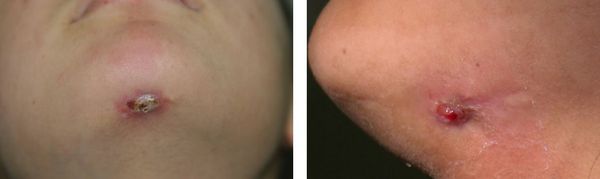
Диагностика периодонтита проводится на основании жалоб пациента, анамнеза заболевания, оценки общесоматического статуса, осмотра головы и шеи, полости рта, зуба, его перкуссии, зондирования и термопробы, электроодонтодиагностики (ЭОМ) и рентгенологического исследования.[10]
ЭОМ — это метод стоматологического исследования, основанный на определении порогового возбуждения болевых и тактильных рецепторов пульпы зуба при прохождении через неё электрического тока.
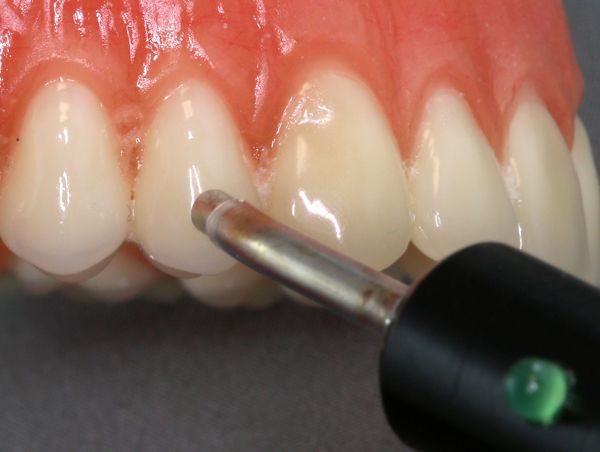
Диагностические признаки острого периодонтита:
- Анамнез заболевания: боли в зубе, возникавшие ранее, предшествующее лечение или травма зуба, наличие заболеваний пародонта.
- Общее состояние: редко встречаются признаки общей интоксикации организма (повышение температуры тела, слабость, потеря аппетита и т. д.).
- Осмотр головы и шеи: отсутствие асимметрии лица и шеи, цвет кожи не изменён, возможно увеличение местных лимфоузлов.
- Осмотр полости рта: патологических изменений нет, возможно наличие глубокого пародонтального кармана.
- Осмотр зуба: в зубе определяют наличие глубокой кариозной полости, обширной пломбы или ортопедической конструкции, однако бывают ситуации, когда зуб может быть и без всего перечисленного. Иногда возможно изменение цвета зуба в сторону серого оттенка. Возможна подвижность зуба.
- Зондирование и термопроба: манипуляции безболезненные, иногда при зондировании кариозной полости определяется безболезненная точка сообщения с полостью зуба.
- Перкуссия (постукивание по зубу в различных направлениях): возникают резко болезненные ощущения.
- Электроодонтодиагностика: 45-80 мкА.
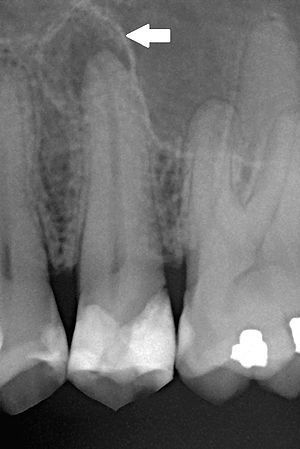
- Рентгенография: визуализируется глубокая кариозная полость, соединяющаяся с полостью зуба или обширная пломба, ортопедическая конструкция, признаки ранее проведённого эндодонтического лечения или наличие пародонтального кармана. Изменения в периодонтальной щели или перерадикулярной кости не выявляются.
Диагностические признаки хронического периодонтита:
- Жалобы: отсутствуют, возможно наличие свищевого хода на коже или слизистой в полости рта (характерно только для гранулирующего периодонтита).
- Анамнез заболевания: боли в зубе, возникавшие ранее, предшествующее лечение или травма зуба, наличие заболеваний пародонта.
- Общее состояние: не страдает.
- Осмотр головы и шеи: асимметрии лица и шеи нет, цвет кожи не изменён, возможно наличие кожных свищевых ходов.
- Осмотр полости рта: патологических изменений нет, возможно наличие глубокого пародонтального кармана или свищевого хода на слизистой оболочки полости рта.
- Осмотр зуба: в зубе определяется наличие глубокой кариозной полости, обширной пломбы или ортопедической конструкции, однако бывают ситуации, когда всего этого может и не быть. Иногда возможно изменение цвета зуба в сторону серого оттенка. Зуб может быть подвижным.
- Зондирование и термопроба: безболезненные, иногда при зондировании кариозной полости определяется безболезненная точка сообщения с полостью зуба.
- Перкуссия: безболезненная.
- Электроодонтодиагностика: 45-80 мкА.
- Рентгенография: Глубокая кариозная полость, соединяющаяся с полостью зуба, обширная пломба, ортопедическая конструкция, признаки ранее проведённого эндодонтического лечения, или наличие пародонтального кармана. В зависимости от формы хронического периодонтита будет различная рентгенологическая картина:
- фиброзный периодонтит — расширение периодонтальной щели;
- гранулематозный периодонтит — деструкция костной ткани в области верхушки корня с чёткими контурами.
- гранулирующий периодонтит — деструкция костной ткани в области верхушки корня с нечёткими контурами.
Диагностические признаки обострения хронического периодонтита
Чаще всего клиническая картина соответствует острому периодонтиту, за исключением того, что всегда рентгенологически выявляются изменения в тканях периодонта, характерные для той или иной формы периодонтита.[12]
Лечение периодонтита направлено на устранение причин, механизмов и проявлений заболевания. Методы лечения бывают терапевтическими, хирургическими и комбинированными.
Терапевтическое лечение
Данный метод лечения нацелен на устранение патогенной микрофлоры, находящейся в эндодонте — комплексе поражённых тканей, включающем пульпу и дентин, которые связаны между собой морфологически и функционально. Поэтому иначе такое лечение называют эндодонтическим.[16]
Этапы эндодонтического лечения:
- адекватное обезболивание;
- изоляция зуба или нескольких зубов, в которых будут проводится манипуляции, от полости рта;
- создание эндодонтического доступа (иссечение твёрдых тканей зуба или пломбировочного материала, закрывающих доступ в систему корневого канала;
- прохождение и определение длинны корневого канала (это длинна от устья до верхушки корня);
- создание корневого канала определённого диаметра и формы;
- введение в корневой канал лекарственных препаратов;
- пломбирование корневого канала;
- восстановление анатомии и функции зуба с помощью пломбировочного материала или ортопедической конструкции.
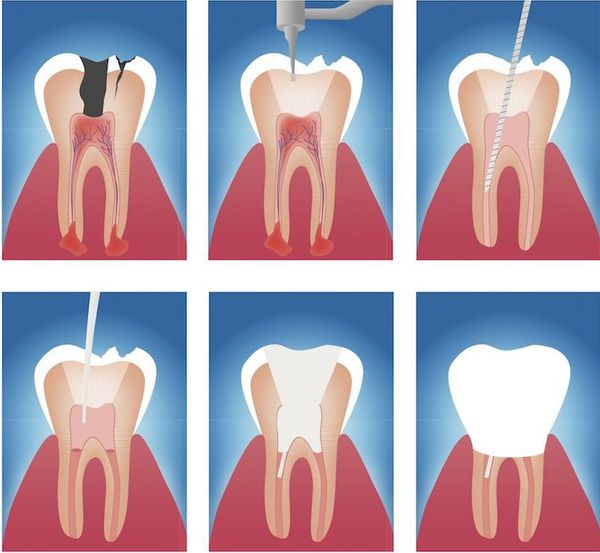
Хирургическое лечение
К оперативному лечению прибегают только в случаях неэффективности или невозможности терапевтического лечения.
К хирургическим методам лечения относятся:
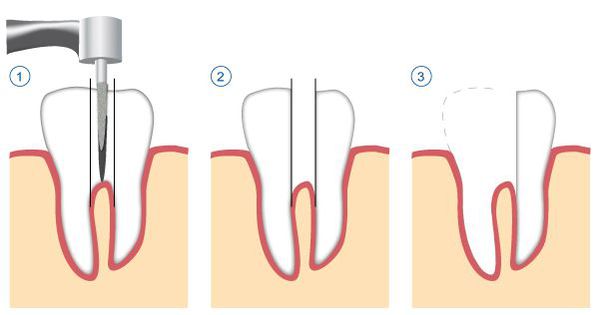
- удаление части корня зуба (резекция) — позволяет сохранить зуб, даже если у верхушки корня присуствовала киста;
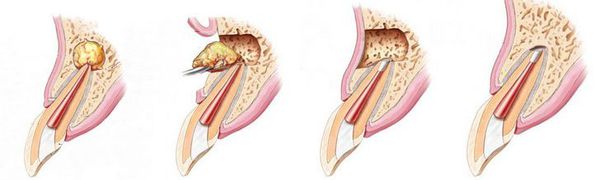
- удаление корня целиком;
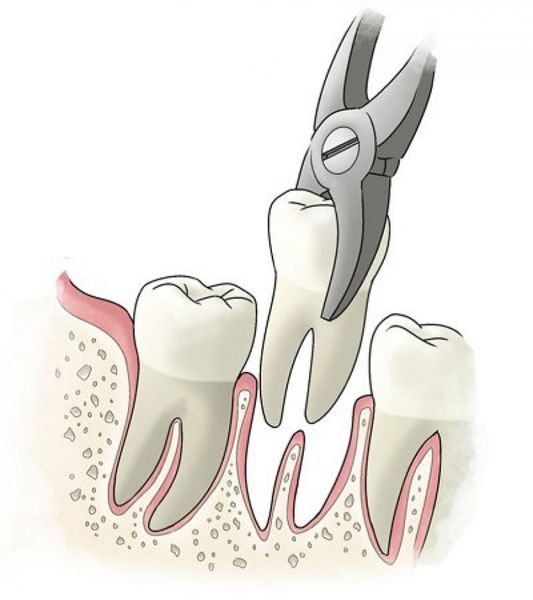
- удаление зуба целиком, с последующим замещением утраченного зуба.
Течение и прогноз периодонтита, безусловно, зависят от своевременности обращения к стоматологу и качества проведенного им лечения. При эффективном лечении каналов происходит восстановление участка разрушенной кости, и зуб сохраняет свои функциональные свойства. При несвоевременном обращении пациента или безуспешном лечении высока вероятность потери зуба, а осложнения хронического периодонтита могут представлять серьёзную угрозу здоровью и жизни.
Для профилактики периодонтита необходимо тщательно ухаживать за полостью рта, регулярно проводить осмотры у врача-стоматолога и своевременно лечить одонтогенные очаги инфекции, такие как кариес и пульпит.[2][5][6]
Источник
Воспаление надкостницы зуба (в народе — флюс, в стоматологии — периостит) — частая проблема при несвоевременном лечении зубов.

Что нужно знать об этом заболевании — какими симптомами проявляется, что можно сделать самостоятельно, и в чем заключается помощь профильного врача.
Что такое надкостница зуба, и где находится?
Надкостница или «периост» — оболочка, покрывающая челюсти, представляющая собой соединительную ткань. Она служит связующим звеном кости с окружающими структурами.
В нее вплетены связки и сухожилия, что позволяет ей плотно прилегать к челюсти. Она, как и другие ткани челюстно-лицевой области, подвержена воспалительным болезням, и определяется воспаление периоститом, в народе же говорят — флюс.

Воспаление надкостницы зуба
Симптомы воспаления (периостита)

При остром процессе беспокоят боль, отек тканей, покраснение, увеличение регионарных лимфоузлов
Проявления воспаления надкостницы зависят от формы и тяжести течения.
При остром процессе беспокоят боль, отек тканей, покраснение, увеличение регионарных лимфоузлов.
При гнойном течении преобладают симптомы интоксикации. Хронический периостит проявляется слабой симптоматикой, но грозит осложнениями.
Внешние проявления воспаления:
- выраженное покраснение слизистой оболочки;
- отек тканей около причинного зуба;
- белый налет на поверхности языка, на котором есть отпечатки от коронок;
- зуб несколько выступает из лунки и становится подвижным.
Пораженный зуб может смещаться и шататься. Слизистая постоянно отечная и болезненна. При гнойном воспалении скопившийся экссудат выходит наружу вследствие распирания тканей и их разрыва.
Факторы, вызывающие воспаление
В таблице представлены факторы, вызывающие воспаление:
| Факторы | Особенности возникновения |
| Одонтогенные | Инфекция попадает в глубокие ткани от больного зуба, пораженного кариесом или пульпитом |
| Травматические | Инфицирование случается при повреждении кости челюсти, тогда патологические микроорганизмы попадают из внешней среды или полости рта |
| Гематогенные/лимфогенные | Возбудители переносятся к надкостнице вместе с кровью и лимфой из близких или отдаленных очагов, что чаще происходит при бактериальных заболеваниях ЛОР-органов |
Причины
Что приводит к воспалению надкостницы:

При гнойном воспалении скопившийся экссудат выходит наружу вследствие распирания тканей и их разрыва
заболевания зубов — чаще это хронический периодонтит, но причинами могут быть альвеолит после удаления, киста, пародонтит;
- перенесенные ЛОР-патологии, вирусные инфекции — тонзиллит, грипп, скарлатина, корь, отит, что часто случается в детском возрасте;
- общие факторы — переохлаждение, эмоциональное потрясение, перегревание, физические перегрузки;
- травма челюсти, сложное хирургическое вмешательство, переломы;
- ошибки стоматолога в ходе лечения — некачественная обработка раны при экстракции зуба, игнорирование правил асептики и антисептики.
Формы
Воспаление бывает следующих видов:

Острое гнойное воспаление — проявляется сильными болями с повышением температуры тела
Острое серозное воспаление — протекает в течение 2-3 дней, внешне видно отек тканей. Поражается только десна, расположенная около причинного зуба. Чаще эта форма заболевания возникает в результате травмы. Воспаление быстро проходит, состояние пациента стабильное без ухудшения общего самочувствия.
- Острое гнойное воспаление — проявляется сильными болями с повышением температуры тела. Пациент жалуется на чувство пульсации, что говорит о скоплении гноя. Внешне видно сильный отек тканей и покраснение. По мере накопления гноя симптомы нарастают.
- Острое диффузное воспаление — вызывает сильные боли, что сопровождается проявлениями общей интоксикации, а именно слабостью, высокой температурой, апатическим состоянием. Температура тела больного повышается до 38 градусов, пропадает аппетит, беспокоят головные боли. Зависимо от локализации очага, присоединяются специфические симптомы — отек губы и носа при поражении резцов, опухание щеки при патологии в области премоляров и скопление гноя в надкостнице, когда причинными зубами становятся верхние премоляры и клыки.
- Хроническое воспаление — эта форма периостита диагностируется очень редко, в большинстве случаев поражается надкостница нижней челюсти. Внешне видно плотный отек, изменение формы лица. Регионарные лимфоузлы увеличиваются, кость в области поражения утолщается. Хроническое воспаление может протекать в течение нескольких лет, редко проявляя себя обострениями.
Важно! При долгом течении периостита есть риск осложнения — остеомиелита. Это воспаление костной ткани, которое придется лечить долго и сложно.
Диагностика
При осмотре врач наблюдает типичные для этой патологии признаки — отек, наличие инфильтрата, флюктуация, покраснение десен. Причинный зуб может быть сильно разрушенным, если источником инфекции стал запущенный кариес.
При периостите обязательно назначается рентгенография. На снимке врач может наблюдать причины и последствия воспаления надкостницы в полости рта — кисту, инфицирование корня, ретинированный зуб. При хроническом течении патологии рентген показывает новообразованную костную ткань.
При остром течении рентгенография нужна для дифференциальной диагностики. Периостит следует отличать от абсцесса, хронического периодонтита, флегмоны, сиалоаденита, синусита, лимфаденита.
Лечение
Применяемые методы лечения воспаления надкостницы:

После хирургического вмешательства всегда следует лекарственная терапия
Хирургическое — начинается со вскрытия гнойника, затем выполняются антисептическая обработка, дренирование, в отдельных случаях показано удаление. После вмешательства всегда следует лекарственная терапия, которая направлена на ликвидацию возбудителя и восстановление тканей.
- Медикаментозное — назначаются антибактериальные препараты, местные антисептики, антигистаминные средства, противовоспалительные и анальгетики. В домашних условиях после посещения врача нужно пить таблетки, и делать полоскания рта не реже 7 раз в день.
- Физиотерапевтическое — в период стихания острой симптоматики врач может порекомендовать лечение теплом, массаж. Физиотерапия применяется редко, в большинстве случаев она назначается пациентам при долгом течении воспаления. Процедуры могут назначаться также с целью профилактики заболевания после проведения операции или при травматическом повреждении.
- Народные средства — травяные отвары применяются для полоскания рта. Рецепты должны согласовываться с врачом, так как некоторые растения могут только усугубить состояние.
Хирургическое лечение
Лечение начинается с выведения гноя, для чего на десне делается разрез и ставится дренаж.
В течение нескольких дней отек уходит, но все это время нужно полоскать рот антисептиками и отварами трав. Когда есть кариес или пульпит, после выведения гноя врач проводит пломбирование.
После хирургического этапа врач назначит лекарства и даст рекомендации для профилактики осложнений до полного заживления десны.
Лечение не заканчивается на посещении стоматолога, и выздоровление будет во многом зависеть от выполнения правил в течение 5-7 дней после вскрытия десны.

Лечение начинается с выведения гноя, для чего на десне делается разрез и ставится дренаж
Медикаментозная терапия
Из лекарственных средств при периостите стоматолог может назначить следующие:
- антибактериальные мази — применяются на ранней стадии воспаления, средство наносится несколько раз в сутки для уменьшения отека и обезболивания;
- антибактериальные таблетки и порошки — принимаются внутрь и для полоскания рта, это могут быть такие препараты, как Линкомицин, Амоксициллин, Бисептол;
- инъекции — антибиотики при внутримышечном введении начинают действовать быстро, такой вариант лечения считается наиболее эффективным.
Антибиотики — это основные средства для лечения флюса. Правильный выбор препарата возможен после идентификации возбудителя.
Воспаление надкостницы чаще провоцируют стафилококки и стрептококки, потому основными препаратами на такой случай будут Цифран, Линкомицин, Доксициклин, Ампиокс.
Физиотерапия
Вместе а антибактериальной терапией при периостите эффективно прибегать к некоторым физиотерапевтическим процедурам, а именно к УВЧ и СВЧ. Это ускорит лечение и повысит эффективность лекарств.
В стоматологии для лечения воспаления надкостницы могут применяться и другие процедуры:

Лазерная терапия
лекарственный электрофорез с применением витаминов, йода, кальция, лидокаина, никотиновой кислоты, помогает быстрому поступлению лекарств в более высокой концентрации в патологический очаг, нежели при приеме внутрь;
- УВЧ — эффективна при гнойном периостите и наличии осложнения в виде остеомиелита костей лица;
- СВЧ — оказывает противовоспалительное действие, помогает ускорить заживление, улучшает трофику, стимулирует выработку гормонов, наиболее полезной будет при вялотекущем воспалении;
- лазерная терапия — может дополнять лечение периостита при сопутствующем увеличении регионарных лимфоузлов;
- ультрафиолетовое излечение — оказывает антибактериальный эффект, что способствует скорейшему восстановлению тканей при гнойных процессах;
- инфракрасная терапия — применяется при хроническом течении периостита.
В качестве дополнительного лечения воспаления также могут назначаться массаж, воздействие теплом и ультразвуковая терапия.
Массирование десен можно выполнять самостоятельно, и делать это лучше каждый день во время утренних гигиенических процедур.
При склонности к заболеваниям пародонта и после устранения флюса рекомендован гидромассаж, для проведения которого используется ирригатор.
Лечение теплом допустимо только после выведения гноя, ведь разогревание тканей может стать причиной распространения инфекции. Грязевые и парафиновые аппликации полезны для ускорения восстановления поврежденной слизистой оболочки.
Ультразвуковая терапия может дополнять применение лекарств, что определяется фонофорезом (альтернатива электрофореза). Проводят процедуру обычно на челюсть, височно-нижнечелюстной сустав и десны.
Народные средства
Народные средства, которыми можно дополнять медикаментозное лечение воспаления надкостницы:
- залейте 3 ложки мелиссы кипятком, настаивайте 3-4 часа, после чего ополаскивайте рот после приема пищи;
- растворите ложку соды и соли в стакане теплой воды, полощите рот 3-5 раз в день;
- залейте 20 грамм скумпии стаканом кипятка, охлажденным полощите рот несколько раз в день;
- при сильной боли приложите к щеке холодный компресс.
Меры предосторожности
Чего нельзя делать при периостите:
-
 греть щеку, прикладывать горячие компрессы, полоскать рот горячими отварами;
греть щеку, прикладывать горячие компрессы, полоскать рот горячими отварами; - принимать лекарства без назначения врача;
- пить обезболивающие средства перед посещением стоматолога;
- употреблять Аспирин при наличии раны, что может вызвать кровотечение;
- применять народные средства без согласования с врачом.
Важно! При сильной боли прополощите рот содовым раствором, но постарайтесь не принимать обезболивающие средства, ведь тогда анестезия, необходимая при вскрытии десны, может не подействовать, и лечение будет очень болезненным.
Возможные осложнения
Без лечения воспалительный процесс распространяется на окружающие ткани, отчего есть вероятность поражения костей лица. Осложненное остеомиелитом воспаление надкостницы, может привести к образованию кист и свищей, и тогда будут показания к удалению зуба.
Профилактические меры
Что можно сделать для профилактики воспаления надкостницы:

Вовремя обращайтесь к врачу при любой жалобе, включая зубную боль
вовремя обращайтесь к врачу при любой жалобе, включая зубную боль, появление кариозной полости, повышение чувствительности, воспаление десны;
- используйте не только зубную щетку и пасту во время ежедневной чистки зубов, но и прибегайте к дополнительным средствами гигиены, которыми являются ополаскиватель, зубная нить, ершик для языка, ирригатор;
- каждые 3-4 месяца посещайте стоматолога, а при склонности к стоматологическим заболеваниям и чаще, ведь домашняя гигиена не может заменить профессиональной, когда врач специальными инструментами удаляет налет и камень в труднодоступных участках между зубами и под десной;
- старайтесь каждый день жевать твердые продукты на каждой стороне челюсти, что будет хорошим массажем для лучшего питания десен.
Как только начинает отекать десна и появляются болезненные ощущения, обратитесь к стоматологу. На ранней стадии воспаления лечение проводится без операции, а выздоровление наступает уже через 3-5 дней.
Загрузка…
Источник
