Плеврит воспаление плевральных листков
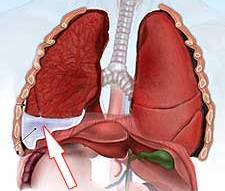
На фоне болезненных процессов в легких и других органах может возникать воспаление плевры. Эта патология не редкость в медицинской практике, порой симптомы плеврита выступают на первый план, маскируя основное заболевание.
Причины болезни
Между грудной клеткой и легкими находится узкое пространство, выстланное тонкой серозной оболочкой – плеврой. В полости содержится около 2 мл густой жидкости, которая обеспечивает плавное движение легких. Эта влага постоянно фильтруется из кровеносных сосудов плевры. По лимфатической системе жидкость всасывается и выводится в лимфоузлы.
Воспалительные процессы сопровождаются накоплением в плевральной полости выпота – экссудата, богатого белком. Лимфатические сосуды плевральных листков успевают выводить из полости небольшое количество воспалительной жидкости, но на поверхности серозной оболочки оседают сгустки фибрина.
Развивается фибринозный плеврит, называемый также сухим. При накапливании значительного объема выпотной жидкости, болезнь переходит в экссудативную форму. При внедрении в плевральную полость болезнетворных микроорганизмов воспалительный экссудат становится гнойным. Кроме бактерий, развитие плеврита могут вызвать:
- грибковые микроорганизмы;
- вирусы;
- риккетсии;
- гельминты;
- простейшие.
Инфекция достигает плевральной полости по кровеносной и лимфатической системе, или проникает прямо из очага болезни в легких. Заражение может произойти при открытой травме грудной клетки, хирургическом вмешательстве. Самой распространенной причиной инфекционного плеврита считается воспаление легких.
Плевриты, не связанные с инфекцией, может спровоцировать масса причин, среди которых:
- опухоли (чаще всего мезотелиома);
- заболевания сосудов;
- инфаркт миокарда;
- панкреатит;
- почечная недостаточность;
- лучевая терапия;
- травмы грудной клетки.
Сухой плеврит
Основные симптомы, на которые жалуется пациент фибринозным плевритом – это лихорадка и болезненные ощущения в очаге поражения плевры. Боль имеет тенденцию усиливаться во время глубоких вдохов, покашливания, движения. При этом человек прикладывает руку к больному месту, как бы оберегая его.
Дыхание становится частым, временами возникает болезненность в суставах, мышцах. Температура тела редко достигает высоких значений, сопровождается озноблением и повышенной потливостью.
При выслушивании решающим диагностическим признаком является характерный шум трения, который производят шероховатые плевральные листки с наслоениями фибрина. В конце вдоха и начале выдоха отчетливо определяется скрежещущий звук, похожий на шелест бумаги. На месте поражения выслушивается ослабленное, приглушенное дыхание в легких.
При лабораторном анализе крови выявляются симптомы воспаления: увеличение количества лейкоцитов, ускорение скорости оседания эритроцитов, сдвиг формулы белой крови влево. На рентгенологическом исследовании отмечают снижение подвижности легких, а при УЗИ видны отложения хлопьев фибрина.
Экссудативная форма
На начальных этапах экссудативного плеврита может наблюдаться сухой кашель, болезненность в пораженной области плевры. По мере накопления жидкости в плевральной полости боли исчезают, но проявляется чувство распирания или тяжести в грудной клетке. Температура тела зачастую достигает 40˚, выражены симптомы интоксикации:
- слабость;
- повышенная потливость;
- головокружение.
Воспалительный выпот смещает органы грудной полости и нарушает деятельность сердечно-сосудистой системы. При этом учащается сердцебиение, падает артериальное давление. Из-за ущемления функций легких развивается одышка, кожа больного становится синюшной.
При осмотре можно выявить увеличение объема грудной клетки на стороне поражения. Межреберные промежутки над областью воспаления сглаживаются, порой даже выпячиваются. Пациент с плевритом лежит преимущественно на пораженном боку, так как это немного облегчает боль. При простукивании места скопления воспалительного экссудата слышен глухой звук. Жидкость поглощает звуки, поэтому над пораженным участком дыхательные шумы в легких не
слышны.
Гнойная форма
Распознать гнойное воспаление плевральных листков бывает достаточно трудно. В начале болезни преобладают симптомы основного заболевания, например, воспаления легких или острого панкреатита. О присоединении инфекции к воспалительному процессу свидетельствуют нарастающие симптомы интоксикации:
- слабость;
- отсутствие аппетита;
- исхудание;
- дрожание конечностей;
- частый пульс;
- истощающая лихорадка.
Температура тела в течение суток может значительно колебаться, резко падая от высших до нормальных цифр. Крайне неблагоприятным признаком считается стабилизация температуры на уровне 37-37,5˚. Это свидетельствует об истощении защитных сил организма. Развивается кашель с выделением мокроты. Резко нарушаются функции легких, печени, почек и системы кровообращения. Кожа больных, особенно на лице, становится отечной.
Заболевание может осложниться прорывом гнойного содержимого плевральной полости в бронхи. Это сопровождается появлением большого количества мокроты с неприятным запахом. Гораздо реже гнойный выпот пропитывает мягкие ткани грудной клетки, подкожную клетчатку, истончает кожу и прорывается наружу.
В анализе крови наблюдается резкое увеличение числа лейкоцитов, сдвиг лейкоцитарной формулы влево, нейтрофилы поражаются токсической зернистостью. Биохимическими исследованиями регистрируется увеличения уровня С-реактивного белка, гаптоглобина, сиаловых кислот и других маркеров острого воспаления.
Диагностические исследования
Для подтверждения диагноза при экссудативном плеврите применяют:
- рентгенограмму;
- УЗИ;
- плевральную пункцию.
Начальная стадия гнойного плеврита лучше всего выявляется при рентгенологическом исследовании грудной клетки в прямой и боковой проекциях. При скоплении большого количества воспалительного выпота рентгенограмму проводят в положении больного лежа. Жидкость равномерно распределяется вдоль грудной клетки и становится заметна на снимке.
Сложнее всего выявить изменения, если воспаление сопровождается спаечным процессом и образованием закрытой полости с гноем. Точно установить патологическое скопление плевральной жидкости и определить место для пункции можно с помощью УЗИ.
Плевральная пункция при экссудативном плеврите проводится под местным обезболиванием. В положении больного сидя делается прокол межреберного промежутка длинной и толстой иглой. Полученную при пункции жидкость подвергают:
- микроскопии;
- бактериологическому анализу;
- цитологическому исследованию (для исключения опухоли).
Лечебные назначения
При выявлении любой формы плеврита необходимо лечение основной патологии. При фибринозном плеврите лечение дополняют средствами от кашля (кодеин, дионин) и обезболивающими препаратами. Симптомы воспаления снимают Вольтарен, Индометацин или Ацетилсалициловая кислота.
При первых признаках фибринозного плеврита эффективно действуют спиртосодержащие компрессы. Прогноз при сухом плеврите благоприятный, адекватное лечение через 10-15 дней приводит к выздоровлению, лишь иногда бывают рецидивы болезни.
Если причину экссудативного плеврита невозможно установить, то назначают лечение антибактериальными средствами, как при воспалении легких. При подборе препаратов следует применять только те, которые не использовались в лечении больного ранее.
Для усиления действия антибиотики из группы пенициллинов можно сочетать с цефалоспоринами, аминогликозидами или метронидазолом. Препараты лучше всего вводить внутривенно капельным способом.
Внутривенное введение гемодеза, глюкозы, раствора Рингера при экссудативном плеврите помогает уменьшить интоксикацию и откорректировать белковый обмен. Для усиления реактивности организма лечение дополняют иммуномодулирующими средствами, которые активизируют фагоцитоз и вызывают выработку интерферона. Применяют:
- Левамизол;
- Т-активин;
- Натрия нуклеинат;
- Тималин.
В стадии рассасывания воспалительного выпота применяется парафинотерапия, массаж грудной клетки. С помощью электрофореза вводится хлористый кальций, гепарин.
Лечение плеврита при помощи дренирования проводится, если наблюдаются:
- смещение сердца воспалительной жидкостью;
- симптомы коллапса легких (низкое давление, тяжелая одышка);
- большой объем экссудата.
Производится пункция и по ходу иглы вводится трубка с клапаном. Чтобы избежать осложнений, за один раз из полости откачивают не более 1-1,5 л жидкости. Через дренаж вводят антибиотики прямо в очаг инфекции. Если лечение не приносит результатов, хирургическим путем удаляют пораженные участки плевральных листков и рубцовые наслоения.
Каждый пациент, перенесший плеврит, должен в течение двух лет после болезни регулярно проходить осмотр у терапевта или пульмонолога. Хорошо восстанавливает здоровье дыхательной системы лечение в профильных санаториях.
Источник
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
Общие сведения
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.

Плеврит
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты – фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю – пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита – рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
- острые
- подострые
- хронические
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.

КТ органов грудной клетки. Правосторонний экссудативный плеврит
При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота – физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
Источник
