Подкожное воспаление на ноге лечение
Воспаления мягких тканей ноги могут протекать в различных формах и локализоваться в самых разных местах. Клиническая картина, однако, имеет общие проявления. Курс лечения должен назначаться врачом, одним из этапов является ударно-волновая терапия.
При небольшой глубине процесса развивается болезненный отек с покраснением и повышенной температурой кожи. Если воспаление пошло глубже, больной испытывает приступы лихорадки, проявляются признаки интоксикации. Это свидетельствует о начале гнойно-некротической стадии.

При любых подозрениях на воспаление мягких тканей ноги следует немедленно обращаться к врачу, поскольку бурно развивающийся воспалительный процесс может в итоге привести к необходимости ампутации.
Типы воспалений ноги
Воспаление получить очень просто даже в быту. Разбитые колени, ссадины, царапины – типичные причины развития различных воспалений ноги. Проникновение микробов в мягкие ткани ног может также происходить:
- при кожных расчесах – например, при аллергии на укусы насекомых;
- при грибковых заболеваниях, сопровождающихся трещинами на коже;
- при диабетических язвах;
- при варикозном расширении вен;
- при инъекциях в антисанитарных условиях – например, в случаях наркозависимости;
- при травмах и ранениях – например, у спортсменов или военных;
- при заносе микрофлоры из первичных воспалительных очагов с кровью или лимфой.
Возбудителями гнойного воспаления мягких тканей служат гноеродные бактерии, в основном стафилококковые. На начальной стадии нарушается микроциркуляция крови, что связано с повреждением тканевой структуры. Если сразу не приступить к лечению воспаления мягких тканей ноги, начинается отек, уже вызывающий боль, когда мышечные ткани распирает от накопившейся жидкости, и они сигнализируют об этом через нервно-мышечное соединение. В подавляющем большинстве ситуаций больной принимает обезболивающее и забывает о проблеме. Тем временем, воспаление переходит в гнойную стадию, когда нервно-мышечная связь теряется, боли уже нет, но накапливается гной. Известны два варианта гнойного воспаления:
- Абсцесс. В просторечье – нарыв. Развивается в мышцах и подкожной клетчатке, имеет четко очерченные границы в рамках гнойной капсулы, которая формируется как защитная реакция организма на инфекцию.
- Флегмона. Острое разлитое воспаление подкожной клетчатки, не имеет четких границ, легко распространяется на всю конечность.
Для ног большую опасность также представляют анаэробные инфекции. Самые распространенные воспаления мягких тканей ноги, связанные с этим видом инфекций:
- Рожистое воспаление. Проявляется в виде образования пузырей на коже, покраснения, кровоизлияний. Возбудитель – стрептококк, воспаление может развиться при контакте с человеком, пораженным стрептококковой инфекцией, например, ангиной. Этот вид воспаления в редких случаях проходит самостоятельно, однако рассчитывать на это не стоит. Запущенные случаи рожистого воспаления придется лечить несколько месяцев.
- Гангрена – омертвение тканей. Возбудитель – бактерии семейства клостридий, «живущие» в почве и пыли. Гангрена лечится только путем ампутации, поэтому очень важно при травмах дезинфицировать раны и сразу обращаться к врачу.
Методы лечения воспалений ноги

Воспалительные процессы лечатся в несколько этапов. Если болезнь перешла в гнойную стадию, необходимы хирургическое удаление гноя и обработка раны. Далее и на более легких стадиях назначается противовоспалительная медикаментозная терапия – курс антибиотиков в виде таблеток или инъекций, в зависимости от происхождения и серьезности инфекции. Очень важно правильно подобрать препараты, для этого делается бактериальный посев. Больному прописывается обильное питье для скорейшего выведения токсинов из организма.
На восстановительной стадии назначается физиотерапия, направленная на регенерацию системы кровообращения и лимфотока. С этим успешно справляется курс ударно-волновой терапии, способствующий скорейшему восстановлению мягких тканей. Вы можете пройти его в нашей клинике «Медцентр-Плюс».
Источник
Повышение цен с 10 мая, подробная информацию по телефону
Тендовагинит стопы – воспалительный процесс, происходящий во внутренней части сухожилий голеностопного сустава. Подразделяется на первичный, вторичный, стерильный, инфекционный, аллопатический и пронизывающий. В большинстве случаев проблема решается массажем и ЛФК.
Абсцесс внутреннего эпидермиса соединительных волокон стопы, которые находятся со стороны подошвы и оборотной стороны ступни, называется тендовагинитом стопы. В медицинской практике встречаются два вида: основной и второстепенный. Основной случается как у спортсменов-любителей, так и у первоклассных спортсменов, в то время как второстепенный наблюдается вследствие возникновения сепсиса (от нагноения или заразной болезни) либо же от уже имеющихся болезней ревматического характера.
Этиология
Основным поводом для возникновения воспалительного процесса в первичном его виде является небольшой травматизм соединительных тканей стоп, который может появиться от чрезмерных нагрузок или же в результате анатомических особенностей организма. Под первую категорию тендовагинита подводят людей с искривлением ног, врожденным или приобретенным, танцоров, актеров балета, грузчиков, а также занимающихся конькобежным и лыжным спортом.
Обостренные воспаления могут возникнуть в результате контакта с инфицированным участком или же через кровь (гнойный артрит стопы, гнойно-некротический процесс). Тендовагинит стопы может развиться до хронического, если у человека есть какое-либо из инфекционных заболеваний – гонорея, грипп, бруцеллез или сифилис.
В случае если человек страдает болезнями ревматического характера (спондилит анкилозирующий, ревматоидный артрит, синдром Фиссенже-Леруа), продолжительность тендовагинита стопы определяется моментальной интоксикацией организма.
Типология
Исходя из причин возникновения тендовагинита, современная медицина определила несколько подвидов:
- неинфекционный (профессиональный);
- инфекционный (стандартный и нестандартный);
- хронический;
- острый и воспалительный;
- плевральный и плеврально-крупозный.
Помимо этой классификации, заболевание также разделяется по формам развития воспалительных процессов внутри соединительных тканей:
- Ранняя или неприметная форма. Подразумевает первичное воспаление тканей, в которых уже есть небольшие скопления с примесью крови;
- Экссудативная форма. В соединительном футляре собирается уже большое количество жидкости. Визуально определяется небольшая отечность в месте повреждения;
- Долгосрочная асептическая форма. Область вокруг поврежденных сухожилий начинает обрастать плотной соединительной тканью. Сухожилия становятся менее подвижными.
Признаки возникновения тендовагинита
- Болезненные ощущения при любом движении стопы. Невыносимая боль в месте воспаления сухожилия. В случае если болезнь затянувшаяся и уже местами скапливаются гнойные массы, то боль будет пульсирующая.
- Покраснение кожи. Расширенные сосуды в месте воспаления дают такую визуальную картину.
- Локальное повышение температуры. Место воспаления горячее из-за большого притока крови за короткий промежуток времени.
- Стопа отекает. Сосуды растягиваются, соответственно, истончаются и протекают – жидкость выходит в подкожную область. Отек растет очень быстро. Возможно травмирование кожи вследствие ее внезапного растяжения.
- Человек не может полноценно двигать стопой.
- При гнойном воспалении происходит интоксикация всего организма, пациент испытывает тошноту, вялость, головную боль.
- При нажатии на место повреждения слышится мягкое похрустывание.
Существует вероятность перехода острой формы воспаления в хроническую. А это означает, что человека будут мучить болезненные ощущения и нормально ходить он не сможет. Поверхностный осмотр показывает растяжимые новообразования, в некоторых случаях прощупываются небольшие уплотнения, так называемые «рисовые тела». Они же часто обнаруживаются при туберкулезном тендовагините.
Как диагностировать
Если существуют подозрения насчет заболевания, необходимо проконсультироваться у врача-ортопеда. Он может дать направление к хирургу или же ревматологу.
Для постановки диагноза врачу требуется выполнить некоторые манипуляции:
- прощупать место предполагаемого воспаления;
- сделать забор крови. Если воспаление присутствует, и уже началось нагноение, анализ покажет повышение СОЭ и увеличение количества нейтрофилов;
- назначить рентген и МРТ, дабы выяснить наличие или отсутствие патологий суставов и костей;
- взять образец воспалительной ткани, а также забор околосуставной жидкости.
Назначаемое лечение тендовагинита
В случае если болезнь только проявила себя, пациенту рекомендуется покой. В остром периоде пациенту противопоказано ходить, конечность фиксируется с помощью эластичного бинта или лонгеты и находится в подвешенном состоянии. Также назначают иммуностимулирующие и противобактериальные препараты.
Когда причины острого воспаления устранены, назначаются процедуры с УФ-лучами, электрофорез с гидрокортизоном, лечебная физкультура, ультразвук.
При выявлении острого гнойного воспаления проводят срочную операцию, вскрывают сухожилие, дренируют его. При это назначают антибиотики, подавляющие возбудителя инфекции.
Если воспаление началось на фоне заболевания туберкулезом или сифилисом, то первостепенной задачей становится избавление от основного заражения с помощью противотуберкулезных лекарств (стрептомицин, ПАСК).
В случае хронического протекания болезни используют всё те же методы, что указаны выше – ЛФК, массаж, электрофорез с лидазой, парафин. Также пациенту прописывают нестероидные противовоспалительные средства и инъекции в место поражения. В крайних случаях применяют рентген в качестве терапии.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Читайте так же
Протрузия – предвестник межпозвоночной грыжи
Протурзия – болезненное заболевание, с множеством причин. Но как понять, что у вас именно протрузия? Как распознать признаки протрузии, какие бывают стадии заболевания, как определить симптомы…
Что представляет собой синдром Кемерли?
Данный синдром представляет собой появление костной дуги у первого позвонка. Это ведёт к сдавливанию позвоночной артерии, в результате могут развиться осложнения. Правильная диагностика очень…
Как вылечить артрит при помощи средств народной медицины?
Артрит – это патологическое состояние, характеризующееся воспалением суставов. На сегодняшний день разработано много методов традиционного лечения данного недуга, однако нельзя забывать о приеме…
Мышечный дискомфорт после тренировок
Каждому, кто хотя бы единожды занимался в спортзале, знаком дискомфорт в мышцах после занятий. Такие боли могут длиться сутки, в некоторых случаях проходят через несколько дней, но что является…

Надежда
2020-09-02 00:12:23
Хочу поблагодарить замечательного врача, мануального терапевта Торопцева Дмитрия Анатольевича, врача с большой буквы, внимательного и тактичного к пациентам. Мне очень повезло, что я проходила курс лечения у знающего специалиста, профессионала своего дела. Сейчас чувствую себя отлично, благодаря… Читать дальше

Анна
2016-07-28 15:44:23
Попала в эту клинику по совету знакомых. Были жудкие боли в спине. Сразу же мне провели обследование и выявили причину моих страданий. Назначили мне курс лечения. Занимаясь лечебной гимнастикой, которую мне назначили в клинике, я буквально стала вставать на ноги! Боли стали значительно меньше, а… Читать дальше

Элина
2015-10-12 23:18:20
Второй раз мне помогает клиника Бобыря. Впервые обратилась по совету знакомого, которого тут выпрямили, да ещё и подругу с собой привела. У неё были мучения с шеей из-за грыжи, теперь она старается выполнять рекомендованные упражнения, и таких сильных болей, как прежде, у неё нет. А я, по правде… Читать дальше

Иванова Ольга
2014-09-17 12:05:48
После прохождения лечения у Бабия Александра Сергеевича прошли адские боли в пояснице. Из-за постоянного сидения за рулем несколько раз в год случается «клин» в спине, да так, что бывает сложно и согнуться, и разогнуться тоже! В результате после нескольких сеансов ощущение такое, будто новая… Читать дальше
Врачи клиники Бобыря стаж работы от 10 лет
Источник
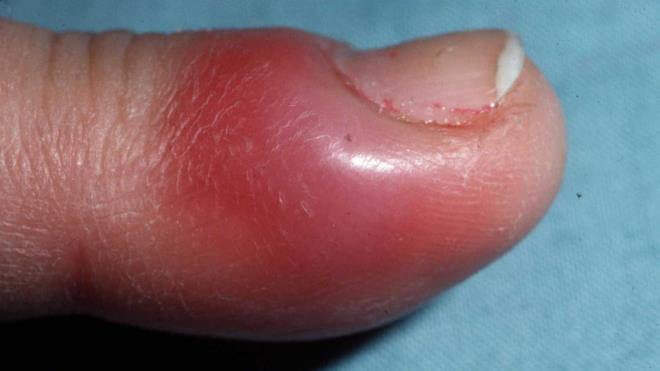
Панариций – инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце – например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично – она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях – появляется изматывающая боль. Если панариций не лечат – инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция – микротравмы примыкающих к ногтю тканей, почти незаметные порезы – например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто – с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме – это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.

Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание – зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
- отечность пальцев на тыльной стороне кисти;
- покраснение и чувство натяжения кожи;
- ограниченность движений, неловкость, скованность;
- неприятные ощущения или боль: от покалывания до резких пульсаций (в зависимости от глубины поражения).
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк – яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны – сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
- умеренная боль;
- обострение неприятных ощущений, когда кисть опущена вниз;
- покраснение тыльной стороны кисти;
- отек пальцев и кисти;
- пораженный палец с трудом сгибается;
- температура тела колеблется в пределах 37-37,5 градусов;
- удовлетворительное самочувствие.
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
- пульсирующие или дергающие боли в пораженном пальце;
- пациент вынужден держать кисть приподнятой вверх;
- в центре покрасневших участков кожи просматриваются более бледные пятна;
- вены кисти расширены;
- лихорадка, общая интоксикация;
- в анализе крови высокий показатель СОЭ, повышено число лейкоцитов.
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
- золотистый стафилококк;
- бета-гемолитический стрептококк;
- энтероккок;
- кишечная или синегнойная палочка;
- грибковая инфекция.
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
- грибковая инфекция:
- дерматоз, осложненный бактериальной и грибковой микрофлорой;
- поражение ногтей в результате псориаза или экземы;
- сахарный диабет (особенно его декомпенсированная форма);
- поражение артерий и вен – оно приводит к нарушению микроциркуляции крови и нарушению трофики тканей;
- прием иммунодепрессанты или глюкокортикоиды;
- пожилой возраст, авитаминозы, истощение. гипопротеинемия;
- частый контакт с едкими химикатами;
- частое пребывание в условиях высокой влажности;
- работа связана с воздействием вибрации;
- синдром Рейно.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее – может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное – обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
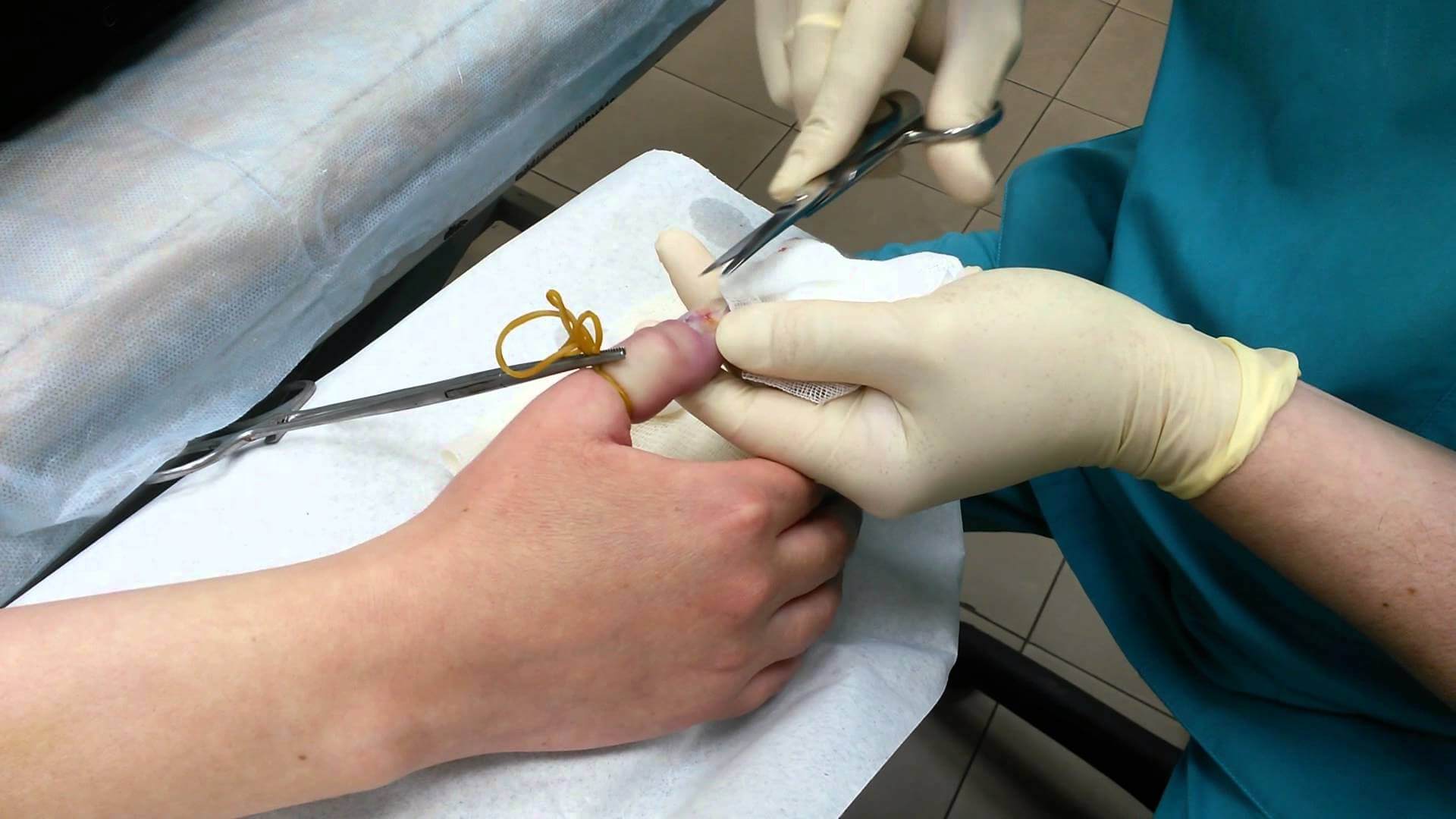
В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов – в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Профилактика
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
- при работе надевать защитные перчатки;
- соблюдать технику безопасности на работе и в быту;
- незамедлительно обрабатывать антисептиками любые повреждения кожи – в том числе уколы заноз и заусенцы;
- заклеивать травмированные участки защитным пластырем.
- следить, чтобы инструменты для маникюра были стерильны;
- избегать длительного воздействия воды – она ослабляет защитные качества кожи.
Источник
