Подкожное воспаление у пальца

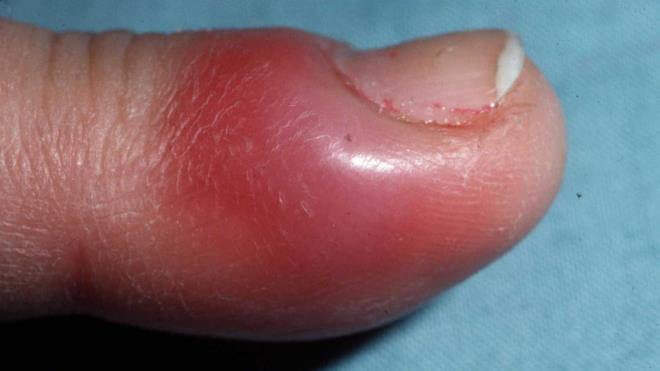
Панариций — инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце — например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично — она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях — появляется изматывающая боль. Если панариций не лечат — инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция — микротравмы примыкающих к ногтю тканей, почти незаметные порезы — например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто — с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме — это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.

Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание — зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
- отечность пальцев на тыльной стороне кисти;
- покраснение и чувство натяжения кожи;
- ограниченность движений, неловкость, скованность;
- неприятные ощущения или боль: от покалывания до резких пульсаций (в зависимости от глубины поражения).
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк — яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны — сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
- умеренная боль;
- обострение неприятных ощущений, когда кисть опущена вниз;
- покраснение тыльной стороны кисти;
- отек пальцев и кисти;
- пораженный палец с трудом сгибается;
- температура тела колеблется в пределах 37-37,5 градусов;
- удовлетворительное самочувствие.
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
- пульсирующие или дергающие боли в пораженном пальце;
- пациент вынужден держать кисть приподнятой вверх;
- в центре покрасневших участков кожи просматриваются более бледные пятна;
- вены кисти расширены;
- лихорадка, общая интоксикация;
- в анализе крови высокий показатель СОЭ, повышено число лейкоцитов.
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
- золотистый стафилококк;
- бета-гемолитический стрептококк;
- энтероккок;
- кишечная или синегнойная палочка;
- грибковая инфекция.
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
- грибковая инфекция:
- дерматоз, осложненный бактериальной и грибковой микрофлорой;
- поражение ногтей в результате псориаза или экземы;
- сахарный диабет (особенно его декомпенсированная форма);
- поражение артерий и вен — оно приводит к нарушению микроциркуляции крови и нарушению трофики тканей;
- прием иммунодепрессанты или глюкокортикоиды;
- пожилой возраст, авитаминозы, истощение. гипопротеинемия;
- частый контакт с едкими химикатами;
- частое пребывание в условиях высокой влажности;
- работа связана с воздействием вибрации;
- синдром Рейно.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
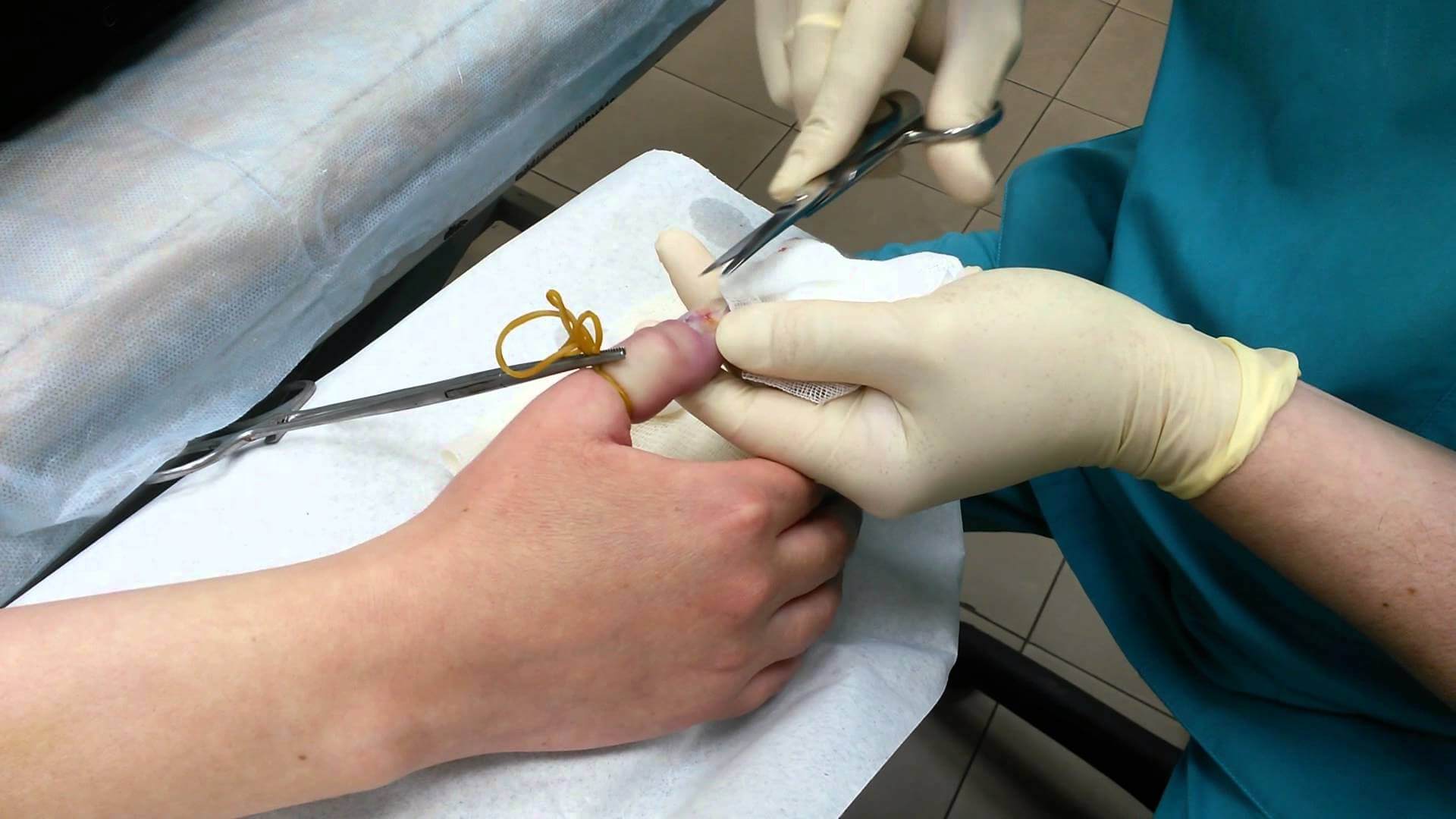
В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов — в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Профилактика
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
- при работе надевать защитные перчатки;
- соблюдать технику безопасности на работе и в быту;
- незамедлительно обрабатывать антисептиками любые повреждения кожи – в том числе уколы заноз и заусенцы;
- заклеивать травмированные участки защитным пластырем.
- следить, чтобы инструменты для маникюра были стерильны;
- избегать длительного воздействия воды — она ослабляет защитные качества кожи.
Источник
Подкожный панариций – это одна из разновидностей гнойного воспаления тканей пальцев верхних и нижних конечностей. При этом заболевании гной скапливается в подкожной (жировой) клетчатке фалангов пальца.
Болезнь может возникать у взрослых и детей. Воспаление чаще развивается у лиц физического труда, у мужчин несколько реже, чем у женщин. Преобладают пациенты зрелого возраста. До 90% случаев процесс локализуется в области ладонной поверхности и ногтевого валика концевой фаланги пальцев. Преимущественно панариций поражает I-й и II-й пальцы на правой руке.
Причины подкожного панариция
 Cтрепто-стафилококковая инфекцияПодкожный панариций развивается вследствие попадания инфекции в ткани пальцев через повреждения – бытовые или производственные травмы (порез, укол, ссадины, трещины). Даже небольшой укол в концевую фалангу может служить входными воротами для микроорганизмов.
Cтрепто-стафилококковая инфекцияПодкожный панариций развивается вследствие попадания инфекции в ткани пальцев через повреждения – бытовые или производственные травмы (порез, укол, ссадины, трещины). Даже небольшой укол в концевую фалангу может служить входными воротами для микроорганизмов.
Возбудителями могут быть:
- стафилококки (чаще всего);
- стрептококки;
- кишечная палочка;
- бактерии гнилостной инфекции.
Факторами, способствующими проникновению патогенных микроорганизмов в ткани и последующему развитию гнойного воспаления, являются:
- длительное действие на ткани рук раздражающих веществ;
- загрязнение поврежденного участка;
- нарушение микроциркуляции в тканях при постоянном переохлаждении, вибрации, повышенной влажности;
- действие токсических химических веществ и металлов;
- некачественно проведенный маникюр;
- попадание инородных тел под ноготь;
- мацерация кожи (разрыхление кожи под действием воды или влаги).
У ребенка кожа более нежная и тонкая, чаще подвергается травмированию. Факторами, провоцирующими развитие панариция у детей, являются:
- несовершенство или сбой в иммунной системе;
- нарушение обменных процессов;
- недостаток витаминов в организме;
- эндокринная патология;
- привычка грызть ногти;
- неаккуратная стрижка ногтей.
Симптомы панариция
Подкожный панариций имеет весьма характерные клинические проявления:
- постоянные сильные пульсирующие боли в области пораженной фаланги; боль усиливается при опускании кисти вниз;
- покраснение участка кожи над гнойником разной степени выраженности;
- для панариция проксимальной (расположенной ближе к кисти) и средней фаланги пальцев на руках покраснение может вначале появиться на тыльной поверхности (или боковых), а на ладонной стороне кожа имеет синюшный оттенок;
- отек и припухлость тканей в области поражения;
- ограничение подвижности из-за отека и боли;
- вынужденное (полусогнутое) положение пальца;
- лихорадка;
- ухудшение общего самочувствия пациента.
Возможные осложнения
 Подкожный панарицийПод достаточно прочной кожей ладонной поверхности кистей находится толстая прослойка жировой клетчатки, через которую проходят волокна соединительной ткани от надкостницы и сухожилий. В области концевых (дистальных) фаланг эти волокна образуют своеобразные ячейки, заполненные жировыми дольками. Часть волокон соединительной ткани срослись с надкостницей костей фаланг.
Подкожный панарицийПод достаточно прочной кожей ладонной поверхности кистей находится толстая прослойка жировой клетчатки, через которую проходят волокна соединительной ткани от надкостницы и сухожилий. В области концевых (дистальных) фаланг эти волокна образуют своеобразные ячейки, заполненные жировыми дольками. Часть волокон соединительной ткани срослись с надкостницей костей фаланг.
Эти структурные особенности строения позволяют воспалительному процессу быть ограниченным в течение продолжительного периода и иметь возможность распространения в глубину. Подкожный панариций – наиболее распространенная патология (из числа острых гнойных инфекций кисти), способная привести к тяжелым осложнениям.
Инфекция при этом может распространяться разными путями:
- на другие участки под кожей;
- по ходу волокон соединительной ткани на кость;
- в сустав;
- на сухожилия;
- через кровь;
- по лимфатическим сосудам.
Виды осложненных форм панариция: сухожильный, костный, ногтевой. Глубокие ткани поражаются в запущенных случаях болезни, при неправильном самостоятельном лечении в домашних условиях. У ребенка осложнения развиваются значительно быстрее, чем у взрослого. Поражение сухожилий чревато потерей подвижности. При костном панариции существует опасность тугоподвижности.
Диагностика
 Подкожный панариций при разрезеПодкожный панариций особой сложности в диагностике не представляет. Хирург проводит опрос пациента и анализирует результаты осмотра. При позднем обращении, в запущенных тяжелых случаях может назначаться рентгенография стопы или кисти для уточнения степени тяжести процесса и развития осложнений.
Подкожный панариций при разрезеПодкожный панариций особой сложности в диагностике не представляет. Хирург проводит опрос пациента и анализирует результаты осмотра. При позднем обращении, в запущенных тяжелых случаях может назначаться рентгенография стопы или кисти для уточнения степени тяжести процесса и развития осложнений.
При осмотре врач использует ощупывание зоны поражения пуговчатым зондом: выявляя максимально болезненный участок для определения локализации гнойного очага. Хирург проводит в процессе осмотра дифференциальную диагностику различных форм панариция.
В первую очередь подкожный панариций следует отличить от костного, для которого характерно:
- более медленное развитие болезни;
- менее выраженный болевой синдром;
- припухлость фаланги колбообразной формы;
- другая локализация боли;
- формирование свища (канала для выделения гноя из очага поражения наружу).
При воспалении сухожильного влагалища (тендовагините) отмечаются:
- припухлость по всему полусогнутоиу пальцу;
- резко выраженная боль при его разгибании;
- отек, краснота, переходящие на кисть;
- ограниченная функция соседних пальцев.
Ногтевой панариций бывает 2-х видов: подногтевой и околоногтевой (паронихия). Для околоногтевого процесса на руке (который может быть профессиональным заболеванием) характерны: покраснение, припухлость и резкая болезненность ногтевого валика, через приподнятую кожу вокруг ногтя просвечивает гной.
Лечение
Подкожный панариций лечится консервативным и оперативным методом. Способ лечения зависит от серозной или гнойной фазы воспалительного процесса.
Симптомы серозной фазы воспаления
- распирающая боль;
- яркое покраснение;
- разлитая припухлость;
- нарушение функции в зоне очага;
- температура в пределах 37,50С;
- анализ крови без изменений;
- разлитая болезненность при обследовании зондом.
Симптомы гнойной фазы воспаления
- рука в вынужденном положении;
- пульсирующий характер боли;
- неравномерная краснота (бледнее в центре);
- припухлость ограниченная;
- функция нарушена не только в области очага, а и в соседних;
- увеличенные, болезненные лимфоузлы;
- в анализе крови характерные для воспаления изменения;
- локальная боль при обследовании зондом.
Современные методы лечения
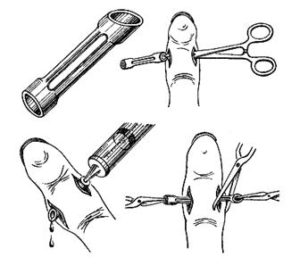 Лечение подкожного панарицияПри своевременном обращении лечение проводят в домашних условиях по назначению хирурга: теплые ванночки с розовым р-ром перманганата калия, соле-содовым р-ром (по 1ст.л. питьевой соды и соли на стакан теплой воды), примочки с Димексидом (разведенным водой в соотношении 1:4) и аппликации с антибактериальными мазями.
Лечение подкожного панарицияПри своевременном обращении лечение проводят в домашних условиях по назначению хирурга: теплые ванночки с розовым р-ром перманганата калия, соле-содовым р-ром (по 1ст.л. питьевой соды и соли на стакан теплой воды), примочки с Димексидом (разведенным водой в соотношении 1:4) и аппликации с антибактериальными мазями.
В лечении ребенка используют также травяные примочки и ванночки из настоя чистотела, календулы, ромашки (1 ст.л. на 200 мл кипятка).
Чтобы оборвать дальнейшее прогрессирование болезни, могут использоваться по назначению хирурга:
- холод;
- УВЧ;
- УФО;
- рентгенотерапия;
- антибиотики с широким спектром действия;
- иммобилизация и др.
При своевременном обращении за помощью до 70% пациентов удается пролечить в домашних условиях без операции. Если вылечить пациента консервативным путем не удалось, симптомы болезни нарастают, применяют оперативное лечение. Оно применяется только в фазе гнойного воспаления и возможности четкого определения локализации скопления гноя. Операция проводится под местной анестезией. Гнойный очаг вскрывают при помощи различного типа разреза, производят иссечение некротизированных тканей. При подногтевом скоплении гноя отслоившуюся часть ногтя удаляют.
В зависимости от локализации гнойника для наилучшего доступа к очагу разрезы могут быть:
- поперечные;
- овальные;
- щелевидные;
- боковые;
- дуговообразные;
- крестообразные.
После операции крестообразную рану лечат открытым путем, и она заживает быстрее, чем боковые разрезы с дренированием. Осложненные формы болезни необходимо лечить в условиях стационара. Обычно это длительный процесс. Долечивание может проводиться уже в домашних условиях.
В зависимости от локализации процесса и вида панариция после операции могут назначаться антибиотики с широким спектром действия. Они могут вводиться внутримышечно, внутривенно, внутрикостно. Их могут применять также для промывания раны. После очищения раны края разрезов сближают вторичными швами.
Мазевые повязки на рану с отделяемым не накладывают после вскрытия гнойника, так как это мешало бы оттоку гнойного отделяемого. На рану кладут сухую стерильную повязку, которая меняется ежедневно.
В настоящее время лечить гнойную рану могут с помощью мази, содержащей антибиотики на водорастворимой основе. Но вылечить пациента можно и без применения антибиотиков.
Гимнастические упражнения начинают делать еще до заживления раны, чтобы не допустить нарушения функции конечностей. Постепенно такие занятия расширяются.
Профилактика
Профилактика панарициев включает:
- соблюдение правил техники безопасности:
- правильную обработку микротравм антисептиками;
- соблюдение личной гигиены.
Источник

Данное заболевание нельзя назвать редким. Чаще всего оно встречается у людей, занимающихся активной физической деятельностью. Нередко и у детей. Это воспаление мягких тканей фаланг пальцев, причиной которого чаще всего является травма — производственная, бытовая, случайная. Заболевание опасно тем, что без должного лечения перетекает в гангрену. А это уже чревато ампутацией пальца и другими серьезными последствиями.
В статье мы разберем основные разновидности заболевания, расскажем, как лечить панариций на пальце, как возникает эта болезнь, какие есть факторы риска. Рассмотрим, как оказывать первую помощь при таком состоянии.
Что это такое?
Прежде чем разобрать, как лечить панариций на пальце, разберемся, что это за патология.
Так называется гнойное воспаление мягких тканей фаланг пальца как на руках, так и на ногах. Чаще всего оно инфекционной природы, поражает именно верхние конечности. По статистике, диагностируется в отношении 1/3 случаев всех воспалительных болезней рук, вызванных развитием гнойной среды. Притом чаще всего панариций возникает на указательном и большом пальцах доминирующей руки человека.
В просторечии это заболевание более известно под названием «волосень». Такое непривычное для медиков наименование между тем достаточно точно намекает на природу болезни. На пальцах вы можете увидеть тонкие сухожильные волокна. Они формируют собой сеточку, а то и вовсе сливаются в колос. По такому «волосу» воспалительный процесс довольно быстро распространяется, может затронуть суставы, кость, вызвать воспалительные процессы и в этих тканях.
Как лечить панариций на пальце? Ответ нужно получить у своего лечащего доктора. Ведь неправильная терапия приводит к серьезным последствиям: тотальное воспаление трех фаланг пальцев, которое доходит до расплавления кости и последующей ампутации. Если вы после получения травмы руки почувствовали общую слабость, головокружение, отмечаете высокую температуру тела, нужно немедленно явиться к врачу!

Причина
Вы можете увидеть в статье на фото панариций на пальце. Лечение такой болезни должно быть очень ответственным. Но почему она возникает?
Причина начала воспалительного процесса здесь — инфекция, которая может проникнуть в мягкие ткани фаланг пальцев через микротравмы, царапины, язвочки, ссадины, расчесы, укусы насекомых, инородные тела (в частности, занозы). В данном случае воспаление вызывается попаданием бактерий самых различных видов. По статистике, чаще всего причиной выступают различные штаммы золотистого стафилококка (около 58% случаев), стрептококки (порядка 12% случаев), смешанная микрофлора (все остальные случаи).
Надо сказать, что гноеродная микрофлора распространена повсеместно. Причиной инфекционного процесса в подкожной клетчатке она может стать только при наличии следующих причин:
- Повреждения и снижение резистентности кожи.
- Иммунодефицит, ослабление защитных сил организма.
- Эндокринные нарушения. В частности, сахарный диабет.
- Гормональные дисфункции в организме.
Факторы риска
К лечению панариция на пальце нужно подходить со всей ответственностью. Ведь несвоевременная, недостаточная, неправильная терапия ведет к необратимым последствиям. Существуют и факторы риска, при наличии которых увеличивается вероятность развития панариция:
- Частое мытье рук с мылом или другими чистящими средствами, содержащими в себе химикаты, агрессивные компоненты.
- Наличие вредных привычек: брать в рот пальцы, покусывать их кончики, отрывать или отгрызать заусенцы и ногти.
- Злоупотребление косметологическими процедурами, которые могут сопровождаться травмой мягких тканей пальца — маникюрными, педикюрными.
- Использование лекарственных средств, побочный эффект от которых — снижение иммунитета. В частности, производных витамина А.
- Прием медицинских препаратов, призванных подавлять иммунитет в рамках комплексной терапии онкологических и аутоиммунных патологий. В частности, химиотерапия, иммунодепрессанты.
- Хронические воспалительные процессы на коже. Ими сопровождаются аллергические дерматиты, псориаз, красная волчанка, иные кожные заболевания.
- Сахарный диабет, авитаминоз, иммунодефицит.

Развитие заболевания
Лечение панариция пальца на руке или на ноге должно проводиться только под контролем квалифицированного специалиста. Ведь воспалительный процесс на этом участке тела очень быстро прогрессирует.
Одной из главных функций кожи является защитная. Она оберегает организм от проникновения инфекций в подкожную клетчатку. Соответственно, различные повреждения кожи открывают вход для гноеродной микрофлоры. Она способна вызвать целлюлит — воспаление мягких тканей пальца. Таким образом, даже маленькая ссадина может привести к инфицированию, сопровождающемуся образованием воспалительного инфильтрата. Затем уже развивается абсцесс с большим содержанием воспалительной жидкости — гноя.
Панариций по своей природе — это инфекционное воспаление клетчатки в мягких тканей фаланг пальцев кисти или стопы. Строение и сообщение этой ткани предотвращает распространение инфекции на другие участки руки или ноги. Но в то же время и способствует образованию абсцессов.
Из-за увеличения давления тканей (чему способствуют воспаление и отеки) пациент отмечает сильную боль в кисти (стопе). При дальнейшем развитии заболевания, неправильном лечении воспалительный процесс переходит на сухожилия, суставы, кость.
Чем глубже от кожи распространилось воспаление, тем сложнее лечить болезнь. На запущенной стадии панариций может привести к поражению всех анатомических структур пальца, развитию гангрены. Тут ситуация решается только ампутацией. Более того, абсцедирующие формы болезни часто рецидивируют. Поэтому необходимо вскрыть все пораженные ячейки подкожной клетчатки, очистить их от уже воспаленных тканей. Лечение панариция на пальце ноги, руки в таком случае проводится в условиях стационара.
На стопе панариций возникает гораздо реже. Связано это с тем, что пальцы руки травмируются чаще, чем ножные. Развитие воспалительного процесса же в обоих случаях одинаковое.
Классификация форм заболевания
Лечение в домашних условиях панариция пальца ноги недопустимо без разрешения на то врача. Самолечение нередко приводит к необходимости крайних мер — ампутации пальца.
Если обратиться к МКБ-10, то воспалительные заболевания мягких тканей фаланг пальцев инфекционной природы относятся здесь к одной из форм целлюлита. В Международном классификаторе болезнь отмечена кодом L03.0.

В клинической практике используется следующая классификация форм панариция:
- Кожный. Это поражение поверхностных структур. Образуется внутрикожный абсцесс, содержащий в себе гной. Чаще всего это пузырек, волдырь на тыльной или боковой стороне пальца. Сначала он заполнен серозной жидкостью, затем гнойной или кровянистой. Такая форма панариция сопровождается увеличением недалеко расположенных лимфатических узлов.
- Подкожный. Здесь абсцесс развивается в подкожной клетчатке. Чаще всего — на ладонной стороне пальца. Инфекция поступает через порез, царапину. Больной отмечает резкую, интенсивную, пульсирующую боль, которая усиливается при нажатии на ранку. Сопровождается покраснением и отеком кожи.
- Околоногтевой (паронихий). Это инфекционное поражение ткани, окружающей ноготь. Участки околоногтевого валика краснеют, отекают. Может сформироваться абсцесс (нагноение). При нажатии на пораженный участок больной чувствует интенсивную боль. Чаще всего это следствие маникюра, педикюра, проведенного без антисептиков.
- Подногтевой (гипонихий). Соответственно, гнойное воспаление ткани, что находится под ногтевой пластиной. Может быть результатом проигнорированного паронихия. Возможен и прямой занос инфекции. Например, от занозы под ногтем. В некоторых случаях гипонихий — это следствие гематомы, возникшей из-за тупого сильного удара по ногтю (удар молотком, об мебель).
- Костный. Это уже разновидность остеомиелита кости пальца, глубокая форма болезни. По своей природе она вторична — результат запущенных вышеобозначенных форм панариция. Осложнение инфекции из-за несвоевременного оказания медпомощи или ее отсутствия.
- Суставный. Так называется серозно-гнойное воспаление суставов пястья и пальцев. Болезнь может быть первичной — глубокие ранения, уколы, порезы, достигающие суставов. Есть и вторичные формы — прогрессирующий кожный, подкожный или сухожильный панариций. Характерен веретенообразный отек пальца, резкое нарушений функций межфаланговых суставов. Также в пораженном суставе может отмечаться и патологическая подвижность.
- Сухожильный. Считается самой тяжелой формой заболевания: воспаляются сами сухожилия, сухожильные влагалища, может возникнуть первичная инфекция (через глубокий порез или прокол) и вторичная (запущенные формы кожного, подкожного панариция). Пациент испытывает сильную боль по всей длине сухожилия, которая усиливается при сгибании пальца. Полностью его выпрямить при этой форме панариция невозможно. Необходимо срочное хирургическое вмешательство. В противном случае может быть утрачена двигательная функция из-за некроза сухожилия.
Стадии болезни
Как лечить панариций на пальце? Терапевтические мероприятия необходимо начинать уже на первой стадии болезни. Всего же их выделяется три:
- Инфицирование. Тут гноеродная микрофлора попадает в мягкие ткани пальца. Опасность в том, что это происходит бессимптомно.
- Инфильтрация. Пациент начинает отмечать неприятные симптомы — боль, отеки мягких тканей, покраснения, воспаление.
- Образование абсцесса. Это гнойное расплавление воспаленных тканей с образованием абсцессов (гнойных полостей).
Консервативное (медикаментозное) лечение проводится только на первых двух стадиях. На третьей уже нужна хирургическая операция. Поэтому лечение панариция у ребенка на пальце ноги или руки стоит начинать немедленно — когда вы только заметили воспаляющуюся ранку.
Симптомы
Панариций распознается по следующим симптомам:
- Резкие пульсирующие боли в пораженном пальце. Они усиливаются в ночное время, при надавливании на рану, при движениях пальцем.
- Покраснение, отечность, локальное повышение температуры пораженного участка тела.
- Увеличение близрасположенных лимфоузлов.
- Общее недомогание.
- Незначительное повышение температуры тела в общем.

Направления лечения
Как лечить панариций на пальце руки или ноги? Терапия зависит от стадии заболевания. На первой и второй допускается консервативное лечение — при помощи антибактериальных лекарств. На стадии нагноения требуется срочная хирургическая операция.
Все методы лечения можно разделить на следующие направления:
- Домашнее лечение.
- Медикаментозная терапия.
- Вспомогательное лечение.
- Хирургическое вмешательство.
Рассмотрим их.
Домашнее лечение
Чем лечить панариций на пальце? Если вы только обнаружили воспалившуюся ранку, то можно прибегнуть к такой первой помощи:
- Ванночки с отварами лекарственных трав, имеющих противовоспалительный эффект, — ромашки, календулы, череды.
- Ванночки с раствором соли и соды. Они уменьшают признаки воспаления, препятствуют образованию воспалительной жидкости, в которой и размножается гноеродная микрофлора.
- Повязка с «Левомеколем» или мазью Вишневского. Как лечить панариций на большом пальце ноги? Вы можете использовать такого рода повязки — делайте их на ночь. Подобные средства эффективны и на стадии абсцесса.
Следите за тем, чтобы температура воды в ванночках была не выше комнатной — слишком теплая жидкость способствует более активному размножению патогенной микрофлоры. Можно использовать также и холодные компрессы для того, чтобы нейтрализовать боль.

Медикаментозная терапия
Как лечить панариций на пальце ноги или руки? Самый верный способ — обратиться к терапевту или хирургу. На первых стадиях болезни доктор пропишет вам эффективные медикаменты:
- Цефалоспорины первого поколения.
- Пенициллиновые препараты, активные против стафилококков. В частности, «Метициллин», «Оксациллин».
Лекарства назначаются в виде внутримышечных, внутривенных инфекций. Длительность курса терапии — 7-10 дней.
Чем лечить панариций на пальце? При отсутствии должного эффекта дополнительно назначается «Бисептол», «Доксициклин», «Клиндамицин». Если болезнь развилась вследствие ранения, вводится противостолбнячная сыворотка. В случае укуса животного — вакцина от бешенства.

Чем лечить панариций на пальце у ребенка? Детям дополнительно назначается физиолечение. В частности, электрофорез с хлоридом натрия.
Вспомогательное лечение
Как лечить панариций на пальце дома? С разрешения своего лечащего врача вы можете обратиться, помимо основной терапии, и к следующим народным средствам:
- Прикладывание на ночь повязок с кашицей из мякоти листья алоэ.
- Повязки на рану с вареным луком.
- Прикладывание повязок с кашицей из чеснока, имеющего антибактериальное воздействие.
- Компрессы с настойкой прополиса, одновременно обладающего и противовоспалительными, и антисептическими свойствами.
Хирургическое вмешательство
Как лечить панариций на пальце ноги? В запущенных случаях нужна операция. Подкожный, кожный панариций вскрывают продезинфицированным скальпелем. Инструментом очищают подкожную клетчатку от воспаленных тканей. Если гнойный процесс локализуется под ногтем, то гнойник вскрывают медицинскими инструментами с обеих сторон, продевают насквозь марлевую турунду, оставляют на несколько дней. Она обеспечивает сток гноя и уберегает от рецидива.

Сухожильная, костная, суставная формы болезни требуют лечения в стационаре, в отделении гнойной хирургии. Вскрытия, прочистки тут проводятся регулярно. Дополнительно пациенту назначают и медикаментозную терапию — иммуномодуляторы, антибиотики, противовоспалительные стероидные средства, витамины.
Панариций — достаточно серьезное заболевание, которое начинает
