Порок сердца это воспаление
Заболевания сердца, одна из наиболее частых причин преждевременной смерти людей в России, могут быть вызваны совершенно разными причинами, среди которых определенное место принадлежит воспалениям. Сердечная мышца, главный кровяной насос организма, уязвима для целого ряда инфекций и токсинов, что делает воспалительные процессы в ней чрезвычайно опасными. Что нужно знать о воспалительных заболеваниях сердца и сосудов, чтобы вовремя обратиться за медицинской помощью?
Воспалительные заболевания сердца: причины
Среди причин воспалительных заболеваний сердца принято выделять следующие:
- инфекционные — заболевания могут быть вызваны самыми разнообразными вирусами, микробами, риккетсиями, грибками и простейшими; в последние годы все большее значение придается именно вирусным инфекциям, на первый план выходят вирусы Коксаки А и В, энтеровирусы и вирусы гриппа;
- токсические — воспаление возникает как реакция на различные токсины, токсины могут самыми разными. Сюда же относятся ряд лекарственных препаратов (чаще всего, применяемых для химиотерапии).
- аллергические (иммунопатологические) — вторичная реакция на применение некоторых лекарственных средств, сывороток, вакцин, реакции после трансплантаций;
- инфекционно-токсические, инфекционно-аллергические — при одновременном воздействии нескольких различных инфекций, когда одна из них создает условия для поражения миокарда, а другая является прямой причиной заболевания;
- аутоиммунные — реакция организма на накопление антител в тканях сердца (при ревматизме, заболеваниях соединительной ткани);
- метаболические – при нарушениях обмена веществ (уремический перикардит при подагре);
- физические – травмы или наличие опухоли (метастатического поражения) – характерно для перикардита.
Воспалительные заболевания сердца: симптомы
Клиническая картина воспалительного заболевания сердца зависит от того, какие ткани оказались задействованы в патологическом процессе: воспаление непосредственно сердечной мышцы (миокардит), воспаление внутренней оболочки сердца (эндокардит) или воспаление околосердечной сумки (перикардит). Общим симптомами могут быть длительные боли в сердце, одышка, сердцебиения, нередко (при инфекционном процессе), повышение температуры тела до фебрильных цифр.
При первых же подозрениях на проблемы с сердцем на фоне любого инфекционного заболевания необходимо обратиться к Врач-кардиолог. Некоторые формы воспалительных заболеваний сердца протекают остро и приводят к очень тяжелым последствиям.
Воспалительные заболевания сердца — миокардит
Миокардит — что это?
Воспалительное поражение сердечной мышцы, которое проявляется нарушением сердечной деятельности (возбудимости, проводимости и сократимости). Чаще всего имеет вирусную природу (половина всех случаев миокардита). Заболеванию подвержены люди среднего возраста (30–40 лет, немного чаще — женщины). По происхождению миокардиты бывают:
- ревматические;
- инфекционные (вирусный, бактериальный и др.);
- аллергические (лекарственный, поствакцинальный, трансплантационный);
- при диффузных заболеваниях соединительной ткани;
- вследствие воздействия физических факторов (травмы, ожоги, воздействии ионизирующей радиации);
- идиопатический (невыясненной природы) миокардит Абрамова – Фидлера.
Течение миокардита может быть острым, подострым, хроническим (рецидивирующим).
Миокардит: симптомы и диагностика
Симптомы миокардита часто связаны с инфекционным заболеванием – ОРВИ, ангины, и т.п. (на фоне или вскоре после него). Наиболее часто встречающиеся признаки заболевания — недомогание, слабость, утомляемость, одышка, сердцебиение, нарушения ритма сердца, иногда — дискомфорт и боли в грудной клетке, редко — болезненность в суставах.
При инфекционном миокардите обычно доминируют симптомы инфекционного заболевания (лихорадка, повышение температуры тела, общие признаки интоксикации). Начало миокардита может протекать бессимптомно, с субфебрильной или нормальной температурой, часто отмечаются сердцебиения, «перебои» в работе сердца, одышка. Степень выраженности симптомов зависит от распространенности и остроты воспалительного процесса.
При отсутствии терапии будут нарастать признаки сердечной недостаточности. Необходимо срочно проконсультироваться с врачом-специалистом!
Своевременно проведенные диагностические исследования (УЗИ сердца, ЭКГ, рентгенография) могут выявить:
- увеличение размеров сердца;
- нарушения сердечного ритма (тахикардию, реже брадикардию, различные аритмии);
- нарушения внутрисердечной проводимости.
Диагностика миокардита часто требует комплексного подхода. Помимо физикального исследования, обычно используются:
- клинический и биохимический анализ крови;
- электрокардиографию (ЭКГ);
- эхокардиографию (УЗИ сердца);
- рентгенографию органов грудной клетки;
- изотопное исследование сердца;
- МРТ сердца;
- эндомиокардиальную биопсию;
- посевы крови и других биологических жидкостей;
- комплексное исследование иммунологических показателей.
Обратившись за помощью в клинику “Энерго”, Вы получите возможность в одном месте пройти все необходимые для правильной диагностики воспалительных заболеваний сердца исследования. Записаться на прием в клинику “Энерго” можно через форму на сайте или по телефону, указанному на странице.
Как лечить миокардит?
Вылечить миокардит легкой степени, протекающий без осложнений, можно в амбулаторных условиях. При более тяжёлом течении требуется госпитализация, обязательный постельный режим, этиотропная, противовоспалительная и симптоматическая терапия.
Этиотропная терапия — лечение инфекции, ставшей причиной миокардита (вирусной, бактериальной, грибковой и пр.), и поддерживающая терапия первичного заболевания (ревматизма, СКВ, тиреотоксикоза и т.д.).
Факторы риска развития миокардита
Развитие воспалительных заболеваний сердца провоцирует:
- снижение иммунитета;
- вирусные инфекции и острые инфекционные заболевания (ОРВИ, ангины);
- очаги хронической инфекции (кариес, тонзиллит);
- наследственная предрасположенность к воспалительным заболеваниям сердца;
- паразитарные и грибковые заболевания.
Воспалительные заболевания сердца — эндокардит
Эндокардит — что это?
Воспаление внутренней выстилки сердца (эндокарда), в том числе сердечных клапанов, чаще всего обусловленное инфекцией. Самостоятельное значение имеет острый и подострый бактериальный эндокардит (инфекционный эндокардит), вызываемый в основном бактериальной инфекцией. Эндокардит нередко имеет вторичную природу (является следствием развития другого заболевания). Вторичные эндокардиты развиваются как воспалительная реакция на иммунные комплексы, локализованные в эндокарде, зачастую сочетается с миокардитом (характерны для диффузных болезней соединительной ткани, ревматизма и др. повреждающих факторов).
Инфекционный эндокардит является очень опасным заболеванием. Без лечения летальность приближается к 100%. Инфекционные эндокардиты нередко связаны с проблемой внутривенной наркомании, когда бактериальный агент попадает в кровь во время внутривенной инъекции, при полном отсутствии соблюдения правил асептики и антисептики.
Эндокардит: симптомы
Клиническая картина заболевания складывается из симптомов инфекционного процесса, иммунных нарушений и признаков поражения клапанов сердца:
- при остром начале эндокардита — симптомы общей интоксикации: лихорадка, температура 38,5 – 39,5 °С), озноб, обильное потоотделение, боли в суставах и мышцах, слабость, потеря массы тела;
- при длительном течении появляется сероватая с легкой желтизной окраска кожи (цвет “кофе с молоком”), на кистях и стопах — узелки Ослера, мелкие кровоизлияния в слизистые оболочки, симптом “барабанных пальцев” — концевые фаланги пальцев рук и ног утолщаются, ногти приобретают сходство с часовыми стеклами;
- характерно развитие гепатоспленомегалии; возможны проявления поражения почек (гематурия, протеинурия);
- выслушиваются грубые шумы в сердце, связанные с поражением клапанного аппарата; позже присоединяются признаки сердечной недостаточности, как правило по мере прогрессирования клапанного порока сердца;
- развиваются характерные изменения в клиническом и биохимическом анализе крови (лейкоцитоз, ускорение СОЭ, повышение острофазовых показателей – СРБ, фибриногена).
Эндокардит: диагностика
Диагноз может поставить врач-специалист при сочетании признаков поражения клапанного аппарата сердца с лихорадкой, увеличением печени и селезенки, гематурией, кожными геморрагиями, анемией, повышением СОЭ. Для верификации диагноза назначают посевы крови, ЭКГ и эхокардиографию. Комплексное обследование и лечение возможно только в условиях стационара.
Эндокардит: лечение
Основой терапии бактериального эндокардита является раннее и длительное назначение эффективных доз антибиотиков, параллельно проводится симптоматическое лечение. В ряде случаев приходится прибегать к хирургическим методам лечения – протезированию клапанов. Вылечить эндокардит возможно при ранней правильно подобранной антибиотикотерапии, однако при этом все равно могут развиться необратимые изменения в клапанном аппарате сердца.
Профилактика эндокардита заключается в своевременном и правильном лечении инфекционных заболеваний, своевременной санации очагов хронической инфекции, соблюдении медицинских рекомендаций людей с пороками сердца.
Факторы риска развития эндокардита
Развитие воспалительных заболеваний эндокарда провоцируют:
- снижение иммунитета;
- очаги хронической инфекции в организме (зубной кариес, периодонтит, хр. тонзиллит, хр. пиелонефрит, хр. тромбофлебит, фурункулез);
- ревматизм в анамнезе;
- порок сердца в анамнезе;
- вредные привычки (наркомания, злоупотребление алкоголем, курение).
Воспалительные заболевания сердца — перикардит
Перикардит — что это?
Воспаление околосердечной сумки (перикарда) — серозной оболочки сердца; возникает чаще всего как осложнение того и или иного заболевания, реже, как самостоятельное заболевание. Причины развития перикардита также разнообразны, как и при других воспалительных заболеваниях сердца. Принципиально выделяют инфекционные (бактерии, вирусы, простейшие и даже некоторые виды грибов) и неинфекционные (заболевания соединительной ткани, опухоли, травмы, послеоперационные). По форме — острые (сухой, экссудативный, с тампонадой сердца или без) и хронические.
Проявляется перикардит увеличением объема жидкости в полости околосердечной сумки или образованием фиброзных стриктур, затрудняющих работу сердца.
Перикардит: симптомы
Специфические симптомы перикардита отсутствуют, при остром процессе развивается сердечная недостаточность. Перикардит обычно дает болевой синдром в грудной клетке, левой руке, отдаленно напоминающий инфаркт миокарда, но на ЭКГ при перикардите сохраняется достаточная амплитуда R, отсутствует патологический зубец Q, изменения касаются конечной части желудочкового комплекса (сегмента ST и зубца Т). Помимо боли, появляются жалобы на одышку, сердцебиение, общую слабость, похудение, может развиваться сухой кашель, в тяжелых случаях — кровохарканье, чувство тяжести в правом подреберье, увеличение окружности живота (следствие прогрессирования сердечной недостаточности).
Острый сухой перикардит чаще возникает внезапно — с резкого повышения температуры, болей колющего характера в области сердца, ощущения перебоев сердца.
Экссудативный перикардит может развиваться постепенно, чем больше скопилось жидкости в околосердечной сумке, тем ярче проявляются симптомы перикардита: набухание шейных вен, отеки на ногах, синюшность (цианоз) лица, удушье, расстройства глотания, асцит (скопление свободной жидкости в брюшной полости), тахикардия.
Перикардит: диагностика
При любых подозрениях на нарушения работы сердца необходимо срочно проконсультироваться со специалистом. Врач-кардиолог может поставить предположительный диагноз уже при физикальном осмотре. Аускультативным подтверждением диагноза станут отсутствие или смещение верхушечного толчка и перкуторное расширение границ сердца, приглушение тонов сердца или шум трения перикарда (при сухом перикардите). Инструментальная диагностика — ЭКГ, эхокардиография — позволит верифицировать диагноз.
Заболевания перикарда опасны, поэтому недопустимо заниматься самолечением, пить “что-нибудь от сердца”. Без правильной и быстрой диагностики заболевания, возможны тяжелые последствия.
Перикардит: лечение
Лечение воспалительных заболеваний сердца проводится под наблюдением врача, как правило в стационаре. Только в некоторых легких случаях, допустимо амбулаторное лечение. Приоритетное направление терапии при перикардите — лечение основного заболевания. Для уменьшения объема жидкости в перикарде могут быть назначены мочегонные препараты. При угрозе тампонады (сдавления полостей сердца) выполняют чрескожную пункцию и эвакуируют содержимое. Лечение сдавливающего (констриктивного) перикардита только оперативное.
Факторы риска развития перикардита
Развитие воспалительных заболеваний серозной оболочки сердца провоцируют:
- ревматизм;
- системные аутоиммунные заболевания;
- тяжёлые пневмонии;
- хроническая почечная недостаточность;
- туберкулез, бруцеллез;
- склонность к аллергическим реакциям.
Профилактика воспалительных заболеваний сердца
Первичная профилактика большинства воспалительных заболеваний сердца заключается в двух простых правилах:
- повышение сопротивляемости организма к инфекциям (закаливание, здоровый образ жизни);
- своевременное лечение очаговой инфекции (тонзиллиты, кариес, гаймориты, фурункулез и т.д.).
Вторичная профилактика воспалительных заболеваний сердца заключается в предупреждении рецидивов заболевания, мероприятия по диспансерному учету пациентов, соблюдение рекомендаций лечащего врача по лечению основного заболевания (если оно имеется).
Источник

Термин «порок сердца» объединяет группу патологий с нарушением анатомии сердечных клапанов или перегородок. Проявляется сбоем кровообращения во всем организме с различной степенью гипоксии органов и тканей. В зависимости от этиологии может встречаться как у детей, так и у взрослых, отличаясь при этом степенью тяжести и прогнозом на будущее.
Что такое порок сердца?
Сердце разделено на две половины. Одна из них питает малый круг кровообращения, в котором венозная кровь насыщается кислородом, а другая – большой круг кровообращения, который питает все ткани и органы. Срединная перегородка не дает венозной и артериальной крови смешиваться. Каждая половина имеет в своем составе предсердие и желудочек, а также систему клапанов. Вместе этот комплекс обеспечивает упорядоченное поступательное движение крови в выбранном направлении. Достаточно появиться повреждению в одной из упомянутых структур, и вся отработанная система кровообращения будет нарушена. Ткани и органы будут получать недостаточно кислорода и питания.
Классификация
По типу повреждений пороки бывают:
- с дефектом перегородки;
- с дефектом клапана.
По своей обширности нарушения структуры сердца могут быть простыми, сложными и комбинированными, а по уровню гипоксии – белыми, когда снабжение клеток кислородом поддерживается на достаточном уровне, и синими (с цианозом). В последнем случае, во избежание смертельного исхода или непоправимого разрушения мозговых структур, проводят срочное хирургическое вмешательство.

Классификация, предложенная Нью-Йоркской ассоциацией кардиохирургов выделяет 4 класса сложности сердечных пороков:
- Первый класс – порок имеется, но серьезные изменения анатомии сердца отсутствуют. Операция не требуется.
- Второй класс – изменения со стороны отделов сердца обратимы, другие повреждения организма, вызванные пороком, отсутствуют. Вероятность успеха после хирургического вмешательства – 100%.
- Третий класс – необратимые отклонения анатомии сердца и обратимые нарушения в других органах.
- Четвертый класс – все изменения со стороны сердца и внутренних органов носят необратимый характер. Высокий риск смертельного исхода.
Кроме того, все пороки сердца условно можно разделить на 2 группы:
- Врожденные – формируется в результате генетических мутаций или как следствие нарушений внутриутробного развития. Диагностируются в детском возрасте.
- Приобретенные – проявляются в изначально здоровом организме в течение жизни. Часто являются результатом осложнений после болезни, перенесенной травмы.
Врожденные патологии сердца (ВПС)

Причиной ВПС могут являться:
- различные генные и хромосомные мутации – синдром Патау, синдром Дауна;
- хронические заболевания матери – сахарный диабет, системные патологии соединительной ткани, повышенная свертываемость крови;
- внутриутробное инфицирование плода от беременной матери ветрянкой, краснухой, цитомегаловирусом;
- злоупотребление никотином, алкоголем, наркотиками во время беременности;
- интоксикация организма приемом тератогенных лекарств, проживанием в экологически неблагоприятном регионе;
- воздействие ионизирующего излучения.
Распространенные виды врожденных пороков сердца:
- дефект межжелудочковой перегородки с повреждением только слизистого или с вовлечением мышечного слоя;
- открытый артериальный проток;
- аномалии клапанной системы;
- транспозиции сосудов.
Приобретенные пороки сердца (ППС)
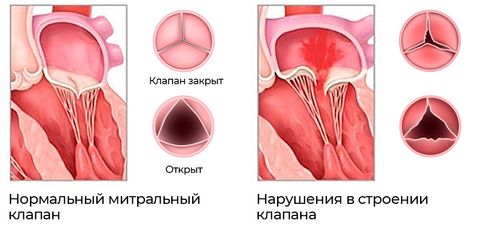
В отличие от врожденных пороков, среди приобретенных чаще встречаются нарушения структуры клапанного аппарата. Основные виды отклонений: стеноз (сужение отверстия клапана) и недостаточность (неполное закрытие). Подобному воздействию могут подвергаться все основные виды клапанов сердца: аортальный, митральный, трехстворчатый, клапан легочной артерии. Самый распространенный вид стеноза – аортальный. На него приходится до 80% случаев.
Наиболее вероятные причины развития ППС:
- Осложненное течение ревматизма – ревматическая болезнь сердца может поражать его внутренние структуры, в том числе клапаны.
- Осложнение инфекционных заболеваний в виде инфекционного эндокардита, где источником заражения может стать банальный кариозный зуб.
- Атеросклеротические изменения сосудов с распространением поражения на клапанную систему.
- Различные осложненные варианты сердечно-сосудистых патологий – ишемическая болезнь сердца, гипертензия, кардиомиопатии – часто становятся причиной патологического расширения камер сердца (предсердий, желудочков). Сердечная мышца растягивается и тянет за собой изменения клапанного аппарата. Развивается клапанная недостаточность, которая является одной из разновидностей порока сердца.
Диагностика

Базовый комплекс диагностических процедур при выявлении порока сердца:
- опрос на предмет жалоб и сбор анамнеза;
- осмотр пациента с пальпацией, прослушиванием и простукиванием грудной клетки;
- ЭКГ сердца;
- эхокардиография – ультразвуковое обследование;
- рентген грудной клетки.
Для новорожденных с пороком сердца характерна малая масса тела, низкая физическая активность, характерное посинение носогубного треугольника.
При обследовании на порок сердца, симптомы у взрослых пациентов достаточно специфичны:
- затрудненное дыхание, особенно в положении лежа;
- быстрая утомляемость при низкой физической активности;
- постоянная сонливость, головокружения, возможны обмороки;
- отеки тканей, наиболее выраженные в области ног;
- частые приступы стенокардии;
- проблемы с печенью – возможны боли в правом подреберье;
- частые инфекции;
- синдром барабанных палочек – крайние фаланги пальцев рук имеют характерную закругленно-утолщенную форму (признак хронического нарушения кровообращения в организме).
Помимо общих симптомов порока сердца существуют и специфические для отдельных его форм симптомы:
- ярко выраженный румянец на фоне общей бледности лица – при митральном стенозе;
- ложный атлетизм с нормально развитой верхней частью тела и ослабленной мускулатурой нижних конечностей – при коарктации (сужении) аорты;
- «сердечный горб» (выпячивание грудной клетки) – при дефектах сердечной перегородки.
Лечение
Вылечить порок сердца с помощью консервативных методов невозможно, однако многие ППС можно компенсировать приемом медикаментов:
- антибактериальная терапия;
- иммунная терапия;
- ингибиторы АПФ – для стабилизации повышенного давления;
- бета-адреноблокаторы – снижают ЧСС, стабилизируют АД, повышают устойчивость миокарда к кислородному голоданию и т.п.;
- мочегонные препараты – для устранения отеков;
- антиаритмические препараты;
- антикоагулянтные средства.
Когда медикаментозное лечение не в состоянии компенсировать имеющиеся патологии, назначают хирургическую операцию по протезированию или реконструкции клапанов. Для этого используют механические или биологические протезирующие структуры.
На заметку! В отношении ВПС есть одно исключение – открытый артериальный проток можно полностью ликвидировать медикаментозным путем, но только если начать лечение в первые сутки после рождения ребенка. Все остальное лечат только с помощью хирургических вмешательств.
Профилактические меры
Профилактика приобретенных пороков заключается в здоровом образе жизни. Он позволяет не только укрепить защиту организма от инфекций, но и усилить его регенеративные возможности в случае травматических повреждений. Основные рекомендации:
- Придерживайтесь правильного рациона питания с достаточным количеством витаминов, микроэлементов, ПНЖК – употребляйте больше свежих овощей , фруктов, зелени, нежирной рыбы, круп грубого помола.
- Регулярно практикуйте умеренные физические нагрузки – кардиотренировки в тренажерном зале, скандинавская ходьба и даже просто прогулки на свежем воздухе постепенно укрепят сердечную мышцу. При наличии патологий опорно-двигательного аппарата можно заняться плаванием и аквааэробикой.
- Контролируйте уровень артериального давления. Вовремя купируйте его скачки специально подобранными препаратами.
- Отслеживайте функциональную активность внутренних органов и систем – в первую очередь щитовидной железы, почек, печени.
- По возможности, избегайте стрессов, формируйте вокруг себя комфортную в психологическом плане среду – интересная работа, увлекательное хобби, приятные люди.
Профилактика врожденных пороков касается в первую очередь будущих родителей. Перед зачатием ребенка, а также все время беременности (особенно опасен первый триместр) будущей матери следует придерживаться следующих правил подготовки:
- Откажитесь от курения не только в качестве активного курильщика, но и в виде пассивного вдыхания дыма – пребывание в задымленных табачным дымом помещениях может оказаться для будущего малыша столь же опасно.
- Прекратите прием алкоголя в любом его проявлении – крепкие напитки, алкогольсодержащие продукты, а также лекарства на основе спирта могут оказывать тератогенный эффект на плод.
- Пройдите обследование на предмет хронических инфекций – герпеса, токсоплазм, цитомегаловируса и т.п. и при необходимости пройдите курс лечения.
- Перед тем, как забеременеть, сделайте вакцинацию от таких заболеваний, как краснуха (наиболее опасна), ветряная оспа, паротит, корь, гепатит В, полиомиелит, а также дополнительно от дифтерии и столбняка. Если вы уже переболели одной из детских инфекций, список можно сократить. Ни в коем случае не делайте прививки уже во время беременности – для плода вакцина не менее опасна, чем полноценный вирус.
- Если вы принимаете потенциально опасные для плода лекарственные препараты, проконсультируйтесь с врачом и замените их на время беременности на более щадящие.
В случае приема наркотических средств может потребоваться дополнительный курс лечения и восстановительной терапии. Беременность на фоне наркотической зависимости несет прямую угрозу нормальному развитию ребенка.
Источник
