Постоянные воспаления на ногах
Воспаление суставов ног встречается у людей разных возрастов, независимо от того, каким родом деятельности они занимаются. При отсутствии адекватного лечения она принимает хронические формы, в результате которых развиваются осложнения. Важно знать, как предупредить воспаление суставов, чтобы не допустить более серьезных заболеваний опорно-двигательного аппарата.
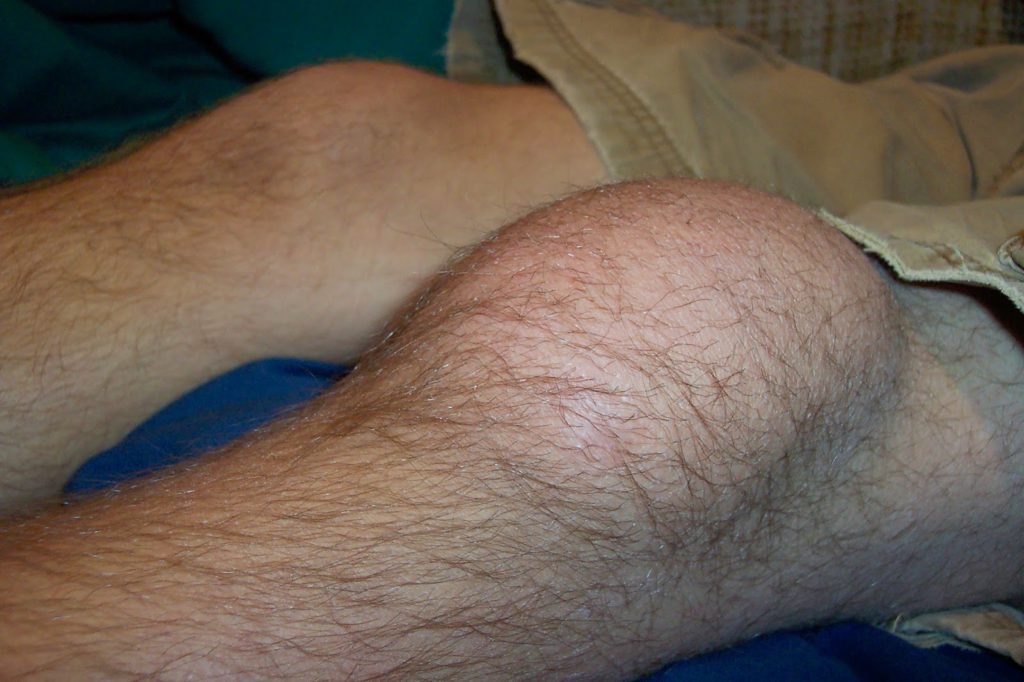
Скопление выпота в коленном суставе.
Причины развития
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
В медицинской практике число всех воспалительных заболеваний суставов велико — около 100. Правда, большинство из них не связаны с серьезными патологиями и возникают из-за переутомлений, смены климата и других факторов. При устранении этих причин человек быстро идет на поправку.
Но не все предпосылки к развитию воспалительных процессов в сочленениях безобидны. Многие из них без лечения грозят артритом, полиартритом, артрозом, бурситом, другими серьезными проблемами со здоровьем. Если запустить воспалительный процесс, патология быстро переходит в хроническую форму с тяжелым течением.

Причины воспаления:
- любая инфекция (вирусы или бактерии);
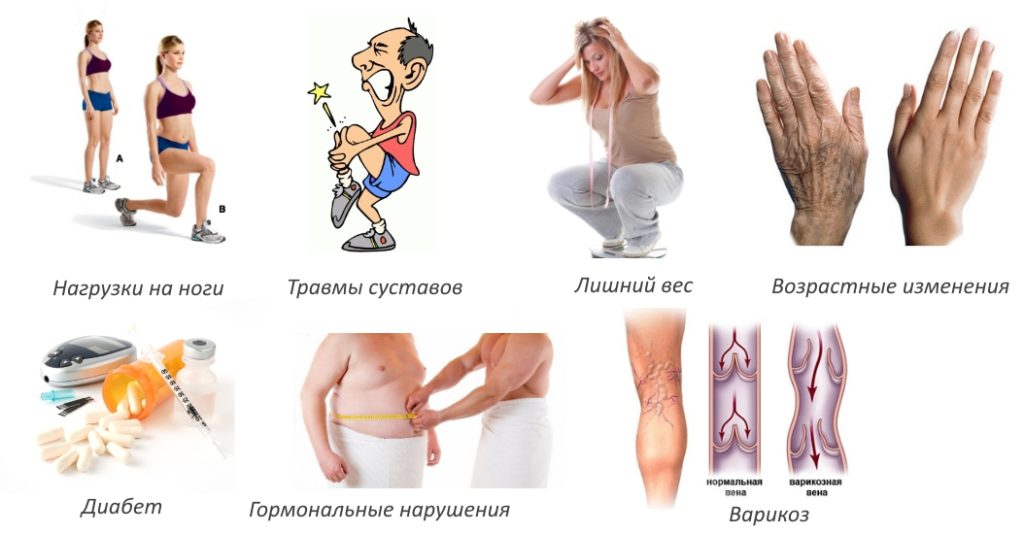
- чрезмерные систематические нагрузки у спортсменов и людей, профессия которых связана с тяжелым физическим трудом;
- частое переохлаждение ног;
- длительное пребывание в условиях повышенной влажности;
- аутоиммунные нарушения и заболевания;
- волчанка, ревматизм ног, артрит в анамнезе;
- нарушения метаболизма, эндокринной системы;
- травмы нижних конечностей с вовлечением в них костных сочленений;
- ношение неудобной или тесной обуви;
- малоподвижный образ жизни;
- возрастные изменения в структурах костей и хрящей;
- лишний вес.
Воспалительных процессов в суставах ног можно избежать, если ограничить нагрузки, не допускать лишнего веса, избегать переохлаждений и простуд.
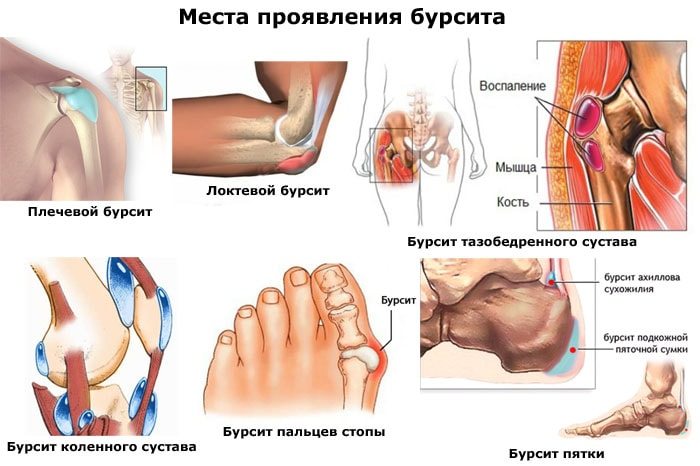
В каких суставах ног возникает воспаление
В зависимости от локализации очага различают подвиды этого заболевания. Каждый из них характеризуется определенными признаками, но один симптом является основным при повреждениях хрящей и связок — это боль. Болевые ощущения сопровождают воспаления одного или нескольких костных сочленений.
Подвиды воспалительного поражения костных соединений ног:
- колени. Распространенное повреждение, так как является самым уязвимым местом из-за сложности структуры сустава и возлагаемых на него нагрузок. Признаки воспалительного процесса ярко выражены. При отсутствии лечения вероятна инвалидность. Чаще всего поражение коленей встречается у женщин и у людей с лишним весом;
- голеностоп. Претерпевает большие нагрузки, удерживая массу всего тела человека. При малейших воспалениях структуры в суставе отмечается резкая боль, ограничение подвижности;
- стопа. Обычно встречается у представителей более зрелого и пожилого возрастов. Патологические изменения часто переходят в хроническую форму, сопровождаются сильными болями;
- большой палец. Главная причина развития такого воспаления суставов на ноге — переохлаждение, следующая — ношение неудобной тесной обуви. Если заболевание прогрессирует, отмечается опухание пальцев, сопровождающееся резкой пронзительной болью, нормальное передвижение затруднено;
- тазобедренный сустав. При прогрессировании заболевания боли возникают даже в положении покоя, когда человек спит. Если не заниматься лечением, воспаление суставов на ногах приведет к невозможности самостоятельно передвигаться. Наиболее часто патология встречается у людей с врожденной дисплазией, вывихами бедра, прочими детскими и юношескими патологиями хрящей.
Заболевания при поражении суставов ног
Воспалительные процессы, протекающие в хрящах и связках нижних конечностей, возникают вследствие различных негативных факторов, которые спровоцированы следующими заболеваниями опорно-двигательного аппарата.
Артрит
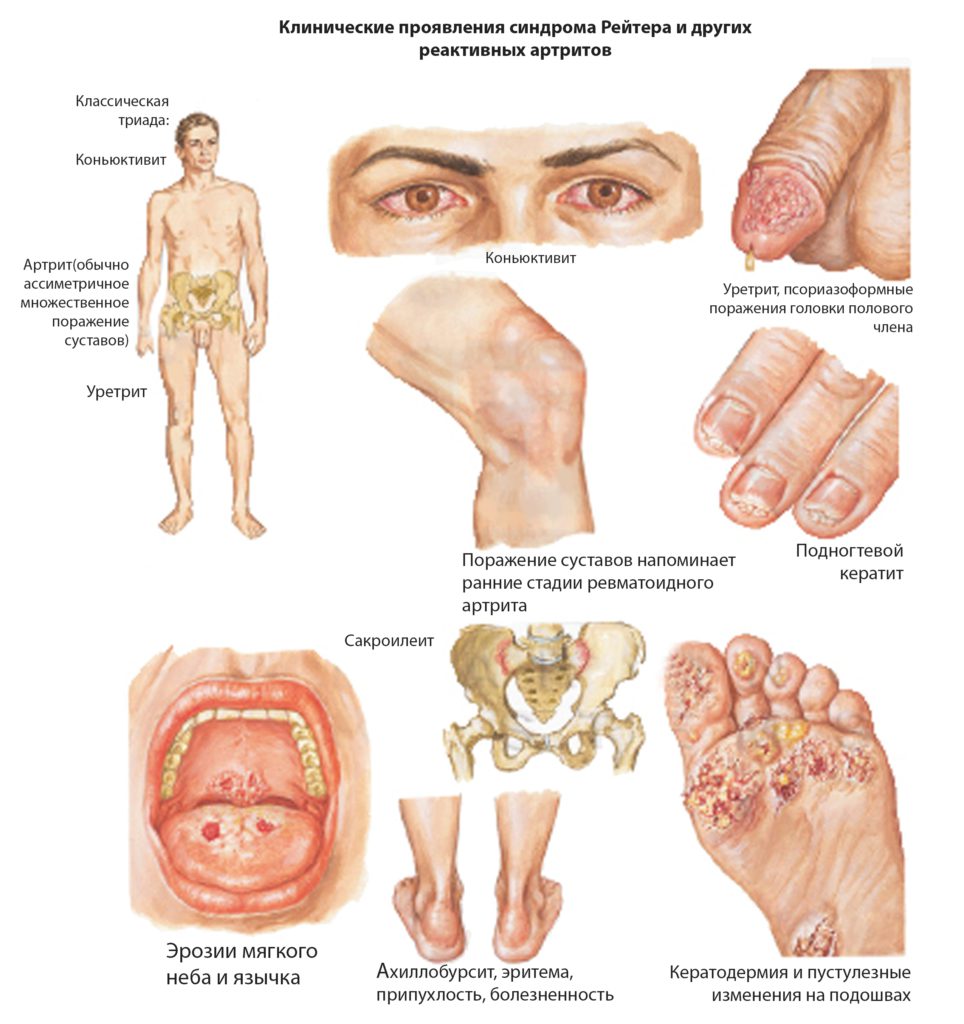
Ревматоидный артрит — системное заболевание, которое атакует суставы по всему телу. Примерно у 90% людей с этой патологией развиваются симптомы, связанные с воспалением ног. Боли появляются в области пальцев, передней части стопы, коленей, тазобедренном суставе. К другим воспалительным видам артрита, влияющим на состояние нижних конечностей, относят подагру, анкилозирующий спондилоартрит, псориатический артрит, синдром Рейтера.
Точные причины воспаления суставов стоп, приводящие к развитию ревматоидного артрита, неизвестны, но существуют предположения по этому поводу:
- большой процент всех случаев развития артрита отводится влиянию генетического фактора;
- активации заболевания способствует экологический триггер;
- аутоиммунные состояния также относятся к провоцирующим факторам, когда иммунитет человека дает серьезный сбой.
Интереснейшее видео о ревматоидном артрите:
Наиболее распространенные симптомы ревматоидного артрита — боль, отек, скопление жидкости внутри хрящевого соединения. Обычно признаки патологии появляются одновременно в обеих ногах. Температура в тканях и структурах вокруг хряща из-за воспалительного процесса повышается, кожа краснеет, становится горячей. Последующая деформация сочленения влияет на походку больного, развивается хромота, ходьба затрудняется. Отмечаются и соматические симптомы: лихорадка, общее недомогание, повышенная утомляемость, плохой аппетит.
Артроз
Артроз — дегенеративная патология костей, которая начинается с разрушения или постепенного усугубления состояния суставного хряща. В медицине его еще называют остеоартритом. Болезнь поражает не только хрящевую суставную поверхность, но и весь суставной комплекс: связки, сухожилия, другие структуры. Воспалительные процессы могут возникать в любом месте соединения костей, но наиболее часто они локализуются в области коленей и ТБС.
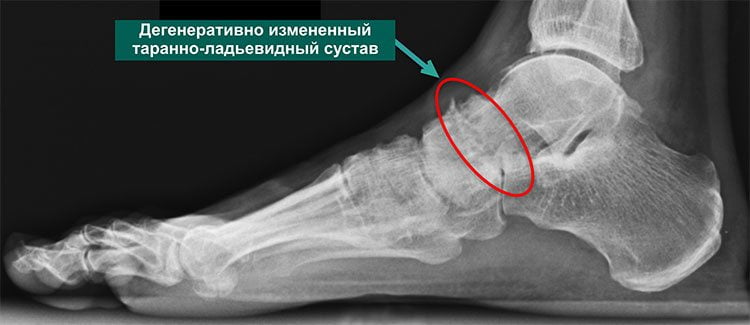
Функция суставного хряща заключается в том, чтобы смягчать нагрузки на концах костей, уменьшать трение и износ сочленения. При воздействии на костные структуры негативных факторов состояние связок и сухожилий ухудшается, внутри колена или бедра возникает трение, начинается дегенерация всех составляющих элементов костного соединения. При более сложных патологиях мелкие кусочки хряща расслаиваются, увеличивая трение в суставе. Мениск дегенерирует, воспалительный процесс поражает все периартикулярные компоненты: сухожилия, мышцы, связки.
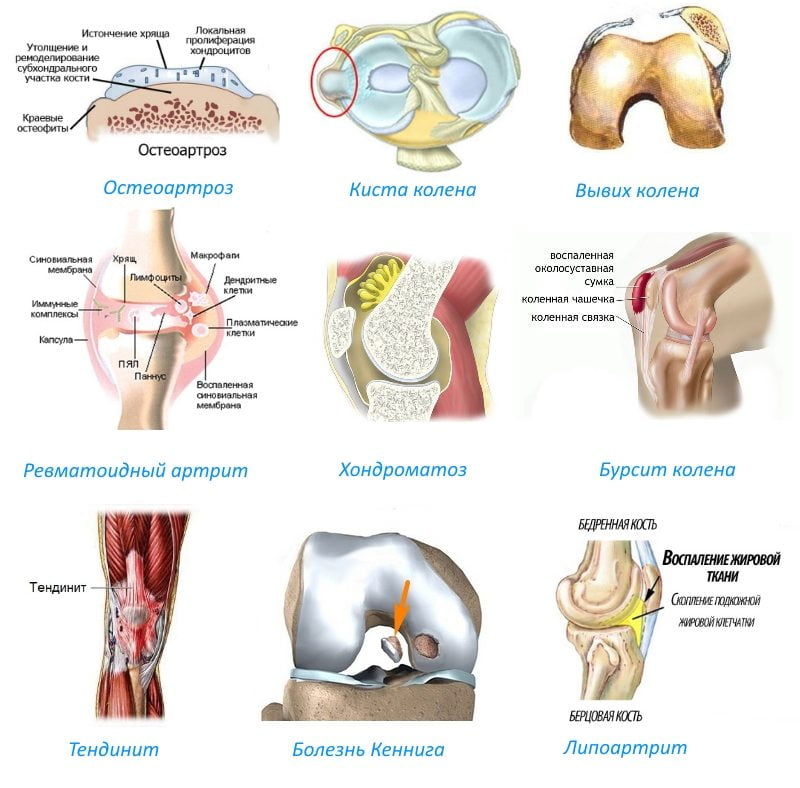
Причины артроза коленного сустава.
Чаще всего заболеванию подвергаются спортсмены и люди, занимающиеся ношением тяжестей, так как их род деятельности связан с повышенными систематическими нагрузками на ноги. Развиваться заболевание может из-за инфекций, перенесенных травм, интоксикации.
Подагра
Подагра – это болезненное состояние, которое возникает из-за отложений в организме мочевой кислоты. Она является продуктом распада пуринов, скапливается в суставах стоп и коленей в виде иглообразных кристаллов, а костные соединения воспаляются. Обычно мочевая кислота растворяется в крови и, проходя через почки, выводится из организма естественным путем. Но при ее избытке мочевыделительная система не справляется с ее выводом наружу. Мочевая кислота вначале накапливается в крови, а затем оседает на суставах.
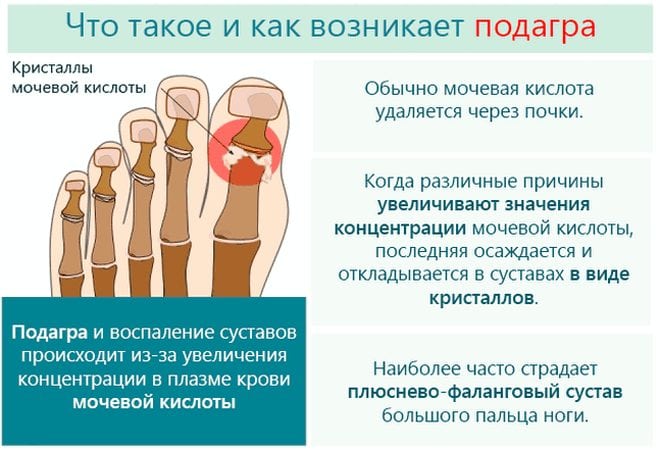
В отличие от артрита, при подагре сустав увеличивается в размере, кожные покровы приобретают красноватый оттенок и становятся горячими. Человек при ходьбе испытывает боль и жесткость. У многих людей подагра первоначально воздействует на суставы большого пальца ноги, но другие сочленения и области вокруг них также могут быть поражены воспалительным процессом. Кристаллы мочевой кислоты могут накапливаться в почках, вызывая развитие серьезных патологий в области нефрологии. Мужчины более склонны к проявлениям подагры, а женщины становятся более восприимчивыми к этой патологии в период наступления менопаузы.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
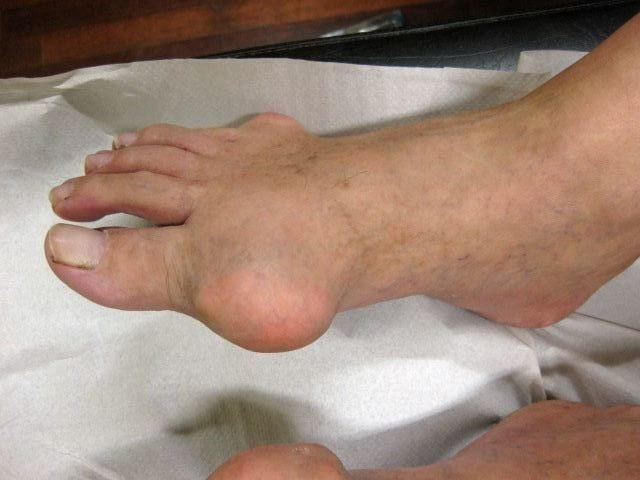
Симптомы подагры возникают внезапно. Это сильная боль в области поражения, неприятные ощущения в ноге при ношении обуви, воспаление и краснота кожи, локальное повышение температуры, ограничение подвижности в стопе при ходьбе.
Бурсит
Бурсит – это болезненное воспаление синовиальной сумки, наполненной суставной жидкостью. Она обеспечивает амортизацию в областях трения сухожилий и связок с костями. Обычно при здоровых суставах синовиальная сумка содержит достаточное количество жидкости. Это предотвращает износ трущихся друг о друга поверхностей. В случае травмы, физического перенапряжения костного соединения сумка набухает, объем синовиальной жидкости изменяется.
Причина бурсита — раздражение суставных структур из-за травм, заболеваний опорно-двигательного аппарата, инфекции и чрезмерных нагрузок на ноги (ношение тяжести, систематические перегрузки у спортсменов, ожирение). Иногда бурсит возникает по неизвестным медицине причинам и носит название идиопатического.
Острая форма болезни развивается за несколько часов или дней. Обычно воспаленная область болит при движении или прикосновении к ней. Кожа на поверхностях синовиальных сумок опухает и краснеет. Отмечается локальное повышение температуры в области воспалительного очага. Хронический бурсит может быть результатом повторяющихся острых форм заболевания или полученной травмы. При систематическом перенапряжении синовиальной сумки воспаление сустава на ноге имеет тенденцию к ухудшению. Боль носит постоянный характер, мягкие ткани опухают, мобильность в ноге ограничивается, возникает мышечная слабость. Вспышки хронического бурсита продолжаются от нескольких дней до нескольких недель и часто возобновляются с новой силой.
Если у вас воспалился сустав на ноге, что делать, подскажет врач. Он проведет полное обследование и назначит необходимое лечение. Даже малейшая боль в костях сочленений должна быть поводом для консультации со специалистом. Лечение воспалительных процессов на ногах проводят по мере их выявления, так как при запущенных формах врачам приходится лечить хирургическими методами. Запущенные болезни суставов приводят к полной инвалидности.
Принципы лечения воспалений
Что делать, если воспалился сустав на ноге? Этот вопрос не должен оставаться без ответа. Когда человека беспокоят болезненные ощущения в стопе, колене или бедре, ему следует обратиться за помощью к специалисту. После тщательного обследования пациенту будет поставлен правильный диагноз и назначено лечение.
Медикаментозная терапия
В традиционной медицине используются нестероидные противовоспалительные препараты, миорелаксанты, кортикостероиды и другие. Многие люди, страдающие заболеваниями костных сочленений, могут контролировать течение болезни лекарственными средствами. Некоторые медикаменты помогают избавиться от боли, уменьшить или снять воспалительный процесс, избавиться от отечности, замедлить прогрессирование заболевания. Однако, принимать их нужно только после консультации с врачом:
- нестероидные противовоспалительные препараты (НПВП) направлены на устранение очага воспаления и ликвидацию болевого синдрома. Как все лекарства, они имеют свои побочные эффекты и противопоказания. НПВП вызывают желудочно-кишечные проблемы (боль в эпигастральной области, язвы, кровотечение). Длительный прием препаратов повышает количество тромбоцитов в крови, делая ее густой. Это приводит к повышению артериального давления, образованию тромбов, развитию инсультов и сердечных приступов. К противовоспалительным нестероидным препаратам относят Ибупрофен, Диклофенак, Артротек и другие;
Один из современных НПВП — препарат Целекоксиб. Это искусственный представитель высокоспецифичных ингибиторов. Его действие направлено на борьбу с воспалением и болью в поврежденных суставах. Принимать средство нужно осторожно и только под контролем врача, так как высока вероятность развития сердечно-сосудистых нарушений.
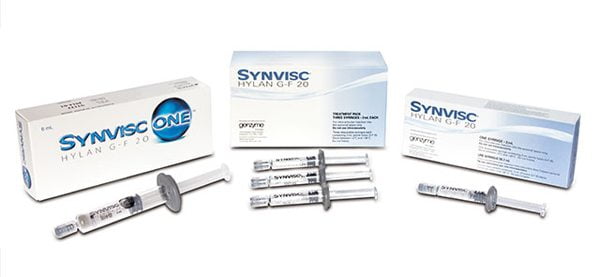
- препараты на основе гиалуроновой кислоты. Эти средства используются для купирования болевого синдрома при воспалении хрящей и связок. Препарат в виде инъекции вводится в больной сустав. Несмотря на эффективность такой терапии, она тоже имеет побочные эффекты. Сразу после укола ткани вокруг воспаления могут покраснеть, в месте инъекции ощущается тепло. Если пациент страдает аллергическими реакциями, то препараты на основе гиалуроновой кислоты нужно использовать с осторожностью;
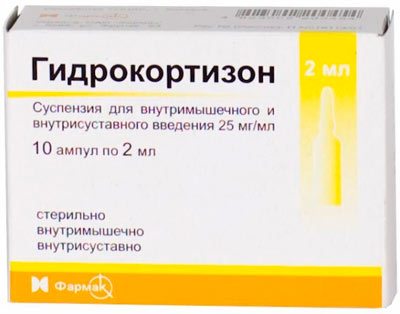
- кортикостероиды. Их действие направлено на уменьшение воспаления. Но принимать их длительное время нельзя. Во-первых, они вызывают привыкание, а во-вторых, имеют ряд побочных эффектов: повышают кровяное давление, холестерин, способствуют набору веса из-за повышенного аппетита. Длительный прием кортикостероидов вызывает мышечную слабость, остеопороз, катаракту, глаукомы, язвы желудка и бессонницу.
Физиотерапия
Использование физиотерапевтических методик лечения воспаления суставов на ногах направлено на снятие воспаления, боли, отечности тканей. К ним относятся:
- электрофорез;
- лазерная терапия;
- ультразвук;
- магнитотерапия;
- лечебные ванны;
- УВЧ.
Чтобы получить стабильный и быстрый результат, рекомендуется совмещать физиотерапевтические методы с приемом медикаментов.
Антон Епифанов о применении физиотерапии:
Хирургическое вмешательство
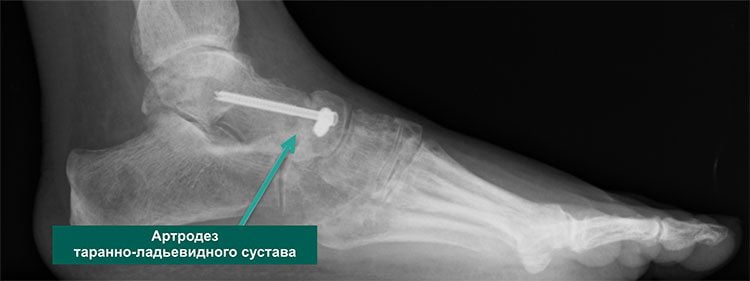
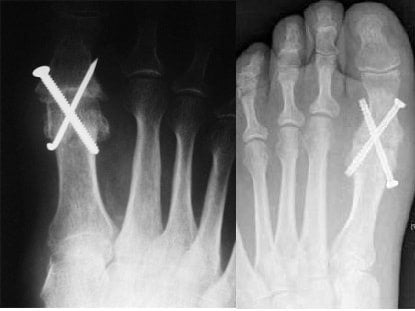
Оперативное лечение может исправить многие патологии связок и сухожилий, связанных с ревматоидным артритом стопы и голеностопного сустава благодаря использованию специальных скоб и бамперов. Однако во многих случаях наиболее успешный хирургический вариант — слияние (артродез). Этот вид операции часто делают на большом пальце, пятке и лодыжке.

При артродезе хрящ удаляется из сустава, а кости закрепляются в нужном положении винтами и пластинами или винтами и стержнем. Хирург может имплантировать костный трансплантат с бедра или другого участка ноги. Кости объединяются, чтобы создать новое здоровое соединение. После операции и реабилитационного периода боли в ноге уходят, функционирование сочленения восстанавливается. Хирургическим способом лечения можно заменить поврежденный голеностопный, коленный и тазобедренный суставы.
Послеоперационный период имеет свои недостатки. Наиболее частые проблемы во время реабилитации — инфекционные заболевания, проблемы с восстановлением хряща, ослаблением мышц и связок. Чтобы избежать развития постхирургических осложнений, пациенту назначают курсы антибактериальной терапии. Для разрабатывания нового сустава необходимы сеансы массажа и занятия ЛФК. Если возникают более серьезные осложнения в состоянии здоровья больного, может потребоваться повторная операция или ампутация конечности. Но такие ситуации случаются редко.
Прогнозы лечения
Прогнозы патологий суставов очень изменчивы. Если течение болезни и ее природа доброкачественны, то достаточно консервативного лечения, чтобы избавиться от воспаления в суставе на ноге. Если же болезнь развивается слишком быстро или пациент обратился за помощью к специалисту слишком поздно, то прогнозы будут фатальными в течение короткого времени.
Подробнейшее видео Бориса Цацулина о способах сохранить суставы и связки здоровыми:
Человек должен понимать, что если не уделять должного внимания патологическим изменениям опорно-двигательного аппарата, то усугубление ситуации будет развиваться в направлении необратимого разрушения суставов. Если же подойти к проблеме осмысленно, заниматься состоянием своего здоровья, снизить возможные нагрузки на ноги и не пренебрегать профилактическими мероприятиями, то прогнозы будут самыми оптимистичными.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник
Воспаление суставов на ноге — это одна из самых часто встречаемых патологий в мире, которая затрагивает даже маленьких детей. Такое заболевание причиняет множество неудобств пациенту, нарушает функцию сочленения и способствует его разрушению. Воспаляться могут любые суставы ног, от крупных тазобедренных и коленных, до мелких сочленений стопы.
[contents]
Очень важно знать признаки воспалительных заболеваний суставов, чтобы вовремя обратиться к врачу и начать лечение. Чем раньше начнется терапия патологии, тем меньше вероятность неприятных осложнений.
Инфекционное заболевание – рожа
Рожа (erysipelas) – острая инфекция с локальным воспалением кожи. Часто рецидивирует. Возбудителем считается стрептококк. Источник заражения – заболевший индивид или стрептококконоситель.
Рожа возникает, когда возбудитель проникает вглубь кожи. Этому способствуют царапины, ссадины, грибковые поражения, опрелости, трещинки на кожной поверхности. Если у индивида имеется стрептококковое заболевание (тонзиллит, синусит), то оно может перенестись на кожу и спровоцировать рожу.
Болезнь обычно наступает при снижении иммунитета, когда сопротивляемость организма инфекциям ослабевает. Заболевание активируется лишь при наличии некоторых неблагоприятных условий.
Факторы риска:
- повреждение целостности кожного покрова;
- ослабление иммунитета;
- резкая смена температуры (переохлаждение, перегрев);
- стрессы и нервные расстройства;
- длительное пребывание на солнцепёке;
- расчёсывание укусов комаров;
- травмы или ушибы;
- нарушение микроциркуляции крови (варикоз);
- питание, бедное на витамины и полезные вещества;
- грибки на коже;
- болезни обмена веществ (диабет).
Чаще заражение появляется на лице, щеках, около носа, голове, реже – на шее, руках, ногах, туловище и половых органах. Локализация болезни определяет особенности её течения. При поражении конечностей появляются покраснения и пузыри. Болезнь тяжело протекает, осложняется флегмоной и некрозом тканей. На лице рожа сопровождается сильными отёками и большим объёмом гнойного отделяемого. На туловище носит мигрирующий характер, протекает с тяжёлой интоксикацией.
После перенесённой рожи у больного не появляется иммунитета к этому виду инфекции. Наоборот, у индивида может развиться повышенная восприимчивость к стрептококку.
Диагностика
Первые признаки воспаления кожи на ноге должны насторожить пациента и стать поводом для обращения к врачу. Участковый терапевт подскажет, врач какой специализации лечит рожистое воспаление ноги. Нужно посетить дерматолога, который объективно оценит общее состояние пациента, прояснит течение симптомов, соберет анамнез.
Затем врач тщательно осмотрит и пропальпирует поверхность эритемы для уточнения структуры и площади поражения тканей. Необходимо выявить, насколько глубоко затронуты ткани, и вовлечены ли в воспаление близко расположенные лимфоузлы. Не исключено, что потребуется осмотр инфекциониста.
По лабораторным анализам устанавливают развитие рожи.
- повышение показателей СОЭ в крови свидетельствует об активном воспалительном процессе;
- избыток нейтрофилов указывает на проявление аллергической реакции;
- изучение образца эпидермиса, взятого с поврежденной поверхности, дает возможность установить чувствительность к антибиотикам, что используется в дальнейшем в схеме лечения.
Классификация и виды
Современная классификация систематизирует рожу по следующим параметрам:
- по характеру местных проявлений;
- по тяжести течения;
- по распространённости процесса поражения;
- по частоте возникновения (первичная, вторичная, рецидивирующая).
По характеру местных проявлений
Классификация:
- Эритематозная.
- Эритематозно-буллезная.
- Эритематозно-геморрагическая.
- Буллезно-геморрагическая.
По тяжести течения
Классификация по тяжести течения:
- Лёгкая.
- Средней тяжести.
- Тяжёлая.
По распространенности процесса
Классификация по распространённости процесса:
- Локализованная. Очаг воспаления и заражения не выходит за пределы оной области (лица, руки, ноги).
- Распространённая. Болезнь из первоначального очага заражения распространяется на другие участки кожи.
- Блуждающая. Заболевание постоянно мигрирует. Болезнь стихает на одном участке, но возобновляется на другом.
- Метастатическая. Очаги заражения находятся на удалённом расстоянии друг от друга (на лице и голени).
Первичная
Заболевание возникает впервые. Обычно на лице, но может возникнуть на других участках тела.
Проявляется лихорадкой, слабостью, недомоганием, покраснением поражённого участка и другими характерными для той или иной формы заболевания признаками.
Протекает в острой форме. Поддаётся успешному лечению.
Вторичная
Заболевание возникает спустя 2 года после первого заражения. Может появиться и раньше, но с другой локализацией. Протекает в острой форме со всеми, характерными определённому типу, симптомами. Рожа может быть спровоцирована ослаблением иммунитета на фоне различных заболеваний организма.
Рецидивирущая
Болезнь возникает через несколько недель или до 2 лет после первого заражения. Воспаляются одни и те же участки тела. Рецидивы могут быть ранними (возникать в первые 6 месяцев после болезни). Также могут носить поздний характер (появляться на протяжении до 2 лет). Частые рецидивы (3-5 раз в год) приобретают хроническую форму.
Рецидивам подвержены 5 больных из 10, заболевших, способствует этому неграмотное лечение, грибок ног, хронические болезни кровеносных и лимфатических сосудов, частые переохлаждения.
Симптомы рожистого высыпания
Рожа проходит 3 этапа:
- Начальный.
- Разгар болезни.
- Период реконвалесценции.
Инкубационный период
Длится от 6 часов до 2-3 суток. Заболевший жалуется на недомогание и ломоту в теле. Болезнь вначале напоминает грипп.
Острое начало
Начинается с общих признаков тяжёлой интоксикации. Температура повышается до 39-40 градусов. Пульс и дыхание учащены. Наблюдается озноб, головная боль, тошнота, недомогание, возможна рвота. Спустя несколько часов на теле появляются местные признаки. Поражённые инфекцией участки краснеют, уплотняются, поднимаются, отекают. Они болезненно реагируют на прикосновение, сильно зудят.
Лихорадка и интоксикация, в зависимости от формы заболевания, сохраняется от одной до двух недель. Впоследствии температура нормализуется. Заживление кожных поражений происходит медленнее. Покрасневший участок кожи переходит в мелкочешуйчатое шелушение, возможна на месте поражения пигментация. Более длительное время сохраняется инфильтрация кожи. Стойкий отёк свидетельствует о развивающемся лимфостазе.
Местные симптомы
Местные признаки зависят от типа заболевания. При эритематозном виде наблюдается гиперемия, отёчность, инфильтрация кожи, лихорадка. Эритематозно-геморрагическая форма дополняется кровоизлияниями.
Они имеют тенденцию к слиянию. Гиперемия приобретает синеватый оттенок. Интоксикация более продолжительна.
Эритематозно-буллезная форма дополняется появлением пузырей. Эти пузырьки наполнены серозным экссудатом со стрептококками. У больного сильная лихорадка и интоксикация.
Буллезно-геморрагическая форма является самой тяжёлой. Появившиеся пузырьки заполнены геморрагическим экссудатом, впоследствии они между собой сливаются, а поражённая область приобретает синевато-чёрный цвет, развиваются некрозы.
Сопутствующие симптомы
Возникает небольшая болезненность в паховых лимфаузлах (они увеличиваются). Больной жалуется на бессонницу. Количество мочи уменьшается, в ней определяется повышение лейкоцитов, эритроцитов. Для крови характерен лейкоцитоз и нейтрофилез, число эозинофилов в ней уменьшается. Увеличена печень и селезёнка.
Лечение рожистого воспаления
Рожу лечат в амбулатории. В крайних случаях (гнойные, некротические осложнения, тяжёлые рецидивы) – стационарно. В ходе лечения используют антибиотики, антигистаминные препараты, витамины, местные средства. Ускорению процесса заживления способствует физиотерапия.
Антибиотики
Для лечения рожи применяют антибиотики. Стрептококки очень чувствительны к препаратам пенициллина (Ампициллин, Бензилпеннициллин), а также к Стрептоциду, Бисептолу, тетрациклиноым антибиотикам, Эриторомицину, Левомицетину. Не рекомендуется применять аминогликозидные антибиотики: Гентамицин, Стрептомицин, Канамицин, Мономицин. К этим антибиотикам стрептококки менее чувствительны.
Следует также избегать назначения тетрациклиновых средств, Эритромицина, Левомицетина. Эти препараты оказывают бактериостатическое действие. Более ценны для лечения рожи антибиотики пенициллинового ряда. Они оказывают бактерицидную активность. Такими же свойствами обладают препараты нитрофуранового ряда и Бисептол. Применение антибиотиков комбинируют со Стрептоцидом и иными сульфаниламидами. Антибиотики (внутрь или инъекции) назначают в обычных дозировках на протяжении 5-7 суток.
Антигистаминные средства
В качестве десенсибилизирующей терапии используют антигистаминные препараты. Заболевшему назначают Димедрол, Диазолин или Тавегил. В тяжёлых случаях рекомендованы кортикостероиды (Преднизолон).
Витаминотерапия
Для лечения назначают витаминные комплексы. Рекомендуется принимать Пиковит, Ревит, Витрум, Суправит. При геморрагических формах больному показано употребление акскорбиновой кислоты, Аскорутина. Витамины группы В, Р, С назначают принимать на протяжении 2-3 недель.
Препараты местного применения
При эритематозно-буллезной форме назначают компрессы с Фурацилином, Микроцидом, Риванолом. При тяжёлой форме – УФО и повязки с алоэ. При гангренах назначают Ируксоловую мазь, раствор химотрипсина. При грануляции ран накладывают компрессы с маслом шиповника, Стрептоцидовой или Синтомициновой эмульсией, Метилурациловой мазью. При осложнениях тромбофлебитом – Гепариновая мазь.
Физиотерапия
Ускоряет регресс заболеваний кожи физиотерапия. Больным в период выздоровления назначают парафинолечение. Также благоприятно влияют на кожу ультрафиолетовые лучи. Пациентам рекомендуют пройти УФО-терапию. Ультрафиолетовое облучение оказывает десенсибилизирующее и противовоспалительное действие. В качестве лечения также применяют УВЧ-терапию. Электрическое излучение ультравысокой частоты оказывает лечебное воздействие. Для лечения применяют кварц, лазер, криотерапию.
Применяются ли мази для лечения ноги?
Если производят вскрытие гнойных пузырьков при буллезно-геморрагической форме, то на воспалённый участок накладывают марлевые повязки, смоченные в антисептических средствах (Фурацилин, Хлоргексидин).
Эти салфетки часто меняют. Мази для лечения конечностей в этом случае не применяют, чтобы не замедлить заживление и лишний раз не раздражать кожу.
Эритематозные формы конечностей лечатся ультрафиолетовым облучением. Поражённые участки остаются открытыми и могут обрабатываться тонким слоем Стрептоцидовой мази. В этом случае влажные компрессы и повязки противопоказаны.
Уколы при воспалении суставов ног
Еще одной важной частью терапии воспаления сустава, особенно в запущенных случаях, являются внутрисуставные инъекции. Уколы в сустав помогают быстро снять боль и воспаление, ведь лекарство попадает непосредственно в пораженный участок и начинает действовать моментально.
Назначают уколы в суставы ног только по строгим показаниям, так как такая процедура имеет противопоказания и побочные эффекты и при неправильном выполнении процедура может навредить организму пациента.
При обострении воспалительного процесса назначают уколы с кортикостероидами. Гормональные препараты вводят в полость сустава, чтобы облегчить сильную боль. Но стоит отметить, что нельзя делать такие инъекции слишком часто, так как кортикостероиды могут начать разрушать хрящевую ткань.
При инфекционном воспалении в полость сустава вводят антибиотики, предварительно очистив его от экссудата. Также при сильных болях может быть проведена блокада с обезболивающим средством. А если в суставе наблюдает не только воспалительный процесс, а еще и дегенеративные изменения, то показаны инъекции хондропротекторов.
Как вылечить рожу на ноге в домашних условиях: рецепты
Народные средства от рожи на ноге:
- Травяной отвар.
Нужно взять по одной столовой ложке измельчённых листьев крапивы, зверобоя, тысячелистника, солодки и отварить в 1 л воды 3 минуты после закипания. Дать отвару настояться 30 минут и принимать по стакану 3 раза в сутки. Средство оказывает общеукрепляющее действие на организм.
- Компресс из свежего подорожника.
Взять 6 листиков подорожника. Промыть их в кипятке и измельчить в блендере. Зелёную кашицу прикладывать к больному месту. Сверху измельчённые листья прикрыть целлофаном и прибинтовать к ноге.
- Присыпка из мела.
Берут натуральный мел. Кусочки очищают от пыли и грязи. С помощью скалки доводят мел до консистенции порошка. Поражённое место нужно обильно обсыпать растолчённым мелом и прикрыть бинтом. Процедуру делают перед сном. Утром кожный покров промывают тёплой водой. Спустя 3 дня рожа исчезает.
Причины воспаления и факторы риска
Рожа на ноге – воспалительная болезнь, которая провоцируется бактериальной инфекцией. β-гемолитический стрептококк относится к условно-патогенным микроорганизмам. У большинства людей он является представителем нормальной микрофлоры ротоглотки.
Инфекционное заболевание возникает при сильном ослаблении иммунной защиты. Патогенные (болезнетворные) бактерии проникают в кожу через:
- царапины;
- трофические язвы;
- ссадины;
- операционные раны.
Очень часто рожа появляется на ногах, что связано с нарушением кровообращения и лимфотока в конечностях. К факторам, провоцирующим рожу, относятся:
- гиповитаминозы;
- ожог мягких тканей;
- сахарный диабет;
- несвоевременная дезинфекция кожных ран;
- злоупотребление гормональными препаратами;
- хронический тонзиллит;
- грибковое поражение ступней;
- лимфовенозная недостаточность;
- хронический гайморит;
- гломерулонефрит.
Роже больше подвержены женщины после 55 лет. Также в группу риска входят:
- пожилые люди;
- страдающие ревматизмом;
- младенцы с незаживающей пупочной раной;
- люди с третьей группой крови.
Если инфекция проникает в организм человека с сильной иммунной защитой, он становится носителем бактериальной инфекции. Рожа передается от инфицированных людей воздушно-капельным и контактным путем.
В 30-35% случаев патология вызывается нарушением лимфотока в конечностях, тромбофлебитом, венозной недостаточностью.
Чем опасна рожа
Рожа опасна рецидивами и развитием осложнений. Сами образовавшиеся на месте воспаления пузырьки могут гноиться. В тяжёлых случаях гнойные формы приводят к сепсису. Кроме того, на фоне рожистого заражения нередко формируется хроническая лимфовенозная недостаточность. Болезнь характеризуется отёками нижних конечностей, развивается слоновость.
Рожистое заболевание поражает участок кожи и прогрессирует на нём. Болезнь возникает на фоне имеющихся патологий (диабет, варикоз, простудные заболевания). Различные нарушения приводят к ослаблению иммунитета и активизируют деятельность стрептококков. Микроорганизмы внедряются вглубь кожи при нарушении целостности кожного покрова или наличия грибкового заболевания и очага стрептококковой инфекции. Болезнь лечится с помощью антибиотиков и противоаллергических средств.
Источник
