При воспалении легких на ночь

Общее описание болезни
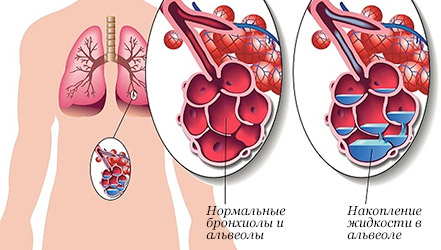
Воспаление легких (пневмония) – это инфекционное заболевание, которое
возникает вследствие осложнений различных заболеваний или как самостоятельная
болезнь.
Чаще всего заболевание проходит в тяжелой форме, и лечение назначает
врач терапевт. Диагностика воспаления легких происходит путем прослушивания
дыхания через стетофонедоскоп, перкуссии (простукивания пальцами
стенок грудной клетки), рентгена, бронхоскопии, проведения общих
анализов крови, мочи и выделяемой из легких мокроты.
Разновидности воспаления легких
- Крупозное воспаление легких (поражаются в основном нижние доли
легких). - Очаговое воспаление легких (поражение происходит в виде очагов).
Причины возникновения:
- Плохие условия жизни и работы (сырые холодные помещения, сквозняки,
неполноценное питание). - Осложнение после тяжелых инфекционных заболеваний.
- Сниженный иммунитет (после операций, различного рода заболеваний,
ВИЧ, СПИД). - Достаточно частые заболевания верхних дыхательных путей.
- Вредные привычки (употребление алкоголя и курение).
- Наявность хронических заболеваний (ишемическая болезнь сердца,
сердечная недостаточность, пиелонефрит).
Симптомы воспаления легких:
В зависимости от вида воспаления легких проявляются и различные
симптомы заболевания.
Так при крупозном воспалении у больных наблюдается:
- Высокая температура (выше 40°).
- Озноб, отдышка, потеря аппетита.
- Сухой кашель, с выраженной болью в боку при каждом приступе
кашля, чихания и даже вдохе. - Через 2-3 дня с начала болезни начинает отделяться вязкая мокрота
бурого цвета. - При лабораторном анализе мочи часто выявляется белок, а сама
моча насыщенного цвета и резким запахом. - Из-за застоя крови происходит общий отек тела.
При очаговом воспалении проявляются достаточно вялые,
практически неощутимые симптомы:
- Невысокая температура (до 37,7°).
- Периодический приступообразный кашель с выделением вязкой мокроты
зеленого цвета. - Длительный период болезни с обострениями.
- Возможно наступление хронической формы заболевания.
Полезные продукты при воспалении легких
Общие рекомендации
Основная задача в борьбе с пневмонией это преодоление воспалительного
процесса, выведение образовавшихся токсинов и восстановление природного
эпителия внутренней поверхности легких. Больному должны быть созданы
комфортные условия пребывания: постельный режим, покой, теплое помещение,
которое часто проветривается (не менее 3-4 раз в день), ежедневная
влажная уборка помещения, умеренное питание по аппетиту и повышенное
питье.
В период высокой температуры в питании должно присутствовать достаточное
количество жидкости, не менее 2-х литров в сутки (прием проводить
каждые 40 минут по 200-400 мл), а во время отступления болезни –
нужно рацион максимально обогатить витаминами и минералами. Также
следует учитывать, что в период консервативного лечения воспаления
легких обычно применяются антибиотики, поэтому в рацион следует
включать пробиотики. В питании должно присутствовать достаточное
количество продуктов,
которые содержат кальций, витамин А и витамины группы В.
Полезные продукты
При составлении меню больного следует учитывать общие рекомендации
диетического питания.
- продукты с высоким содержанием кальция, витаминов группы В
и живых культур (молочные и кисломолочные продукты: молоко
(1,5%), сыворотка, творог (1%), кефир (1%), сметана (10%)). - овощи (цветная капуста, листовой салат, морковь, картофель,
свекла). - спелые мягкие фрукты и ягоды.
- цитрусовые фрукты (грейпфрут, апельсин, лимон, мандарин).
- жидкости (свежевыжатые соки из яблок, клюквы, моркови, сельдерея,
айвы; компоты и узвары из шиповника,
черной смородины, сливы и лимона; куриный бульон; чай с лимоном;
минеральная негазированная вода). - продукты
содержащие витамин А (сыр, сливочное масло, желток, печень,
зеленый лук, петрушка, морковь, облепиха). - продукты содержащие витамины группы В (цельнозерновой хлеб,
отварная рыба и мясо, гречневая и овсяная
каши).
Примерное меню на день в период острой пневмонии:
- В течение дня: хлеб пшеничный (200 г).
- Первый завтрак: на выбор каша рисовая на молоке или
творожное суфле на пару (150 г), масло сливочное (20 г), чай с
лимоном (200
мл). - Второй завтрак: на выбор омлет на пару или морковное
пюре (100 г), травяной отвар (200мл). - Обед: на выбор мясной бульон с яйцом или куриный бульон
с лапшой (200 г), мясо с овощами или вареная рыба с картофельным
пюре (180 г), компот из фруктов или сухофруктов
(200 мл). - Полдник: на выбор мусс из яблок или суфле из овощей
(100 г), ), компот из фруктов или сухофруктов (200 мл). - Ужин: на выбор паштет мяса или творог с молоком (100
г), чай с лимоном или молоком (200 мл). - На ночь: травяной отвар (200 мл).
Народные средства при воспалении легких
Настои:
- Семена тмина (2-3 ч. л.) залить кипятком (200 мл), дать настояться
30-40 минут и принимать в течение дня по 50 мл. - Для отхождения мокроты траву фиалки трехцветной (30 г) залить
кипятком (200 мл) и через 20 минут принимать два раза в день по
100 мл. - Как отхаркивающее и потогонное средство траву
душицы (2 ст. л.) заливают кипятком (200 мл) и принимают за
полчаса до еды три раза в день по 70 мл. - Смешать в равных пропорциях сборы сухих трав корня солодки,
корня девясила, мать-и-мачехи,
шалфея, багульника, чабреца,
исландского мха, зверобоя и листьев берёзы. 1 ст. л. смеси трав
необходимо залить кипятком (200 мл), дать настояться сначала на
водяной бане 15-20 минут, а затем просто в теплом месте в теплом
месте в течение часа. Готовый отвар необходимо пить по 1 ст. л.
3-4 раза в день.
Отвары:
- Березовые почки (150 г) и липовые цветы (50 г) залить водой
(500 мл) и прокипятить в течение 2-3 минут. В отвар добавить мед
(300 г), измельченные листья алоэ (200 г), масло оливковое (100
г). Готовую смесь принимать по 1 ст. л. перед каждым приемом пищи.
Обязательно перед употреблением тщательно взбалтывать. - Мелко нарезанный средний лист алоэ, смешать с медом
(300 г), разбавить водой (500 мл) и варить в течение 2-х часов
на малом огне. Готовый отвар хранить в холодильнике и принимать
три раза в день по 1 ст.л.
Настойки:s
- Свежий чеснок (10 крупных
головок) мелко измельчить, залить водкой (1 л.) и дать настояться
в течение недели. Готовую настойку принимают по 0,5 ч. л. перед
каждым приемом пищи.
Опасные и вредные продукты при воспалении легких
Для преодоления воспаления следует из рациона питания исключить
или максимально ограничить употребление:
- Соли и сахара.
- Свежего хлеба и хлебобулочных изделий.
- Жирных супов и бульона с бобовыми или пшеном.
- Жирного мяса, колбас, копченостей и жирных молочных продуктов.
- Заводских жирных и острых соусов.
- Жареной пищи (яйца, картофель, мясо и т.п.).
- Сырых овощей (белокочанная
капуста, редька, редис, лук, огурцы, чеснок). - Тортов, пирожных, шоколада, какао.
- В период лечения необходимо полностью исключить алкоголь и табак.
Внимание!
Администрация не несет ответственности за попытку применения представленной
информации, и не гарантирует, что она не навредит лично Вам. Материалы не могут
быть использованы для назначения лечения и постановки диагноза. Всегда консультируйтесь с профильным врачом!
Достоверность информации
5
Питание при других заболеваниях:
Источник
Основными проявлениями коронавирусной инфекции являются кашель, одышка, давящие ощущения в груди. К ним может также добавляться повышенная температура тела, потеря обоняния, заложенность носа.
Другими словами, поражается в первую очередь дыхательная система, причем ее нижние отделы. Симптоматика особенно выражена ночью, поэтому на первый план выходит вопрос ночного сна.
Как правильно спать
Спать при коронавирусе лучше на животе, менее приемлема позиция на боку. Наиболее вредна поза на спине, поскольку зажимаются задние отделы легких, преимущественно «оккупированные» вирусом. Если человек спит на спине, на задние части легких давит вес тела, замедляя газообмен.
По словам специалистов, правильное положение тела иногда может даже заменить аппарат ИВЛ.
«Лечение положением» – это, в данном случае, постуральный, или позиционный, дренаж. Речь идет об особых позициях, при которых улучшается газообмен в легких, облегчается отхождение мокроты.
При пневмонии
Если Covid-19 «дошел» до нижних дыхательных путей и вызвал воспаление легких, облегчить его течение и ускорить выздоровление можно, если чаще лежать на животе. Такой совет дают большинство пульмонологов, приводя серьезные аргументы.
В позе «на животе» человек дышит свободнее – в медицине это называется пронацией, или прон-позицией, прональной позицией. Данная методика практикуется не только в домашних условиях, но и в стационарах у больных инфекционными болезнями.
Вирусологи подтверждают, что в прон-позиции освобождаются, расправляясь, определенные отделы легких, прилегающие к спине. При коронавирусной инфекции Sars-CoV-2 страдают как раз эти области, и именно они считаются наиболее сильными с точки зрения снабжения организма кислородом.
Грудные мышцы не в состоянии дать возможность вдохнуть много воздуха, что неизбежно влечет за собой кислородную недостаточность. Но если перевернуться на живот или хотя бы на полубок, в работу включаются мышцы спины.
Вдох получается более полноценным, следовательно, вентиляция легких улучшается. Отечность спадает быстрее, и функция дыхательной системы восстанавливается.
Для усиления эффекта врачи советуют подкладывать небольшой валик или подушку под живот, приподнимая область таза, а также под голеностопы.
Лежать и/или спать на животе при пневмонии рекомендуется 6-12, максимум – 16 часов в сутки. Если провести в такой позе меньше времени, эффект может снизиться. Однако больным следует считаться со своим состоянием здоровья, и особенно тем, кто имеет патологии спины и позвоночника.
Например, могут усугубиться проблемы в шейном отделе, так как голова в течение продолжительного времени будет повернута вбок. Причем большинство людей поворачивают ее в одну и ту же сторону, когда спят.
Кроме того, у прон-позиции имеются противопоказания:
- нарушение, спутанность сознания, ажитация;
- низкое артериальное давление;
- недавно перенесенная операция на брюшине или грудной полости;
- массивное кровотечение;
- поражение спинного мозга;
- нарушение сердечной деятельности, при котором может понадобиться дефибрилляция и/или массаж сердечной мышцы.
Что говорят врачи
В своем интервью главный внештатный врач-пульмонолог Минздрава по Центральному Федеральному Округу, генеральный секретарь научного медицинского сообщества терапевтов РФ, заместитель начальника управления науки МГМСУ Евдокимова, А. Малявин рассказал:
Да, такой метод применяют для скорейшего выведения мокроты из органов дыхания при воспалении легких и бронхов. Однако при вирусных пневмониях, к которым относится коронавирусное поражение, жидкость в дыхательных путях практически отсутствует. Потому и кашель при коронавирусе сухой.
А гипоксия – нехватка кислорода – вызвана другой причиной – отечностью интерстициальных тканей, то есть повреждением альвеол, мелких ответвлений бронхов и легочных капилляров. Воспалительная жидкость скапливается в стенках альвеол, снабженных сетью мельчайших капилляров, а ведь именно здесь происходит газообмен.
Из альвеолярных полостей кислород поступает в системный кровоток, а углекислый газ – из крови в воздух, к альвеолам. Однако из-за отечности газообмен ухудшается, поэтому стандартный метод постурального дренажа, подразумевающего дополнительный массаж грудной клетки и другие процедуры, здесь не сработает, – уверяет Малявин.
Тем не менее, поза на животе лицом вниз очень полезна для ковидных больных, и сегодня она нашла широкое применение. Обычно люди предпочитают лежать на спине, и в результате больше жидкости скапливается в задних отделах легких. Здесь же и концентрируются основные повреждения, вызванные инфекцией Sars-CoV-2.
В положении на животе кровь и жидкость в легких распределяется более равномерно, что предотвращает развитие и прогресс интерстициальной отечности при коронавирусной пневмонии.
Доктор Малявин также объяснил:
Если воспалено левое легкое, то лучше повернуться на правый бок: в такой позе мокрота перемещается в бронхи, оттуда – в трахею, и откашлять ее становится проще. Такой процесс обусловлен действием силы тяжести – вода всегда течет сверху вниз, и мокрота, хоть ее вязкость и выше, двигается так же.
При поражении задних нижних отделов обоих легких мокрота легче отойдет в позиции на животе, при приподнятой грудной клетке так, чтобы голова находилась ниже. Хочу отметить, что подобных поз для лечения разных отделов легких немало, – заключает врач.
Пульмонолога Малявина поддерживает доктор Комаровский. По его словам, сон на животе при Ковиде полезен в любом случае – независимо от тяжести течение инфекции. Он рекомендует при любой, даже незначительной одышке, больше лежать на животе.
Больше пользы при минимуме вреда
Сон на животе считается вредным, но есть способы снизить негативное воздействие:
Для здорового человека идеальной позой считается положение на боку, потому что в нем сводится к минимуму напряжение мышц и суставов. Однако у каждого человека есть своя позиция, в которой ему наиболее комфортно, а значит, в большинстве случаев она и будет правильной.
Полезные советы и вопросы
Совет №1
Врачи рекомендуют надувать шарики, мыльные пузыри, дуть через коктейльную трубочку в емкость с водой. Эти простые действия укрепляют дыхательные мышцы.
Совет №2
Что касается физических нагрузок, то начинать лучше всего с аэробных упражнений, которые повышают частоту дыхания и пульса. Это, в первую очередь, ходьба и тренировки на велотренажерах.
Можно ходить на беговой дорожке с постепенным увеличением скорости и времени занятий. Даже ходьба по лестнице будет однозначно полезной. Некоторым ослабленным пациентам достаточно просто походить по комнате.
Как лучше спать на животе? Есть ли особые рекомендации?
В такой позе сильно нагружаются шейный отдел, плечи, в пояснице образуется неестественный изгиб. Одним из немногих преимуществ данной позы является полная релаксация конечностей.
Практика прон-позиции позволяет значительно повысить сатурацию, улучшить механику дыхания и альвеолярную вентиляцию
Минимизировать вредные воздействия помогут правильные аксессуары для сна. Так, матрас не должен быть слишком мягким или жестким: на мягком ложе, опять-таки, могут появиться трудности с дыханием. Излишне жесткая кровать еще хуже: твердая поверхность создает сильное давление на внутренние органы.
Лучше всего спать на упругом матрасе средней жесткости, а подушку выбирать средней высоты, из воздухопроницаемого сыпучего материала.
Надо ли соблюдать какую-то диету после коронавируса?
Иногда врачи рекомендуют увеличить объем белка в рационе, что будет, несомненно, полезно после продолжительного лечения в стационаре и потери мышечной массы.
Потеря белка обусловлена в основном снижением физической активности, поэтому важно постепенно ее увеличивать. Питание после Ковида должно быть полноценным, сбалансированным, содержащим достаточно витаминов, микроэлементов.
Читайте также: Когда надо сдавать тест на коронавирус? На какой день? Сколько раз нужно делать ПЦР тест и антитела?
Источник apkhleb.ru
Пишу о том, что мне интересно. Чтобы не пропустить что нибудь важное, рекомендую подписаться на 9111.ру
Источник
Как делать ингаляции при пневмонии?
Термин «ингаляция» означает «вдыхание». Проводить процедуры ингаляции рекомендуется при воспалении легких, трахеи, бронхов.
Ингаляционные процедуры могут быть следующих типов:
- паровая ингаляция (аромаингаляция) – применяется для терапии ЛОР-патологий, при вирусных инфекциях и хронической форме бронхита;
- влажная ингаляция – вдыхание пара для предотвращения пересыхания слизистых оболочек;
- масляная ингаляция – применяют для профилактики острого воспалительного процесса дыхательной системы;
- воздушная ингаляция – чаще применяется при воспалении в бронхах или трахее;
- ультразвуковая ингаляция – используется для разжижения мокроты при воспалении легких или легочном абсцессе;
- порошковая ингаляция (инсуффляция) – назначается для лечения хронической формы ринита, вирусной инфекции, туберкулеза легких.
Ингаляционные процедуры при воспалительных процессах в легких необходимы для улучшения дренажной способности дыхательных путей и вентиляционной легочной функции. Лечение ингаляциями рекомендуется проводить по окончании острого периода болезни.
Медиками рекомендуется такое средство при пневмонии, как Биопарокс (фузафунгин), готовый аэрозоль в баллончике, антимикробное средство местного действия. Частицы препарата при распылении попадают даже в самые тяжелодоступные места дыхательной системы, что значительно ускоряет выздоровление. Биопарокс используют в течение каждых четырех часов, длительность курса терапии – 7-10 суток, не более.
При воспалительном процессе в легких улучшение состояния наблюдается от вдыхания ароматов хвойных деревьев. Однако не все пациенты имеют возможность сходить в лес и насладиться целительным воздухом. К счастью, имеется альтернатива – хвойные ингаляции. Достаточно закипятить кастрюльку воды, опустить в неё несколько веточек сосны, ели, можжевельника, и подышать над образующимся паром. Для усиления эффекта в воду можно добавить немного пищевой соды. Также можно разложить по комнате сосновые ветки, либо зажечь ароматическую лампу с эфирным маслом хвойных деревьев или кориандра. Благодаря таким несложным действиям воздух в помещении станет свежее и чище.
Настой для ингаляционных процедур можно готовить, добавляя цвет ромашки, шалфея, эвкалипта. Вдыхание паров следует проводить полной грудью, стараясь не обжечься, но чтобы пар смог проникнуть в наиболее дальние участки бронхов.
Самое распространенное народное средство для ингаляций – вдыхание пара только что сваренной картошки. Это тоже действенный метод, после которого рекомендуется, для закрепления эффекта, выпить стакан горячего настоя лекарственных трав: мяты, мелиссы, зверобоя, календулы.
Как делать массаж при пневмонии?
Еще в советское время медицинскими специалистами было замечено значительное улучшение внешнего дыхания у пациентов с хронической формой пневмонии в результате проведения массажа. Массажную процедуру проводят, начиная с носовой области и носогубной зоны для стимуляции носолегочных рефлексов, которые помогают расширить просвет бронхов и сделать дыхание более глубоким.
Производят массаж грудного отдела – сначала передней части, потом со стороны спины. При массаже используют основные методики классической процедуры: применение поглаживаний, растираний, разминаний, вибрации.
Массирование грудной клетки начинают снизу вверх. Длительность процедуры в среднем от 10 до 15 минут. Курс массажа должен составлять от 10 до 12 процедур, через сутки или ежедневно.
Как правило, массаж назначают на 4-5 сутки от начала лечения, с момента затихания острого периода воспаления.
Классический массаж при воспалительном процессе в легких предусматривает воздействие на паравертебральные зоны, широчайшую и трапециевидную мышцы, грудино-ключично-сосцевидную мускулатуру. Не следует забывать и о межлопаточном промежутке и надлопаточных зонах, над- и подключичном участке, акромиально-ключичном и грудино-ключичном суставах, большой грудной и передней зубчатой мышцах. Особое внимание уделяется массированию межреберных промежутков, диафрагмальной области (на протяжении X – XII ребра от грудины к оси позвоночника).
В результате таких воздействий, особенно в комплексе с лекарственной терапией, существенно улучшается вентиляционная способность легких, усиливается отделение мокроты. Повышаются резервы дыхательной системы, облегчается растяжимость грудной клетки.
Противопоказанием к использованию массажных процедур является острый период пневмонии, а также период обострения хронического заболевания.
Какие уколы делают при пневмонии?
Антибактериальное лечение играет большую роль при воспалительном процессе в легких. Такая терапия должна быть соответствующей:
- чем раньше начато лечение, тем лучше прогноз заболевания;
- ход лечения должен контролироваться бактериологически;
- антибиотики должны применяться в достаточной дозировке и с таковыми интервалами введения препаратов, чтобы обеспечить в кровотоке и легких приемлемую концентрацию лекарственного средства.
Инъекционное введение препаратов является более предпочтительным, нежели пероральное применение. Эффект от антибиотиков проявляется скорым исчезновением явлений интоксикации, стабилизацией показателей температуры, улучшением общего состояния пациента. При положительной динамике в течение недели антибиотики могут быть отменены. Если же ожидаемый эффект, напротив, отсутствует, через 2-3 суток лечения препарат может быть заменен на другой, как правило, более сильный.
Антибиотик для лечения пневмонии доктор подбирает строго индивидуально: это зависит от тяжести течения заболевания и общего состояния пациента. Препараты используют согласно этиологическим признакам заболевания:
- при пневмококковой инфекции – бензилпенициллин, сульфаниламидные средства, эритромицин, тетрациклиновый ряд, цефалоспориновые антибиотики, линкомицин;
- при клебсиеллах пневмонии – бисептол, стрептомицин в комплексе с левомицетином, гентамицин, цепорин, ампициллин;
- при стафилококковой инфекции – тетрациклиновый ряд, эритромицин, стрептомицин;
- при пенициллиноустойчивой инфекции – нитрофурановый ряд, гентамицин, оксациллин, линкомицин;
- при гемолитическом стрептококке – цефалоспориновый и пенициллиновый ряд, эритромицин, нитрофурановые и тетрациклиновые антибиотики;
- при пневмонии, вызванной палочкой Пфейффера – ампициллин, цефтриаксон, тетрациклин, левомицетин;
- при синегнойной палочке – сульфаниламидные препараты, гентамицин, тетрациклин;
- при эшерихиях – ампициллин, нитрофурановый ряд, стрептомицин в комплексе с сульфаниламидными средствами;
- при микоплазме пневмонии – тетрациклиновый ряд, эритромицин;
- при актиномицетах – тетрациклиновые антибиотики;
- при кандидозной пневмонии – противогрибковые препараты.
Чтобы активизировать иммунобиологические процессы в организме, могут быть назначены биогенные стимуляторы, например, экстракт алоэ (1 мл каждый день в течение двух недель, либо через день в течение месяца).
Чтобы поддержать сосудистый тонус, можно применять препараты кофеина, кордиамина. При слабой сердечной деятельности (в особенности у пожилых пациентов) назначаются сердечные гликозиды: строфантин (1 мл 0,025% раствора), коргликон (1 мл 0,06% раствора).
Что нельзя делать при пневмонии?
Какие лечебные мероприятия применяют при пневмонии, мы уже разобрались. Теперь определимся, что при воспалении легких делать не рекомендуется:
- курить;
- употреблять спиртные напитки (антибиотикотерапия);
- переносить болезнь на ногах, бегать и прыгать во время болезни;
- при наличии температуры – принимать ванну, душ, гулять;
- ходить в баню и сауну;
- есть сладости, сахар;
- пить холодные напитки;
- употреблять животные жиры, копчености, жаренные и острые блюда, маринованные продукты, канцерогены.
Соблюдение постельного режима является обязательным в течение периода подъема температуры и признаков интоксикации.
Значительное внимание необходимо уделить питанию пациента, в особенности в период лихорадки. Пища выбирается разнообразная и легкоусвояемая, с достаточным содержанием витаминов. Определено следующее необходимое суточное потребление витаминов при острой форме воспаления легких:
- витамин B¹ – 12 мг;
- витамин B² – 12 мг;
- пиридоксин – 18 мг;
- витамин C – 400 мг;
- витамин PP – 120 мг.
Комплексные поливитаминные препараты приводят к норме большинство показателей функциональности организма. Помимо этого, необходимо поддерживать водно-электролитный баланс, употребляя достаточное количество жидкости (идеально – фруктовые и овощные свежевыжатые соки, молоко с медом).
Что делать после пневмонии?
При адекватном квалифицированном лечении заболевание пневмонией всегда заканчивается выздоровлением пациента. При этом у 70% пациентов легочные ткани восстанавливаются полностью, у 20% формируется небольшая пневмосклеротическая область, у 7% обнаруживается зона локальной карнификации. Чтобы улучшить показатели реконвалесценции, пациентам, которые перенесли пневмонию, рекомендовано следующее:
- не курить;
- избегать всяческих как переохлаждений, так и перегрева, одеваться по погоде;
- приемлемо санаторно-курортное лечение, желательно в горных или лесных регионах;
- уменьшить количество употребляемой жирной и тяжелой пищи;
- посещение пляжей, бассейнов и бань временно ограничить;
- избегать многолюдных мест, не контактировать с больными людьми;
- при вынужденном контакте с болеющим человеком следует надевать марлевую повязку;
- проветривать помещение, избегать избыточного накопления пыли, регулярно проводить влажную уборку.
Первые 6-12 месяцев после перенесенной пневмонии иммунные силы организма будут ослаблены. Это происходит вследствие перенесенной тяжелой интоксикации и лечения антибиотиками. Поэтому именно в этот период следует беречь свое здоровье особенно тщательно.
В более поздний период рекомендуется проводить процедуры закаливания организма, вести активный и подвижный образ жизни. Особое внимание необходимо уделять правильному сбалансированному питанию – это будет лучшей профилактикой снижения иммунитета организма.
Об основных рекомендациях мы вам рассказали, остальное уточняйте у вашего лечащего доктора. Будьте здоровы!
Источник
