Причины венозной гиперемии может быть при воспалении
Оглавление темы “Сосудистые реакции при воспалении.”:
1. Ацетилхолин. Нейропептиды. Цитокины. Интерлейкины.
2. Интерфероны. Хемокины. Лейкокины. Фибронектины.
3. Ферменты в очаге воспаления. Липидные медиаторы воспаления.
4. Образование и эффекты простагландинов и лейкотриенов.
5. Нуклеотиды. Нуклеозиды. Плазменные медиаторы воспаления. Кинины.
6. Факторы системы комплемента. Факторы гемостаза.
7. Изменения функций органов и тканей при воспалении.
8. Ишемия при воспалении. Артериальная гиперемия при воспалении.
9. Венозная гиперемия при воспалении. Стаз при воспалении.
10. Экссудация. Виды эксудата. Причины эксудации.
Параллельно с вышеуказанными изменениями, как правило, появляются признаки венозной гиперемии в виде увеличения просвета посткапилляров и ве-нул и замедления в них тока крови.
Предстаз
Через некоторое время появляются периодические маятникообразные движения крови «вперёд назад». Это является признаком перехода венозной гиперемии в состояние, предшествующее стазу (предстаз). Причина маятникооб-разного движения крови: в очаге воспаления возникает механическое препятствие оттоку крови по посткапиллярам, венулам и венам. Препятствие создают возникающие при замедлении тока крови и гемоконцентрации агрегаты форменных элементов крови в просвете сосуда и пристеночные микротромбы. Таким образом, во время систолы кровь движется от артериол к венулам, а во время диастолы — от венул к артериолам.
Причины венозной гиперемии и предстаза
Известны следующие основные причины венозной гиперемии и предстаза.
• Сдавление венул экссудатом.
• Сужение просвета венул микротромбами, агрегатами форменных элементов крови, набухшими клетками эндотелия.
• Снижение тонуса стенок венул в результате уменьшения возбудимости их нервно-мышечных элементов, а также повреждения их волокнистых структур и межклеточного вещества под действием флогогенного фактора, избытка медиаторов воспаления, в том числе ферментов (эластаз, коллаге-наз, других гидролаз).
• Сгущение крови, повышение её вязкости и понижение в связи с этим текучести, что определяется повышенным выходом плазмы крови в ткань при экссудации.
• Скопление большого количества лейкоцитов у стенок посткапилляров и венул (феномен краевого стояния лейкоцитов).
Стаз при воспалении
Четвёртая стадия сосудистых реакций — стаз — характеризуется дискоордини-рованным изменением тонуса стенок микрососудов и как следствие — прекращением тока крови и лимфы в очаге воспаления. Длительный стаз ведёт к развитию дистрофических изменений в ткани и гибели отдельных её участков.
Значение венозной гиперемии и стаза при воспалении
Значение венозной гиперемии и стаза в очаге воспаления состоит в изоляции очага повреждения (благодаря препятствию оттоку крови и лимфы из него и тем самым содержащихся в них микробов, токсинов, продуктов метаболизма, ионов, БАВ и других агентов, способных повредить другие ткани и органы организма).
При венозной гиперемии и стазе происходят дальнейшие расстройства специфической и неспецифической функций тканей, дистрофические и структурные изменения в них вплоть до некроза.
Повышение проницаемости стенок микрососудов способствует образованию экссудата.
– Читать далее “Экссудация. Виды эксудата. Причины эксудации.”
Источник
Развитие воспаления всегда связано с изменением периферического кровообращения.
Этот процесс можно рассматривать во времени и пространстве. В первом случае речь идет об изменениях периферического кровообращения, происходящих в одном конкретном месте при развитии воспаления, а во втором – об особенностях кровообращения в разных участках воспалительных очагов.
Стадии изменения кровообращения при воспалении
Последовательность (стадии) изменений кровообращения в очаге воспаления следующая:
- артериолярный спазм;
- артериальная гиперемия;
- венозная гиперемия;
- застой.
Артериолярный спазм
Временное сужение сосудов вызвано действием воспалительных этиологических агентов: они вызывают возбуждение гладкой мускулатуры сосудосуживающих нервов и артериол.
Артериолярный спазм
Спазм кратковременен, потому что первичное действие патогенных агентов быстро прекращается. Кроме того, норадреналин, медиатор симпатической иннервации артериол, быстро разрушается из-за повышения уровня моноаминоксидазы в воспаленных тканях.
Биологическая нацеленность на спазм артериол в организме заключается в подавлении дальнейшего распространения патогенного агента.
Артериальная гиперемия
Гиперемия развивается в следствии действия биологически активных веществ: сначала высвобождается гистамин (в течение 5-30 минут), затем хинины (в течение 1-8 часов), а затем – простагландины и другие медиаторы.
Эти медиаторы снижают мышечный тонус прекапиллярного сфинктера и артериол и тем самым способствуют их расширению. Кроме того, в условиях ацидоза и расслоения чувствительность α-адренорецепторов к сосудосуживающему действию адреналина на прекапиллярные сфинктеры снижается. Артериальная гиперемия развивается как в результате прямого сосудистого, так и аксонального рефлекса.
Увеличивается приток артериальной крови к очагу воспаления. По мере повышения артериального давления открываются ранее нефункционирующие капилляры. Вены расширяются, и в результате удаляется вся притекающая кровь.
Повышение артериального давления
При воспалительной артериальной гиперемии диаметр капилляров и вен увеличивается больше, чем когда артериальная гиперемия не связана с воспалением. Часто эти сосуды расширяются неравномерно – местами появляются варикозные выросты, что способствует «краевому положению» и эмиграции лейкоцитов.
По мере увеличения числа функционирующих капилляров линейная скорость кровотока и, в частности, объемная скорость увеличиваются. Увеличение линейной скорости кровотока увеличивает количество кислорода в венозной крови, и, таким образом, артериовенозный кислородный промежуток уменьшается.
Однако из-за увеличенного объема кровотока количество кислорода, получаемого тканями, увеличивается, что аналогично объему кровотока, умноженному на артериовенозную разницу в кислороде.
Сильная артериальная гиперемия наблюдается при остром воспалении кожи. Вызывает характерное для воспаления местное покраснение.
Венозная гиперемия
По мере прогрессирования воспаления артериальная гиперемия переходит в венозную. Биологически активные вещества, ацидоз, лизосомы лейкоцитов и бактериальные ферменты разрушают венозные и мелкие венозные десмосомы – волокна эластичной и коллагеновой соединительной ткани, окружающие капилляры и вены.
Лизосомные ферменты действуют как непосредственно на коллагеназу сосудистой стенки, так и опосредованно – они влияют на участие образующихся веществ (катионных белков, простагландинов). Катионные белки высвобождают гистамин из тучных клеток в периваскулярном пространстве. В результате капилляры и вены теряют тонус и расширяются под действием артериального давления. Уменьшается скорость кровотока, способствует переносу жидкой части крови к месту воспаления (экссудации).
Постепенно меняется расположение элементов формы в кровотоке. При артериальной гиперемии элементы формы располагаются в основном в центре кровеносного сосуда, но на стенках есть плазма и несколько лейкоцитов. Теперь это разделение исчезает. Кроме того, в кислой среде элементы плесени и стенки сосудов набухают, просвет сосудов сужается.
В первые минуты после смены начинают образовываться тромбы. В результате повреждения стенки формоэлементов и сосудов высвобождаются и активируются факторы свертывания (I, II, III, V, VII, X, XII и др.), Ускоряется свертывание крови. Тромбоз дополнительно затрудняет венозный отток и усиливает прохождение жидкой части крови к тканям, поэтому кровь продолжает сгущаться, образуются агрегаты эритроцитов и сгустки. По мере ускорения свертывания крови фибрин и глобулины откладываются в лимфатических сосудах, и образуются конгломераты лимфоцитов, что затрудняет возврат лимфы из места воспаления.
По мере перехода жидкой части крови и элементов формы к месту воспаления (эмиграции) давление жидкости в воспаленных тканях увеличивается. Мелкие вены и лимфатические сосуды еще сильнее сдавливаются, в результате чего прогрессируют нарушения оттока крови и лимфы («магический круг» патогенеза).
Таким образом, переходу артериальной гиперемии в венозную способствуют два фактора:
- внутрисосудистые факторы – набухание и агрегация формоэлементов, положение края лейкоцитов, тромбообразование, загустение крови, набухание эндотелия, нарушения структуры вен и мелких вен;
- внесосудистые факторы (факторы экссудата) – лимфатическое подавление экссудатом.
Описанная венозная гиперемия (застой) была названа Конгеймом истинной воспалительной гиперемией. Выраженно часто встречается у пациентов с хроническим воспалением: оттенок воспаления синеватый.
Стазислокальное прекращение кровотока
Венозная гиперемия, скопление элементов формы, шлак и застой в очаге воспаления возникают в основном в капиллярах, венах и мелких венах, поэтому обычно говорят о застойных явлениях (венозных) и истинном застое капилляров.
Застой капилляров
Перед остановкой кровотока часто возникают колебательные движения крови – во время систолы кровь движется вперед, во время диастолы – назад. Когда пульсовая волна проходит через расширенные артериолы во время систолы, возникает так называемый капиллярный пульс.
Ионы водорода и калия повышают возбудимость нервных рецепторов в месте воспаления. Эти ионы, осмотически активные вещества, полипептиды (брадикинин), гистамин, а также механические факторы (экссудат, расширенные кровеносные сосуды и лимфатические сосуды) раздражают рецепторы чувствительных нервов и вызывают местные клинические признаки воспаления, боли. Капиллярные импульсы также механически раздражают рецепторы и вызывают пульсирующую боль, например, у пациентов с панаридозом, пульпитом и другими острыми воспалениями.
В дополнение к маятниковым движениям, которые происходят в сердечном ритме, на стадии венозной гиперемии происходят другие изменения кровотока – закупорка капилляров агрегатами состава, промывание тромба, сжатие открытия или закрытия просвета капилляров, региональное расширение капилляров и т. д. Эти нарушения не являются синхронными.
Однако наблюдаемые изменения кровообращения при развитии воспаления не всегда постоянны. Спазм артериол часто не обнаруживается. Острое воспаление после легкого ожога в основном характеризуется артериальной гиперемией, тогда как сразу после сильного кислотного ожога наблюдается застой. При хроническом воспалении кожи обычно наблюдаются признаки венозной гиперемии, отека и цианоза.
Если посмотреть на клинически выраженное очаговое воспаление в пространстве, наиболее выраженное повреждение ткани находится в центре очага (зона альтерации) – тромбоз сосудов, некроз тканей, гнойные тела, микрофаги, а также могут быть обнаружены наиболее серьезные отеки.
Зона альтерации окружена тканями с высокой концентрацией биологически активных веществ, в которых возникают тяжелые нарушения кровообращения – венозный застой и венозная гиперемия. Затем, по направлению к периферии, следует самая широкая область – артериальная гиперемия, которая вызывает покраснение от источника воспаления.
В области артериальной гиперемии концентрация биологически активных веществ ниже. Зона микрофага по направлению к периферии окружена зоной макрофагов и фибробластов.
Продолжение статьи
- Часть 1. Этиология и патогенез воспаления. Классификация.
- Часть 2. Особенности обмена веществ при воспалении.
- Часть 3. Физико – химические изменения. Роль нервной и эндокринной систем в развитии воспаления.
- Часть 4. Изменения в периферическом кровообращении при воспалении.
- Часть 5. Экссудация. Экссудат и транссудат.
- Часть 6. Эмиграция лейкоцитов. Хемотаксис.
- Часть 7. Фагоцитоз. Асептическое и острое воспаление.
- Часть 8. Распространение. Последствия. Принципы лечения воспаления.
Поделиться ссылкой:
Источник
Причины венозной гиперемии
Основной патогенетический механизм развития полнокровия – увеличение количества крови в венах, приводящее к покраснению лица или другой части тела. В клинической практике выделяют локализованное (местное) или распространенное (системное). Местная венозная гиперемия развивается при затруднении оттока крови по небольшим сосудам из-за закупорки тромбом или сдавлении его извне (отеком или опухолью). Причиной распространенного полнокровия является недостаточность функционирования сердца из-за пороков, миокардитов, инфаркта и др.
Отдельно выделяют коллатеральное кровенаполнение, причиной которого служат тромбоз воротной, печеночных вен или цирроз. В результате этих патологических состояний развиваются анастомозы, через которые кровь сливается в обход печени через сосуды желудка, пищевода, таза. Длительное нефизиологическое положение тела нередко становится причиной гиперемии. Кроме того, венозное полнокровие развивается под действием:
- увеличения вязкости крови;
- обморожения;
- ожогов;
- системных аллергических реакций;
- аутоиммунных заболеваний;
- застойных явлений в малом тазу;
- тромбоза;
- наследственной предрасположенности;
- пониженного давления (гипотонии);
- хрупкости сосудов;
- снижения скорости тока крови:
- длительного постельного режима;
- нарушения обмена веществ.
Этиология и патофизиология
Патогенез венозной гиперемии начинается со сложности оттока венозной крови из органа или ткани вследствие большого притока артериальной крови. Но так как кровеносная система вен имеет такие компенсаторные факторы, как анастомозы, то тромбирование вен обычно не идет вместе с изменением венозного давления. Лишь по причине недостаточного развития коллатеральных сосудов закупорка дает увеличение давления в венах.
Но когда механизм развития венозной гиперемии идет совместно с повышением давления в венах, то это приводит к уменьшению разности давления в механизме артерия-вена и постепенному снижению скорости движения крови в капиллярах. При этом стенки этих сосудов значительно расширяются. Порой диаметр капилляров становится сравним с размерами венул. Причины этого состояния кроются не только в повышенном венозном давлении, но и в ослаблении структуры соединительной ткани, которая находится вокруг капилляров и поддерживает их. В большей степени растяжению подвержены капилляры вен, так как у них это свойство более выражено, чем у артериальных капилляров.
Механизмы венозного застоя активизируют отдачу кислорода тканям и поступление углекислого газа из них в кровь. Это становится причиной развития гипоксемии и гиперкапнии. Развивается синюшность, что обусловлено флюороконтрастом, когда темно-красный цвет восстановленного гемоглобина дает им синеватый оттенок, просвечивающий через слой эпидермиса.
Развиваясь дальше, процесс венозной гиперемии ведет к неправильному течению окислительных реакций, пониженному теплопроизводству в нем, усиленной теплоотдаче и в результате к местному понижению температуры. Ткани насыщаются водой, поступающей в них из капилляров и вен, что приводит к причине развития отеков.
При венозной гипермии в венах появляются тромбы.
Венозное полнокровие может носить местный или распространенный характер. Основными симптомами при венозной гиперемии являются:
- Сдавление вен извне и развитие его последствия в виде тромбоза (причины: давление на вену лигатуры, опухоли, увеличенной матки и т. д.).
- Изменение структурных характеристик стенок сосудов вен: рост уровня проницаемости и фильтрационной способности капилляров.
- Снижение скорости движения крови и застой в сосудах ног и в малом тазу при правожелудочковой сердечной недостаточности и в легочной кровеносной системе при левожелудочковой недостаточности.
- Коллатеральная гиперемия, возникающая по причине цирроза печени, тромбоза печеночной или воротной вены.
- Полнокровие в венах нижних конечностей при длительном зафиксированном положении (лечение других симптомов, при котором показан постельный режим, иммобилизация конечностей при различных травмах, и т. д.).
- Наследственная предрасположенность, обусловленная патологией развития клапанного аппарата вен и недостаточной эластичностью соединительной ткани.
Венозная гиперемия, виды которой подразделяются по темпам развития и продолжительности, может быть острой и хронической. Длительная гиперемия вен обусловлена расстройством коллатерального венозного кровообращения и требует срочного лечения.
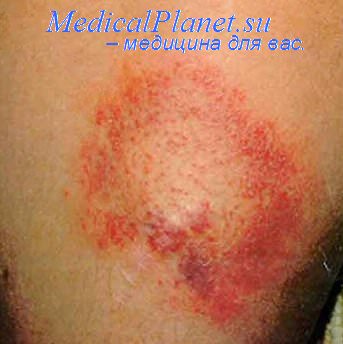
Признаки венозной гиперемии
Клиническая симптоматика полнокровия зависит от степени нарушения кровообращения и причин, его вызвавших. На начальных этапах развития венозная гиперемия сопровождается незначительной болезненностью в области поражения, отеком тканей, изменением цвета и снижением местной температуры. При прогрессировании заболевания возможно появление влажных хрипов в легких, венозного рисунка на животе, точечных кровоизлияний на теле. Кроме того, характерными признаками патологии являются:
- посинение (цианоз) губ, кончиков пальцев;
- набухание поверхностных сосудов;
- отеки конечностей (преимущественно вечером);
- трофические язвы на ногах.
Причины возникновения
Застой крови, который принято считать наиболее характерным проявлением венозной гиперемии, может возникать по ряду причин как внешнего, так и внутреннего характера. Различные заболевания кровеносной системы, изменения показателей крови способны вызвать нарушение процесса кровообращения.
К причинам данного заболевания следует отнести:
- Механические препятствия в движении крови, которые мешают нормальному передвижения всего объема крови, в результате чего отмечается появление мест с пониженной скоростью передвижения крови. Такими препятствиями могут стать беременная матка, грыжа, появившиеся после оперативного вмешательства коллоидные рубцы. Также механическим препятствием для крови может стать сгусток крови, который тромбирует просвет вены.
- Увеличение вязкости крови, что также негативно влияет на скорость и качество движения крови.
- Повышение показателя свертываемости крови.
- Появление признаков варикозного поражения вен, которому сопутствует сбой в работе клапанной системы сердца, неспособность вен удерживать кровь в вертикальном состоянии.
Венозная гиперемия причины может иметь разные, они могут варьироваться у разных людей и при наличии параллельно текущих органических поражений в разной стадии запущенности, что влияет на симптоматику рассматриваемого заболевания вен. Понижение скорости и ритма сердечных сокращений также может стать провоцирующим фактором к появлению нарушений в процессе передвижения крови по венам, поскольку при их недостаточности происходит значительное ослабление движения крови ввиду неспособности сердечной мышцы перекачать весь объем крови. При этом происходит появление признаков полнокровия — именно таким термином иногда называют переполненность вен кровью.
При резком падении скорости системного кровотока отмечается значительное ухудшение качества выведения шлаков из организма и кислородное голодание тканей, сопровождающиеся отеками. Высока вероятность быстрого усугубления патологического процесса, потому своевременное диагностирование начинающегося заболевания позволит остановить его и предупредить вероятность необратимых последствий.
Последствия
Венозное полнокровие значительно ухудшает состояние организма, вследствие того, что заболевание сопровождается нарушением трофики, гипоксическим повреждением клеток, тканей и органов, сдавлением их отеками. При тяжелом течении патологии наблюдается повышение проницаемости стенки сосудов, выход эритроцитов в ткани, в результате чего формируются мелкие кровоизлияния.
При хроническом течении заболевания в тканях, полостях накапливается отечная жидкость. В условиях дефицита кислорода в клетках паренхиматозных органов происходит мукоидное набухание межуточного вещества, развивается атрофия, жировая дистрофия и утрачивается функция органа. Такие патологические изменения, как правило, обратимы при условии устранения причины заболевания. Последствия венозной гиперемии могут быть такими:
- варикозное расширение вен;
- стаз;
- склероз сосудов;
- затяжные воспалительные процессы;
- цирроз.
Статья в тему: Миопия средней степени у детей у взрослых — какое лечение и поможет ли операция?
Полнокровие (гиперемия). Артериальное полнокровие.
Повышенное кровенаполнение органа, ткани вследствие увеличенного притока артериальной крови. Может иметь :
а) общий характер, что наблюдается при:
— увеличении объема циркулирующей крови (плетора)
— увеличении числа эритроцитов. (эритремия)
В таких случаях отмечается окраска кожных покровов красного цвета, повышается АД
б) местный характер
Различают:
— физиологическую гиперемию
Возникает при действии адекватных доз физических и химических факторов, при чувстве стыда и гнева (рефлекторные гиперемии), при усилении функции органов (рабочая гиперемия).
— патологическую гиперемию
Исходя из особенностей этиологии и механизма развития, различают:
1) ангионевротическую гиперемию
Наблюдается как следствие раздражения сосудорасширяющих нервов или паралича сосудосуживающих нервов.
Кожа и слизистые становятся красными, припухшими, теплыми. Этот вид гиперемии может возникать н определенных участках тела при нарушении иннервации, на коже и слизистых при некоторых инфекциях, сопровождающимся поражением узлом симпатической нервной системы.
Обычно быстро проходит, не оставляет следов.
2) коллатеральную гиперемию
Возникает в связи с затруднением кровотока по магистральному артериальному стволу, закрытому тромбом или эмболом. Кровь устремляется по коллатеральным сосудам. Просвет рефлекторно расширяется, приток артериальной крови усиливается и ткань получается увеличенное количество крови.
Коллатеральная гиперемия является, по существу, компенсаторной, обеспечивая кровообращение при закрытии артериального ствола.
3) постанемическую гиперемию
Развивается в тех случаях, когда фактор, ведущий к сдавлению артерии и малокровию (опухоль, скопление жидкости в полости, жгут), быстро устраняется. Сосуды ранее обескровленной ткани резко расширяются и переполняются кровью, что может привести не только к их разрыву и кровоизлиянию, но и к малокровию других органов, например, головного мозга, в связи с резким перераспределением крови.
4) вакатная гиперемия
Развивается в связи с уменьшением барометрического давления. Она может быть общей (например, у водолазов и кессонных рабочих при быстром подъеме из области повышенного давления).Возникающая при этом гиперемия сочетается с газовой эмболией, тромбозом сосудов и кровоизлияниями.
Местная вакатная гиперемия появляется на коже под действием, например, медицинских банок, создающих над определенным участком ее разреженное пространство.
5) воспалительная гиперемия
Постоянный спутник воспаления и его обязательный компонент. Усиленный приток крови к воспаленному участку окрашивает его в красный цвет, он становится теплым на ощупь. Воспалительная гиперемия проходит вместе с окончанием воспаления.
6) гиперемия на почве артеривенозного свища
Возникает в тех случаях, когда, например, при огнестрельном ранении или другой травме образуется свищ (соустье) между близлежащими артерией и веной, артериальная кровь потечет в вену.
Лечение
Основной целью терапии венозной гиперемии является устранение первоначальной патологии, спровоцировавшей нарушение оттока крови. Начальные стадии заболевания хорошо поддаются консервативному лечению, при развитии тяжелой формы патологии применяют оперативное вмешательство, при котором пораженные вены удаляют. Стандартная схема лечения включает в себя применение фармакологической терапии, физиотерапии (гирудотерапии, массажа, электрофореза и др.) и коррекцию образа жизни пациента (отказ от курения, повышение физической активности и др.).
Кроме того, для максимальной эффективности терапии необходимо нормализовать питание. Следует ограничить употребление алкогольных напитков, кофе, сладких газировок. Рекомендуется отказаться от жирной, жареной, сладкой и острой пищи. Основу рациона должны составлять молочные продукты, нежирное мясо, яйца, овощи, фрукты орехи, чистая питьевая вода, зеленый чай.
Медикаментозная терапия
Схема терапии фармакологическими препаратами, прежде всего, направлена на устранение основной причины патологии. Симптоматическое лечение включает в себя прием следующих групп препаратов:
- Диуретиков. Назначают для уменьшения отечности. При полнокровии показано применение Лазикса, Фуросемида, Маннита.
- Венотоников. Предназначены для улучшения эластичности и тонуса сосудистых стенок. Применяют такие лекарства в форме таблеток, мазей, гелей. К этой группе лекарств относят Детралекс, Флебодия.
- Дезагрегантов и антикоагулянтов. Такие препараты значительно снижают риск возникновения тромбов. При венозном полнокровии показано использование Кардиомагнила, Варфарина или Гепарина.
- Противовоспалительных препаратов. Назначают для купирования боли, воспалительных процессов сосудов. Как правило, применяют Ибупрофен, Диклоберн.
- Витаминов и антиоксидантов. Лекарственные средства этих групп применяют в качестве поддерживающего лечения.
Оперативное лечение
Хирургическое вмешательство показано при развитии 3–4 стадии варикозной болезни, при отсутствии положительного терапевтического эффекта консервативного лечения или при трофических изменениях кожных покровов. Показанием к оперативному лечению является механическое препятствие для оттока крови (тромб, эмбола, опухоль). Во время хирургического вмешательства врач производит удаление поврежденной вены (ее перевязку) или устраняет причину закупорки.
Гирудотерапия
Бделлотерапия или гирудотерапия – это применение медицинских пиявок для устранения застоев венозной крови. Во время процедуры на чистую кожу пациента сажают несколько голодных пиявок на 30–40 минут. Количество сеансов определяется индивидуально. Этот метод физиотерапии оказывает несколько положительных действий: улучшает локальный кровоток, трофику тканей, разжижает кровь. Гирудотерапия имеет небольшое количество противопоказаний и невысокий риск развития побочных действий, поэтому эффективно применяется для терапии гиперемии.
Диагностика заболевания
Выявление такой патологии, как гиперемия, обусловленная нарушением состояния вен, ведет к постепенному стойкому кислородному голоданию тканей, что влечет за собой не только органические изменения в организме больного, но и становится причиной развития психических и нервных отклонений. Отсутствие необходимого лечебного воздействия приводит к быстрому усугублению патологии, становясь опасностью для здоровья больного.
Потому диагностирование болезни, которая течет в начальной стадии, считается наиболее важным условием успешно проводимого лечения. Методики диагностики венозной гиперемии могут различаться, однако существует ряд определенных диагностических мероприятий, которые позволяют скорее устранить как внешние проявления данной патологии, так и предупредить ее усугубление.
К диагностическим действиям при подозрении на венозную гиперемию следует отнести следующие:
- осмотр глазного дна, которое проводится врачом-офтальмологом. Именно осмотр глаз позволяет обнаружить начальные стадии текущего конъюктивита, который зачастую становится показателем венозного нарушения и относится к наиболее часто проявляющимся симптомам рассматриваемого заболевания;
- ультразвуковое исследование пораженной области выявляет наиболее полную картину патологии;
- допплерографическое исследование.
Для постановки предварительного диагноза может быть достаточно внешнего осмотра пораженного участка. Но при уточнении следует пройти полное обследование, которое даст информацию врачу для стадии болезни, ее локализации и даст возможность подобрать наиболее действенную схему лечебного воздействия.
Профилактика
Прежде всего, для предотвращения развития гиперемии необходимо не допустить застаивания крови и лимфы. Следует также своевременно лечить хронические заболевания, регулярно посещать врача и сдавать анализы. К профилактическим мероприятиям гиперемии венозного происхождения относят:
- отказ от неудобной обуви, высоких каблуков;
- использование компрессионного белья при наличии факторов риска развития патологии;
- укрепление иммунной системы при помощи приема витаминно-минеральных комплексов, закаливания;
- активный образ жизни (выполнение утренней зарядки, прогулки на свежем воздухе);
- ограниченное пребывание на солнце в летний период;
- разминку при длительном сидении или стоянии.
Статья в тему: Канамицин – инструкция по применению и противопоказания
Признаки заболевания
Различают такие признаки венозной гиперемии:
- понижение температуры ткани или органа в области венозного застоя;
- синюшность (цианоз) кожи и слизистых оболочек в результате наполнения поверхностных сосудов кровью, в которой содержится восстановленный гемоглобин;
- синюшность больше проявляется на губах, в носу, кончиках пальцев;
- замедление и остановка кровотока в микрососудах;
- повышенное давление крови в венулах и капиллярах;
- увеличенный диаметр венул и капилляров;
- увеличенный объем ткани, органа, их отечность;
- вначале кратковременное повышение, а после усиливающееся снижение работающих капилляров;
- изменчивость в характере кровотока (сначала – толчкообразный, а после – маятникообразный);
- кровоизлияния в ткани, внутренние и наружные кровотечения;
- понижение плазматического тока в микрососудах вплоть до его полного исчезновения;
- вначале увеличение, а после развивающееся снижение лимфообразования;
- усиление отека ткани или органа;
- развитие гипоксемии и гипоксии;
- нарушение метаболизма ткани или органа;
- снижение работоспособности клеточно-тканевых строений.
Источник
