Причины воспаления стекловидного тела
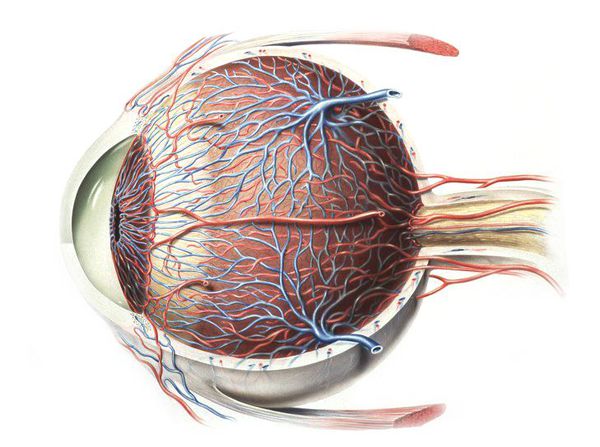
Эндофтальмит является тяжело протекающим процессом гнойного воспаления в полости глаза, нередко заканчивающимся слепотой и даже потерей глаза.
Стекловидное тело глаза – гелеобразное вещество, заключенное во множество очень тонких мембран. Данное вещество заполняет полость глаза, поддерживая его объем и обеспечивая необходимое внутриглазное давление. Кроме того, стекловидное тело участвует в проведении лучей света к сетчатой оболочке.

В стекловидном теле нет нервных окончаний, нет и кровеносных сосудов. Кроме того, оно лишено клеток тканей, поэтому все изменения в нем развиваются, как следствие изменений тканей и оболочек глаза, которые его окружают.
Причины эндофтальмита
Вследствие того, что стекловидное тело заполняет весь объем полости глаза, это становится благоприятным фактором для развития проникшей внутрь глаза инфекции. При этом, к возникновению инфекционного процесса в данной структуре могут приводить проникающие травмы в области глазного яблока, воспалительные процессы сетчатой и сосудистой оболочек глаза – хориоретиниты, осложнения полостных офтальмологических операций. Кроме того, эндофтальмит может стать итогом тяжело протекающей язвы роговицы, когда наблюдается обширное разрушение роговичной ткани и инфекция проникает дальше, внутрь глазной полости.
Признаки эндофтальмита
По причине вторичности такого осложнения, как эндофтальмит, первым выявляются признаки заболевания ставшего причиной распространения инфекции.
Затем возникают помутнения стекловидного тела, которые в дальнейшем приводят к появлению в полости глаза гнойных истечений (собственно эндофтальмит). Гнойные массы становятся причиной значительного снижения зрения. При осмотре зрачка в его просвете определяется тусклый рефлекс (серый или желтый). Этот рефлекс является воспалительным выпотом, который превращается в абсцесс в полости глаза. При благоприятном исходе заболевания, гной подвергается рубцеванию. Но, в процессе рубцевания между сетчаткой и собственно рубцовой тканью разрастаются плотные спайки, которые создают высокий риск отслойки сетчатки.
Эндофтальмит сопровождается болевым синдромом, что обусловлено раздражением многочисленных нервных окончаний, которые локализуются в оболочках глаза. При переходе воспалительного процесса на цилиарное тело, происходит стойкое снижение внутриглазного давления, что приводит к сморщиванию глазного яблока – возникает субатрофия глаза, которая сопровождается потерей зрительных функций.
При отсутствии своевременного адекватного лечения, воспаление распространяется и вовлекает в процесс все структуры глазного яблока – возникает панувеит. Панувеит является крайне тяжелым состоянием глаза, которое ведет к неотвратимой в большинстве случаев потере зрения и самого глаза.
Диагностика
В диагностике эндофтальмита особых сложностей не возникает. При офтальмологическом осмотре, в первую очередь, врач обращает внимание на расширенные кровеносные сосуды конъюнктивы и склеры, находящиеся вблизи роговой и радужной оболочек. Отмечается помутнение влаги передней камеры, нередко выявляются спайки между передней хрусталиковой поверхностью и радужной оболочкой. В стекловидном теле зачастую видны плавающие помутнения, которые могут быть как небольшими, так и полностью заполнять гноем полость стекловидного тела.
При необходимости может быть назначено дополнительное ультразвуковое исследование глаза, которое определяет размеры помутнений в стекловидном теле и выявляет отека оболочек – явные признаки острого воспалительного процесса в глазной полости.

Лечение
Эндофтальмит является крайне тяжелым заболеванием, которое требует скорейшей диагностики и начала лечения, которое должно быть максимально интенсивным и проводиться только в условиях специализированного стационара.
Для купирования распространения воспалительного процесса, назначается массированное введение антибактериальных средств и противовоспалительных препаратов. Медикаментозные средства, вводятся как системно, так и местно, включая инъекции в глазное яблоко и область рядом с ним. Применяются физиотерапевтические методы, способствующие снижению остроты и распространенности воспалительного процесса.
В случае выраженного воспаления с формированием рубцовых спаек с сетчаткой глаза, или возникшей уже отслойки сетчатки, проводится витрэктомия – операция, при которой пораженное стекловидное тело удаляется и в глазную полость на прямую вводятся антибиотики.
Профилактика эндофтальмита
Для предупреждения развития эндофтальмита, проникающие ранения в глаз, в обязательном порядке подлежат хирургической обработке, при которой находящиеся внутри глаза инородные тела удаляются и в полость глаза вводятся антибактериальные препараты.
Проведение плановых полостных хирургических вмешательств на глазах, также требует профилактического введения антибактериальных средств.
Источник
Дата публикации 2 августа 2020Обновлено 29 октября 2020
Определение болезни. Причины заболевания
Деструкцией стекловидного тела (ДСТ) называют появление в гелеобразной структуре, наполняющей глазное яблоко, различных включений, помутнений, тяжей или уплотнений, которые тянут внутреннюю оболочку глаза — сетчатку [1].
Данное состояние часто называют задней отслойкой стекловидного тела (ЗОСТ) и не делают различий между этими двумя диагнозами, так как причины и проявления сходны. При ЗОСТ ввиду склеротических процессов (уплотнения нормальной ткани и снижения её эластичности) в стекловидном теле происходит его сморщивание и отслаивание от прилежащей сетчатки. Патологию можно выявить при проведении инструментальных обследований: офтальмоскопии, ультразвуковом исследовании глазного яблока, оптической когерентной томографии.
Для пациентов деструкция стекловидного тела проявляется различными плавающими “мушками” и “червячками” при взгляде на однородную хорошо освещённую поверхность, например на светлый потолок, стену или небо в солнечную погоду.
Если не убрать причину, которая привела к заболеванию, то его прогрессирование может привести к “тянущему” воздействию на сетчатку, её разрывам и отслоению от подлежащего слоя (пигментного эпителия). Такая ситуация грозит полной и безвозвратной потерей зрения.
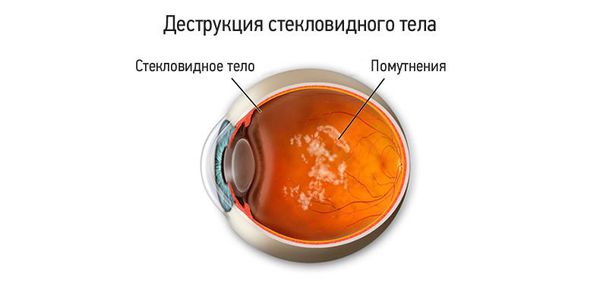
Заболевание встречается у каждого четвёртого человека в возрасте после 50-59 лет, и у 87 % людей старше 80 лет [2]. Деструкция стекловидного тела может возникнуть и раньше, особенно при наличии таких патологий, как:
- травмы глаза (контузии, проникающие ранения);
- острые и хронические воспалительные заболевания глаз (например, при хориоретините и увеите);
- близорукость (особенно высокой степени, когда происходит увеличение передне-заднего размера глазного яблока);
- периферические дистрофии и разрывы сетчатки;
- сахарный диабет (первого и второго типа, особенно некомпенсированный) — при заболевании повышается проницаемость стенок капилляров сосудистой оболочки, что приводит к выпотам в полость стекловидного тела, а иногда вызывает массивные кровоизлияния;
- заболевания сердечно-сосудистой системы (атеросклероз, гипертоническая болезнь);
- нарушение кровоснабжения головы в целом и глазного яблока в частности (например, при шейном остеохондрозе и стенозе коронарных артерий);
- интоксикации и лучевая болезнь, для которых характерны кровоизлияния в сетчатку и стекловидное тело;
- общие инфекционные заболевания (токсоплазмоз, сепсис), сопровождающиеся тромбозом сосудов сетчатки и воспалением хориоидеи (задний увеит);
- авитаминозы, недостаток микроэлементов, при которых увеличивается проницаемость и ломкость сосудов сетчатки, в следствие чего плазма и форменные элементы крови выходят в стекловидное тело;
- внутриглазные опухоли;
- паразитарные заболевания (цистицеркоз, эхинококкоз), при которых личинки паразитов с током крови попадают в стекловидное тело.
Причинами нарушения структуры стекловидного тела бывают и развивающиеся серьёзные внутриглазные патологии — кровоизлияние (гемофтальм) или отслойка сетчатки глаза. Эти состояния могут привести к необратимой слепоте.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы деструкции стекловидного тела
Основная жалоба пациентов — появление в поле зрения на светлом фоне плавающих “мушек”, “стеклянистых червячков”, “паутинки”, которые перемещаются при движении глаз.

При первом возникновении таких симптомов пациенту следует быть особенно настороженным, так как причиной “мушек” может быть разрыв сетчатки, приводящий к её отслоению, или лопнувший сосуд на глазном дне. При продолжении кровотечения глаз может полностью залить кровью и разовьётся опасное состояние, называемое “гемофтальмом”.
Данные симптомы обычно носят постоянный характер. Если “точки” появляются периодически и сопровождаются другими проявлениями, например головной болью и слабостью, то можно предположить сосудистую причину заболевания [3].
Если деструкция сопровождается задней отслойкой стекловидного тела или разрывами сетчатки, то периодически могут возникать “искры”, “молнии” или “вспышки”. Это происходит из-за уменьшения стекловидного тела в объёме, что в свою очередь, ведёт к “оттягиванию” сетчатки и возбуждению светочувствительных клеток — палочек и колбочек.
Патогенез деструкции стекловидного тела
Для того, чтобы лучше понимать механизм развития деструкции стекловидного тела, обратимся к его строению и составу.
По своей структуре стекловидное тело представляет гелеобразную массу, которая заполняет глаз изнутри и занимает примерно 2/3 его объёма. Его фиксация к внутренним оболочкам осуществляется около хрусталика глаза и диска зрительного нерва. Стекловидное тело содержит до 99 % воды, небольшое количество клеток (гиалоцитов) и белковые коллагеновые волокна. Содержащаяся в нём гиалуроновая кислота обеспечивает вязкость. Кровеносных сосудов в стекловидном теле нет, обменные процессы происходят за счёт осмоса и диффузии — переноса веществ, благодаря разнице в концентрации.
По своей структуре стекловидное тело неоднородно, в нём выделяют следующие образования [4]:
- центральный (Клокетов) канал;
- канал Петри;
- канал Ганновера;
- цинновы связки;
- связку Вигенера;
- пространство Бергера;
- область Мартегиани;
- цистерны (полости)
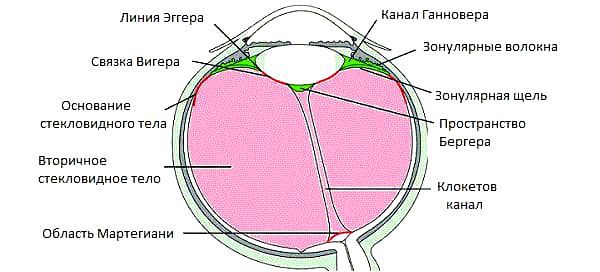
По составу стекловидное тело — это водный раствор гиалуроновой кислоты, в котором имеются растворимые белки (альбумины и глобулины), неорганический фосфор, аскорбиновая и лимонная кислоты и другие неорганические соединения, присутствующие в крови человека [5].
К факторам, приводящим к деструкции стекловидного тела, относят возрастные изменения, сахарный диабет, близорукость, увеит, травмы и паразитарные заболевания.
Возрастные изменения. В основе патологических процессов лежит нарушение обмена веществ — снижение доставки кислорода и глюкозы к клеткам, синтезирующим коллаген и гиалуроновую кислоту. При этом в стекловидном теле уменьшается содержание воды, что приводит к его сморщиванию, уплотнению и нарушению первоначальной структуры и прозрачности.
Влияние сахарного диабета. Одним из осложнений сахарного диабета является образование тяжей, при котором не только нарушается прозрачность стекловидного тела, но и возникает тянущее воздействие на сетчатку, которое приводит к её отслойке. Причина развития таких серьёзных нарушений состоит в повышении проницаемости гематоофтальмического барьера, в результате чего в стекловидном теле в разы возрастает содержание белков, глюкозы и мочевины. Коллагеновые волокна при этом уплотняются и становятся основой для образования тяжей [4].
Близорукость. При близорукости, помимо растяжения сетчатки, из-за увеличения передне-задней оси глаза появляются круги светорассеяния — под действием повышенного светового излучения усиливается перекисное окисление липидов, что ведёт к сбою биохимических и гемодинамических процессов в стекловидном теле. В результате этого в стекловидном теле возникает деструкция, а в сетчатке — очаги периферической дистрофии [7].
Изменения при увеитах. Проведённые клинические исследования показывают, что у детей с врождёнными увеитами наблюдаются фиброз и помутнения стекловидного тела [7]. Патогенез обусловлен выходом белков в стекловидное тело из окружающей его сосудистой оболочки глаза [8].
Травмы стекловидного тела. При механических травмах глазного яблока (например, ушибах и контузиях), которые сопровождаются кровоизлияниями в стекловидное тело, основным повреждающим фактором является активация свободно-радикальных процессов с повреждением клеточных мембран, гипоксией, нарушением выработки межклеточного вещества [9].
Паразитарные заболевания. Личинки ленточных червей попадают в глаз с током крови через сосуды хориоидеи. По мере роста паразитов наблюдается как помутнение стекловидного тела, так и воспалительные явления (иридоциклит, панувеит), которые могут привести к слепоте [10].

Классификация и стадии развития деструкции стекловидного тела
В зависимости от вида деструкции выделяют следующие формы [20]:
- нитевидная (в стекловидном теле видны волокна) — развивается у пожилых людей при миопии и атеросклерозе;
- зернистая (видны плавающие точки, пузырьки, в том числе сливающиеся в крупные образования) — зачастую появляется на фоне воспалительных заболеваний глаз;
- кристаллическая (видна взвесь из кристаллов) — отложения кристаллов холестерина, тирозина или кальция.
Если патологический процесс захватывает только определённый участок стекловидного тела, то говорят о частичной деструкции, если всю структуру — о полной. Со временем частичная деструкция может перейти в полную.
Стадии заболевания:
- Начальная (разжижение стекловидного тела) — происходит образование оптически пустых пространств, заполненных жидкостью.
- Развитая (сморщивание) — стекловидное тело уплотняется и уменьшается в объёме, утрачивает свою структуру, теряет “каркас”, и в нём уже свободно плавают грубые помутнения.
- Задняя отслойка стекловидного тела — стекловидное тело отслаивается от заднего полюса глазного яблока.
Осложнения деструкции стекловидного тела
Осложнения заболевания связаны с воздействием на сетчатку, окружающую стекловидное тело. Уменьшение объёма стекловидного тела, отслоения его от сетчатки или появления в нём тяжей ведёт к разрыву или отслоению сетчатой оболочки.
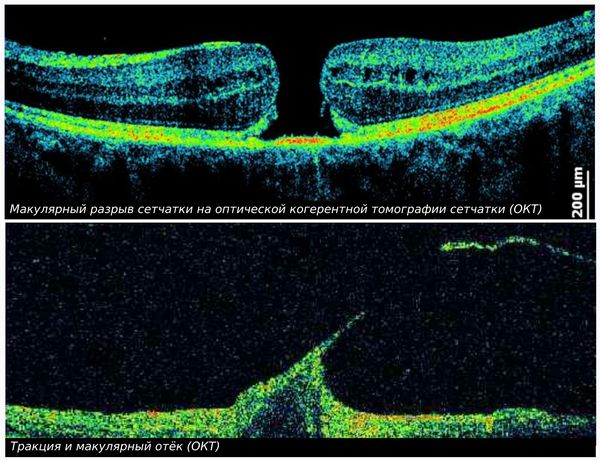
Особенно это опасно при локализации разрыва в центральной части сетчатки — макуле (витреомакулярный тракционный синдром). В результате такого разрыва образуется макулярное отверстие или кистовидный макулярный отёк, существенно ухудшающий центральное зрение человека [11].
При этом пациент ещё способен ориентироваться в пространстве, так как выпадает центральное поле зрение, а способность видеть по периферии остаётся. Если процесс распространяется и на периферию сетчатки, то зрение теряется полностью. Как правило, это происходит при изменениях на фоне сахарного диабета или как исход воспалительных заболеваний глаз.
Диагностика деструкции стекловидного тела
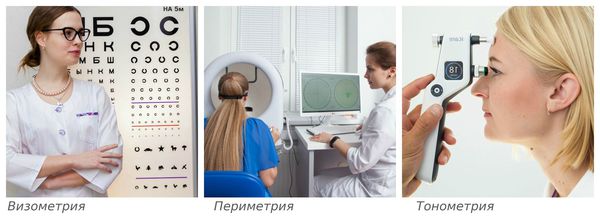
Зачастую постановка диагноза особых сложностей не представляет. Помимо характерных жалоб пациента на плавающие в поле зрения “мушки”, “червячки” и “паутинки”, выявить заболевание помогут инструментальные методы: визометрия, периметрия, тонометрия и другие исследования.
Визометрия — определение максимально высокой остроты зрения вдаль с коррекцией и без. Исследование проводится с помощью специальных таблиц с буквами или цифрами. Для диагностики детей используют изображения животных и предметов.
Периметрия — исследование полей зрения с помощью периметра. Периметр представляет собой полусферу, внутри которой загораются световые метки. Задача пациента состоит в том, чтобы не отрывая взгляд от центра этой полусферы, увидеть все “огоньки”.
Тонометрия — измерение внутриглазного давления. Обследование проводят с помощью помещения на роговицу специальных грузиков (тонометрия по Маклакову) или бесконтактно (пневмотонометром). Суть процедуры cостоит в том, чтобы определить ответ роговицы на внешнее воздействие — чем выше внутриглазное давление, тем сильнее сопротивляемость оболочек глаза к внешнему давлению.
Три исследования, перечисленные выше, не являются специфическими и входят в стандартный осмотр врача-офтальмолога.
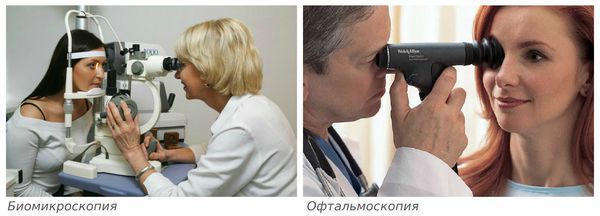
Биомикроскопия — осмотр глаза в щелевую лампу (микроскоп). Определяется изменение однородной структуры стекловидного тела, плавающие помутнения, нити и тяжи.
Офтальмоскопия — осмотр заднего отдела глаза (стекловидного тела и сетчатки), при котором помимо признаков деструкции можно увидеть разрывы и отслоение сетчатки. Офтальмоскопию следует провести при первом появлении плавающих помутнений и установлении диагноза деструкции стекловидного тела. Исследование желательно проводить с применением линзы Гольдмана для исключения дистрофий, разрывов и отслоения сетчатки в периферических отделах [19].
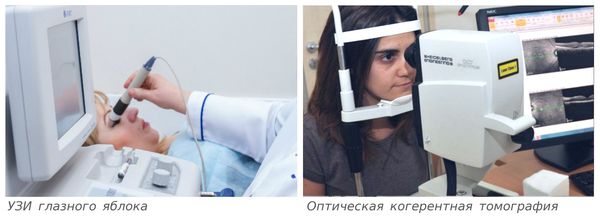
УЗИ глазного яблока — исследование, которое можно проводить при непрозрачности оптических сред. Непрозрачность возникает при помутнении роговицы, катаракте, кровоизлиянии в стекловидное тело. Этим способом можно выявить не только плавающие помутнения и тяжи стекловидного тела, но и отслоение сетчатки, опухоли и инородные тела глаза и окружающих тканей [12].
ОКТ (оптическая когерентная томография) — метод с наибольшей разрешающей способностью, однако не применимый при непрозрачности оптических сред глаза. Показывает размер, форму и структуру стекловидного тела, мельчайшие изменения в сетчатке, особенно это важно при патологии центральных отделов [13]. В основе метода лежит световое сканирование внутренних структур глаза в высокоточном разрешении (менее 10 микрон) с высокой скоростью (до 100 000 сканов в секунду), которое после компьютерной обработки позволяет получить 2D или 3D модель сетчатки и диска зрительного нерва.
Лечение деструкции стекловидного тела
Целесообразность проведения терапии определяется индивидуально в зависимости от тяжести состояния пациента и выраженности симптомов.
Эффективных методов лечения на данный момент не существует. При отсутствии рисков развития осложнений могут быть назначены витаминные препараты в виде капель и таблеток и средства, улучшающие обмен веществ. Однако данные об их концентрации, накоплении в стекловидном теле и избирательном воздействии на коллагеновые волокна отсутствуют, поэтому клиническая эффективность остаётся недоказанной [14].
Основное медикаментозное лечение направлено на устранение причин, вызвавших деструкцию стекловидного тела. К таким мерам относят нормализацию уровня сахара и холестерина, устранение воспалительных заболеваний. Терапия проводится смежными профильными специалистами, которые назначают витаминные препараты, средства для улучшения метаболизма и нормализации углеводного и холестеринового обмена.
При выраженных помутнениях и появлении тяжей возможно хирургическое лечение. Лазерная хирургическая операция, направленная на лечение деструкции стекловидного тела, называется витреолизисом.
YAG-лазерный витреолизис — непроникающая процедура, при которой с помощью направленного лазерного излучения крупные плавающие фрагменты расщепляются на более мелкие [15].
Для проведения одного сеанса витреолизиса потребуется 300-400 вспышек. В зависимости от характера и выраженности деструкции понадобится от одной до пяти процедур.
Витреолизис проходит под местной капельной анестезией. После расширения зрачка и закапывания анестетика лазерный хирург-офтальмолог устанавливает на глаз специальную линзу, которая будет фокусировать луч лазера на фрагментах, которые требуется разрушить.
Перед процедурой нужно тщательно взвешивать все “за” и “против”, так как у витреолизиса имеются осложнения и противопоказания [14].
Противопоказания:
- психические заболевания, эпилепсия;
- непрозрачность оптических сред (помутнение роговицы, катаракта);
- выраженное разрастание сосудов роговицы;
- отслойка сетчатки или сосудистой оболочки.
Осложнения:
- кровоизлияния в сетчатку;
- отслойка сетчатки;
- временное повышение внутриглазного давления;
- катаракта;
- аллергическая реакция на препараты.
Микроинвазивная витрэктомия — полноценное хирургическое вмешательство, при котором собственное стекловидное тело заменяется на силиконовое масло, физиологический раствор или специальный газ [17]. Применяется при наличии сопутствующей глазной патологии (кровоизлиянии в стекловидное тело, разрыве и отслоении сетчатки). Для пациентов, у которых выявлена только деструкция, не используется. Причина состоит в том, что процедура имеет выраженные побочные эффекты и осложнения, в результате которых зрение может стать хуже, чем до операции. Кроме того, витрэктомия в большинстве случаев проводится под общим наркозом, что нужно также учитывать, если у больного есть сопутствующие заболевания, особенно такие как гипертония и сахарный диабет[18].
Противопоказания к операции:
- непрозрачность оптических сред (помутнение роговицы, катаракта);
- риски общего наркоза;
- заболевания сетчатки и зрительного нерва, значительно снижающие зрительные функции.
Осложнения витрэкомии:
- внутриглазные кровотечения;
- отслоение сетчатки;
- вторичная глаукома;
- воспалительная реакция;
- изменения в роговице;
- развитие катаракты;
- непроходимость сосудов сетчатки.
При выявлении разрывов и дистрофий (“решетчатой”, “следа улитки” и других) требуется провести профилактическую ограничительную лазерную коагуляцию для снижения будущих рисков развития отслоения сетчатки. При наличии отслоения сетчатки может быть проведено лазерное лечение или операции эписклерального пломбирования или витрэктомии. Выбор процедуры зависит от расположения и объёма нарушений.
Прогноз. Профилактика
Как правило, прогноз при заболевании благоприятный. В большинстве случаев пациент быстро привыкает к появившимся “мушкам” и перестаёт их замечать. Особую категорию составляют больные с тревожно-мнительным типом личности и заболеваниями психики — для них плавающие “паутинки” могут стать неразрешимой проблемой. Такие пациенты настойчиво требуют назначения медикаментозного лечения и проведения хирургической операции, а также активно заниматься самолечением, в том числе с применением сомнительных методик нетрадиционной медицины. В этом случае проблема должна решаться с привлечением смежных специалистов.
Специфической профилактики, предотвращающей деструкцию стекловидного тела, не существует. Важно соблюдать здоровый образ жизни, следить за питанием и лечить сопутствующие заболевания, в первую очередь — атеросклероз, сахарный диабет и воспалительные заболевания глаз.
Источник
