Противовоспалительное для лечения воспаления сухожилия
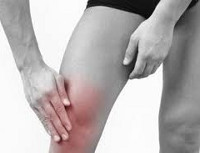
Для цитирования: Мавсисянц Л.А. Нестероидные противовоспалительные средства в схеме лечения растяжений связок, сухожилий и мыщц. РМЖ. 2005;7:411.
Известные американские специалисты Джон Пальяно и Дуг Джексон провели большое клиническое исследование для того, чтобы определить природу различных беговых травм и причины, их вызывающие. В течение 10 лет они обследовали 3273 травмированных бегунов различной подготовленности, проанализировали более 40 характеристик травмированных спортсменов (возраст, пол, массу тела, условия получения травм, обувь, тренировочные методы и т.д.) и определили общие причины, характеристики и симптомы травм.
Травмы были разделены на «женские» и «мужские». Так, у мужчин чаще всего встречаются: воспаление подошвенного апоневроза, повреждения сухожильно-связочного аппарата, функциональная недостаточность коленного сустава, у женщин – воспаление надкостницы, «колено бегуна» (хондромаляция). Бегуны старше 40 лет больше предрасположены к травмам спины и стопы. Вот еще некоторые выявленные тенденции: чаще получали травмы бегуны с малым объемом бега (менее 20 миль (32 км) в неделю) – 46%; большинство травмированных (66%) применяли только длительный медленный бег, остальные 34% включали некоторые формы скоростной работы; почти каждый (90%) спортсмен применял регулярно упражнения на растягивания до и после бега; начинающие (14%) травмировались не так часто, как те, у кого стаж бега был более 6 лет (38%); мужчины травмировались в два раза чаще женщин.
Среди всех травм авторы выделили 10 наиболее часто встречающихся и 5 причин их возникновения: 1) слишком большой объем, интенсивность тренировки, быстрое повышение нагрузки; 2) бег по слишком твердой, холмистой или неровной поверхности; 3) слабые, негибкие мышцы; 4) Бег в несоответствующей обуви; 5) дефекты в строении стопы.
Растяжения связок,
сухожилий и мышц
Повреждения сухожильно-связочного аппарата является одной из наиболее актуальных и часто встречающихся причин, ограничивающих физическую деятельность людей, ведущих активный образ жизни. Основным этиологическим фактором служит острое травматическое повреждение, называемое растяжением, либо избыточная циклическая нагрузка в течение длительного времени – перенапряжение. Растяжения связок, сухожилий и мышц – это острые и травматические по причине повреждения. Существуют три степени тяжести растяжения связок:
I степень – небольшая боль из-за разрыва нескольких волокон связки.
II степень – умеренная боль, отек и нетрудоспособность.
III степень – сильная боль из-за разрыва связки и последующая нестабильность сустава.
Растяжение мышцы, в свою очередь, является травматическим повреждением самих мышечных волокон или соединения мышцы и сухожилия и классифицируется также по трем степеням тяжести:
I – умеренная.
II – средняя степень повреждения, связана со слабостью пораженной мышцы, ее болезненным сокращением.
III – полный разрыв соединения мышцы и сухожилия, проявляющийся сильной болью и невозможностью сокращения поврежденной мышцы.
Перенапряжение – это не острое, повторяющееся поражение мягкотканых структур вследствие постоянно случающихся микротравм, которое ведет к изменению локальной микроциркуляции и, как следствие, к дегенеративным процессам в мягких тканях, где при микроскопии отмечается нарушение структуры местных тканей с их лизисом, лейкоцитарной инфильтрацией и экстравамацией крови. Повторяющиеся движения за время длительной работы приводят к возникновению повреждения от «переиспользования» у людей некоторых профессий. Приблизительно 10-20% музыкантов, машинисток, кассиров и рабочих конвейера жалуются на рецидивы синдрома растяжения, среди спортсменов этот процент колеблется от 30 до 50. Повреждения из-за перенапряжения (перетренировки) подразделяются на четыре степени:
I степень – боль только после физической активности.
II степень – боль во время и после физической нагрузки, не влияющая на результат работы.
III степень – боль во время и после физической нагрузки, влияющая на результат работы.
IV степень – постоянная боль, нарушающая ежедневную физическую активность.
Следует также отметить, что поражение сухожильного аппарата может протекать в виде «тендинита», «тендиноза» и «теносиновита».
Тендинит возникает из-за травмы сухожилия и связанного с нею разрушения сосудов и острого, подострого или хронического воспаления.
Тендиноз – это невоспалительной природы атрофия и дегенерация волокон внутри сухожилия, часто связанная с хроническим тендинитом, которая может привести к частичному или полному разрыву сухожилия.
Теносиновит – это воспаление паратендона, который является наружным влагалищем некоторых сухожилий и выстлан синовиальной мембраной.
Мы остановимся на нагрузочных повреждениях, вызванных часто повторяющимися однообразными движениями, то есть на перенапряжении, а также постараемся учесть легкие степени растяжения связок, сухожилий и мышц, поскольку травма, сопровождающаяся разрывом этих структур, в большинстве случаев требует хирургического лечения (повреждение передней крестообразной связки и коллатеральных связок коленного сустава, разрыв ахиллова сухожилия).
Виды повреждений:
Наиболее часто встречающиеся виды повреждения из-за перенапряжения (перетренировки):
– синдром трения илиотибиального тракта, «колено прыгуна», подошвенный фасциит;
– сухожилий – тендинит ахиллова сухожилия, верхненадколенниковый тендинит, тендинит задней большеберцовой мышцы.
Синдром трения илиотибиального тракта (СТИТ) – это боль по латеральной поверхности коленного сустава вследствие раздражения и воспаления дистальной части илиотибиального тракта, когда он проходит над латеральном мыщелком бедренной кости. Боль усиливается при пальпации дистальной части тракта в момент разгибания ноги в коленном суставе. СТИТ возникает при чрезмерно интенсивном беге, беге по пересеченной местности.
«Колено прыгуна» – так называемый тендинит надколенника. Часто встречается у прыгунов в высоту, баскетболистов и волейболистов, бегунов. Характеризуется болями в нижнем полюсе надколенника, в месте прикрепления связки надколенника. Развивается из-за постоянного повреждения данной области, когда не происходит восстановления и заживления травмы.
Бурсит надколенника сопровождается болью, отеком и местным повышением температуры в сумке надколенника, которая расположена поверхностнее надколенника. Вызывается бурсит повторной травмой или нагрузкой, как при стоянии на коленях.
Воспаление ахиллова сухожилия проявляется болью в пятке, иногда болью по задней поверхности ноги. Дорсальное и подошвенное сгибание стопы усиливает боль, область наибольшей болезненности находится на 2-3 см проксимальнее места соединения сухожилия с пяточной костью. Сухожилие может быть отечно и утолщено, причиной чаще является спондилоартропатия с поражением периферических суставов (болезнь Рейтера, анкилозирующий спондилоартрит), а также травма.
Подошвенный фасциит или пяточная шпора анатомически возникает из места прикрепления короткого сгибателя пальцев, локализующегося по переднемедиальному краю бугристости пяточной кости несколько глубже места прикрепления подошвенной фасции. Перенапряжение одной из этих структур, как считается, приводит к возникновению реактивной воспалительной продукции костной ткани или формированию шпоры вторично из-за тракции этих структур. Однако остается неясным, какой из механизмов ответственен за это. В любом случае шпора вторична по отношению к перенапряжению.
Также следует упомянуть о такой патологии, как «расколотая голень» – это повреждение от перетренировки, вызываемое хронической тракцией надкостницы большеберцовой кости. При этом поражаются либо берцовые мышцы, либо m. soleus, что характеризуется постепенно начинающейся болью по переднемедиальной или заднемедиальной поверхности голени. Боль возникает у спортсменов на старте забега, во время бега стихает и вновь усиливается после окончания забега. При пальпации определяется болезненность по заднемедиальному краю большеберцовой кости, обычно на границе средней и нижней трети. Боль усиливается при дорсальном сгибании стопы против сопротивления.
Лечение
Первичная терапия:
• Защита от нагрузки
• Отдых
• Лед
• Давящая повязка
• Возвышенное положение
• Поддержка повязкой
Вторичная терапия
• Физиотерапия
• Реабилитация
• Инъекции
• Лечебная физкультура
• Обследование и повторное обследование
• Салицилаты
Основой лечения является раннее обезболивание и противовоспалительная терапия травмы мягких тканей, особенно в случаях сопутствующего миозита. Длительно текущее воспаление ухудшает процесс заживления мягких тканей, что приводит к их детренированности и функциональной недостаточности. При активном воспалительном процессе важен относительный отдых для области поражения. Лед эффективен как противовоспалительный агент только в первые часы после травмы, затем предпочтительней использовать тепло. Иммобилизация шиной или повязкой может применяться для усиления защиты травмированной конечности или части ее от нагрузки. Инъекции кортикостероидов при хронических процессах не дают полного излечения, к тому же они увеличивают скорость деградации коллагена, снижают синтез нового коллагена, уменьшают прочность сухожилия при растяжении, что приводит к его разрыву, если инъекции выполнять неправильно или очень часто. В связи с этим их применение оправдано только в остром периоде и не чаще 1 раза в 2-3 недели. Необходимо также использовать нестероидные противовоспалительные препараты (НПВП) per os. Длительное их применение рекомендуется при хронических состояниях перенапряжения, при острой травме они действенны в течение 72 часов. Эффективным методом лечения травматических повреждений мягких тканей является и локальная терапия с использованием мазей и гелей, содержащих НПВП.
Хорошо зарекомендовавшим себя препаратом группы НПВП является Нурофен Плюс (Nurofen Plus). Это комбинированный препарат, действие которого обусловлено эффектами входящих в его состав компонентов ибупрофена (200 мг) и кодеина фосфат (12,8 мг). Оба действующих начала препарата хорошо известны и длительное время применяются в клинической практике. Их комбинация обеспечивает как центральное, так и периферическое действие. Ибупрофен – НПВП, производное фенилпропионовой кислоты. Ибупрофен широко применяется во всем мире, а в последнее десятилетие стал эталоном, с которым сравнивают эффективность и переносимость других анальгетиков. Оказывает анальгезирующее, жаропонижающее и противовоспалительное действие. Прекрасный профиль безопасности позволил выделить ибупрофен из ряда других препаратов этой группы и придать ему статус безрецептурного средства. Основной механизм действия ибупрофена состоит в ингибировании синтеза простагландинов, что приводит к повышению порога болевой чувствительности рецепторов афферентных нервных волокон по отношению к соответствующим медиаторам (гистамин, субстанция Р, серотонин, брадикинин). Кроме того, согласно экспериментальным исследованиям ибупрофен ингибирует миграцию лейкоцитов из кровеносного русла в поврежденные ткани. Кодеина фосфат – алкалоид опия фенантренового ряда, агонист опиоидных рецепторов. Оказывает анальгезирующее действие, при совместном применении с ибупрофеном усиливает его анальгезирующее действие. Кодеин в отличие от ибупрофена имеет центральное действие. Он способен слабо связывать опиоидные рецепторы, и часть его превращается в морфин. Помимо этого, кодеин ингибирует выделение субстанции Р – нейропептида, который снижает порог болевого восприятия. Кодеин быстро всасывается из желудочно-кишечного тракта, после чего в значительной степени метаболизируется в печени. Приблизительно 10% принятой внутрь дозы превращается в морфин и экскретируется с мочой.
Состав и форма выпуска:
Таблетки, покрытые пленочной оболочкой 1 табл.
Ибупрофен 200 мг
Кодеин (в форме кодеина фосфата полугидрата) 10 мг
Вспомогательные вещества: МКЦ; натрия крахмал гликолат; гипромеллоза; повидон; крахмал кукурузный прежелатинизированный.
Взрослым и детям старше 12 лет препарат назначают по 1-2 таб. каждые 4-6 ч. Максимальная суточная доза – 6 таб. Таблетки следует запивать водой.
Нурофен в таблетках и капсулах уже получил признание российских специалистов и потребителей благодаря высоким эффективности и качеству. Сейчас большим спросом пользуется Нурофен гель. Активным веществом геля, как и у всех продуктов Нурофен, является ибупрофен. При нанесении Нурофен гель моментально впитывается и начинает действовать, устраняя воспаление и боль. Клинические испытания продемонстрировали высокую эффективность и быстроту лечебного эффекта геля Нурофен. Благодаря легкой приятной текстуре он очень удобен в применении, поскольку не оставляет следов на одежде и практически не имеет запаха. Гель Нурофен применяется не только при болях в суставах, при ушибах, растяжениях и спортивных травмах, но и при болях в спине. Форма выпуска: тюбик 50 г.
Выводы
Травмы опорно-двигательного аппарата встречаются часто. И в схеме их лечения важную роль занимают НПВП (как per os, так и местно). Среди этой группы особое место занимает препарат Нурофен. Сегодня он представлен более чем в 120 странах мира и эффективно применяется при лечении различного рода болей и лихорадки миллионами людей. В России Нурофен появился в 1997 году, и довольно быстро стал одним из лидирующих брендов на рынке болеутоляющих и жаропонижающих препаратов. Нурофен плюс обеспечивает направленное двойное действие против сильной боли благодаря появлению в России единственной комбинации двух веществ – ибупрофена и кодеина. Клинически доказано, что Нурофен плюс обладает эффективностью и направленным действием ибупрофена и дополнительным преимуществом кодеина, обладающего выраженным общим обезболивающим эффектом.
Нурофен гель действует непосредственно в месте возникновения сильной боли. Использование современных препаратов местного действия, таких как Нурофен Плюс и Нурофен гель, является эффективным методом купирования боли и сопутствующего воспаления при травматическом повреждении сухожильно-связочного аппарата, что способствует быстрейшему восстановлению физической активности и улучшает качество жизни пациентов.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Источник
Основной целью лечения тендинита (воспаления сухожилий) является уменьшение боли и восстановление активности.
Обычные методы лечения
Консервативное лечение часто успешно используется для борьбы с острыми симптомами боли и воспалением, однако оно не изменяет гистологическое строение сухожилия. Даже когда такое лечение начинается рано, боль может длиться от трех до шести месяцев, если терапия была отложена по какой-либо причине.
Самым важным шагом в уменьшении боли является отдых и, следовательно, снижение повторяющейся нагрузки на поврежденное сухожилие. Тем не менее следует избегать полной иммобилизации, чтобы предотвратить развитие мышечной атрофии. Криотерапия, или обледенение, – также эффективный способ уменьшить опухоль и боль. Рекомендуется прикладывать лед к больному месту через влажное полотенце на 10 минут.
Нестероидные противовоспалительные препараты (НПВП), такие как “Ибупрофен” или “Напроксен”, эффективны в уменьшении воспаления посредством ингибирования синтеза воспалительных клеток и других факторов, таких как простагландины. Местные НПВП могут также уменьшить боль в случаях тендинита, и они не содержат риск желудочно-кишечного кровотечения по сравнению с системными.
Инъекции кортикостероидов имеют некоторые краткосрочные преимущества в обеспечении облегчения боли, хотя для оптимальных дозировок, интервалов и методов необходимы дополнительные исследования. Инъекции связаны с усилением боли в течение первых 24 часов после их применения, но через три-четыре дня терапевтические преимущества становятся очевидными. Разрыв сухожилия может быть побочным эффектом этого лечения, показания должны быть тщательно оценены.
Эксцентричный протокол усиления
Эксцентрические упражнения основаны на структурной адаптации мышц и сухожилий, чтобы защитить их от повышенных нагрузок и, следовательно, предотвратить повторные травмы. Основными принципами эксцентрического усиления являются длина сухожилия, нагрузка и скорость.
Когда сухожилие предварительно растянуто, длина его покоя увеличивается, поэтому во время движения на сухожилие оказывается меньше напряжения. Постепенное увеличение нагрузки на сухожилие приводит к увеличению внутренней прочности самого сухожилия. Увеличивая скорость сокращения, следует развитие большей силы.
Протокол эксцентрического усиления оказался особенно полезным при ахилловом и надколенниковом тендините. Упражнения следует выполнять под наблюдением физиотерапевта, но когда они освоены, их можно выполнять и дома.
Другие методы лечения
Терапевтическая ультрасонография может уменьшить боль и увеличить скорость ремоделирования коллагена, производя высокочастотные колебания, которые генерируют тепло. Экстракорпоральная ударно-волновая терапия (ЭУВТ) уменьшает боль и способствует заживлению сухожилий с помощью высокоэнергетических акустических ударных волн.
Ионофорез и фонофорез используют электрические и ультразвуковые импульсы для доставки актуальных кортикостероидов или НПВП в подкожные ткани. Оба метода широко используются, хотя хорошо разработанные рандомизированные контролируемые исследования отсутствуют.
Если боль сохраняется и состояние становится хроническим, несмотря на консервативное лечение и применение анальгетиков, может потребоваться хирургическое вмешательство. Конкретный тип операции зависит от локализации тендинита и предполагаемого количества повреждений.
Фото: www.zdjt.com
Читайте также:
Прием жидких лекарств ложками опасен для здоровья – исследование
Микробы помогают друг другу защищаться от антибиотиков
Глазные капли с атропином замедляют ухудшение зрения
Источник
Тендинит – это воспалительный процесс в области сухожилия. Может протекать остро или хронически. При хроническом тендините со временем развиваются дегенеративные процессы в зоне пораженного сухожилия. Как правило, страдает часть, примыкающая к кости, реже воспаление распространяется по всему сухожилию. Патология сопровождается болью во время движений, незначительным отеком, гиперемией и местным повышением температуры. Лечение может быть как консервативным, так и оперативным. Большое значение при хроническом тендините имеет профилактика обострений.
Общие сведения
Тендинит – заболевание сухожилия. Сопровождается воспалением, а в последующем – и дегенерацией части сухожильных волокон и прилегающих тканей. Тендинит может быть острым или подострым, но чаще носит хронический характер. Как правило, страдают сухожилия, расположенные рядом с локтевыми, плечевыми, коленными и тазобедренными суставами. Могут также поражаться сухожилия в области голеностопного и лучезапястного сустава.
Тендинит может развиться у человека любого пола и возраста, но обычно наблюдается у спортсменов и у людей монотонного физического труда. Причиной патологии являются слишком высокие нагрузки на сухожилие, приводящие к его микротравматизации. С возрастом из-за ослабления связок вероятность развития болезни увеличивается. В этом случае в месте воспаления часто откладываются соли кальция, то есть, возникает кальцифицирующий тендинит.

Тендинит
Причины тендинита
Высокий уровень двигательной активности и микротравмы занимают первое место в ряду причин развития патологии. В группу риска попадают некоторые спортсмены: теннисисты, гольфисты, метатели и лыжники, а также люди, занимающиеся однообразным физическим трудом: садовники, плотники, маляры.
Однако в ряде случаев тендинит возникает по другим причинам, например, на фоне некоторых ревматических заболеваний и болезней щитовидной железы. Тендинит также может стать следствием ряда инфекций (гонореи), развиться в результате действия лекарственных средств или вследствие аномалий строения костного скелета, например, при разной длине нижних конечностей.
Патогенез
Сухожилие – это плотный и прочный неэластичный тяж, образованный пучками коллагеновых волокон, который может соединять мышцу с костью или одну кость с другой. Предназначение сухожилий – передача движения, обеспечение его точной траектории, а также поддержание стабильности сустава. При повторных интенсивных или слишком частых движениях процессы утомления в сухожилии превалируют над процессами восстановления. Возникает так называемая усталостная травма.
Вначале ткань сухожилия отекает, коллагеновые волокна начинают расщепляться. Если нагрузка сохраняется, в последующем в этих местах формируются островки жирового перерождения, омертвения тканей и отложения солей кальция. Образующиеся твердые кальцификаты еще больше травмируют окружающие ткани. Воспалительный процесс распространяется. К воспалению присоединяется дегенерация, прочность сухожилия снижается, что еще больше повышает вероятность повторных микротравм.
Симптомы тендинита
Обычно тендинит развивается постепенно. Сначала пациента беспокоят кратковременные боли, возникающие только на пике физической нагрузки на соответствующую область. В остальное время неприятные ощущения отсутствуют, больной сохраняет обычный для него уровень физической активности. Потом болевой синдром становится более выраженным и появляется даже при относительно небольших нагрузках.
В последующем боли при тендините приобретают интенсивный приступообразный характер и начинают мешать обычной повседневной деятельности. При осмотре определяется покраснение и местное повышение температуры. Иногда появляется отек, обычно нерезкий. Выявляются боли при активных движениях, пассивные движения безболезненны. Пальпация по ходу сухожилия болезненна.
Характерным признаком тендинита является похрустывание или потрескивание при движениях. Звук может быть громким, свободно слышимым на расстоянии, или определяемым только при помощи фонендоскопа.
Латеральный тендинит
Латеральный эпикондилит (латеральный тендинит или локоть теннисиста) – воспаление сухожилий, которые крепятся к мышцам разгибателям запястья: короткому и длинному разгибателю запястья, плечелучевой мышце. Реже поражаются сухожилия других мышц: локтевого разгибателя кисти, длинного лучевого разгибателя и общего разгибателя пальцев.
Латеральный тендинит – одно из самых распространенных в травматологии и ортопедии заболеваний локтевого сустава, встречающихся у спортсменов. Этой формой тендинита страдает около 45% профессионалов и примерно 20% любителей, в среднем играющих раз в неделю. Вероятность развития увеличивается после 40 лет. Пациент предъявляет жалобы на боль по наружной поверхности локтевого сустава, нередко отдающую по наружной части предплечья и плеча. Отмечается постепенно нарастающая слабость кисти.
Со временем больной начинает испытывать затруднения даже при простых бытовых движениях: рукопожатии, выкручивании белья, поднятии чашки. При пальпации выявляется четко локализованный болезненный участок на наружной поверхности локтя и над латеральной частью надмыщелка. Боль усиливается при попытке разогнуть согнутый средний палец с преодолением сопротивления.
Медиальный тендинит
Медиальный эпикондилит, он же тендинит пронаторов и мышц сгибателей предплечья или локоть гольфиста развивается при воспалении сухожилий длинной ладонной мышцы, локтевых и лучевого сгибателей запястья, а также круглого пронатора. Медиальный тендинит выявляется в 7-10 раз реже латерального.
Это заболевание развивается у людей, занятых легким, но монотонным физическим трудом, в процессе которого приходится выполнять повторяющиеся вращательные движения рукой. Кроме любителей гольфа медиальным эпикондилитом часто страдают монтажницы, машинистки и швеи. Среди спортсменов теднинит также часто встречается у тех, кто занимает бейсболом, гимнастикой, обычным и настольным теннисом.
Симптомы напоминают латеральный тендинит, однако болезненный участок находится на внутренней стороне локтевого сустава. При сгибании кисти и надавливании на область повреждения возникает боль над внутренней частью надмыщелка.
Тендинит связки надколенника
Тендинит связки надколенника или колено прыгуна – воспаление в области собственной связки надколенника. Обычно развивается постепенно и носит первично хронический характер. Обусловлен кратковременными, но чрезвычайно интенсивными нагрузками на четырехглавую мышцу. На начальных стадиях тендинита коленного сустава возникает болезненность после физических нагрузок.
Со временем боль начинает появляться не только после, но и во время физической нагрузки, а затем – даже в покое. При осмотре пациента, страдающего тендинитом, выявляется болезненность при активном разгибании голени и при надавливании на зону повреждения. В тяжелых случаях может возникнуть локальный отек.
Тендинит плечевого сустава
Может поражать одно или несколько сухожилий мышц вращательной манжеты плеча. Чаще всего страдают сухожилия надостной мышцы и бицепса. Изолированные поражения со временем распространяются на соседние структуры с развитием распространенного тендинита плечевого сустава. Вначале пациента беспокоят боли при движениях, затем болевой синдром возникает в ночное время.
На запущенных стадиях боль появляется в покое, сохраняется в течение многих часов, усиливается даже при движениях без участия плечевого сустава: сгибании локтя, повороте кисти, рукопожатии. Ограничение движений прогрессирует по мере развития заболевания. Вначале отмечается незначительная скованность, на поздних этапах в отдельных случаях формируются контрактуры. В периоды обострений возможен отек. Покраснение и повышение локальной температуры отмечаются редко.
Диагностика
Обследование проводят врачи-ортопеды. Для постановки диагноза используются жалобы, данные анамнеза и результаты внешнего осмотра. Пациентам могут назначаться следующие дополнительные методики:
- Рентгенография. Обычно малоинформативна, поскольку изменения затрагивают не кости, а мягкотканные структуры. Выполняется в ходе дифференциальной диагностики. При обычном тендините изменения на снимках отсутствуют, при кальцифицирующем – обнаруживаются участки обызвествления.
- УЗИ. При проведении ультрасонографии выявляется утолщение и негомогенность структуры сухожилия, снижение эхогенности. В 30% случаев определяется усиление васкуляризации.
- МРТ. Магнитно-резонансная томография подтверждает утолщение и отек сухожилия, позволяет точно определить локализацию и распространенность патологии.
Лабораторные исследования неинформативны. Патологию дифференцируют с бурситами и тендовагинитами, иногда – с надрывами сухожилий.
Лечение тендинита
Лечение латерального тендинита
План лечебных мероприятий определяется тяжестью заболевания. При нерезких болях следует исключить нагрузку на локоть. После полного исчезновения болей рекомендуется возобновление нагрузки, вначале – в максимально щадящем режиме. При отсутствии неприятных симптомов в последующем нагрузку очень плавно и постепенно увеличивают. При тендините с выраженным болевым синдромом показаны:
- кратковременная иммобилизация с использованием легкой пластиковой или гипсовой лонгеты;
- местные нестероидные противовоспалительные препараты (мази и гели);
- рефлексотерапия;
- физиотерапия: фонофорез с гидрокортизоном, электрофорез с раствором новокаина.
После устранения интенсивных болей рекомендована лечебная гимнастика. При тендините, сопровождающемся упорным болевым синдромом, и отсутствии эффекта от консервативной терапии выполняют блокады с глюкокортикостероидными препаратами. Показанием к оперативному лечению тендинита является неэффективность консервативной терапии в течение одного года при достоверном исключении других возможных причин развития болевого синдрома. Существует 4 методики хирургического лечения:
- послабляющая операция Гойманна (частичное отсечение сухожилий разгибателей в области прикрепления);
- иссечение измененных тканей сухожилия с его последующей фиксацией к наружному надмыщелку;
- внутрисуставное удаление кольцевой связки и синовиальной сумки;
- удлинение сухожилия.
В послеоперационном периоде осуществляется кратковременная иммобилизация. Затем врач назначает пациенту лечебную гимнастику для восстановления объема движений в локтевом суставе и укрепления мышц.
Лечение медиального тендинита
Консервативное лечение проводится по той же схеме, что и при латеральном тендините. При неэффективности консервативной терапии осуществляют хирургическую операцию – иссечение измененных участков сухожилий круглого пронатора и лучевого сгибателя запястья с их последующим сшиванием. После операции назначается кратковременная иммобилизация, физиотерапевтические процедуры, затем – занятия лечебной физкультурой.
Лечение тендинита связки надколенника
Консервативная терапия включает в себя исключение нагрузок, кратковременную иммобилизацию, местные противоспалительные препараты, холод и физиолечение (ультразвук). Блокады при этой разновидности тендинита противопоказаны, поскольку введение глюкокортикостероидов иногда становится причиной ослабления связки надколенника с ее последующим разрывом.
Показанием к хирургическому лечению считается неэффективность консервативных мероприятий на протяжении 1,5-3 месяцев или слизистая дегенерация сухожилия, выявленная на МРТ. В ходе операции иссекают поврежденный участок и производят реконструкцию оставшейся части сухожилия. Выбор способа хирургического вмешательства (открытое – через обычный разрез или артроскопическое – через небольшой прокол) зависит от распространенности и характера патологических изменений.
При ущемлении связки из-за костного нароста на надколеннике возможна артроскопическая операция. При обширных патологических изменениях в ткани сухожилия необходим большой разрез. После операции пациенту с тендинитом накладывают пластиковую или гипсовую лонгету. В последующем назначают восстановительную лечебную гимнастику.
Лечение тендинита плечевого сустава
Терапия осуществляется амбулаторно. Возможно использование мягких повязок и ортопедических приспособлений, однако длительная иммобилизация не рекомендуется, поскольку может стать причиной ограничения движений в суставе. Показаны следующие методы:
- Лекарственные средства. Применяются миорелаксанты, НПВС общего действия. Местно наносятся гели и мази с противовоспалительным и согревающим эффектом.
- Физиотерапию. Назначаются лекарственный электрофорез, лазеротерапия, магнитотерапия. Успешно применяются, массаж, криотерапия и ударно-волновая терапия.
- Лечебную физкультуру. Не проводится во время обострения. Рекомендована в период ремиссии и в фазе восстановления после операций.
При неэффективности перечисленных методов выполняют блокады сустава. Хирургические вмешательства требуются примерно 10% пациентов. Показаниями к операции являются поздние стадии заболевания, тугоподвижность сустава, обусловленная наличием рубцовых стращений. Применяются:
- Редрессация. Ортопед берет больного за руку и разрывает капсулу сустава, совершая чрезмерные движения. Процедура проводится под наркозом.
- Открытая методика. Рубцовые ткани иссекают через большой разрез.
- Артроскопическая методика. Для иссечения рубцов используются специальные инструменты, которые вводятся в зону поражения через небольшие проколы.
После вмешательств назначают обезболивающие и антибактериальные препараты, физиотерапию, ЛФК. Продолжительность реабилитации колеблется от 1,5 до 3 месяцев.
Прогноз
На начальной стадии прогноз благоприятный. Своевременное начало лечения позволяет устранить воспалительные явления и предупредить дегенерацию сухожилия. В запущенных случаях пациентов беспокоят рецидивирующие боли, ослабление и ограничение подвижности конечности, повышается вероятность травм. Отдаленные результаты хирургических вмешательств обычно хорошие, отмечается полное восстановление объема движений.
Профилактика
Основной мерой по предупреждению тендинитов является исключение постоянных перегрузок сухожилия. Профессиональные и спортивные нагрузки следует наращивать постепенно. Тренировки нужно начинать с обязательной разминки. При травмах конечности в анамнезе рекомендуется использовать ортопедические изделия.
Источник
