Роды и воспаление седалищного


Во время беременности и родов спина женщины испытывает повышенные нагрузки, особенно страдает поясничный отдел. И часто радужное событие – появления малыша – омрачается приступом боли в этой области. Почему возникает защемление седалищного нерва, какие симптомы недуга и как с этим бороться?
Почему болит седалищный нерв после родов
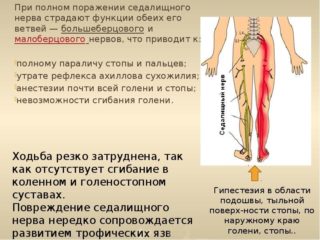
Седалищный нерв – один из самых мощных в организме человека. Он начинается в пояснично-крестцовой области, проходит по стенкам таза и продолжается по всей длине конечности вплоть до большого пальца ноги. Такая анатомия объясняет многообразие клинической картины.
Защемление седалищного нерва может происходить в любом месте, и все это будет вызывать боли.
Чаще всего это случается в следующих местах:
- При выходе нервных корешков из позвоночного стола (из-за грыжа, опухоли, варикоза рядом расположенных сосудов и т.д.).
- В области грушевидного отверстия в малом тазу. Здесь находится одноименная мышца, а между ее волокнами проходит нерв.
Защемление может происходить в любом возрасте, в том числе у женщин во время беременности и после родов. Ведь в это время позвоночник испытывает большие нагрузки, особенно при крупном плоде, двойне и т.п.
Рекомендуем прочитать статью о болях в спине после кесарева сечения. Из нее вы узнаете о причинах боли, симптомах остеохондроза и других заболеваний, способах облегчения состояния.
А здесь подробнее о заболеваниях после родов.
Основные причины болей по ходу седалищного нерва после родов следующие:
- Грыжа позвоночника, которая образуется в результате разрушения хряща либо его смещении в какую-то сторону. Часто до беременности девушка может даже не подозревать о ней, но при возросшей нагрузке она дают о себе знать.
- Травмы позвоночника. Даже если они были в детстве или не приносили до этого момента никакого беспокойства.
- Остеохондроз позвоночника с выраженными костными изменениями. При этом может суживаться выходное отверстие, в котором проходит седалищный нерв, что вызовет боли.
- Физические нагрузки после родов, даже пеленание в неудобных положениях, кормление могут спровоцировать обострение.
- Чрезмерное охлаждение поясничной или крестцовой области могут привести к воспалению седалищного нерва.
- Тяжелые роды, особенно с крупным плодом или с применением вакуум-экстракции, акушерских щипцов и т.п.
- Если девушка имеет сахарный диабет (как правило, первого типа), заболевания нервной системы (рассеянный склероз) или сосудов.
- Лишний вес, который молодая мама может набрать во время беременности, будет создавать дополнительное давление на позвоночный столб и способствовать прогрессированию остеохондроза.
- Реже можно встретиться с туберкулезом позвоночника, опухолями в крестцово-поясничной области, различными инфекционными заболеваниями, которые могут давать воспаление нерва как осложнение.
Симптомы защемления седалищного нерва
Первые сигналы наличия проблемы с седалищным нервом могут появляться у девушки еще до беременности или во время вынашивания. Это ноющие боли в пояснично-крестцовой области, которые могут отдавать в ягодицы и ногу на стороне поражения. Также в этих зонах может появляться чувство жжения, нарушение чувствительности. Как правило, симптомы не интенсивные и проходят самостоятельно.
Впоследствии отмечаются следующие признаки:
- Боли в области поясницы усиливаются, могут носить приступообразный характер.
- Симптомы нарастают в положении сидя, лежа – намного легче.
- Боли спускаются по всей нижней конечности. Иногда возникает ощущение, что ногу «наматывают» на что-то.
- В положении стоя боли чаще носят стреляющий характер, интенсивность которых усиливается при резких движениях, кашле, чихании, поворотах и т.д.
- Снижается чувствительность на пораженной стороне.
- Могут возникать парестезии – чувство «бегания мурашек».
- Если болезнь длится не первый год, может возникать заметная атрофия и слабость мышц нижней конечности по сравнению со здоровой ногой.
Боли иногда могут носить настолько сильный и внезапный характер, что приводят в полное обездвижение человека, вынуждая принимать определенное положение.
Осложнения защемленного нерва и необходимость обращения к врачу
Несмотря на то, что состояние острое и приносит немало беспокойств женщине, при своевременном лечении и устранении провоцирующих факторов никаких осложнений не развивается. Но игнорирование проблемы приведет к усугублению состояния межпозвоночных дисков (если это остеохондроз), а это влечет значительное усугубление всех симптомов заболевания.
В итоге боли могут не сниматься даже наркотическими препаратами. Единственное спасение в подобных ситуациях – хирургическое вмешательство.
Если же боли в седалищном нерве вызваны другими причинами (опухоль, инфекционная болезнь и т.п.), это еще быстрее приведет к более серьезным проявлениям недуга, прогрессированию основного заболевания.
В следующих ситуациях необходимо обратиться к врачу по возможности быстро:
- если боли не проходят;
- если отдают в нижнюю конечность (бедро, голень, стопы, пальцы);
- в случае, когда возникают «прострелы»;
- если заметно уменьшилась сила мышц на стороне поражения или произошла их атрофия;
- в случае, когда снижается чувствительность – болевая, тактильная (при прикосновениях) и т.д.;
- если на фоне острых болей поднимается температура или появляются другие непонятные признаки какой-то болезни.
Смотрите на видео о защемлении нерва:
К какому врачу обратиться при защемлении после родов
Невролог – это основной специалист, который занимается проблемами защемления нервов и всех состояний, связанных с этим. Но иногда симптомы недуга не настолько яркие, что женщина сразу понимает, к кому ей следует обратиться. Например, если это тянущие боли в пояснице и крестце, обязательно необходима консультация гинеколога для исключения заболеваний органов малого таза.
Таким образом, можно обратиться к следующим специалистам при подозрении на защемление седалищного нерва:
- неврологу,
- терапевту,
- врачу общей практики,
- хирургу,
- гинекологу (для исключения других проблем).
При необходимости каждый из представленных врачей сможет отправить к более узкому специалисту и рекомендовать необходимое обследование.
К мануальному терапевту лучше обращаться после установления истинной причины патологического состояния, когда исключены онкологические, воспалительные и некоторые другие процессы.
Диагностика защемленного седалищного нерва
Комплекс диагностических процедур достаточно обширный. Из наиболее информативных и общепринятых можно выделить следующие:
- Общий неврологический осмотр с определением чувствительности, мышечного тонуса, рефлексов и т.д. Уже исходя из этого врачу понятно причина и уровень поражения седалищного нерва.
- Рентгенография костей таза и пояснично-крестцового отдела позвоночника. Это наиболее простой, дешевый и доступный метод, но малоинформативный. По нему можно лишь предположить проблемы с дисками, увидеть признаки остеохондроза. Он больше подходит для диагностики переломов.
- КТ или МРТ. Эти методы являются «золотым стандартом» в диагностике всех проблем, связанных с позвоночником и нервными окончаниями. Они позволяют увидеть точную картину, состояние межпозвоночных дисков, патологические образования в области поражения и т.д. Именно исходя из заключений этих исследований подтверждается/опровергается диагноз.
- В некоторых случаях информативно проведение УЗИ позвоночного столба.
В случае подозрения на другую патологию необходимо дополнительное обследование, часто это ультразвуковое исследование органов малого таза, общий анализ крови, мочи и т.п.
Лечение защемленного нерва после родов
Лечение данного состояния будет лишь тогда эффективным, когда установлена истинная причина.
Медикаментозная терапия
Самое важное в подобных ситуациях – снять болевой синдром. Для этого применяется ряд лекарственных препаратов. Выбор зависит от степени выраженности боли. Основные следующие:
- нестероидные противовоспалительные (Кетонов, Индометацин, Ибупрофен и другие);
- спазмолитические средства (например, Папаверин и его аналоги), анальгетики (Анальгин и т.п.);
- наркотические обезболивающие (Морфин, Трамадол и т.д.), если приступы не снимаются;
- иногда используется эпидуральная анестезия.
Эффективный способ борьбы с болью – проведение блокад с несколькими препаратами. При этом врач с помощью тонкой иглы подходит непосредственно к зоне ущемления и вводит лекарства. Так можно избавиться от приступов на несколько недель, месяцев или даже навсегда.
В комплексном лечении используются также следующие группы препаратов:
- Миорелаксанты, например, Мидокалм. Они очень эффективны, если боли вызваны именно спазмом мышц, в частности грушевидной.
- Венотоники снимают отек тканей и нормализуют кровоток в венозных сплетениях вокруг нервных окончаний. Это Флебодиа, Детралекс и т.п.
- Витаминные препараты, особенно группа В, Д, микроэлемент кальций.
- Иногда назначаются хондропротекторы для восстановления межпозвоночного хряща. Это Афлутоп, Хондромикс и другие.
- Можно использовать различные согревающие мази, гели. Например, на основе жгучего перца, Финалгон, Випросал и другие.
Упражнения при защемлении нерва
В острый период не рекомендуется проводить какие-то упражнения. Так можно еще больше усугубить положение, способствуя смещению дисков и т.д.
Если боли появляются периодически, то упражнения для профилактики – одно из эффективных средств для профилактики прогрессирования заболевания. Полезны в этом плане занятия йогой, различные методики растяжек, плавание в бассейне.
Популярны для поддержания здоровья позвоночника упражнения «Крокодил». Вся их суть сводится к выполнению различных скручиваний, что поддерживает мышечный каркас спины и подвижность межпозвоночных соединений.
Массаж при защемлении после родов
Массаж, как и упражнения, может проводиться только в «холодный» период. Основное его действие направлено на то, чтобы восстановить питание тканей, которые страдают в результате защемления нервных окончаний.
Курс обычно достаточно продолжительный, не менее 10 сеансов. Зоны для массажа следует выбирать с учетом симптомов, чаще всего это спина, нижние конечности.
Полезно проводить баночный массаж, а также лежать на коврике Кузнецова или других подобных изделиях.
Помогут ли мануальные терапевты
Мануальные терапевты – специалисты, которые занимаются всей патологией костно-мышечной системы. Поэтому если ущемления седалищного нерва вызвано не опухолевыми и не инфекционными причинами, они могут в значительной степени улучшить состояние женщины.
Суть процедур, которые выполняет мануальный терапевт, сводится к приемам по нормализации положения костей, позвонков и дисков между ними. В том числе сюда включается массаж пораженных областей.
Мануальные терапевты могут заняться лечением как в острый период, так и во время ремиссии.
Профилактика защемления нерва при беременности и после родов
Всем девушкам, даже если они никогда не имели подобных проблем, следует во время беременности и после родов проводить профилактику защемления нервных окончаний. А если ранее наблюдались какие-то изменения, то заняться этим вопросом следует вплотную.
Основные рекомендации следующие:
- Как во время беременности, так и после родов девушке следует соблюдать активность. Это залог здоровой спины.
- Необходимо контролировать массу тела, стараясь приблизить ее к норме.
- Во время вынашивания полезно заниматься йогой, дыхательной гимнастикой. Это поможет предотвратить мышечный спазм и во время родов.
- Полезно носить поддерживающий пояс со второго-третьего триместра для снятия нагрузки со спины.
- Пеленать малыша, выбирать позиции для кормления следует так, чтобы это было комфортно для мамы.
- Лучше приобрести ортопедический матрас для сна.
- Девушке не следует поднимать тяжести.
- Необходимо стараться не переохлаждать зону поясницы и крестца.
Рекомендуем прочитать статью о боли в спине после родов. Из нее вы узнаете об основных причинах болевых ощущений в спине, необходимости обращения к врачу и лечении.
А здесь подробнее о головной боли после родов.
Защемление седалищного нерва – очень частая патология, которая может возникать у девушек после родов. Повышенная нагрузка на спину, не до конца устроенный и комфортный быт, малая подвижность и многие другие факторы провоцируют появление подобных проблем.
Лечение серьезное, комплексное, иногда приходится соглашаться на операцию. Поэтому лучше при появлении «первых звоночков» усиленно проводить профилактику, укреплять мышцы спины – «каркас позвоночника».
Источник
Тянущая боль в спине – частый спутник беременности. Поводом к ее появлению могут быть естественные физиологические изменения в организме будущей мамы или развитие более опасных патологий, таких как защемление и воспаление седалищного нерва. Важно вовремя определить причину возникновения дискомфорта и начать лечение во избежание развития тяжелых осложнений.
Причины патологии при беременности и родах
Вероятность возникновения защемления седалищного нерва не связано с возрастом будущей мамы. Патология диагностируется даже у молодых здоровых девушек, которые ранее не имели проблем с опорно-двигательным аппаратом и позвоночником в частности.
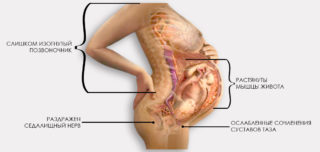 Поводами к возникновению состояния, когда болит седалищный нерв при беременности и во время родов, могут быть:
Поводами к возникновению состояния, когда болит седалищный нерв при беременности и во время родов, могут быть:
- увеличение нагрузки на крестцовый отдел и позвоночник в целом;
- смещение центра тяжести из-за увеличившегося живота;
- давление увеличившейся матки на седалищный нерв;
- переохлаждение;
- чрезмерные физические нагрузки;
- воспалительные процессы в суставах;
- многоплодная беременность или крупный плод;
- многоводие;
- сопутствующие заболевания – сахарный диабет, инфекции мочеполовой системы, остеохондроз, тромбоз, травмы позвоночника;
- межпозвоночная грыжа;
- нарушение обменных процессов;
- злокачественные новообразования;

- спазмы мышц при потугах;
- расхождение тазовых костей и их возвращение в естественное положение;
- послеродовые травмы;
- смещение позвонков при родах;
- осложнения во время родов, которые потребовали применения вакуума или акушерских щипцов.
Чаще всего после родов из-за уменьшения нагрузки неприятные ощущения исчезают без необходимости дополнительного лечения. Молодой маме важно научиться правильно поднимать ребенка и принимать удобную позу во время кормления малыша. В редких случаях помощь специалиста может понадобиться женщине и после появления малыша свет.
Опасность патологии
В первую очередь ишиас опасен угрозой прерывания беременности на ранних сроках и преждевременными родами на поздних. Зачастую развившиеся до 10 недели симптомы защемления седалищного нерва не позволяю сохранить плод.
Ослабление и потеря эластичности мышц тазового дна и расположенной рядом мышечной ткани, причиной которого становится ишиас, могут негативно сказываться на общем состоянии женщины, как во время беременности, так и после родов.
Патология способна существенно осложнить сам процесс родоразрешения. Гипертермия и некроз окружающих тканей могут причинить вред ребенку.
Клинические проявления
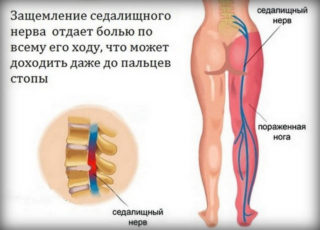 Предвестники возникновения заболевания – ноющие тянущие боли в пояснице – могут появиться еще до зачатия. Зачастую женщины не обращают на это внимания. Однако развивающийся плод способствует усугублению течения заболевания, потому позаботиться о своем здоровье нужно еще на стадии планирования зачатия.
Предвестники возникновения заболевания – ноющие тянущие боли в пояснице – могут появиться еще до зачатия. Зачастую женщины не обращают на это внимания. Однако развивающийся плод способствует усугублению течения заболевания, потому позаботиться о своем здоровье нужно еще на стадии планирования зачатия.
Симптомы защемления седалищного нерва у беременных:
- боль в крестцово-поясничном отделе позвоночника, отдающая в ягодицы и ногу;
- боль, усиливающаяся при движении, чихании или кашле;
- изменение походки;
- затруднение изменения положения тела;
- сложности с разгибанием и отведением конечностей в стороны;
- чувство онемения и покалывания в конечности;
- бессонница;
- повышенная утомляемость;
- повышение температуры;
- нарушение работы некоторых внутренних органов.
Неконтролируемое мочеиспускание или дефекация, резкая невыносимая боль в районе копчика является признаком тяжелого заболевания и требует немедленной госпитализации.
Диагностика
Большинство известных методов диагностики запрещены во время беременности. Это связано с высокой вероятностью причинения вреда будущему ребенку. Для определения наличия патологии врачу необходимо провести опрос и осмотр женщины для выяснения характера боли, локализации и частоты ее возникновения.
При необходимости уточнить диагноз, будущую маму могут отправить на УЗИ. Более информативный и достоверный метод диагностики – магнитно-резонансную томографию – разрешено использовать, начиная со второго триместра беременности.
Методы терапии
Во время беременности главное – не навредить плоду, поэтому лечить заболевание должен только квалифицированный специалист. Необходимо тщательно подбирать медикаменты и процедуры, которые не оказывают негативного влияния на развитие будущего малыша.
Медикаментозное лечение
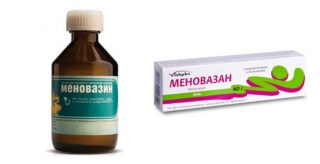 Женщине предписывается соблюдение строгого постельного режима, а также инъекции противовоспалительных и обезболивающих препаратов на основе ибупрофена или парацетамола. Медикаментозное лечение применяется только при очень сильных нестерпимых болях и может длиться не более 5-7 дней.
Женщине предписывается соблюдение строгого постельного режима, а также инъекции противовоспалительных и обезболивающих препаратов на основе ибупрофена или парацетамола. Медикаментозное лечение применяется только при очень сильных нестерпимых болях и может длиться не более 5-7 дней.
Кроме уколов для лечения воспаления седалищного нерва при беременности могут использоваться средства наружного применения. Они менее опасны для здоровья ребенка, так как большинство из них не попадает в кровь и не проникает через плацентарный барьер. К таким медикаментам относятся Меновазин и Диклофенак, обладающие выраженным обезболивающим и противовоспалительным эффектом.
Врач может также назначить прием витаминных комплексов, хондропротекторов и миорелаксантов, способствующих полному расслаблению мышечной ткани.
Настоятельно не рекомендуется заниматься самолечением. Прием всех видов медикаментов должен быть согласован с лечащим врачом.
Лечебная гимнастика
Умеренные физические нагрузки – лучший способ уменьшить болевой синдром и избавиться от защемления. Заниматься лечебной физкультурой можно во время приступов боли и для их профилактики. Систематическое выполнение зарядки позволяет предотвратить прогрессирование болезни и существенно повышает качество жизни женщины.
При ишиасе можно выполнять следующий комплекс упражнений:
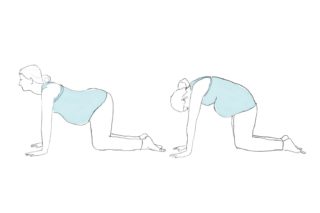
- Встать на четвереньки. Выгнуть спину, голову опустить вниз. Затем вернуться в исходную позицию и поднять голову. Выполнить не менее 5 подходов.
- Встать у стены, плотно прижавшись к ней поясницей. Расслабиться и слегка приподнять таз. На ранних сроках беременности упражнение можно выполнять в положении лежа.
- Поставить перед собой стул, закинув на него одну ногу. Спину нужно держать ровно. Медленно наклониться вперед, насколько позволяет увеличившийся живот. Движение продолжать до тех пор, пока не появится ощущение растяжения задней поверхности бедра. В такой позиции нужно задержаться на несколько секунд, затем вернуться в исходное положение и расслабиться.
Выполнять гимнастику нужно медленно, без особого напряжения. Лучше прекратить зарядку, если какое-либо упражнение причиняет боль и ощутимый дискомфорт. Комплекс ЛФК должен соответствовать сроку беременности, поэтому подбирать подходящую зарядку должен физиотерапевт или специалист по лечебной физкультуре.
Йога
Занятия йогой помогут предотвратить возникновение заболевания и существенно сократить количество приступов, если защемление уже произошло. Практика способствует укреплению мышц тазового дна, нормализации кровообращения, восстановлению правильного дыхания.
Приступать к занятиям необходимо под наблюдением квалифицированного инструктора, имеющего опыт работы с беременными женщинами.
Предпочтительнее записаться на специальную йогу для будущих мам, ведь многие позы классической йоги в период вынашивания малыша находятся под запретом, например, тренировка мышц брюшного пресса, глубокие растяжки или приседания.
Плавание
Водные процедуры позволяют снять нагрузку с позвоночника, снизить давление на группы мышц и связочный аппарат, тем самым уменьшая болезненные ощущения и частоту их возникновения. Предпочтительнее использовать закрытые бассейны и посещать занятия для будущих мам под контролем инструктора.
Плавание способствует укреплению мускулатуры и повышению ее эластичности, значительно облегчает течение беременности и помогает будущей маме подготовиться к предстоящим родам.
Массаж

Массаж можно доверять только опытному специалисту
Легкие массажные движения поясничного отдела способствуют расслаблению мышц, тем самым снижая частоту возникновения болевых приступов. Значительно облегчить состояние поможет курс массажа, состоящий из 8-10 сеансов.
Лучше не выполнять массажные манипуляции самостоятельно в домашних условиях, а доверить это занятие опытному специалисту, который имеет навыки работы с беременными женщинами.
Мануальная терапия и остеопатия
Лечение может проводиться в сочетании с иглоукалыванием и другими подобными процедурами, направленными на снижение интенсивности болевых ощущений. Опытный мануальный терапевт или остеопат аккуратными массажными движениями поможет избавиться от защемления и улучшить общее состояние пациентки.
Перед использованием такого метода лечения нужно посоветоваться с гинекологом. Некоторые осложнения течения беременности не допускают применения мануальной терапии.
Прогревание
Во время очередного приступа облегчить боль поможет теплый шарф или плед, которым нужно укутать поясницу. Использовать дополнительно согревающие мази и гели разрешается только по предписанию врача. Большая часть медикаментов, снимающих воспаление, противопоказана при беременности.
Можно ставить на поясницу теплые согревающие компрессы и принимать солевые ванны. Для этого в теплой воде нужно растворить пару килограмм соли. Такая процедура разрешена только в первом триместре беременности.
От боли в спине, спровоцированной защемлением нерва, могут помочь спиртовые примочки и растирки, например, настойки из цветков сирени, хрена, жгучего перца или чеснока. Такие средства способствуют усилению кровообращения и снятию спазмов.
Дородовый бандаж
Специальные приспособления врачи рекомендуют носить женщинам, начиная с 20 недели беременности. Дородовой бандаж уменьшает нагрузку на позвоночник, равномерно распределяя ее по всем суставам. Это позволяет снизить давление на седалищный нерв и предотвратить возникновение болевых приступов.
Приспособление должно быть подобрано по размеру, не стеснять движений и не сдавливать живот. Приобретать бандаж лучше в специализированных магазинах и клиниках.
Возможные осложнения и последствия
 С защемлением седалищного нерва женщины сталкиваются чаще всего во второй половине беременности. Последствиями такого состояния могут стать:
С защемлением седалищного нерва женщины сталкиваются чаще всего во второй половине беременности. Последствиями такого состояния могут стать:
- онемение конечностей;
- невралгия;
- искривление позвоночника.
Только своевременная грамотная терапия позволит избежать развития опасных осложнений и успешно избавиться от заболевания.
Профилактические меры
Чтобы существенно снизить риск возникновения патологии, необходимо придерживаться следующих рекомендаций врачей:
- на поздних сроках беременности носить бандаж;
- отказаться от вредных привычек;
- чаще гулять на свежем воздухе;
- носить удобную одежду и обувь на плоской подошве;
- выполнять специальную гимнастику, плавать и заниматься йогой;
- приобрести ортопедический матрас и подушку для беременных;

Подушка для беременных
- следить за осанкой;
- питаться правильно и полноценно;
- контролировать свой вес;
- не поднимать тяжести;
- уменьшить интенсивность физических нагрузок;
- избегать переохлаждения;
- принимать комплексные витамины и препараты кальция.
Не стоит стесняться просить близких о помощи делегировать им часть своих обязанностей. Беременной женщине нужно чаще отдыхать в течение дня, полноценно расслаблять все группы мышц, снимать нагрузку с позвоночника и нижних конечностей.
Источник