Рожистое воспаление лица симптомы и лечение фото
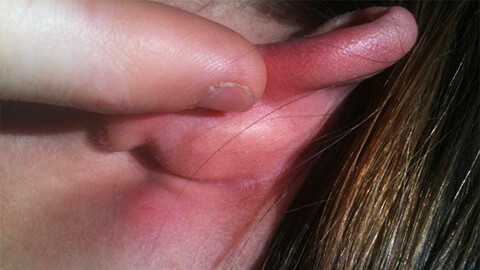
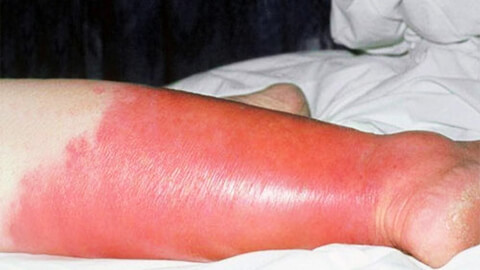
Рожистое воспаление кожи, в народе просто «рожа» – острое воспалительное поражение кожных покровов инфекционного происхождения. Болезнь вызывается агрессивной разновидностью стрептококка: бета-гемолитическим стрептококком группы A.
Недугом страдают чаще взрослые люди, но вероятность заболеть есть даже у младенцев.
Еще столетие назад рожа считалась крайне опасной и часто приводила к летальному исходу. В настоящее время благодаря появлению антибактериальных препаратов, она стала относиться к излечимым болезням. Однако продолжает оставаться серьезной инфекцией, требующей своевременной эффективной терапии, и пристального внимания врачей.
Причины возникновения рожи
Стрептококк может долгое время находится в организме в «спящем» состоянии, когда его активное размножение подавляется иммунной системой. В этом случае заболевание развиваться не будет. Но одновременное воздействие нескольких неблагоприятных факторов может привести к болезни.
Для возникновения воспалительного процесса необходимо совпадение сразу нескольких обстоятельств:
- повреждение кожных покровов любого типа: аллергического, травматического или ожогового;
- понижение иммунитета в результате хронических заболеваний, грибковых инфекций, авитаминоза или истощения организма;
- инфицирование травмированных кожных участков бета-гемолитическим стрептококком.
Немаловажную роль играет гигиена тела – рожа возникает значительно чаще в регионах с плохими санитарно-гигиеническими условиями.
Имеются наблюдения, что заболевание более типично для людей белой расы.
Симптомы рожистого воспаления
Заболевание начинается резко и протекает остро. Пациенты, как правило, могут указать даже час его возникновения.
Начало схоже с тяжелым ОРВИ – быстро поднимается температура, возникает общая интоксикация организма. Наблюдается озноб (нередко сотрясающий), головные боли, тошнота, рвота, боли и ломота в спине и суставах. При тяжелом течении возможно возникновение судорог и бреда.
Поражение кожных покровов начинает развиваться через 10-20 часов с момента возникновения общих симптомов. Начинается с зуда кожи, ощущения ее стянутости, потения. Затем кожа в месте заражения начинает краснеть и отекать, возникает выраженная эритема.
Характерным признаком рожи является очень яркая гиперемия (краснота) пораженного участка с четкими неровными границами, которые называют «языками пламени» или «географической картой». Края участка приподняты в виде инфильтрационного валика. Воспаленная область горячая на ощупь, отечная, уплотненная, лоснящаяся. При надавливании на нее возникает легкая болезненность, после надавливания краснота под этими участками пропадает на несколько секунд.
Также характерен лимфаденит – уплотнение лимфатических узлов, снижение их подвижности и болезненность при надавливании. У некоторых больных на коже возникает розовая полоса, которая соединяет воспаленный участок с ближайшей группой лимфоузлов.
Классификация
Рожистое воспаление кожи обычно классифицируют по нескольким параметрам.
По кратности возникновения рожи ее делят на 3 вида:
- Первичная – первый случай возникновения заболевания.
- Повторная – возникает обычно через какой-то период (год и более).
- Рецидивирующая – возникает периодически с неопределенными интервалами от нескольких недель до нескольких лет, с той же локализацией, что и предыдущая, и обычно связана с иммунодефицитными состояниями организма.
Особое внимание следует уделять рецидивирующей роже и направить лечение не только на подавление инфекции, но и на общее укрепление организма.
Классификация по распространению на теле:
- Локализованная – имеет четкий очаг локализации в пределах анатомической области тела (лица, ноги, спины).
- Распространенная – проявлена на нескольких близлежащих участках тела (например, одновременно на бедре и голени).
- Мигрирующая (ползучая) – после излечения на одном участке тела рецидив возникает на другом.
- Метастатическая – очаги локализации располагаются на удаленных друг от друга участках тела (например, лицо и голень).
Также могут встречаются смешанные формы. Особо неприятным является рожистое воспаление кожи лица. Оно причиняет не только физическое, но и моральное страдание из-за ухудшения внешнего вида больного.
По характеру проявления на кожных покровах:
- Эритематозная – наблюдается покраснение участка кожи, зуд, жжение и отечность.
- Эритематозно-буллезная – к предыдущим симптомам добавляется возникновение пузырьков с прозрачной жидкостью, которые потом растрескиваются, и заболевание переходит в следующую форму.
- Эритематозно-гемораргическая – на воспаленном участке появляются пятна подкожного кровоизлияния, которые причиняют больше дискомфорта и требуют больше времени на излечение.
- Эритематозно-буллезно-гемораргическая – самая тяжелая форма, при которой кожный участок поражается максимально глубоко.
Наибольшую опасность для пациента представляет последняя форма заболевания.
По тяжести протекания болезнь делится на 3 формы:
- Легкую – температура повышается незначительно, напоминая обычную простуду, длится недолго (1-3 дня) при этом поражается незначительный участок кожи чаще всего без глубоких структурных изменений (эритематозное проявление).
- Средней тяжести – лихорадка длится более 3-х дней, температура повышается значительно, возможны головные боли, боли в суставах и другие симптомы, напоминающие грипп, поражаются большие участки кожи.
- Тяжелую – лихорадка проявлена очень высокими температурами, длится более 5 дней, поражаются обширные участки тела с геморрагическими и буллезными проявлениями.
Халатное отношение к легкой стадии и отсутствие адекватного лечения приводит к прогрессированию недуга и возникновению тяжелых форм заболевания.
Поэтому при подозрении на рожистое воспаление необходимо срочно обратиться к врачу.
Какие части тела чаще всего поражает рожа

Рассмотрим на каких участках тела наиболее часто возникает воспалительный процесс:
- Ноги в районе голени. Из-за плохого кровообращения или недостаточного оттока лимфы в этой части тела возникают застойные явления, и происходит скопление инфекции. Поэтому рожистое воспаление ноги относится к наиболее распространенным его видам.
- Кожа лица и головы. Данной локализации способствуют застойные явления, вызванные ЛОР-заболеваниями.
- Туловище. Риск рожистого воспаления повышается в местах повышенной потливости и потертостей, а также на поверхности шрамов.
- Руки. Наиболее редко поражение, так как это самая подвижная часть человеческого тела, что препятствует возникновению застойных явлений.
Диагностика
Так как симптоматика рожистого воспалительного процесса ярко проявлена и специфична, врач может поставить даже при первичном осмотре, исходя из следующих симптомов:
- внезапное проявление болезни в виде лихорадочного состояния с признаками острой интоксикации организма;
- характерные кожные проявления;
- увеличение лимфоузлов;
- приглушенность сердечных тонов, учащенное сердцебиение;
- снижение давления.
Специальная лабораторная диагностика не нужна. Но для подтверждения диагноза следует обратить внимание на следующие параметры общего анализа крови:
- СОЭ, как при любом остром воспалительном процессе, более 20 мм/час;
- возросшее количество лейкоцитов;
- пониженное количество эритроцитов;
- пониженный гемоглобин, особенно при геморрагических проявлениях.
Также рекомендуется определить лабораторно штамм стрептококка, для подбора наиболее эффективной схемы лечения.
Рожистое воспаление кожи – лечение
Основной метод терапии этой болезни – медикаментозный.
Применяются такие препараты:
- Антибактериальные (антибиотики) – являются главным элементом терапии. Принимаются около 2-х недель.
- Противовоспалительные и жаропонижающие – необходимы для снижения лихорадки.
- Обезболивающие – используются, как местно, так и перорально.
- Противогистаминные – нужны для купирования аллергоподобных реакций в очаге воспаления.
- Нестероидные противовоспалительные препараты – для снижения интенсивности воспаления и обезболивания.
- Мази и кремы непосредственно в местах выраженных кожных повреждений.
- Антисептические повязки – необходимы при глубоком поражении кожи;
- Стероидные или иммуномодулирующие препараты – назначают при тяжелом течении болезни.
Чаще всего назначаются сразу несколько классов лекарств, так как для полного излечения необходим комплексный подход.

Для купирования острой фазы необходимо до 2-х недель. Но и после этого не следует прекращать лечение.
Кожа в местах, подвергавшихся воспалению, очень уязвима в ближайшие несколько недель, возможно ее шелушение. Ни в коем случае нельзя подвергать интенсивному воздействию солнечных лучей пострадавшие места минимум месяц после снятия острой фазы. Также необходимо дополнительное увлажнение специальными мазями и кремами для полного восстановления структуры кожи.
После прохождения острой фазы рекомендуется физиотерапия.
Физиотерапевтические методы:
- ультрафиолетовое излучение – для угнетения роста стрептококков;
- электрофорез – для более эффективного введения препаратов;
- УВЧ – для улучшения лимфотока, кровообращения и местного иммунитета.
Изредка приходится прибегать к хирургическому методу лечения. Он становится необходим при глубоких поражениях кожных покровов.
Особое внимание следует уделить рецидивирующей роже. Лечение острой её фазы не отличается от лечения при первичном заболевании. После снятия острых симптомов необходим дополнительный курс для восстановления иммунитета и избавления от стрептококковой инфекции.
Лечение неосложненных форм заболевания проводится амбулаторно, под наблюдением лечащего врача. Тяжелое течение может потребовать госпитализации пациента.
Самолечение может быть смертельно опасным из-за вероятности тяжелых осложнений.
Осложнения
Рожистое воспаление относится к излечимым недугам, однако без адекватного лечения, и при сопутствующих заболеваниях, оно может приводить к тяжелым осложнениям.
Типичные виды осложнений при роже:
- Некроз – отмирание кожных покровов в местах поражения. Если некротизированные участки обширны, может понадобиться хирургическое вмешательство.
- Абсцесс – гнойное воспаление. Бывает при буллезной форме, проявляется в возникновении подкожных гнойных очагов. Обязательно их оперативное удаление.
- Флегмона – большой гнойный очаг. Также требует хирургического вмешательства.
- Гнойный флебит – образование гнойных очагов вокруг сосудов конечности. В результате давления на сосуд снижается кровоток, что приводит к кислородному голоданию окружающих тканей. Может стать причиной обширных некрозов.
- Сепсис – попадание большого количества стрептококков в кровоток. Смертельно опасное состояние.
- Поражения сердечной мышцы – возникает при попадании стрептококков в миокард.
- Гнойный менингит – если участок воспаления расположен на голове, и перешел в гнойную стадию, стрептококки могут попасть в спинной мозг и вызвать менингит.
- Ухудшение зрения – при локализации рожистых поражений в районе глаз из-за отечных явлений происходит нарушение увлажнения и кровоснабжения глазного яблока. Может привести к необратимому падению остроты зрения.
Риск осложнений значительно повышают следующие факторы:
- грибковые инфекции;
- сахарный диабет;
- лимфостаз;
- варикозное расширение вен;
- отеки различного происхождения;
- гиповитаминоз или истощение организма;
- иммунодефицит;
- сильная интоксикация организма.
Если есть хоть один из факторов риска, требуется более серьезное отношение к лечению и более внимательный контроль лечащего врача.
Профилактика осложнений и рецидивов
Заболевание имеет явно выраженную симптоматику. При обнаружении двух и более симптомов необходимо срочно обратиться к врачу и незамедлительно начать лечение. Строгое соблюдение рекомендаций и выполнение всех необходимых процедур позволит избежать осложнений.
Важно довести лечение до конца даже после устранения острых проявлений заболевания. Особенно важно не прекращать курс антибиотиков раньше установленного времени, так как это ведет к хронизации заболевания и выработке привыкания к данному виду антибактериальных препаратов – в следующий раз они могут оказаться для вас бесполезными.
Чтобы не случилось рецидива важно поддерживать хороший кровоток и лимфоток в местах воспаления, и следить за чистотой и сухостью кожных покровов.
Источник
Описание
Рожа – это инфекционно-аллергическое заболевание кожи и слизистых оболочек, возбудителем которого является бета-гемолитический стрептококк. Имеет код по МКБ-10 А.46.0. Проявляется интенсивным покраснением пораженного участка, серозным или серозно-геморрагическим воспалением, увеличением регионарных лимфатических узлов, лихорадкой, симптомами интоксикации. Чаще всего поражает лицо и голени. Может приобретать рецидивирующее течение, осложняться формированием некрозов, развитием тромбофлебита, абсцесса, флегмоны.
Рожистое воспаление занимает 4 место по распространенности в структуре инфекционных болезней. Выявляется спорадически, передача окружающим отсутствует. Дети болеют крайне редко. С 20 лет заболеваемость постепенно нарастает, причем, в возрасте 20-30 лет чаще страдают мужчины, затем наблюдается преобладание женщин.
Пик встречаемости приходится на 41-65 лет. 70% от общего числа больных составляют представительницы слабого пола. Наиболее уязвимой категорией являются пациентки старшего возраста с лишним весом и осложненным аллергическим анамнезом. В 30% случаев отмечается рецидивирующее течение.
Причины развития
Патология провоцируется любыми штаммами бета-гемолитического стрептококка группы А. Бактерии этой группы широко распространены, вызывают множество инфекций: тонзиллит, фарингит, скарлатину, пневмонию, гломерулонефрит, нагноение ран, некоторые кожные заболевания. Чаще всего возбудителем становится Streptococcus pyogenes, который может обнаруживаться на коже и слизистой носоглотки здоровых людей.
Преимущественный путь передачи – контактный. Болезнетворный агент проникает в кожу через трещины, ссадины, потертости, расчесы, укусы насекомых. Инфекция передается через грязные руки, одежду и обувь, нестерильный перевязочный материал и медицинские инструменты. Реже микробы первично попадают в носоглотку, а затем переносятся на кожу руками больного. Возможно гематогенное и лимфогенное инфицирование.
Восприимчивость к инфекции существенно варьируется. У одних людей болезнь не развивается даже при большой площади раневых поверхностей и обильном обсеменении, другие заболевают при малейших повреждениях кожи. Выделяют следующие предрасполагающие факторы:
- Физический труд. Более трети пациентов – люди физического труда: уборщицы, грузчики, слесари, плотники, водители, электромонтеры. Это объясняется загрязнением и частыми микротравмами кожи при выполнении профессиональных обязанностей.
- Пожилой возраст. Пенсионеры болеют немного чаще представителей предыдущей группы. Специалисты объясняют это частыми нарушениями иммунитета, пренебрежением правилами гигиены, общим ухудшением состояния организма, наличием хронических болезней.
- Другие инфекции. Пациенты с хроническим тонзиллитом страдают рожей в 6 раз чаще здоровых людей. Вероятность патологии увеличивается при наличии кариеса, болезней ЛОР-органов и полости рта.
- Локальные патологические процессы. Возникновению рожи нижних конечностей способствуют лимфовенозная недостаточность, лимфедема, трофические нарушения (в том числе при сахарном диабете), отеки различного генеза, грибковые поражения стоп.
- Лишний вес. Повышение вероятности заболевания связано с благоприятными условиями для развития инфекции, возникающими при значительной толщине слоя подкожной жировой клетчатки.
- Склонность к аллергии. В анамнезе у многих больных обнаруживаются аллергические реакции. Высокая аллергизация сочетается со снижением иммунных сил организма.
- Наследственная предрасположенность. У 10% пациентов среди ближайших родственников выявляются люди, также страдавшие рожей.
Ранние рецидивы рожи нередко обусловлены активизацией собственной микрофлоры пациента. Позднее рецидивирование (более чем через 6-7 месяцев после исчезновения симптомов) и повторные случаи заболевания обычно связаны с повторным эндогенным инфицированием. Отмечаются выраженные сезонные колебания, максимум заболеваемости приходится на летне-осенний период, с июня по октябрь.
Механизм развития
После проникновения в кожные покровы стрептококк попадает в лимфатические капилляры и размножается в них. Это приводит к обильной продукции эндо- и экзотоксинов, которые попадают в кровеносную систему и разносятся по организму, вызывая лихорадку, ознобы и интоксикационный синдром.
Локальный воспалительный процесс имеет инфекционно-аллергический характер. В коже пораженной зоны образуются иммунные комплексы, вызывающие комплексное поражение мелких кровеносных и лимфатических сосудов. В просвете капилляров формируются сгустки и микротромбы. Стенки сосудов разрушаются. Возникают множественные кровоизлияния. Нарушения локального кровообращения приводят к формированию пузырей с серозным либо серозно-геморрагическим содержимым.
При глубоком расположении кровоизлияний, присоединении другой инфекции возможно утяжеление процесса с образованием участков некроза, развитием флегмон и абсцессов. В исходе наблюдается склерозирование лимфатических сосудов, замещение кожи соединительной тканью. Многократные рецидивы способствуют накоплению патологических изменений, развитию прогрессирующих нарушений оттока лимфы.
Классификация
Российские специалисты обычно используют классификацию Черкасова, в которой выделяют следующие разновидности рожи:
- По локальным симптомам: эритематозная, эритематозно-буллезная, эритематозно-геморрагическая, буллезно-геморрагическая.
- По тяжести интоксикационного синдрома: легкая, среднетяжелая и тяжелая.
- По характеру течения: первичная, повторная (формируется через 24 и более месяца в другом месте), рецидивирующая (развивается в сроки до 24 месяцев либо манифестирует на том же месте спустя более 2 лет).
- По объему поражения: локализованная, мигрирующая, метастатическая (с формированием отдаленных очагов).
Осложнения рожи бывают общими и местными. В отдаленном периоде различают следующие последствия: лимфедема, вторичная слоновость.
Симптомы
Фото: fb.ru
Общие проявления рожи
В течении рожи выделяют четыре периода: инкубационный (от 3-4 часов до 5 суток), продромальный (иногда отсутствует), выраженных клинических проявлений, реконвалесценции.
Инкубационный период удается установить только при посттравматической роже. В 98% случаев болезнь начинается внезапно с резкого повышения температуры, разбитости, тошноты, головных болей, озноба, болей в мышцах. В тяжелом случае наблюдаются судороги, бред. Часто выявляется регионарный лимфаденит, возможны болезненные ощущения и ограничения движений в суставах.
Спустя несколько часов, реже на следующий день возникают зуд, жжение, ощущение распирания в зоне поражения. В 60-70% случаев страдают ноги, в 20-30% – лицо, в 4-7% – руки. Визуально обнаруживаются отечность, гиперемия. Ощупывание умеренно болезненно.
В период разгара общие симптомы прогрессируют, очаг приобретает вид «географической карты» – ярко-красного пятна сложной формы с четкими границами. Синеватый оттенок указывает на лимфостаз, бурый – на наличие трофических нарушений. Общие проявления сохраняются 5 дней, в тяжелых случаях до 7 и более дней. Локальные признаки рожи определяются до 5-8, реже 12-15 дней.
В период реконвалесценции, продолжительность которого варьируется от нескольких недель до нескольких месяцев, обнаруживаются пигментация и некоторая отечность кожных покровов, местная гиперемия из-за застоя крови. Субфебрилитет, локальное уплотнение кожи, лимфаденит свидетельствуют о риске возникновения рецидива.
Симптомы различных форм рожи
Эритематозная рожа составляет почти половину случаев заболевания. Характеризуется появлением красноватого пятна, которое через несколько часов трансформируется в классическую «географическую карту». Кожные покровы пораженной зоны горячие, напряженные, инфильтрированные, отечные. Иногда измененная область окружена невысоким валиком.
Эритематозно-буллезная рожа диагностируется у 25% больных. На месте типичного пятна образуются пузыри (буллы). При нарушении целостности пузыря из него вытекает серозная жидкость. Целые буллы постепенно уменьшаются в размере и трансформируются в коричневатые либо желтоватые корки.
Эритематозно-геморрагическая рожа обнаруживается в 18% случаев, возникает спустя 1-3 суток после манифестации эритематозной формы болезни. Сопровождается множественными кровоизлияниями различного диаметра.
Буллезно-геморрагическая рожа выявляется у 10% пациентов. Развивается из эритематозно-геморрагической либо эритематозно-буллезной форм вследствие повреждения глубоких слоев кожи. Содержимое пузырей не серозное, а геморрагическое, буллы сочетаются с обширными кровоизлияниями. Возможно образование некрозов, нагноение омертвевших участков кожи, формирование язв.
Осложнения и последствия рожи
Осложнения рожи встречаются в 5-8% случаев. Включают абсцессы, флегмоны, омертвение тканей, лимфангиты, флебиты и тромбофлебиты. Чаще диагностируются при буллезно-геморрагической форме. К редким осложнениям относят сепсис, сердечно-сосудистую недостаточность, ТЭЛА, токсико-инфекционный шок.
Отдаленными последствиями являются лимфедема и фибредема – стойкое нарушение оттока лимфы с развитием слоновости. Как правило, подобные последствия формируются при изначальной неполноценности лимфатической системы вследствие пороков развития или других заболеваний. У ряда больных в отдаленном периоде выявляется гиперпигментация.
Диагностика
Фото: argumenti.ru
Диагноз выставляется с учетом типичных симптомов, лабораторные исследования играют вспомогательную роль. Диагностическими критериями рожи считаются:
- Острое начало с тяжелой интоксикацией, фебрильной температурой тела.
- Типичное расположение очагов на голенях или лице.
- Характерный четко очерченный участок покраснения, возможно – с пузырями и кровоизлияниями.
- Увеличение регионарных лимфоузлов.
- Отсутствие интенсивного болевого синдрома в покое.
При проведении лабораторных анализов обращают внимание на высокий уровень антистрептолизина-О. В отдельных случаях в крови пациентов удается обнаружить стрептококки. Современным методом определения возбудителя является ПЦР-тест. В общем анализе крови выявляются признаки воспаления: повышение СОЭ, лейкоцитоз с преобладанием юных форм. При частом рецидивировании возможна лейкопения, исследования иммунной системы подтверждают иммунную недостаточность по гиперсупрессорному типу.
Лечение
Фото: afroditaka.ru
Лечение обычно осуществляется в амбулаторных условиях. Госпитализация требуется при тяжелом течении, частых рецидивах, наличии ряда сопутствующих патологий. Основу терапии составляют антибактериальные средства в сочетании с витаминотерапией и противовоспалительными препаратами. При тяжелой интоксикации проводят дезинтоксикационную терапию с использованием физраствора, раствора глюкозы, реополиглюкина и гемодеза.
При эритематозной форме местное лечение не требуется. При буллезных формах пузыри аккуратно вскрывают, выполняют частые перевязки с фурацилином либо риванолом. Крупные мокнущие эрозии предварительно подсушивают с помощью марганцовых ванночек. Важными условиями являются недопустимость тугого бинтования, запрет на применение антибиотикосодержащих мазей, мази Вишневского и ихтиоловой мази.
Физиотерапию начинают с первых дней заболевания. Вначале назначают УФО. При сохранении отечности, инфильтрации и воспаления лимфатических сосудов в период реконвалесценции рекомендованы электрофорез с хлоридом кальция и лидазой, аппликации озокерита и парафина. Лазеротерапия эффективна на протяжении всего периода лечения. В ранние сроки используют низкочастотное, в поздние – высокочастотное лазерное излучение.
Лекарства
Фото: d-russia.ru
В схему лекарственной терапии входят следующие препараты:
- Антибактериальные средства. При амбулаторном лечении назначают эритромицин, доксициклин, олететрин, азитромицин, спирамицин, бисептол или рифампицин в таблетках. При аллергии на антибиотики применяют делагил или фуразолидон. В стационаре антибиотикотерапию производят путем внутримышечных инъекций бензилпенициллина, при развитии вторичного нагноения дополнительно вводят гентамицин.
- Витамины. Комплексная витаминотерапия проводится на протяжении 15-30 дней. Пациентам назначаются аскорбиновая кислота, рутин, витамин А, витамины группы В.
- Липотропные медикаменты. Применение дипрамония и пангамата кальция позволяет сократить период интоксикации и повышения температуры тела, ускорить исчезновение эритемы и восстановление кожных покровов на месте вскрывшихся булл.
- НПВС. При образовании инфильтратов рекомендован пероральный прием бутадиона либо хлотазола.
- Антикоагулянты. Требуются при геморрагиях. Дозу препарата подбирают с учетом данных коагулограммы. Гепарин вводят подкожно, трентал назначают перорально. Для местного введения гордокса и контрикала используют электрофорез.
Народные средства
В сети существует множество рецептов лечения рожи с применением народных средств. Эти способы могут быть не только бесполезными, но и опасными из-за перегрева кожи, ухудшения местного кровообращения при бинтовании, инфицирования вскрывшихся пузырей. Широко известная «красная тряпка» более безопасна, но лечебным эффектом также не обладает. Использование любых медикаментозных и немедикаментозных методов допустимо только на фоне лечения в медицинском учреждении и после консультации с врачом.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Источники
- Рожа. Методическое пособие для студентов и врачей/ Аитов К.А., Малов И.В. и др. – 2007.
- Рожа: клиника, диагностика, лечение/ Черкасов В.Л., Еровиченков А.А.// РМЖ – 1999 – №8.
- Руководство по эпидемиологии инфекционных болезней/ под ред. Покровского В.И. – 1993.
- Лекции по инфекционным болезням/ Ющук Н.Д., Венгеров Ю.Я. – 1999.
Ваши комментарии о симптомах и лечении
Источник
