Сахарный диабет воспаление мочевого пузыря у женщин

Для начала минутка анатомии. Моча образуется в почке, далее по тонкой трубочке, мочеточнику, она поступает в мочевой пузырь. Когда достаточное количество мочи скапливается в мочевом пузыре, при нашем непосредственном усилии моча выводится из организма через трубочку номер два – уретру. У женщин уретра короткая и расположена близко к влагалищу, что облегчает попадание инфекции в мочевые пути. Из-за этой анатомической особенности инфекции мочевыводящих путей (ИМП) у женщин встречаются в 10 раз чаще, чем у мужчин.
Какими бывают инфекции мочевыводящих путей?
- Инфекции нижних мочевых путей – воспаление уретры (уретрит) или мочевого пузыря (цистит). Симптомы: болезненное мочеиспускание, задержка мочи или частые позывы к мочеиспусканию, боли внизу живота.
- Инфекции верхних мочевых путей – воспаление ткани почки (пиелонефрит). Симптомы: повышение температуры, боли в пояснице.
Как протекают инфекции мочевыводящих путей у людей с диабетом?
При сахарном диабете инфекции мочевыводящих путей встречаются чаще, чем у людей без сахарного диабета, например, риск пиелонефрита при диабете выше в 4 раза. На то есть причины:
- Сниженная активность иммунной системы;
- Неполное опорожнение мочевого пузыря, что бывает при автономной нейропатии. В результате, у микроорганизмов достаточно времени, чтобы успешно расти и размножаться в мочевых путях;
- Глюкоза, часто выявляемая в моче при сахарном диабете, является отличной пищей для возбудителей инфекции. При диабете 2 типа применяют ингибиторы SGLT-2 типа – лекарства, снижающие сахар крови за счет выведения глюкозы с мочой. Доказано, что использование этих препаратов несколько повышает риск возникновения инфекций нижних мочевых путей. Поэтому ингибиторы SGLT-2 типа не рекомендуют принимать людям с хроническими ИМП.
Кроме диабета и принадлежности к женскому полу факторами риска развития ИМП являются:
- Использование мочевых катетеров
- Пожилой возраст
- Диабетическая нейропатия
- Диабетическая нефропатия
Для женщин выделяют дополнительные факторы риска:
- Наличие половой жизни, новый сексуальный партнер, использование спермицидов в качестве противозачаточного средства
- Инфекции мочевых путей в прошлом
- Инфекции мочевых путей у матери
- Наступление менопаузы
ИМП могут протекать остро и полностью проходить после своевременного лечения. В некоторых случаях они могут приобретать хроническую форму с периодическими обострениями. При отсутствии своевременного лечения, очень слабом иммунитете или очень сильном микробе инфекция в мочевых путях может приобретать осложненное течение. Важно знать, что только некомпенсированный сахарный диабет является риском осложненного течения ИМП. Вот и еще один повод держать уровень глюкозы под контролем!
Чтобы поставить диагноз необходимо:
- Оценить имеющиеся симптомы: при сахарном диабете, наряду с типичными симптомами, необъяснимо высокий или низкий сахар в крови может оказаться признаком начинающейся инфекции;
- Общий анализ мочи: более 10 лейкоцитов, обнаруженных врачом в 1 поле зрения микроскопа, укажет на высокую вероятность инфекции. Напомню, что перед сдачей анализа мочи требуется подготовка – тщательный гигиенический душ паховой области с мылом и получение средней порции мочи. Иначе возможно попадание в мочу бактерий с кожи, а в результате – не нужное вам лечение.
- Посев мочи, который покажет рост достаточного количества виновников инфекции на специальной питательной среде и определит, к каким именно антибиотикам чувствительны эти микроорганизмы.
- УЗИ почек при подозрении на инфекцию верхних мочевыводящих путей.
Дополнительные методы обследования могут потребоваться в случае осложненного течения заболевания.
Лечить или не лечить?
Инфекции мочевыводящих путей лечат антибиотиками, которые выводятся вместе с мочой и эффективно работают именно в мочевых путях. Чаще всего это фосфомицин, препараты из группы фторхинолонов и нитрофуранов. Для того, чтобы начать лечение, достаточно наличия типичных симптомов и обнаружения лейкоцитов в общем анализе мочи. Конечно, выбрать подходящий антибиотик может только ваш врач, желательно, уролог. В случае хронического течения ИМП урологом подбирается схема приема антибиотиков для профилактики обострений болезни.
При осложненном течении ИМП может потребоваться хирургическое лечение.
Стоит ли бояться бессимптомной лейкоцитурии?
И наконец, несколько слов о бессимптомной бактериурии. Это состояние (не заболевание!) при котором симптомов ИМП нет, но лейкоциты в моче повышены, а потенциальные возбудители при посеве мочи растут в приличном количестве. До 27% людей с сахарным диабетом переносят бессимптомную бактериурию. Но требует ли это состояние лечения?
По данным исследований лечение бессимптомной бактериурии не снижает риск развития ИМП и их осложнений, а так же вероятность наступления диабетической нефропатии у людей с хорошо контролируемым сахарным диабетом. Напротив, бессимптомное обитание бактерий в мочевых путях, вероятно, препятствует их заселению более агрессивными микроорганизмами.
Лечение бессимптомной бактериурии не рекомендовано также в пожилом возрасте, при нарушениях опорожнения мочевого пузыря и перед операциями (за исключением операций на мочевых путях). Важно понимать, что злоупотребление антибактериальными препаратами повышает устойчивость бактерий к лечению и может привести к более тяжелому течению инфекционных болезней в будущем.
Исключением является беременность. Лечение бессимптомной бактериурии во время беременности уменьшает риск развития инфекций мочевых путей. Поэтому большенство специалистов, в том числе из Британского национального института качества медицинской помощи (NICE) и Американской коллегии акушеров и гинекологов (ACOG), рекомендует обследовать беременных женщин на предмет бессимптомной бактериурии с последующим лечением антибактериальными препаратами.
Профилактика инфекций мочевыводящих путей:
- Регулярное измерение уровня глюкозы, подсчет углеводов – берем под контроль сахарный диабет;
- Соблюдение личной гигиены;
- Направление движений спереди назад при мытье паховой области у женщин;
- Нижнее белье из натуральных тканей;
- Своевременное мочеиспускание, в том числе, после полового акта;
- Отказ от использования спермицидов в качестве средства контрацепции;
- Употребление достаточного количества жидкости.
Источник
У больных сахарным диабетом (СД) развитию инфекций мочевых путей способствуют не только общие, но и специфические факторы. С учетом высокой предрасположенности больных СД к мочевым инфекциям желательна ежегодная долговременная профилактика последних.
Patients with diabetes mellitus (DM) develop urinary tract infections which are due not only to common, but to specific factors. Taking into account the fact that DM patients are highly prone to urinary tract infections, it is desirable to annually make long-term prevention of the latter.
М.В. Шестакова – Эндокринологический научный центр РАМН, Москва
M.V. Shestakova – Endocrinology Re Center, Russian Academy of Medical Sciences, Moscow
Инфекции мочевых путей (цистит, уретрит, пиелонефрит) нередко осложняют течение сахарного диабета (СД) и ассоциируются с высоким риском быстрого ухудшения функционального состояния почек, особенно у больных, имеющих клинические признаки диабетической нефропатии. По данным некоторых авторов, частота мочевых инфекций у больных СД достигает 40%, что в 2 – 3 раза выше, чем в общей популяции [1]. Столь высокая частота инфицирования мочевого тракта при СД вполне объяснима, поскольку при этом заболевании имеются не только общие для всех лиц факторы, способствующие развитию мочевой инфекции, но и специфические факторы риска, обусловленные именно наличием СД и его осложнений (табл. 1).
• Глюкозурия – неизбежный спутник СД – несомненно способствует более частому развитию мочевых инфекций, поскольку глюкоза сама по себе является благоприятной питательной средой для размножения бактерий.
• Нейропатия мочевого пузыря – осложнение СД, заключающееся в нарушении его иннервации, вследствие чего у больных исчезают позывы к мочеиспусканию, развивается застой мочи и как следствие – мочевая инфекция.
• Снижение иммунной защиты, практически всегда имеющее место при СД, нередко приводит к тому, что даже непатогенная флора, присутствующая в моче в невысоких титрах, может привести к появлению симптомов инфекции мочевых путей.
Мочевые инфекции при СД не всегда протекают типично, очень часто (в 70% случаев) отмечается малосимптомное или бессимптомное течение. Классическая клиническая картина острого пиелонефрита или обострений хронического пиелонефрита, характеризующаяся ознобами, лихорадкой, дизурией, может отсутствовать. При этом заподозрить обострившуюся мочевую инфекцию у больного СД нередко можно на основании необъяснимой декомпенсации углеводного обмена и появления кетонурии.
С учетом подобной атипичности (бессимптомности) мочевых инфекций при СД рекомендуется проводить активное выявление инфицирования мочевых путей. Для этого необходимо регулярно – 2 – 3 раза в год проводить общеклинический анализ мочи и анализ мочи по Нечипоренко. Лабораторными показателями, характерными для обострения мочевых инфекций, являются:
• лейкоцитурия более 4 – 6 лейкоцитов в поле зрения в общем анализе мочи или более 2 – 4.103/ мл в пробе по Нечипоренко;
• эритроцитурия (более 103/мл в пробе по Нечипоренко), которая обычно развивается при цистите или при сочетании мочевой инфекции с уролитиазом;
• протеинурия, как правило, минимальна и не превышает 1 г/сут;
• бактериурия;
• посев мочи, выявляющий не менее 105 микробных клеток на 1 мл мочи (при отсутствии клинической картины) или 102 – 104 при обнаружении E.Coli, Proteus, Klebsiella, S.Saprophiticus.
В последние годы среди основных возбудителей мочевых инфекций у амбулаторных больных лидируют E. coli (70%), Proteus (5%) и Streptococci (2%); у больных обычных отделений к перечисленным добавляются Klebsiella, Enterobacter и Enterococci (по 15%) [2]. Однако необходимо помнить, что у 15% больных посев мочи отрицателен даже при наличии других лабораторных признаков мочевой инфекции. В ряде случаев такой ложноотрицательный результат может быть обусловлен наличием L-форм бактерий или микоплазм.
Обнаружение мочевой инфекции у больного СД требует немедленного назначения терапии . Основными принципами лечения неосложненной мочевой инфекции при СД являются:
• тщательная компенсация углеводных нарушений;
• соблюдение режима регулярных мочеиспусканий (каждые 3-4 ч) и массаж области живота после мочеиспусканий – для предотвращения застоя мочи;
• применение препаратов, всстанавливающих моторику мочевого пузыря;
• антибиотикотерапия.
Выбор оптимального антибактериального препарата для лечения мочевой инфекции при СД не всегда прост и требует соблюдения определенных правил. В частности, препарат должен быть подобран с учетом чувствительности патогенной микрофлоры, реакции мочи (кислая или щелочная), возраста, и наконец, имеющихся при СД осложнений (патологии почек или печени).
Таблица 1. Факторы риска развития мочевой инфекции при СД
Общие | Специфические |
| • Обструкция мочевых путей | • Глюкозурия |
| • Вульвовагинит, простатит | • Нейропатия мочевого пузыря |
| • Беременность | • Снижение иммунной защиты |
| • Воздействие лекарств | |
| • Катетеризация мочевых путей |
При невозможности произвести посев мочи с определением чувствительности микрофлоры лечение начинают с препаратов широкого спектра действия: цефалоспоринов, фторхинолонов, комбинированных пенициллинов. В щелочной среде наиболее эффективны сульфаниламиды, аминогликозиды, цефалоспорины; в кислой – ампициллин, фторхинолоны, нитрофураны. В детском возрасте предпочтительнее назначать полусинтетические пенициллины, цефалоспорины и макролиды, фторхинолоны и тетрациклины нежелательны. При СД, осложненном патологией почек (диабетической нефропатией) с нарушенной азотовыделительной функцией, противопоказаны аминогликозиды, тетрациклины, цефалоспорины I поколения (цефалексин, цефрадин). При мочевой инфекции, развившейся на фоне беременности, безопасно применение пенициллинов, но противопоказаны тетрациклины, аминогликозиды, фторхинолоны и сульфаниламиды.
Важно помнить также о длительности курсов антибактериального лечения. У больных СД длительность антибиотикотерапии при мочевой инфекции должна быть несколько больше, чем у больных, не страдающих диабетом. Это связано с трудностью достижения полного излечения, высокой частотой реинфекций и более частым развитием осложнений мочевой инфекции при СД. Лечение острого цистита должно продолжаться не менее 3 – 5 дней, острого пиелонефрита – 3 – 4 нед, обострений хронического пиелонефрита – до 3 мес; антибактериальные препараты следует чередовать [3].
Необходимость более тщательного пролечивания бактериальной мочевой инфекции у больных СД во многом обусловлена высокой опасностью развития тяжелых осложнений с вовлечением верхних отделов мочевыводящей системы. Наиболее грозными из этих осложнений являются [4]:
·папиллярный некроз;
·перинефральный абсцесс;
·эмфизематозный пиелонефрит;
·эмфизематозный пиелит;
• Папиллярный некроз развивается преимущественно у больных СД с непрерывно рецидивирующей мочевой инфекцией. Характеризуется чередованием эпизодов обострения пиелонефрита и /или почечных колик. При исследовании мочи выявляют микро- или макрогематурию, пиурию (часто в отсутствие симптомов), некротические почечные массы, протеинурию – не более 2 г/сут. При внутривенной урографии обнаруживают “изъеденные молью” чашечки и “кольцевидные тени” – следы отторжения некротизированных почечных сосочков. Опасность данного осложнения связана с возможностью быстрого развития острой почечной недостаточности вследствие обструкции мочевыводящих путей некротизированными почечными массами. Лечение заключается в немедленном восстановлении пассажа мочи и проведении антибактериальной терапии.
• Перинефральный абсцесс – острое гнойное воспаление почечной ткани. Может быть как одно- , так и двусторонним. Клинически характеризуется упорной лихорадкой с ознобами, однако при этом посевы мочи могут быть отрицательными. При пальпации области почек отмечается болезненность. Подтверждение диагноза получают, как правило, при проведеннии компьютерной томографии. Это осложнение требует проведения длительной антибиотикотерапии.
• Эмфизематозный пиелонефрит характеризуется скоплением пузырьков газа вдоль почечных пирамид и под почечной фасцией. Это осложнение вызывают анаэробные газобразующие бактерии. Наиболее типичными клиническими признаками эмфизематозного пиелонефрита являются упорная лиходардка, боли в животе, тошнота, рвота, при исследовании мочи – пиурия. В 85% случаев диагноз можно поставить на основании ультразвукового исследования или внутривенной урографии, при которых выявляются скопления газа вдоль почечных пирамид и под фасцией. Это тяжелейшее осложнение в 60-80% случаев приводит к смерти больного. Метод лечения – нефрэктомия.
• Эмфизематозный пиелит по клиническим проявлениям схож с эмфизематозным пиелонефритом. Отличие заключается в том, что скопления газа локализуются только вдоль собирательного тракта мочевыводящей системы. Антибиотикотерапия достаточно эффективна , однако смертность от этого осложнения составляет около 20%.
С учетом высокой предрасположенности больных СД к развитию инфекции мочевыводящей системы у этой категории пациентов желательно проводить ежегодную долговременную профилактику мочевой инфекции с помощью антибактериальной терапии. Возможно профилактическое применение котримоксазола (триметоприм + сульфаметоксазол), нитрофурантоина или одного триметоприма ежедневно или 3 раза в неделю в периоды высокого риска обострения хронической мочевой инфекции (при простудах, переохлаждениях, после полового акта). Однако всегда необходимо помнить, что только в условиях хорошего метаболического контроля СД возможны успешное лечение и профилактика мочевой инфекции.
Литература:
1. Kasinath BS, Musais SK, Spargo BH, Katz AI. Non-diabetic renal disease in patients with diabetes mellitus // Am. J. Med.-1983;75:613-17.
2. Кузнецова О.П., Воробьев П.А., Яковлев С.В. Инфекции мочевыводящих путей // Русский медицинский журнал – 1997;№1:4-13.
3. Calvin M K. Urinary tract infection. In: Current therapy in nephrology and hypertension. – ed. by Glassock B., Decker BC. INC Toronto, Philadelphia, 1987;61-7.
4. Viberti GC., Walker JD., Pinto J. Diabetic nephropathy in International Textbook of Diabetes Mellitus. ed. by Alberti KG., John Wiley & Sons, Chichester, New York.-1992;1267-1328.
Источник
Мочеиспускание – естественный физиологический процесс. В норме он не доставляет особых проблем. Но нередко поход в туалет «по-маленькому» способен значительно ухудшить жизнь.
Цистит или воспаление мочевого пузыря – это наиболее распространенный недуг мочеполовой сферы. Особенно часто он возникает у женщин. Каковы его основные симптомы, к какому врачу обращаться, и как можно справиться с этим недугом мы расскажем в нашей статье.
Признаки воспаления мочевого пузыря
Основные проявления заболевания связаны с нарушением процесса мочеиспускания. Чаще всего предъявляются жалобы:
- на частые позывы в туалет;
- уменьшение объема мочи;
- рези и жгучие боли в процессе мочеиспускания или сразу после него;
- частое пробуждение ночью из-за позывов в туалет;
- изменение цвета мочи – иногда она содержит примесь крови;
- слабость, раздражительность.
Общее самочувствие ухудшается только при развитии осложнений или при хроническом течении болезни. Обычно состояние оценивается как удовлетворительное.
Как протекает воспаление мочевого пузыря у мужчин
Цистит у мужчин – редкое явление. Это связано со строением мочеиспускательного канала. И поэтому симптоматика тоже имеет ряд особенностей:
- Встречается преимущественно в зрелом возрасте, после 40 лет.
- Как самостоятельное заболевание практически не диагностируется. В 90% случаях мужской цистит сопровождается другими патологиями мочеполовой системы. Например, сужением уретры или мочекаменной болезнью.
- Наиболее часто его вызывают гонококки и трихомонады, то есть половые инфекции.
- Чаще наблюдается кровь в моче, это признак повреждения сосудов.
Важно! Цистит нередко возникает при опухолях предстательной железы. Поэтому для мужчин обязательна консультация андролога.
Учитывая, что воспаление мочевого пузыря идет совместно с другими заболеваниями, то протекает оно тяжелее. Наблюдается ухудшение общего самочувствия, повышение температуры, озноб.
У детей симптоматика более размытая, чем у взрослых. Часто возникает ночное недержание, даже если раньше оно было не свойственно ребенку. В пожилом возрасте симптомы могут отсутствовать вовсе.
Виды цистита
Выделяют 2 большие группы: хронический и острый. Они различаются по выраженности симптомов и характеру течения.
- Острый
Может быть поверхностным (катаральным) и геморрагическим. Катаральное воспаление не выходит за пределы слизистой оболочки мочевого пузыря. Считается самой легкой формой. Прогноз благоприятный.
Геморрагический вид характеризуется проникновением инфекции в кровеносные сосуды. Это приводит к появлению крови в моче. Также на стенках органа появляются язвенные поражения. Требует долгого лечения.
- Хронический
Подразделяется на 3 вида – латентный (скрытый), персистирующий (с частыми обострениями, более 2 раз в год) и интерстициальный. Последняя форма характеризуется тяжелым и длительным течением. При этом воспаление локализуется не на слизистой оболочке мочевого пузыря, а распространяется на мышцы и окружающие ткани.
Если недуг возник на фоне аллергии, лучевого или токсического поражения, то ставится диагноз неинфекционный цистит. В случаях бактериального или вирусного заражения – инфекционный.
Отчего возникает воспаление мочевого пузыря у женщин
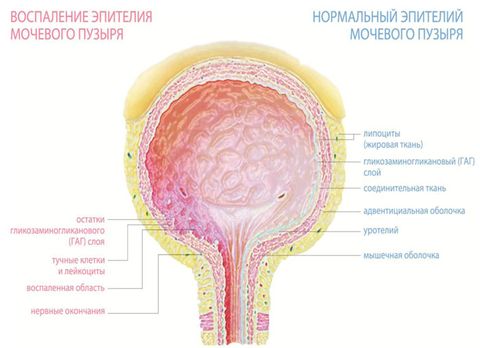
Физиологические особенности строения женского мочеиспускательного канала таковы, что болезнетворные бактерии могут легко попадать внутрь и вызывать воспаление. Это связано с тем, что сам канал короткий и широкий. Также он расположен вблизи влагалища и анального отверстия.
Другие причины переноса бактерий в мочевыводящие пути:
- Неправильная интимная гигиена, а также ее отсутствие. Особенно важно соблюдение гигиены в период менструации.
- Незащищенный секс. При ослабленном иммунитете или нарушении вагинальной флоры способен привести к воспалению.
- Перенос кишечной палочки от анального отверстия при ношении стрингов.
Однако наличие условно-патогенных бактерий в мочеполовой системе не всегда приводит к развитию заболевания. Они могут там находится на протяжении нескольких лет и никак себя не проявлять. Только при снижении защитных сил организма, например, при переохлаждении, микробы начинают атаковать организм, и появляется болезненная симптоматика. Поэтому главные причины возникновения воспаления – бактерии и нарушения иммунитета.
К провоцирующим факторам относятся:
- изменение гормонального фона (менструация, беременность, менопауза);
- травмы промежности или повреждения мочеиспускательного канала;
- частые простудные заболевания, что говорит о проблеме с иммунитетом;
- недостаток витаминов;
- местное переохлаждение (сидение на холодной поверхности или длительное нахождение в прохладной воде);
- гинекологические манипуляции;
- врожденные патологии развития мочеполовой системы, которые влияют на процесс отхождения мочи;
- малоподвижный образ жизни;
- редкие походы в туалет, принудительная задержка процесса мочеиспускания;
- частая смена половых партнеров.
Также цистит часто диагностируют у женщин, которые страдают от других хронических инфекционных заболеваний, а также от ожирения.
Диагностика воспаления мочевого пузыря
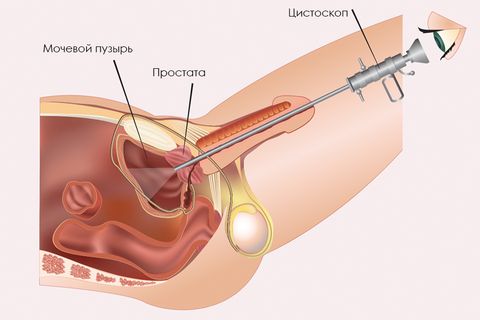
Правильно поставить диагноз может только врач – уролог. От типа возбудителя будет зависеть схема лечения. Если болезнь вызвана не инфекцией, требуются консультации других специалистов.
После изучения анамнеза, врач назначает дополнительные методы исследования (общие анализы крови и мочи). Одновременно делается посев мочи, чтобы выявить тип бактерии и ее чувствительность к антибиотикам. При необходимости проводится УЗИ мочевого пузыря и цистоскопия. Это позволяет исключить различные новообразования.
Хроническое течение цистита требует проведения иммунограммы. Иногда женщин направляют на консультацию к гинекологу.
Лечение
Острый цистит нередко переходит в хроническую затяжную форму из-за самолечения. По телевизору часто рекламируются препараты, которые должны моментально помочь справиться с недугом. А когда человек мучается от режущей боли при каждом походе в туалет, он хватается за любую соломинку. Но самостоятельное назначение себе таких препаратов лишь временно устраняет или уменьшает симптомы. Воспалительный процесс в мочеиспускательном канале остается, и как результат – повторный цистит спустя некоторое время. При этом не проводится лабораторная диагностика, а значит невозможно определить успешность лечения.
Важно! При подозрении на цистит не занимайтесь самолечением, обратитесь к врачу – урологу или терапевту.
Медикаментозная терапия
Для устранения воспалительного процесса нужно воздействовать на патогенные микроорганизмы, которые его вызвали. Поэтому прием медикаментов – важная и главная часть терапии, так как лекарственные препараты выводятся почками, а значит проходят через мочевыводящие пути. Здесь важно не навредить, поэтому средства подбираются врачом с учетом клинической картины и результатов анализов.
Основную группы при инфекционном недуге составляют антибиотики из разных групп. При отсутствии положительной динамики через 3-4 дня, необходима смена препарата. Также дополнительно выписываются уроантисептики. Это растительные препараты, которые концентрируются только в мочеполовой системе, не всасываются в кровь и оказывают антисептическое действие.
Если возбудителем является грибковая инфекция, то целесообразен прием противогрибковых средств. При подтверждении гормональных нарушений применяются эстрогены.
Диета
Важно соблюдение питьевого режима. Особенно эффективен и полезен клюквенный морс. Он оказывает хорошее мочегонное и бактерицидное действие. Большое количество жидкости ускоряет выведение патогенных микроорганизмов, восстанавливает нормальный процесс мочеиспускания. При любом воспалительном процессе противопоказаны специи, острые, копченые и жирные продукты. Временно нужно отказаться от соленьев, майонеза, мясных продуктов. Уксус очень плохо влияет на сосуды, поэтому все соусы и продукты с его содержанием также под запретом.
Нужно снизить количество соли, сахара, дрожжевых продуктов, полностью исключить алкоголь. Приветствуются кефир, творог, молоко, растительная пища, свежие овощи, рыба на пару или отварная, крупы.
Фитотерапия (лечение травами)

Травяные отвары и настои подбираются совместно с врачом. Они лишь дополняют медикаментозную терапию, но их нельзя использовать вместо таблеток. Травы широко используются при легких формах цистита, а также в периоды ремиссии при хроническом недуге. К рекомендуемым травам при цистите можно отнести лист брусники, семена укропа, толокнянку, хвощ полевой.
С осторожностью фитосборы следует принимать при наличии хронических патологий мочеполовой системы. Особенно мочегонные средства запрещены при мочекаменной болезни.
Дополнительное лечение
Для уменьшения болезненного синдрома применяется симптоматическая терапия. Это анальгетики, спазмолитики. При запущенной форме с длительным изнуряющим течением рекомендованы успокаивающие средства или антидепрессанты. Они помогают убрать напряжение, страх перед походом в туалет, снизить раздражительность, улучшить качество сна.
Также эффективно проведение промывание мочеиспускательного канала или инстилляции. Эта процедура осуществляется врачом. Для этого используются специальные антисептические растворы. Для лечения мужского цистита промывания используются редко, так как узкое строение уретры усложняет процедуру.
Рекомендации при воспалении мочевого пузыря
Чтобы лечение было эффективным нужно соблюдать ряд правил. При заболевании запрещены все прогревающие процедуры. Это ванна, использование грелки, посещение бани/сауны. Тепло увеличивает приток крови к органам малого таза, а также расширяет сосуды. Это усиливает воспалительный процесс, а также может спровоцировать спазм и приступ боли.
Также противопоказан и холод, так как переохлаждение способствуют снижению иммунитета. По этой же причине воздержитесь от купания в водоеме или бассейне. В острый период запрещены половые контакты, даже с презервативом. Во время менструации желательно пользоваться прокладками, и тщательно соблюдать личную гигиену. От тампонов и менструальных чаш во время обострения лучше отказаться. Также в период терапии нельзя придерживаться строгих диет для похудения.
Если поставлен диагноз цистит, то побыстрее побороть его поможет:
- Ежедневный теплый душ.
- Прием витаминов.
- Отсутствие стрессов.
- Дозированная физическая нагрузка.
- Отдых.
- Отказ от ношения тесного синтетического белья.
Также важно правильно одеваться. Не подвергать область поясницы и таза переохлаждению.
Возможные осложнения и прогноз болезни
При своевременном обращении к урологу или терапевту, и грамотной терапии прогноз благоприятный. В большинстве случаев болезнь требует амбулаторного лечения. Но когда цистит запущен и возникла хроническая форма, то возможно развитие осложнений. Самыми распространенными являются:
- пиелонефрит;
- нефрит;
- уретрит;
- тригонит мочевого пузыря.
Отсутствие лечения приводит к развитию геморрагическому или интерстициальному циститу. Для этих форм характерно тяжелое течение. Возможна госпитализация.
Важно! При наличии условно-патогенных бактерий в мочевом канале риск возникновения цистита достаточно высокий.
Поэтому, если возникли нарушения мочеиспускания или появился дискомфорт при походе в туалет, обратитесь к врачу. Любые прогревания и прием лекарств из рекламы лишь на время скроют проблему. Полностью излечиться можно только под контролем врача-уролога.
Источник
