Скорая помощь при воспалении тройничного нерва
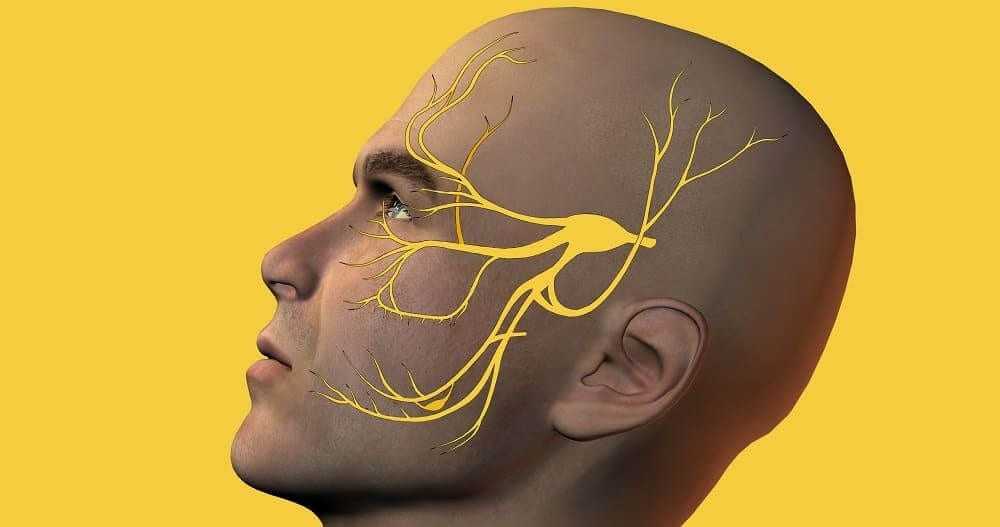
Невралгия тройничного нерва – симптомокомплекс, проявляющийся приступами мучительной боли, локализующейся в зоне иннервации одной или нескольких ветвей тройничного нерва. Это наиболее частая из всех видов невралгий.
Нейростоматологи различают невралгию с преимущественно центральным или периферическим компонентом патогенеза (центрального или периферического генеза). То есть различают формы заболеваний, основу развития которых составляет центральный компонент, например невралгия при нарушениях кровообращения в ядре тройничного нерва, или периферический компонент как следствие воздействия патологического процесса на различные участки периферического отдела тройничного нерва (опухоли, локализующиеся рядом с тройничным нервом в задней или средней черепной ямке, базальный менингит, заболевания придаточных пазух носа, зубочелюстной системы, нарушения прикуса, травмы лица и др.). Несомненно значение в происхождении невралгии тройничного нерва периферического генеза компрессионного (туннельного) фактора – сдавления корешка нерва патологическими образованиями, чаще вследствие расширения или дислокации петлеобразно извитых сосудов (обычно верхней или передней нижней мозжечковых артерий) с развитием, как правило, очаговой демиелинизации, а также врожденного или приобретенного сужения подглазничного канала из-за утолщения его стенок (избыточный остеогенез, ведущий к гиперостозу) в результате местных хронических воспалительных процессов, чаще всего одонтогенных и риногенных. Хроническая ирритация ветвей тройничного нерва возможна при аневризме сосудов основания мозга, опухолях и кистах верхнечелюстной пазухи, остеоме лобной кости, заболеваниях зубов, гнойном гайморите, опухоли узла тройничного нерва. Наибольшая ранимость первой и второй ветвей тройничного нерва (глазного и врхнечелюстного нервов) обусловлена, по-видимому, прохождением их через узкие и длинные костные каналы. Провоцирующим моментом может служить инфекция (грипп, малярия, сифилис идр.), переохлаждение, интоксикация (свинец, алкоголь, никотин) и др.
Первичным звеном патогенеза является, как правило, поражение периферического отрезка нерва. Под влиянием комрессионного фактора и длительного подкоркового раздражения с периферии в мозге формируется алгогенная система, обладающая стабильностью, высокой возбудимостью и отвечающая на любые афферентные импульсы возбуждением пароксизмального типа. Создано единое представление о механизмах, лежащих в основе заболевания, – это мультинейрональный рефлекс с вовлечением в результате долгой патологической импульсации с периферии как специфических, так и неспецифических структур мозгового ствола, подкорковых образований и коры больших полушарий.
При невралгии тройничного нерва происходит сложное взаимодействие органических и функциональных, периферических и центральных изменений.
Роль компрессии периферических ветвей тройничного нерва стала более понятна в свете «воротной» теории боли. Установлено, что болевой синдром при этой патологии связан с избирательной гибелью толстых миелиновых волокон, ответственных за быстрое проведение четко локализованной боли и включение «триггера» центрального контроля – антиноцицептивных систем мозгового ствола, и пролиферацией тонких немиелиновых волокон, отличающихся медленным проведением нечетко локализованной (протопатической) боли. Свидетельством формирования очага патологической активности в центральной нервной системе является усиление боли при раздражении слухового и зрительного нервов, отрицательных эмоциях. Клинические проявления заболевания возникают при нарушении соотношения между болевым очагом и антиноцицептивными структурами на Уровне среднего и промежуточного мозга, что объясняет высокую частоту заболевания у лиц с сосудистой патологией головного мозга, при которой относительно часто и рано поражаются оральные отделы ствола мозга.
Дискуссия о том, является ли тригеминальная невралгия функциональным или структурным заболеванием, уже закончена. Экпериментальными и клиническими исследованиями доказано, что через 3 – 6 мес от начала заболевания в осевых цилиндрах пораженной ветви тройничного нерва обнаруживают структурные изменения в виде набухания, фрагментации и вакуолизации которые в ходе заболевания прогрессируют и в более поздних его стадиях переходят в зернистый распад. Центральные механизмы реализации болевого пароксизма включаются вторично под влиянием патологической афферентации с периферии.
Таким образом, представление о формировании очагов пароксизмальной активности нейронов мозга вследствие ирритации мозговых структур при понижении порога возбуждения корково-подкорковых структур под влиянием эндокринно-обменных факторов, нарушения кровообращения и иммунологических изменений при невралгии тройничного нерва является обоснованным.
Невралгия тройничного нерва преимущественно центрального генеза. Этиология и патогенез невралгии тройничного нерва преимущественно центрального генеза окончательно не выяснены. Тем не менее, по-видимому, под влиянием эндокринных, сосудистых, обменных и иммунологических изменений нарушается реактивность корково-подкорковых структур (вероятно, ядерных образований мозга), порог возбуждения которых значительно снижается. Поэтому любое раздражение с периферии, особенно раздражение курковых зон движением челюсти (глотание, жевание, разговор, умывание, чистка зубов, прикосновение, смех, дуновение ветра и др.), может вызвать реакцию со стороны гипоталамо-стволовых образований. Это и ведет к развитию болевых пароксизмов.
Особенности симптомов. При невралгии тройничного нерва преимущественно центрального генеза основным в клинической картине является кратковременный приступ (от нескольких секунд до нескольких минут) мучительной боли самого различного характера (по типу «прохождения тока», жжения, а также стреляющей, рвущей, режущей, колющей) в зоне иннервации одной или нескольких ветвей тройничного нерва. Прекращается приступ внезапно, резко обрываясь, в межприступный период боли не бывает. Область распространения боли совпадает с зоной иннервации нерва лишь условно. Обычно она выходит за границы иннервации участка той или иной ветви нерва. Часто распространяется вертикально, на обе щеки, нижнюю челюсть. Приступ боли может сопровождаться рефлекторными сокращениями мимических и жевательных мышц в виде тонической судороги соответствующей половины лица. Во время приступa больные застывают в страдальческой позе, боятся шелохнуться. Иногда принимают своеобразные позы, опасаясь нечаянным движением усилить или удлинить пароксизм, задерживают дыхание или, наоборот, усиленно дышат. Некоторые больные сдавливают болезненную область или растирают ее пальцами, пытаются делать движения (причмокивание), способствующие быстрому прекращению боли. Нередко во время болевого приступа возникают гиперкинезы лица в виде клонических подергиваний его мелких мышц, иногда всех мимических мышц (болевой тик). Провоцируют приступы невралгии обычно раздражения триггерных (курковых) или алгогенных зон, являющихся своеобразным признаком измененного функционального состояния чувствительных ядер тройничного нерва. Курковые зоны, встречающиеся примерно в половине случаев и определяемые в зоне иннервации соответствующей ветви тройничного нерва, иногда носят мигрирующий характер. Чаще всего они расположены вокруг рта и в области десен, но могут быть на коже лица и в полости рта: на слизистой оболочке щеки, альвеолярном отростке, зубах, механическое или температурное раздражение которых провоцирует приступ. Имеет значение вертикальная нагрузка на зубы, которая возникает при резком сжимании челюстей, ходьбе по неровной поверхности, резком опускании с носков на пятки. Чем больше алгогенных зон, тем тяжелее протекает заболевание. Появление их свидетельствует об обострении заболевания и, наоборот, их исчезновение – показатель наступления ремиссии. Резкое давление на курковую зону может прервать приступ невралгии.
Болевые пароксизмы развиваются преимущественно утром или Днем, редко – ночью. Как правило, боль возникает в зоне второй или третьей ветви, иногда в области обеих ветвей. Невралгия первой ветви встречается крайне редко и при установлении диагноза следует быть очень осторожным. Аналогичные симптомы возникают при фронтите, местных воспалительных процессах, тромбозе синусов и т.д. Но чаще это иррадиация боли из второй ветви тройничного нерва в первую.
Примерно в 30 – 35 % случаев развитию приступообразной боли предшествуют парестезии в виде покалывания, «ползания мурашек», а также постоянная тупая, ноющая боль в зубах (одном или нескольких), реже в челюстях. Примерно 1/3 больных в связи с этими жалобами проводят различные стоматологические манипуляции, в том числе удаление интактных зубов. Один из признаков рецидива болезненного процесса – появление предвестников в виде ощущения «выросших зубов», жара, зуда, гипергидроза, красных пятен на коже лица.
Невралгия тройничного нерва преимущественно центрального генеза чаще встречается у женщин, чем у мужчин (соотношение 3:2). Начинается болезнь обычно в возрасте от 40 до 60 лет, что позволяет предполагать влияние сосудистого и эндокринно-обменных факторов на механизмы ее развития. Течение заболевания хроническое, с ремиссиями.
При пальпации обнаруживают болезненность точек выхода тройничного нерва: foramen supraorbitale, foramen infraorbitale, foramen mentale. В некоторых случаях имеются и отдаленные болевые точки, например, болезненность в области средних шейных позвонков. Нередко выявляют курковые зоны и гипералгезию в зоне соответствующей ветви тройничного нерва. В клинической структуре болевого пароксизма значительное место занимают вегетативные нарушения: гиперемия, отечность лица, слезотечение, ринорея, гиперсаливация, инъекция сосудов склеры и др. В редких случаях могут быть и обратные явления: сухость слизистой оболочки полости рта, учащение сердцебиений. Во время приступа температура тела может повышаться на несколько десятых градуса на стороне болевого пароксизма. Выражены невротические расстройства: депрессивный синдром, тревожно-фобический, ипохондрический.
При поражении гассерова узла и развитии ганглионеврита отмечаются высыпания, чаще в зоне иннервации первой ветви. Неврит тройничного нерва характеризуется расстройством чувствительности в виде гипестезии, трофическими нарушениями со стороны глаза (кератит), снижением или выпадением корнеалыюго (при поражении первой ветви), нижнечелюстного рефлексов (при поражении третьей ветви), слабостью и атрофией жевательных мышц.
Двусторонняя невралгия тройничного нерва преимущественно центрального генеза. Встречается у женщин в 2 раза чаще, чем у мужчин. Возникает в основном в возрасте от 40 до 50 лет, причем у мужчин – в более молодом возрасте.
Это хроническое заболевание, длящееся десятки лет. Как правило, боль появляется на одной стороне, а спустя какое-то время (значительный временной интервал – от нескольких месяцев до нескольких лет) – и на другой. Наиболее часто поражается вторая и третья ветвь тройничного нерва как на одной, так и на обеих сторонах. Сочетанное поражение этих ветвей, как правило, наблюдается на одной из пораженных сторон.
В патогенезе имеют значение возрастной, аллергический и сосудистый факторы. Провоцирующими факторами являются инфекции, переохлаждение, некачественное протезирование зубов, психическая травма и т.д. Пароксизмы боли обычно появляются попеременно на разных сторонах лица. Лишь у отдельных больных отмечается одновременное развитие пароксизма с обеих сторон, но все же чаще с преобладанием на какой-либо одной из них. В 50 % случаев в острый период заболевания определяются триггерные зоны чаще в носогубной области, реже – в латеральных отделах кожных покровов лица и в полости рта. Нередко они располагаются симметрично с обеих сторон, иногда носят мигрирующий характер. У большинства больных отмечаются болезненность в точках выхода на лице пораженных ветвей тройничного нерва, гипестезия с участками анестезии, гиперестезия с участками гиперпатии (обычно у больных, при лечении которых ранее использовали деструктивные методы), выраженные вегетативные нарушения и астеноневротические реакции.
Неотложная помощь в период обострения невралгии тройничного нерва преимущественно центрального генеза. При значительно выраженном болевом синдроме в качестве неотложной помощи показано введение таких анальгетиков, как трамадол (по 1-2 мл внутривенно медленно или внутримышечно), трабар, традол, трамагит, трамал, баралгин – по 5 мл внутривенно медленно, максиган – по 2 и 5 мл внутримышечно. При некупирующемся болевом синдроме вводят диклофенак (син. диклоран, дикломакс, диклоберл, биоран, дик, диклобрю, диклонак, наклофен, реводина, олфен, эпифенак, фелоран) – по 75 мг (3 мл) внутримышечно.
Действие анальгетиков усиливают антигистаминные средства и транквилизаторы (димедрол, седуксен, пипольфен), а также нейролептики (плегомазин, аминазин), левомепромазин (тизерцин). При упорной невралгии внутримышечно или внутривенно медленно вводят 2 мл 0,25 % раствора дроперидола в сочетании с синтетическим анальгетиком фентанилом (2 мл 0,005 % раствора) или смесь следующего состава: 2 мл 50 % раствора анальгина, 2 мл 0,5 % раствора новокаина и 1 мл 2 % раствора промедола (готовят ех tempore).
Одновременно назначают противосудорожный препарат карбамазепин (финлепсин, стазеиин, тегретол, амизепин, мазетол) в индивидуально подобранных дозах. Если больной ранее не получал этот препарат, его назначают внутрь, начиная с 1 таблетки (0,2 г) 1-2 раза в день ежедневно, постепенно увеличивая дозу на 1-2 – 1 таблетку и доводят ее до 2 таблеток (0,4 г) 3-4 раза в день. В 70 – 80 % случаев клинический эффект достигается на 2-3-й день заболевания. Больным, ранее получавшим препарат можно сразу назначать карбамазепин по 2-3 таблетки (0,4-0,6 г) 2 – 3 раза в день. Лечение лучше назначать с дозы, которая дала терапевтический эффект. После исчезновения боли дозу постепенно снижают до поддерживающей (до 0,2 – 0,1 г в день).
Источник
Гимранов Ринат Фазылжанович
Невролог, нейрофизиолог, стаж – 33 года;
Профессор неврологии, доктор медицинских наук;
Клиника восстановительной неврологии.Об авторе
Дата публикации: 1 марта, 2020
Обновлено: 25 марта, 2021
Воспаление тройничного лицевого нерва – не смертельное, но крайне неприятное заболевание, главный признак которого – приступы сильной боли в области лица, верхней и нижней челюстей.
При своевременных мерах, проходит бесследно. Однако может оставить после себя паралич (частичный или полный) мимических мышц с больной стороны.
Приступы боли, возникающие в области лица, как правило, в холодное время года или после посещения стоматолога, требуют тщательной диагностики и последующего комплексного лечения.
Воспаления такого типа вторичны, то есть их появление спровоцировано другим заболеванием или манипуляцией с прилегающими к нерву костями, мышцами. Поэтому устранить их возможно, только вылечив первоначальную проблему. Как, в принципе, и невриты, нейропатии другой локализации.
Причины
Спровоцировать развитие неврита тройничного нерва способна масса причин. Как правило, это – инфекции бактериального характера, так или иначе задевающие волокна этого пучка.
Точный список ученые и врачи составляют до сих пор. Но есть и известные проблемы, вызывающие воспаление тройного лицевого нерва:
- ВИЧ/СПИД;
- туберкулез;
- гипертония;
- аномалии и травмы костей черепа;
- инсульт;
- герпетическая инфекция;
- отравления, интоксикации;
- переохлаждение головы;
- повышенное внутричерепное давление, часто вызываемое остеохондрозом;
- колебания гормонального фона у женщин, особенно в период беременности;
- воспаление десен, больше – в области зубов мудрости;
- стоматологические манипуляции – при установке пломб, удалении корней зубов, случайно задеваются нервные ткани, что приведет к развитию воспаления.
Одной из частых причин в последние десятилетия врачи называют психосоматику. Сильный стресс или переживания по поводу произошедшей в прошлом ситуации могут сильно повлиять на самочувствие.
Также нередко происходит поражение герпетической инфекцией. Возбудитель, однажды попав в организм, уже не покидает ганглии. Повторные атаки сопровождаются болью, завершаются параличом.
Симптомы
Характерным симптомом неврита тройничного нерва является сильная боль в отдельной части головы, лица. Жгучие, стреляющие ощущения распространяются по мышцам и усиливаются при малейшем движении или прикосновении.
Несмотря на то, что орган парный, как правило, признаки и симптомы воспаления тройничного (неврита тройного) нерва возникают на лице не слева, а справа и у мужчин, и у женщин, что иногда видно на фото, несмотря на причины возникновения, и то, какое будет предпринято лечение.
Болевой синдром – не единственное проявление. Дополнительные признаки развития воспаления:
- резкие, быстро проходящие приступы боли, возникающие несколько раз за день, могут участиться до раза в 15 минут;
- появляется привкус металла во рту;
- увеличивается или падает выделение жидкостей: слизи в носу, слез, слюны;
- возникают неприятные ощущения при давлении на десны;
- головная боль, локализованная, чем схожа с мигренями;
- мышечные судороги со стороны мимических мышц;
- повышение температуры тела, чувствующееся в очаге воспаления.
Постепенно, сила боли и частота приступов будет возрастать. Конечным итогом станет гибель волокон, из-за чего в пораженных участках пропадает чувствительность, возникает паралич.
Без выявления и лечения причины, избавиться от проблемы навсегда не получится. Так как обезболивающие и противовоспалительные средства дают только временный эффект.
Диагностика
При возникновении неприятных ощущений на лице необходимо обратиться к неврологу. Доктор, в случае необходимости, направит вас к другим специалистам: отоларингологу, хирургу, стоматологу.
Часто бывает наоборот: люди приходят к неврологу после того, как стоматолог не увидит причины, вызывающей боль в зубах.
При диагностике воспаления тройничного (невралго неврита) лицевого нерва необходимо установить причину боли, а потом решать, что делать.
Многим пациентам диагноз ставится на основании описанных выше характерных симптомов.
Однако бывают сложные случаи. Тогда проводится комплексное обследование, в которое входят:
- общий и биохимический анализ крови;
- МРТ головы;
- КТ головы;
- рентген той части лица, в которой чувствуется боль;
- электронейрография.
После выявления причин плохого самочувствия, оценки состояния тканей, лечащий врач выбирает наиболее действенные методы комплексной терапии, сочетая медикаментозные и физиотерапевтические приемы.
Лечение
Если на лице начинает болеть кожа или зубы, без явной причины, появляются другие симптомы, вероятно, это воспалился тройничный (тройчатый) лицевой нерв, что нужно делать, как и чем лечить, может решать только врач.
При данном заболевании мало снять болевой эффект. Нужно найти и устранить первопричину подобного состояния, иначе пациенту будет становиться только хуже.
Такой диагноз требует комплексной терапии. В схему включаются физиотерапевтические средства, направленные на снятие воспаления с нерва, и медикаментозные препараты, избавляющие от первоначальной причины.
При необходимости, может быть применен оперативный метод избавления от боли.
Физиотерапия в лечении неврита тройничного нерва
Результативными физиотерапевтическими методами считаются:
- фонофорез, который проводят в любой момент, даже когда приступ в разгаре, метод снижает интенсивность боли, уменьшает вероятность скорого повторения;
Преимущественно, обострения этого заболевания происходит в холодное время года. Приступы беспокоят пациентов днем, в период активного использования мускулатуры лица.
Для каждого пациента набор процедур подбирается в зависимости от выраженности невралгии, причины ее развития, частоты повторения приступов.
Лекарственный компонент при неврите тройничного нерва
Медикаментозная терапия подбирается так, чтоб снизить болезненные ощущения и убрать причину, спровоцировавшую развитие заболевания.
Для каждого случая лечение подбирается врачом, исходя из особенностей пациента, его реакции на тот или иной препарат.
В зависимости от причины, используют:
- противовирусные препараты;
- антибиотики;
- противовоспалительные средства;
- обезболивающие;
- противосудорожные средства (карбамазепин и другие);
- седативные препараты, если приступ болезни спровоцировал стресс.
Существует немало и народных средств, использующихся для снятия боли при воспалении троичного нерва. Но применять их самостоятельно опасно. Перед тем, как прибегнуть к народному рецепту, посоветуйтесь с врачом. Есть риск, что вам, воздействие средства принесет только вред.
Профилактика и возможные последствия
Чтобы не переживать, что делать и чем лечить неврит тройничного нерва, который воспалился и болит, не думать о том, как снять неприятное состояние, следует проводить профилактику таких событий.
Врачи рекомендуют:
- своевременно санировать ротовую полость;
- лечить стоматологические проблемы, болезни носоглотки;
- избегать переохлаждений;
- меньше нервничать, стресс – это состояние, из-за которого снижается иммунитет, причина, почему и из-за чего воспаляется тройничный нерв на лице;
- закаляться и поддерживать тело в форме, принимать контрастный душ, заниматься спортом, совершать продолжительные прогулки;
- правильно питаться, организму должно хватать витаминов и необходимых веществ.
Если игнорировать симптомы воспаления тройничного (третичного) лицевого нерва, а лечение ограничить приемом анальгетиков, заглушая боль препаратами, вероятно развитие осложнений.
Воспаление тройчатого нерва в отдаленных и ближайших последствиях, может способствовать:
- расшатыванию зубов мудрости и коренных;
- постепенному атрофированию жевательных мышц;
- конъюнктивиту и кератиту вследствие нарушения секреции слезной жидкости;
- ухудшению состояния кожи за счет нарушения трофики, питания ее клеток;
- выпадению бровей, ресниц;
- раннему появлению глубоких морщин в уголках глаз, рта.
Неврит тройничного нерва крайне неприятное из-за симптомов, но поддающееся комплексной терапии заболевание, которое не стоит запускать.
Источник
